показатели, нормы, для чего проводится
13 неделя беременности начинает отсчёт второго триместра. Все тревоги и страхи, связанные с вынашиванием малыша в маленьком сроке, отступают. Теперь вероятность выкидыша значительно ниже. Будущая мама успокаивается. Ее организм уже адаптировался к новому состоянию, и самочувствие значительно улучшилось. Симптомы токсикоза отступили, и настроение прекрасное. Теперь самое время сделать УЗИ на 13 неделе беременности.
Для чего необходима
УЗИ на 13 неделе – простой и безопасный способ оценить развитие малыша. Оно является одним из компонентов первого скрининга, проводящегося в срок 11-14 недели беременности. Если вынашивание плода протекает благоприятно, то это исследование является первым. Скрининг на 13 неделе включает в себя биохимическое обследование и ультразвуковую диагностику. УЗИ отвечает на вопросы:
- жизнеспособен ли плод;
- количество плодов в матке;
- наличие признаков хромосомных заболеваний;
- есть ли врождённые пороки органов;
- уточнение срока беременности;
- наличие генитальной патологии у матери;
- присутствие в яичнике жёлтого тела и др.
Что представляет собой процедура

Подготовки перед процедурой УЗИ на 13 неделе не требуется. Однако женщинам с тенденцией к повышенному газообразованию в кишечнике необходимо накануне пару дней не употреблять продукты, способные вызвать вздутие живота (чёрный хлеб, капусту, сдобу, сырые овощи и фрукты). Перед проведением исследования необходимо опорожнить мочевой пузырь и освободить прямую кишку.
В подавляющем большинстве случаев УЗИ проводится трансабдоминальным способом.
Что описывается на УЗИ в 13 недель
УЗИ в 13 недель беременности заключается в обычном ультразвуковом исследовании в сочетании с допплерометрией. Оно фиксирует некоторые аномалии развития плода и маркёры хромосомной патологии. Происходит оценка двигательной активности и сердцебиения малыша. Малыш на 13неделе уже активно двигает ножками и ручками, кувыркается, сжимает и разжимает кулаки, сосет палец. В норме сердечный ритм находится в диапазоне 140-160 ударов в минуту.
Производится также измерение основных размеров плода, их значение сравнивается с табличными показателями. На основании этого уточняется срок беременности. Особенно это важно, когда женщина не знает, когда была ее последняя менструация и зачатие. Например, это возможно при наступлении беременности во время кормления грудью, когда месячные ещё не начались.
Определение точного срока вынашивания плода крайне важно, так как процессы и особенности развития малыша в разные периоды развития могут считаться и нормой, и патологией. Например, физиологическое омфалоцеле, существующее с 8 по 12 неделю беременности. Оно представляет собой выпячивание за пределы брюшной полости петель кишечника через пупочное кольцо. Однако уже в 13 недель если КТР плода больше, чем 68 мм, это рассматривается как пупочная грыжа.
Также описывается расположение хориона (будущей плаценты), количество и качество околоплодных вод. Расположение хориона по передней или задней стенке не имеет принципиального значения. Хотя при прикреплении плаценты по задней стенке зачастую у беременной может быть меньше живот и шевеления она почувствует раньше.
Отмечаются особенности матки (седловидная, двурогая, наличие миомы и других патологических образований). На ультразвуковом исследовании может быть выявлен тонус матки, отслойка плаценты. Описывается желтое тело при его наличии, кисты и опухоли яичников.
Размеры и особенности развития плода на 13 неделе

К 13-14 неделе беременности все необходимые органы у малыша уже заложены, после этого они будут только развиваться и расти. Поэтому это идеальный период для диагностики грубых аномалий развития у плода. На УЗИ описывается череп, позвоночник, головной мозг, передняя брюшная стенка, желудок, мочевой пузырь, верхние и нижние конечности.
Хотя пол малыша уже определён, на УЗИ половые органы ещё не видны. Врач может предположить половую принадлежность по косвенным признакам. Наиболее часто на этом этапе диагностируются пороки развития нервной системы, желудочно-кишечной и мочевой систем. Могут быть обнаружены анэнцефалия, атрезия пищевода, волчья пасть и другие аномалии развития.
Основным параметром развития плода является копчико-теменной размер, соответствующий длине малыша от темени до копчика. По его величине определяют срок беременности. Норма по УЗИ КТР на 13 неделе в диапазоне от 66 до 80 мм. Актуальными также являются бипариетальный размер головки плода, окружность грудной клетки, окружность живота, длина бедра. Важными маркёрами хромосомной патологии являются толщина воротникового пространства и длина носовой кости, норма для которых определяется по специальным таблицам и различается по мере увеличения КТР.
В чем заключается скрининг
Скрининг первого триместра, проводящийся в сроке беременности от 11 до 14 недель, заключается в проведении:
- Ультразвуковой диагностики.
- Биохимического исследования.
Анализ крови включает в себя оценку уровня бета субъединицы хорионического гонадотропина, PAPP-A, связанного с беременностью протеина A.Перед сдачей заполняется анкета с подробными данными о женщине, об этой и предыдущих беременностях.
При проведении ультразвукового исследования производят измерение толщины воротникового пространства и длины носовой кости. Величина воротникового пространства имеет диагностическую значимость при значении КТР от 45 до 84 мм. Повышение риска наличия хромосомной аномалии наблюдается при его значении 3 мм и выше. Носовая кость должна хорошо визуализироваться. Если она не видна или ее размер менее 2 мм, то это тоже указывает на патологию. Неопределяющаяся носовая кость является одним из вероятных признаков синдрома Дауна.
Допплерометрия является важным помощником в диагностике генетических аномалий. Появление реверсного диастолического кровотока в венозном протоке, увеличение пульсационного индекса в пупочной артерии также может указывать на хромосомные проблемы.
Объединив результаты биохимического исследования с толщиной воротоникового пространства, выводят общий риск наличия хромосомной патологии плода. Значения 1:350 и больше указывают на высокий риск.
О чем говорят результаты первого скрининга
Беременной женщине по результатам проведённого первого скрининга сообщают, есть ли отклонения от нормативных значений. В случае их наличия присутствует повышенный риск хромосомной патологии плода. Пренатальный скрининг рассчитывает риски таких патологий, как синдром Дауна, синдром Патау, синдром Эдварса, дефект нервной трубки и других.
Однако при получении плохих результатов малыш может быть здоров. И это может служить только основанием для проведения дообследования, в том числе таких инвазивных процедур, как амниоцентез и биопсия ворсин хориона. При выполнении этих методов обследования определяется хромосомный набор плода.
Одновременно с этим получение отличных результатов скрининга не гарантирует отсутствие патологии. И поэтому всем женщинам необходимо пройти второй скрининг, на котором более детально изучается органная патология, а также снова проверяется риск наличия хромосомных нарушений.
Заключение
Ультразвуковая диагностика на 13 неделе беременности несёт большую диагностическую значимость. Но стоит отметить, что это и замечательная возможность увидеть своего малыша впервые задолго до родов, услышать, как бьется его сердечко и получить положительные эмоции. Первое скрининговое УЗИ необходимо пройти обязательно, это необходимо как для матери так и для будущего ребенка, о вреде УЗИ читайте тут.
 Загрузка…
Загрузка…что показывает, нормы и определение пола ребенка
На 13 неделе подходит к окончанию 1 триместр беременности и у женщин значительно снижаются физические недомогания, связанные с токсикозом и гормональной перестройкой организма. Как правило, в это время родители смогут в первый раз познакомится со своим малышом в УЗИ-кабинете. Девяносто процентов беременных женщин врачи направляют обязательно на первый пренатальный скрининг. Да и срок этот выбран далеко не случайно, эта неделя врачами считается наиболее подходящей и несущей максимум информации.
Цели ультразвукового исследования на 13 неделе

Приказом Минздрава России УЗИ между одиннадцатой и тринадцатой неделями включено в состав обязательных исследовательских мероприятий пренатальной диагностики. Такое обследование назначают абсолютно всем беременным женщинам. Почему УЗИ является обязательным для беременных женщин на этом сроке? Потому что плод уже вырос и это дает возможность врачам максимально исключить различные отклонения в развитии эмбриона.
Врач во время выполнения обследования производит оценку общего состояния плода. Определяются риски возможных генетических отклонений и аномалий в развитии. Все полученные результаты УЗИ сопоставляют с полученными результатами анализа крови. Именно он предназначен для определения концентрации различных гормонов и белков, присутствующих в организме беременной женщины.
Даже по результатам всего лишь этих двух исследований врач сможет без особого труда рассчитать предполагаемые риски наличия врожденных патологий плода. К примеру, если эти исследования указывают на наличие риска синдрома Дауна или болезни Эдвардса, то женщине будут назначены дополнительные, но уже инвазивные исследования, направленные на сбор частиц хориона из ДНК эмбриона.
Кроме того, УЗИ на тринадцатой неделе дает возможность установить более точные сроки беременности, темпы роста плода, диагностировать проблемы вынашивания, а также установить возможные причины угрозы самопроизвольного прерывания беременности. На этой неделе УЗИ несет максимум информации, поэтому этот скрининг является самым важным за весь период беременности.
Как проходит подготовка к УЗИ на тринадцатой неделе
Выполняют исследование преимущественно трансабдоминальным методом. При этом способе исследования врач получает всю информацию с помощью датчика — им водят по коже живота по передней брюшной стенке. Если у беременной женщины имеется избыточный вес или кожа на животе повреждена, то врач может назначить провести УЗИ трансвагинальным способом.
Визуализация при таком внутреннем УЗИ производится через влагалищную стенку и она является наиболее точной. Такой метод исследования назначают в случаях угрозы прерывания беременности для исследования не только плода, но и матки беременной.
Необходимости в какой-то специальной подготовке к проведению ультразвукового исследования не требуется. Матка увеличена уже в достаточной мере, а количество околоплодных вод дает прекрасную возможность, чтобы провести диагностику без наполнения мочевого пузыря. Мочевой пузырь и кишечник необходимо освободить от содержимого перед проведением трансвагинального УЗИ. Далее за три часа до проведения исследования необходимо выпить препарат, снижающий количество газов в кишечнике. Примерами таких препаратов являются: Смекта, Эспумизан, Симетикон и др. Эти препараты безопасны для беременных.
Что показывает УЗИ на 13 неделе беременности?
- Во-первых, размер плода колеблется в диапазоне от 10 до 12 см, а вес его составляет примерно 20-30 гр. Пропорции тела еще не соблюдены и голова на этом сроке является самой большой частью тела. У эмбриона начинают формироваться зачатки зубов и приобретают индивидуальность черты его лица.
- Во-вторых, быстрыми темпами начинает идти развитие нервной системы будущего малыша на этом сроке. И за счет этого все его движения уже контролируются головным мозгом. Можно сказать, что каждый час идет формирование новых мышечно-нейронных связей. На этом сроке УЗИ помогает провести детальное обследование всех внутренних органов ребенка.
 Все еще продолжают формироваться наружные половые органы. Если обстоятельства позволят, то врач на УЗИ сможет определить пол будущего ребенка. Так как вероятность ошибки в определении пола в это время достаточно высока, врачи не могут с уверенностью сказать пол. Более же точный ответ можно будет получить на УЗИ в период с восемнадцатой по двадцать первую недели.
Все еще продолжают формироваться наружные половые органы. Если обстоятельства позволят, то врач на УЗИ сможет определить пол будущего ребенка. Так как вероятность ошибки в определении пола в это время достаточно высока, врачи не могут с уверенностью сказать пол. Более же точный ответ можно будет получить на УЗИ в период с восемнадцатой по двадцать первую недели.
Также в это время идет синтез инсулина поджелудочной железой ребенка. Уже наблюдается значительное замедление роста головы у эмбриона, а все другие части тела наоборот ускоряются в росте.
Всеми жизненно важными процессами и питанием ребенка управляет плацента, которая уже сформировалась к этому сроку. Желточный мешок за ненадобностью прекращает свое существование. Также на тринадцатой неделе можно определить как ребенок уже энергично шевелит руками и ногами. Очень хорошо слышно сердцебиение ребеночка, будущей маме дадут возможность услышать его.
Нормы и расшифровка результатов УЗИ на 13 неделе беременности
 На УЗИ диагност обязательно спросит у будущей мамы дату последних месячных. Именно это нужно, чтобы врач-акушер смог выполнить расчет предварительной даты родов. Обязательно также указывают количество плодов. В случае с двойней врач указывает наличие или отсутствие признаков жизнедеятельности у каждого малыша. Основными признаками служат двигательная активность и сердцебиение плодов.
На УЗИ диагност обязательно спросит у будущей мамы дату последних месячных. Именно это нужно, чтобы врач-акушер смог выполнить расчет предварительной даты родов. Обязательно также указывают количество плодов. В случае с двойней врач указывает наличие или отсутствие признаков жизнедеятельности у каждого малыша. Основными признаками служат двигательная активность и сердцебиение плодов.
Положение малыша в маточном пространстве подлежит описанию. Это положение может быть головным, поперечным и тазовым. Но в данный момент на этом сроке это не имеет принципиального значения, так как в этот период ребенок свободно крутится и меняет положение в утробе матери.
Например с тринадцатой недели пропадает необходимость в измерении копчико-теменного размера, так как он перестает нести важную информацию. Далее уже замеряются фетометрические показатели. Они включают в себя:
- БПР (бипариентальный размер головки) это отрезок между височными костями;
- ЛЗР (лобно-затылочный размер) — это отрезок от лобной до затылочной кости;
- Длина парных костей: бедренной, кости голени, предплечья и плечевой кости.
Но нужно учитывать, что эти показатели не все можно измерить на УЗИ в этот период. Ниже приведена таблица нормальных фетометрических показателей на 12-13 неделях:
- БПР – 21-24 мм
- Длина голени — не определяется
- Длина плеча — не определяется
- ЛЗР – не определяется
- Длина бедра — 7,3 — 9,4 мм
- Длина предплечья — не определяется.
Окружность живота у женщины в этот период колеблется в пределах от 61 до 69 мм. Замеры КТР и желточного мешочка на этой неделе производить необходимости уже нет. Частота сердечных сокращений колеблется от 147 до 171 ударов в минуту.
Самыми важными показателями являются ТВП (толщина воротникового пространства) и длина костей носа для исследования предполагаемых генетических заболеваний. Оценка этих показателей производится один раз на первом УЗИ-скрининге. Количество околоплодных вод не измеряют. Ниже в таблице можно ознакомиться с нормами показателей толщины воротникового пространства и длины носовых костей:
- Срок гестации: двенадцать-тринадцать недель
- ТВП — 0,8 — 2,5 (в среднем, 1,7) мм.
- Длина костей носа — 2,0 — 4,2 (в среднем, 3,2) мм.
Какие существуют возможные проблемы
В случае, если БПР и ЛЗР плода определяются в значительной степени меньше нормы, то врачи могут предположить задержку внутриутробного развития малыша и наличие генетических отклонений. А случаи, когда наблюдается превышение нормы размера головы, могут говорить о назначении дополнительного исследования. Такие ситуации возможны из-за неверно установленного срока беременности. Например такое часто случается с будущими мамами, у которых зачастую наблюдался нерегулярный менструальный цикл или, к примеру, поздней овуляцией.
Если же УЗИ покажет отсутствие костей носа или увеличение ТВП, то это будет служить сигналом для посещения генетика. И обязательно будет необходимо пройти дополнительное УЗИ.
Если УЗИ на этом сроке покажет низкую плацентацию, то не надо сразу начинать беспокоиться. Ведь на этом сроке матке еще предстоит расти и плацента весьма вероятно поднимется.
ПОДЕЛИТЕСЬ С ДРУЗЬЯМИ И ПРОГОЛОСУЙТЕ:Таким образом, на тринадцатой неделе УЗИ ни при каких обстоятельствах нельзя игнорировать. Ведь от него во многом зависит здоровье будущего малыша. Всегда необходимо четко следовать указаниям специалистов и не пытаться устанавливать диагноз самостоятельно.
 Загрузка… 
Загрузка… 
размер плода, нормы, показатели, фото
Узи на 13 неделе беременности
Ультразвуковая диагностика на протяжении многих лет помогает установить причину множества заболеваний и проконтролировать эффективность назначенного лечения. Но, стоит отметить, что данный метод настолько информативен и безвреден, что его стали активно использовать в диагностике беременных.
Как правило, при нормально протекающей беременности первое УЗИ на 13 неделе беременности. Скрининг (так называется первое ультразвуковое исследование) является обязательной диагностической мерой, которая проводиться после установления факта беременности. Комплексное исследование в обязательном порядке показано женщинам, возраст которых старше 35 лет. Также ультразвуковое исследование со сдачей крови на определение уровня гормонов и белка назначается в том случае, если у кого-то из родителей имеются генетические заболевания. Но, необходимо отметить что, несмотря на важность данного анализа, каждая женщина вправе отказаться от него. А вот ультразвуковое диагностирование никто не отменял. Целью проведения ультразвуковой диагностики на таком сроке является комплексное исследование плода, оценка которого позволит определить жизнеспособность плода и явное наличие или отсутствие врожденных патологий.
В 13 недель беременности УЗИ плода проводиться несколькими способами, в большинстве случаев, на таком сроке врачи склонны к трансабдоминальному методу исследования. Вагинальное ультразвуковое исследование на 13 неделе беременности проводиться в том случае, если с помощью абдоминального метода не удалось получить необходимую информацию. Также транвагинальноеУ УЗИ часто применяют у полных женщин, у которых из-за большого слоя подкожно-жировой клетчатки невозможно визуализировать плод на таком сроке.
УЗИ 13-14 недель беременности позволяет обнаружить врожденные аномалии развития плода на раннем сроке. Это позволит своевременно оказать влияние на дальнейшее развитие патологии. Во время ультразвуковой диагностики врач определяет точный срок беременности, оценивает телосложение плода, его размеры. К 13 неделе беременности все внутренние органы завершили свое формирование и начинают функционировать. Поэтому во время УЗИ важно оценить строение органов и их работу, которую они должны выполнять на данном сроке. Сердцебиение плода на данном сроке становится отчетливее и звучнее.
Кроме того, врач оценивает симметричность головного мозга, количество околоплодных вод, а также определяет структуру и толщину плаценты, и что немаловажно оценивает состояние шейки матки и измеряет ее длину.
Нормальные результаты УЗИ 12-13 недель беременности выглядят таким образом:
- рост плода, которым является измерение длины от теменной кости до копчика – 4,3–6,5 см;
- поперечный размер, расстояние между висками – 1,7–2,4 см;
- толщина воротникового пространства – 1,6-2 мм;
- длина носовой кости – 2-4,2 мм;
- частота сердечных сокращений – 140-160 ударов в минуту.
Пол будущего ребенка на УЗИ в 13 недель
У большинства родителей, а особенно у «новичков» возникает масса вопросов, среди которых имеет место быть и вопрос о том, можно ли во время УЗИ на 13 неделе беременности пол ребенка узнать?
13 неделя беременности, как уже говорилось ранее это период активного роста уже сформировавшихся внутренних органов, конечностей и всех структур организма. Поэтому определение половой принадлежности на таком сроке возможно, но его точность не может быть 100%. Определить пол на 13 неделе беременности УЗИ увенчается успехом, если исследование будет проводиться экспертным аппаратом и специалистом с большим опытом работы. Но и это не самое главное во время определения пола будущего ребенка по УЗИ. Плод на этом сроке гестации достаточно активный, поэтому практически все время он находится в движении. Он плавает в околоплодной жидкости, переворачиваясь в разные стороны, то поднимая, то опуская нижние конечности. Поэтому не факт, что во время ультразвуковой диагностики он повернется «нужным» местом.
Стоит отметить, что определение половой принадлежности плода на таком сроке в большинстве случаев ошибочно, поэтому при следующем визите для родителей может быть во время УЗИ сюрприз. Наиболее точно сказать о том будет ли мальчик или девочка можно сказать на более поздних сроках, но на 20 неделе беременность практически 100% вероятность точного определения пола.
13 неделя беременности: УЗИ, пол ребенка
В 13 недель беременности определить пол будущего ребенка, врачу помогут нижеприведенные параметры. Если у родителей ожидается пополнением мужского состава, то на УЗИ специалист определит между ножками плода выпуклое образование, которое напоминает улитку. Это половой бугорок, из которого в дальнейшем образуется мошонка и половой член. Из многолетней практики врачи пришли к выводу, что при вынашивании мальчиков плацента располагается справа. Но наиболее достоверным на этом сроке является определение градусов угла между половым бугорком и спинкой плода. У мальчиков этот угол должен быть не менее 30 градусов.
Беременность 13 недель: фото УЗИ, пол будущего ребенка – девочка
Подтверждением женского пола во время ультразвуковой диагностики является определение незакрытой бороздки мочеполовой системы, где будет формироваться влагалище. Также при измерении угла между половым бугорком, который у девочек менее объемный и не настолько возвышен, и спинкой результат должен быть менее 30 градусов.
Фото плода на УЗИ в 13 недель
У многих беременных женщин на 13 неделе беременности впервые проводят ультразвуковую диагностику плода. Плод, на 13 неделе беременности, фото УЗИ его уже будет иметь понятные не только для врача, но и для родителей очертания и внешние признаки ребенка. На мониторе во время ультразвукового исследования на таком сроке уже отчетливо видно головку плода. На ей визуализируются ушные раковины, и едва заметный носик. Также у плода на 13 неделе беременности хорошо видны верхние и нижние конечности. При исследовании современным усовершенствованным аппаратом ультразвуковой диагностики можно рассмотреть миниатюрные пальчики на руках и ногах малыша. К тому к этому сроку у плода сформированы хватательный и сосательный рефлекс, поэтому во время УЗИ можно увидеть и передать на фото момент, когда он сосет свои пальчики.
Фото УЗИ на 13 неделе беременности позволяет родителям оставить на долгую память то время, когда они впервые познакомились с их малышом. В такие моменты счастливые мамочки хотят поделиться своей радостью со всем миром, а многие так и делают, выкладывая свои фото УЗИ на форумах и в социальных сетях. Поэтому на сегодняшний день совершенного легко можно найти на просторах интернета огромное количество фотографий сделанных во время УЗИ на 13 неделе беременности. Фото в интернете находятся в общедоступности и благодаря этому родители уже наперед знают, что врач будет смотреть во время процедуры.
13-14 недель беременности – это срок, на котором уже допустимо трехмерное исследование плода. Ранее 10-11 неделе данный вид ультразвуковой диагностики проводить нецелесообразно, так как для проведения данного УЗИ необходимо большее количество околоплодной жидкости. Она является своеобразным проводником ультразвуковых волн, что позволяет более детально и четко визуализировать плод. А четырехмерное исследование позволяет не только увидеть ребенка в объемном виде, но и в период активного движения. К тому же во время 4Д УЗИ врач может записать вам видео вашего исследования на диск.
Фото ребенка 13 недель беременности: УЗИ
Возможности ультразвуковой диагностики в современном мире предоставляют возможность не только получить необходимую информацию, но и провести мониторинг состояния плода. При этом благодаря современной аппаратуре врачу нет необходимости находить старые записи он в процессе исследования может сравнить предыдущие результаты с настоящими. А возможность делать ультразвуковые фотографии – это приятный бонус для родителей.
Видео : УЗИ 13 недель. Первый скрининг

Шпакова Ирина Александровна
Начинается второй триместр гестации — время для приятных мыслей, подготовки к рождению малыша и подбора новой одежды. Однако хорошее самочувствие и положительный настрой не повод для полного расслабления. Будущей роженице следует помнить о профилактике запоров, отеков и других малоприятных явлениях, которые могут сопровождать ее в течении вынашивания.
Что происходит с женским организмом на 13 неделе беременности
У большинства беременных матка существенно увеличивается и продолжает расти в тазобедренную область. Она находится в нижней части живота, поэтому ее можно почувствовать, прощупывая живот. С этого периода женщины начинают стабильно набирать вес (около 500 гр. в неделю).
13 неделя беременности характеризуется нормализацией эмоционального фона будущей роженицы, а также уменьшением или полным исчезновением признаков токсикоза. Позади осталось самое опасное и трудное время вынашивания.
На 13 неделе завершает свое развитие плацента, на фоне чего давление у беременной может быть заниженным. Синтезируется прогестерон, который снижает активность кровеносных сосудов. Это улучшает кровообращение между плодом и материнским организмом.
Также прогестерон расслабляет органы пищеварительного тракта, что приводит к запорам, вздутию и дискомфорту в кишечнике. Первый триместр заканчивается значительным увеличением молочных желез, которые готовятся к грудному вскармливанию. Поэтому грудь на тринадцатой неделе может быть более чувствительной и болезненной.
Как развивается плод на 13 неделе вынашивания
Вес будущего ребенка составляет 20–30 грамм, а рост — 9–10 см. Большинство времени малыш спит и плавает в амниотической жидкости. В период бодрствования плода посредством УЗИ на 13 неделе беременности можно увидеть, как он вздрагивает, сосет палец и сжимает кулачки.
Продолжается активное формирование костной системы. Кости ног и рук удлиняются, появляются первые ребра, происходит процесс окостенения черепа и позвоночника. Поджелудочная железа начинает продуцировать инсулин, на пальцах появляются отпечатки, совершенствуются голосовые связки. На лице можно рассмотреть переносицу, подбородок, черты лица, уши и глаза, которые плотно закрыты сросшимися веками.
Сформирована щитовидная железа и дыхательная система. Плод совершает дыхательные движения, тренируя мышечные структуры грудной клетки и диафрагмы. Также происходит половая дифференциация. У мальчиков формируется предстательная железа и удлиняется генитальный бугорок. У девочек начинают опускаться яичники, а генитальный бугорок (в будущем он превратится в клитор), загибается вниз.
Кожный покров плода тонкий и нежный. Кожа морщинистая и красная. На ее поверхности возникают маленькие кровеносные сосуды, что обусловлено отсутствием слоя подкожно-жировой клетчатки.
Продолжается активное формирование нервной системы. Теперь за рефлекторные движения плода отвечает мозг. Селезенка и костный мозг начинают участвовать в процессе кроветворения. Ранее эту функцию осуществляла печень.
Ощущения будущих мам на 13 неделе беременности
Для будущих рожениц наступает приятный период. Тошнота, рвота и другие признаки токсикоза на 13 неделе беременности отступают. Женщина становится более спокойной, уравновешенной и активной. Сонливость пропадает, появляется бодрость и силы. Однако некоторых беременных признаки токсикоза продолжают беспокоить. Обычно это происходит на фоне употребления вредных продуктов, многоплодной беременности или наличия располагающих физиологических особенностей к проявлениям токсикоза.
На фоне увеличения матки на 13 неделе беременности у некоторых женщин начинает расти живот. Особенно заметны внешние проявления беременности у обладательниц стройной фигуры. Может появиться отдышка, что обусловлено давлением матки на диафрагму.
Кроме увеличения груди, у беременных при надавливании или массаже молочных желез может выделяться молозиво. Также проявляются признаки пигментации: область вокруг сосков темнеет, на лице появляются светло-коричневые пятна, возникает темная полоса от лобка к пупку. Обычно после родоразрешения перечисленные явления исчезают.
Медицинское обследование на 13 неделе гестации
До этого момента будущая роженица должна встать на учет в женскую консультацию и сдать основные анализы. В этот период может быть назначен первый генетический скрининг, который осуществляется с целью исключения генетических отклонений и врожденных патологий развития плода. Для этого сдается двойной биохимический анализ для определения b-ХГЧ и РАРР в крови. Одновременно с генетическим анализом рекомендуется выполнить ультразвуковое исследование плода. На основании результатов данных исследований врач сделает выводы о наличии или отсутствии хромосомных патологий.
Если результаты исследований будут положительными, гинеколог порекомендует беременной более информативные методы — амниоцентез или биопсию ворсинок хориона. Однако следует помнить, что они достаточно опасны и несут определенные риски.
Биопсия ворсинок хориона заключается в получении биологического образца плода через влагалище или брюшную стенку. К преимуществам данной методики относятся быстрота получения результата (несколько дней) и возможность выявления патологий на ранних сроках. Недостаток исследования — развитие возможных осложнений (кровотечение, гематома, прерывание беременности).
Амниоцентез — пункция амниотической оболочки с последующим забором околоплодных вод для исследования. Данный диагностический метод может выполняться на любом сроке вынашивания и значительно реже приводит к выкидышам. Однако для получения результатов амниоцентеза потребуется несколько недель.
Возможные проблемы беременности на 13 неделе
На этом сроке угроза прерывания значительно снижается, однако расслабляться не рекомендуется. Будущая роженица должна быть внимательной и осмотрительной.
У большинства беременных возникают боли в поясничном отделе. Это естественное явление. Если болезненные ощущения стали усиливаться и сопровождаться тянущей болью в животе — следует обратиться к доктору. Поводом для посещения врача на 13 неделе беременности должно стать напряжение или тянущие боли внизу живота, а также появление кровянистых, зеленоватых, обильных водянистых или коричневых выделений. В норме бели должны быть белыми, желтоватыми, прозрачными и без запаха.
Еще одно осложнение 13 недели — замершая беременность. На ранних стадиях она не имеет клинических проявлений. Обнаружить ее можно при гинекологическом осмотре или ультразвуковом исследовании. На поздних стадиях замершая беременность вследствие интоксикации проявляется кровянистыми выделениями, тошнотой, недомоганием и высокой температурой. Спровоцировать развитие данной патологии могут гормональные расстройства, генетические нарушения плода, заболевания и патологии развития матки, отравление вредными веществами, табакокурение, употребление спиртных напитков и другие факторы.
Запреты и рекомендации беременным на 13 неделе вынашивания
Несмотря на снижение рисков для плода, будущей роженице следует по-прежнему быть осторожной, придерживаться здорового способа жизни и рационально питаться. Важно избегать переутомлений, стрессов и нервных перенапряжений, гулять на воздухе и поддерживать позитивный настрой.
Особенности питания
Рацион беременной на тринадцатой неделе должен быть полноценным и сбалансированным. Суточную калорийность меню нужно постепенно увеличивать. При этом важно контролировать массу тела и не переедать. Поскольку многие беременные страдают запорами, питание должно содержать оптимальное количество клетчатки, которая стимулирует деятельность кишечника.
Для полноценного развития плода рацион будущей матери должен включать животные белки, молочную продукцию, каши, несладкие фрукты и овощи. Пищу быстрого приготовления, колбасы, выпечку и сладости из рациона лучше исключить.
Витамины на 13 неделе беременности
Это последняя неделя, когда беременной необходимо пить фолиевую кислоту. Прием йода можно продолжать только по назначению гинеколога, поскольку его избыток может спровоцировать неблагоприятные осложнения. Для предупреждения рахита у ребенка и варикоза и будущей матери можно принимать витамин Д и кальций. Также эти микроэлементы содержатся в специальных поливитаминных комплексах, которые можно употреблять со второго триместра. При этом важно контролировать получение полезных веществ из рациона, чтобы избежать гипервитаминоза.
Сексуальные отношения
На фоне гормональных изменений чувствительность половых органов и эрогенных зон повышается, что позволяет женщине получать новые ощущения во время сексуальных контактов. Ограничить интимную жизнь необходимо при угрозе прерывания, предлежании плаценты и плохом самочувствии беременной.
Физическая активность
Кроме тяжелых физических нагрузок и поднятия тяжестей будущим роженицам на этом сроке показаны любые умеренные занятия спортом. Можно посещать йогу или фитнес для беременных, плавать, выполнять дыхательную гимнастику или гулять на воздухе. При этом важно не переутомляться и придерживаться режима занятий и отдыха.
Медицинские процедуры, прием лекарственных препаратов
Прием любых медикаментов и проведение медицинских манипуляций по-прежнему ограничено. При возникновении первой патологической симптоматики не следует заниматься самолечением. Нужно обращаться к доктору, который назначит целесообразное лечение и подберет наиболее безопасные лекарственные препараты.
Фото УЗИ на 13 неделе беременности
Как выглядит живот на 13 неделе беременности

Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений: 1734 Дата публикации: 28.11.2017что происходит на этой неделе?
Развитие плода на 13 неделе беременности

Размер плода: 10-12 см.
Вес плода: 20-30 гр.
13 акушерская неделя беременности – важный период в жизни мамы и ее будущего малыша. Первый триместр со всеми страхами, опасениями и недомоганиями, связанными с токсикозом, уже позади. Как правило, к этому сроку будущая мама уже встала на учет, сдала все необходимые анализы и прошла первый скрининг, поэтому сейчас она может вздохнуть с облегчением и сконцентрировать свои мысли на будущем малыше и своем материнстве.
к содержанию ↑Что происходит с малышом на 13 неделе беременности?
Размер плода составляет в среднем 10-12 см, а его вес колеблется в рамках 20-30 гр.
К этому времени организм плода достиг огромных успехов в своем развитии: сердечко плода перекачивает 23 литра крови каждые сутки! К этому времени уже полностью заложены все молочные зубки малыша. На 13 неделе беременности продолжает оформляться костная и мышечная ткань, развивается пищеварительная система крохи. Так, в кишечнике образуются первые ворсинки, которые в будущем будут принимать участие в переваривании и продвижении пищи.

Внешность ребенка тоже постепенно приобретает более выразительные черты. Проделана огромная работа по закладке главных органов и систем, и теперь пришел черед эмоциональной сферы. На 13 неделе беременности ребеночек все время активничает: он прислушивается, осваивает новые навыки, реагирует на поступающие из внешнего мира знаки (звуки и тишину, свет и темноту, тепло и холод, различного рода прикосновения). Сейчас малыш все больше бодрствует, засыпая лишь на несколько минут и снова просыпаясь.

Движения плода уже не такие хаотичные, как прежде, и имеют некоторую упорядоченность. На 13 неделе беременности ребеночек различает запахи и вкусы поглощаемой мамой пищи. Ему может не все нравиться из предложенного меню, а некоторые продукты он наоборот очень полюбит. Малыш не только умеет сосать и глотать, он уже зевает, улыбается и корчит гримасы. Если к этому времени вы еще не установили традицию общения с ребенком, то переход во второй триместр – самое тому время. Начинается наиболее спокойный период для мамы и малыша – используйте каждую его минуту в свое и его удовольствие.
к содержанию ↑Самочувствие будущей мамы на 13 неделе беременности
Токсикоз исчезает полностью или заметно ослабевает. К женщине возвращается бодрость и желание привести себя в порядок, сделать что-то по дому или по работе. Из новых ощущений – набухание и кровоточивость десен (появление этих симптомов все также связано с гормонами). Помимо этого, возможно выделение молозива из увеличенных молочных желез. Таким образом грудь учится вырабатывать молоко. Выдавливать молозиво нельзя, поскольку стимуляция сосков может спровоцировать выброс в кровь эстрогенов, которые стимулируют сокращение матки.
На 13 неделе беременности у будущей мамы может появиться изжога и запор (если это не случилось ранее). Справиться с ними можно, скорректировав свое питание, питьевой режим и поменяв некоторые привычки. Например, если мучает изжога, беременной женщине желательно не переедать, не ложиться сразу же после приема пищи, не злоупотреблять острой и кислой едой. При запорах, наоборот, полезно больше двигаться. Что касается рациона питания, то для устранения проблем с опорожнением кишечника, необходимо больше пить, употреблять молочнокислые продукты, овощи, фрукты, каши.

Во внешности женщины также происходят изменения – талия немного округляется, еще больше увеличиваются молочные железы. Может появиться ломкость ногтей и волос – это признак того, что появляется дефицит кальция. На это может также указывать возникающие проблемы с зубами (повышается их чувствительность, ускоряется развитие кариеса). Если появились подобные проблемы, необходимо обязательно обратиться к стоматологу, который подберет лечебную зубную пасту и даст рекомендации относительно особенностей ухода за ротовой полостью во время беременности.

К 13 неделе значительно снижается риск выкидыша и замирания беременности. Но могут появляться другие проблемы – судороги нижних конечностей и гипертонус матки (проявляется как резкое окаменение нижней части живота). Об этих ощущения необходимо обязательно сообщить врачу. Возможно, потребуется даже специальное медикаментозное лечение.
Вес женщины к 13 неделе беременности увеличивается незначительно – в норме прибавка может составить 1 – 3 кг, а окружность живота становится больше на 1 – 2 сантиметра. К этому сроку матка уже выходит из лона, а высота ее дна составляет 11 – 12 сантиметров. Увеличение массы тела сейчас больше происходит за счет увеличения жирового слоя, но это не должно стать поводом для беспокойства, так как он служит для накопления эстрогенов и амортизации ударов, что необходимо для нормального протекания беременности.
к содержанию ↑УЗИ и скрининг на 13 неделе беременности
УЗИ первого триместра позволяет уточнить срок беременности, определить размеры, вес, частоту сердцебиения, наличие всех внутренних органов и двигательную активность плода. Кроме того, ультразвуковое исследование позволяет оценить, правильно ли развивается малыш и даже заподозрить у него наличие генетических аномалий на основе фетометрических данных. Важнейший показатель на этом сроке – размер воротникового пространства. Также на первом УЗИ определяется место прикрепления плаценты, и в случае ее низкого расположения измеряют расстояние от внутреннего зева матки. Однако это значение может стать больше с ростом матки, так как ее стенки будут растягиваться. Кроме того, УЗИ позволяет диагностировать исмико-цервикальную недостаточность – состояние, когда мышцы маточного зева слабее, чем требуется для вынашивания беременности.

Скрининг включает ряд тестов и исследований, которые позволяют выделить женщин, входящих в группу риска по развитию хромосомных заболеваний у плода. Для этого в обязательном порядке смотрят воротничковую зону плода (оценивая ее толщину или прозрачность), его носовую кость (наличие или отсутствие и размер), определяют наличие или отсутствие физических дефектов, а также уровень гормонов и белков в крови матери. На основе полученных данных и возрастной категории беременной делают вывод о вероятности рождения больного ребенка у этой женщины. В группу повышенного риска входят беременные, у которых по результатам скрининга риск развития аномалий у плода составляет 1:350 и меньше. Но вы должны знать, что фактор риска – это еще не гарантия патологии. Скрининг позволяет лишь допустить высокую вероятность хромосомного нарушения и не более.
к содержанию ↑Возможные угрозы на 13 неделе беременности
На рубеже первого и второго триместров вероятность появления серьезных осложнений беременности существенно снижается, но это не значит, что малышу ничего не угрожает. Вероятность самопроизвольного выкидыша существует на протяжении всего периода вынашивания малыша, поэтому необходимо проявлять осторожность на любом из этапов беременности. На 13 неделе не исключено развитие такой патологии, как отслойка плаценты.

Симптомы указанного состояния следующие:
- кровянистые или коричневые выделения;
- болит низ живота, тянет поясница;
- слабость, ухудшение общего состояния;
- повышение тонуса матки.
Плод может погибнуть при отслойке 1/3 и более поверхности плаценты, поэтому, если возникло даже небольшое кровотечение, необходимо срочно вызывать скорую помощь. Также не стоит сбрасывать со счетов и опасность замершей беременности. При появлении подозрений измеряется базальная температура (при прекращении развития плода этот показатель может снижаться), а также проводится внеплановое ультразвуковое исследование, чтобы выяснить, есть ли сердцебиение у ребенка. В некоторые случаях организм матери избавляется от нежизнеспособного плода и происходит выкидыш, но зачастую требуется медицинское вмешательство для оказания помощи женщине.
к содержанию ↑Рекомендации и питание на 13 неделе беременности
Врачи дают следующие рекомендации женщинам, которые пребывают на 13 неделе беременности:
- конечно, токсикоз отступает и возникает желание питаться полноценно. Однако переедать не стоит, особенно это касается сладкой и мучной пищи. Желательно отдавать предпочтение овощам и фруктам, которые содержат много ценных витаминов и не могут вызвать значительную прибавку в весе;
- на 13 неделе беременности можно записаться на курсы для будущих родителей. Это даст возможность лучше подготовиться к появлению малыша на свет;
- не отказывайтесь от физической активности: почаще проводите время на свежем воздухе, займитесь йогой, делайте утреннюю гимнастику;
- с этой недели нужно проводить профилактику против растяжек. В первую очередь — это питание. Из рациона надо убрать продукты, в которых содержится большое количество углеводов. Также ввести в рацион продукты, содержащие в себе белок. Рекомендуют, есть больше диетического мяса, рыбу, зелёные овощи.
- также нужно следить за весом. Занимайтесь лёгкой гимнастикой, этим помогаете вашей коже быть эластичной.
- с 13 недели беременности врачи рекомендуют носить бандаж и бюстгальтер с поддерживающим эффектом. Ваша кожа не успевает расти вместе с животиком и на ней появляются рубцы. Поэтому требуется больше ухода за кожей в области груди и живота.
Как и раньше, беременная женщина должна тщательно заботиться о своем питании: так и она сама, и ее малыш будут чувствовать себя хорошо. Рекомендации все те же, что и в предыдущие недели беременности. Питание должно быть сбалансированным, частым, но в умеренном количестве, полезна пища, богатая микроэлементами и витаминами.

Однако к сроку, который насчитывает 13 недель беременности, питание мам-сладкоежек стоит пересмотреть. Ведь снижение физической активности и чрезмерное поступление сахара и углеводов приведут к лишним килограммам, когда нормой считается набирать до 500 г в неделю. Однако вовсе отказаться от сладкого не стоит, просто его количество необходимо сократить. В этот период могут возникать запоры. Для их профилактики употребляйте такие продукты, как свекла, сухофрукты, томатный сок, яблоки, овощные соки и пюре, морская капуста. Попробуйте выполнять комплекс упражнений для беременных – хорошо и для профилактики геморроя, и для снятия болевых ощущений в пояснице.
На 12 13 недель беременности ваше тело привыкло к беременности. Это ваша последняя неделя в первом триместре . К счастью, симптомы беременности, такие как утреннее недомогание , исчезли навсегда. Несмотря на то, что нет жестких правил о том, когда нужно распространять новости о вашем положении, большинство женщин и семейных пар раскрывают секрет в течение этой недели. В конце концов, ваш ребенок начинает действительно проявлять себя.
Ниже 13 неделя беременности фото животиков:
Итак 13 недель беременности развитие плода и ощущения вашего организма: вы восстанавливаете свою энергию и чувствуете себя более мобильным. Насладитесь этим временем, чтобы сделать все важные задачи беременности. Это не значит, однако, что вы можете вернуться к своей прошлой рутине и привычному образу жизни. Вы должны прислушиваться к своему телу и расслабляться, стараясь не перенапрягать себя.
Роды могут быть еще через несколько месяцев, но ваша грудь уже начала делать молозиво . Ваша плацента также выросла в размерах, как плод на 13 неделе беременности. Вы можете даже начать получать несколько льгот по беременности без необходимости показывать медицинскую справку от своего врача. Время проводить очередное узи на 13 неделе беременности.
Симптомы
Возможно,тринадцатая неделя беременности-время, когда у вас больше не будет ранних признаков беременности, поскольку плацента доставляет вашему ребенку кислород и питательные вещества. Вы даже можете чувствовать себя более похожим на прежнюю себя после трех месяцев сна, тошноты и рвоты. Но когда вы входите во второй триместр, вы можете заметить, что некоторые симптомы беременности усиливаются.
Увеличение веса
Некоторые женщины теряют вес в начале срока, но ожидают, что наберут больше килограмм сейчас, когда вы находитесь на втором триместре. В зависимости от вашего индекса массы тела (ИМТ) до нового статуса, вот рекомендации по набору веса в течение всей беременности в соответствии с данными Американского колледжа акушеров и гинекологов ( ACOG ):
- Если ваш ИМТ имеет недостаточный вес (ИМТ менее 18,5):
ваш идеальный прирост веса составляет от 8 до 18 килограммов в течение всей беременности. Это примерно килограмм (от 500 до 900 грамма) в неделю в течение оставшихся недель вашей беременности. - Если ваш ИМТ нормальный (ИМТ от 18,5 до 24,9):
ваш идеальный прирост веса составляет в общей сложности от 11 до 16 килограммов. Это примерно килограмм или чуть меньше (от 300 до 500 грамма) в неделю до конца вашей беременности. - Если ваш ИМТ имеет избыточный вес (ИМТ от 25 до 29,9):
ваш идеальный прирост веса составляет в общей сложности от 6 до 11 килограммов. Старайтесь набирать чуть больше половины килограмма (200–400 грамма) в неделю в течение оставшихся недель беременности. - Если ваш ИМТ страдает ожирением (ИМТ 30 и выше):
ваш идеальный прирост веса составляет около 5-9 килограммов в течение всей беременности. Это примерно (от 150 до 300 грамма) в неделю до конца вашей беременности.
Обязательно питайтесь здоровой пищей. Ваш ребенок быстро растет, как и вы, если вы не будете осторожны. Прибавка в весе может привести к осложнениям во время беременности, таким как гестационный диабет и преэклампсия , и то и другое может поставить под угрозу здоровье вас и вашего ребенка.
Изменения в сексуальном влечении
Некоторые беременные женщины испытывают низкое половое влечение, особенно если у вас все еще наблюдаются симптомы первого триместра. Но близость возможна без секса.
Однако есть предвестники, которые клянутся, что беременный секс – лучшее, что у них когда-либо было.Секс во время беременности не вызывает выкидыша, но вы все равно должны проконсультироваться с врачом, чтобы убедиться, что все в порядке. Если у вас есть история ранних родов или выкидыша, мы настоятельно рекомендуем вам поговорить с врачом.
Неуклюжесть
Уровень гормона релаксина начнет увеличиваться в вашем теле, и это ослабляет ваши связки и суставы при подготовке к родам. Это должно повлиять только на область таза, но это также может повлиять на все ваше тело.
Увеличение влагалищных выделений
13 я неделя беременности: наличие большего количества прозрачных или молочно-белых влагалищных выделений без запаха, называемых лейкореей , является способом борьбы вашего организма с бактериями. Использование ежедневных прокладок должно избавить вас от неприятных ощущений. Если выделения из влагалища плохо пахнут, вызывают больший дискомфорт или они желтые, зеленоватые, розовые или коричневые, позвоните своему врачу как можно скорее, так как это может указывать на инфекцию или может быть признаком преждевременных родов .
Видимые вены
Ваше тело постоянно вырабатывает на 50 процентов больше крови, а ваши вены увеличивают нагрузку, доставляя кровь и кислород вашему ребенку и другим частям вашего тела. Вены с голубыми прожилками на груди и животе доказывают, что в вашем организме циркулирует больше крови.
Головокружение
Изменения уровня гормонов и артериального давления возможно, так как ваше тело посылает вашему ребенку больше крови. Это является наиболее распространенными причинами головокружения. Ваше тело теперь также генерирует больше тепла. Старайтесь оставаться в хорошо проветриваемых помещениях. Никаких резких движений! Кроме того, регулярно перекусывайте и пейте много воды.
Вздутие живота, газ и запор
Сокращения мышц, которые обычно продвигают пищу через кишечник, теперь медленнее, когда вы беременны. Дополнительное железо из ваших добавок может быть причиной запора. Пейте много воды и ешьте пищу, богатую клетчаткой. Держитесь подальше от продуктов, которые вызывают газ, таких как жареные продукты, брокколи, корнеплоды и бобы.
Изжога и расстройство желудка
Мышечный клапан между желудком и пищеводом расслабился, поэтому может появиться изжога. Ваша матка, возможно, также начала давить на ваш желудок. Ешьте медленно и пейте после того, как вы поели. Избегайте употребления острой и жирной пищи.
Пищевая тяга или отвращение
Ваши гормоны беременности теперь стали сбалансированными, но они не помешают вам не любить или жаждать определенных продуктов. Ваше по-прежнему сверхчувствительное обоняние может также влиять на выбор продуктов питания, но старайтесь сохранять его здоровым и сбалансированным.
Развитие вашего ребенка на 13 неделе
13 неделя беременности что происходит внутри вас: ваш ребенок размером с персик, длиной почти 6 см и весит около 13 гр. При следующем узи 13 недель беременности вы можете заметить, что его голова относительно меньше, чем его тело, которое быстро увеличивается в размерах.
Полнофункциональные кишки вашего ребенка теперь будут продолжать созревать в брюшной полости плода после формирования в пуповине. Кожа вашего ребенка также начинает расти и становится бархатной и даже появляются мягкие волосы, называемые лануго . Это защитит кожу вашего малыша и согреет его, пока он в вашей утробе.
Глаза вашего ребенка теперь сформированы, но веки остаются закрытыми, чтобы защитить глаза вашего малыша. Его (или ее) уши также в положении, и голосовые связки вашего малыша теперь развиты. Если вам повезет, вы можете даже поймать ребенка с большим пальцем во рту во время ультразвукового сканирования.
13 недель беременности размер плода пол ребенка: ваш врач может понять кто у вас мальчик или девочка, но лучше подождать до 20 недели, чтобы врач сделал более точную оценку пола вашего ребенка с помощью ультразвука. (Вы можете пройти неинвазивное генетическое тестирование, чтобы узнать это раньше.) Если вам интересно 13 недель беременности это сколько месяцев, то это 3 месяца. Осталось 6 месяцев! 13 акушерская неделя беременности отличается от обычной, так как гинекологи ведут отсчет с даты последней менструации.
Ниже беременность 13 недель развитие плода фото:
Ваш список дел на 13 неделе беременности
Вы должны выяснить стоимость ведения беременности , убедиться, что вы сделали пренатальные тесты, и заполнить формы для отпуска по беременности и родам . Не забудьте включить их в свой список дел!
Подготовьте своих старших детей и даже домашних животных
Большинство членов вашей семьи и друзей могут узнать только на этой неделе о вашем положении, но не забудьте также сообщить новости своим старшим детям или своим домашним животным, если они у вас есть. Они являются неотъемлемой частью вашей беременности, как вы и ваш партнер.
Пойти на стоматологическое обследование
Если вы беременна в 13 недель, то самое время посетить стоматолога, чтобы узнать о здоровье полости рта : зубах, деснах и горле. Это миф, ожидать, что зубы в положении будут выпадать . Теперь они просто более склонны к гингивиту или кровоточивости десен из-за колебания гормонов. Другие распространенные проблемы с полостью рта во время беременности включают зубы, которые становятся ломкими, чувствительность зубов, зубную боль, потерю зубов и комки в области десен.
Исследования для потребностей вашего ребенка
Надеюсь, теперь вы довольны выбранным вами врачом, и она объяснила множество вопросов о беременности, которые у вас возникли. Следующим шагом будет небольшое исследование вашего ребенка, возможно, краткий список имен и педиатров . Вы также можете начать разговор с партнером о грудном вскармливании и уходе за детьми.
Упражнение
Если у вас нет никаких осложнений беременности, физические упражнения будут полезны для вас и вашего ребенка. Продолжайте тренироваться до беременности, но будьте осторожны, чтобы не напрягать мышцы живота. Начните простое уражнение, замедлите темп, если вы чувствуете, что есть отдышка во время разговора. Возможно, вы захотите поработать над упражнениями Кегеля, чтобы укрепить свои мышцы и предотвратить недержание беременности.
Спи на твоей стороне
Ваш доктор, возможно, сказал вам, чтобы вы пытались заснуть на вашей стороне – на самом деле, ваша это левая сторона, чтобы стимулировать новое кислородное кровообращение. Если вы помните свою биологию, сердце выкачивает кровь через правую артерию. Но найти удобное положение сложно, когда у тебя растёт ребёнок. Подушки действительно пригодятся в этом случае.
Увлажнение
Если вы еще не начали наносить увлажняющий крем на живот, сейчас самое время начать. Ваш живот на 13 неделе беременности растет очень быстро, как только вы вступаете во второй триместр. Вы хотите, чтобы у вас было больше влаги, так как ваша кожа только начинает растягиваться. Кто знает? Вы даже можете избежать растяжек (это зависит и от ваших генов!).
Ходить по магазинам
Начните с одежды для беременных, которая дает вашему животу некоторое пространство для дыхания и роста, или с бюстгальтера для кормления, чтобы поддержать вашу грудь.
узи 13 недель беременности как делают
Ультразвуковое исследование в акушерской практике занимает очень важное место, поэтому к нему прибегают для диагностики и уточнения различных состояний. УЗИ, в связи со своей показательностью, проводят планово минимум трижды за время беременности при условии своевременного выхода беременной женщины на учёт.
Первое скрининговое УЗИ проводится на 11 – 14 неделях беременности. Метод позволяет адекватно оценить течение беременности, состояние плода и матери, а, следовательно, выбрать дальнейшую врачебную тактику. Важнейшей характеристикой метода является его безопасность как для ребёнка, так и для матери.
Развитие плода на 13 неделе беременности
13 неделя беременности – уже начало четвёртого месяца гестации. В это время у будущего ребёнка уже вовсю развиваются внутренние органы и системы. Длина плода (теменно-крестцовый размер) доходит до 8 см, вес составляет около 15 – 30 грамм.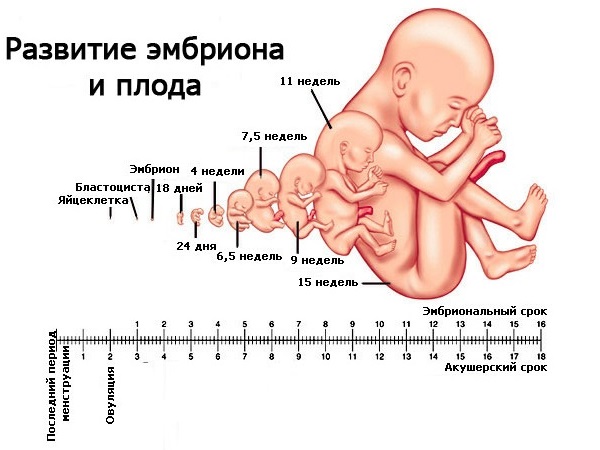
Центральная нервная система
У будущего ребёнка головной мозг уже дифференцирован на отделы: есть большие полушария, мозжечок. В больших полушариях, промежуточном и продолговатом мозге уже развита система желудочков, в них проросли сосудистые сплетения, которые занимаются продукцией мозговой жидкости – ликвора. Однако большой мозг ещё не имеет борозд и извилин, слабо сформированы его височные доли.
Слуховой и зрительный анализаторы
Оболочки глаза, его светопреломляющие структуры, зрительный нерв уже сформированы и продолжают только совершенствоваться. Также уже сформированы веки, но они будут закрывать глаз вплоть до 36 недели.
Слуховой анализатор продолжает формироваться на 13 неделе, этот процесс продолжается до 20 недели. Примерно на 12 – 13 неделе начинают образовываться ушные раковины.
Лицо, ротовая полость
УЗИ на 13 неделе беременности позволяет рассмотреть лицо и ротовая полость, которые уже постепенно принимают свои очертания. Они пока ещё базовые: формируются рот, язык, нёбо, начинают срастаться парные образования (челюсти, нёбо). Нижняя часть лица сформируется к 16 – 17 неделе. Брови – только к 28 неделе. Происходит закладка зубов.
Дыхательная система

УЗИ 13 недель
Дыхательная система формируется у плода довольно поздно. Связано это с тем, что развивающемуся в утробе эмбриону воздух понадобится только после рождения, а пока он получает кислород от крови матери. Также малый круг кровообращения у ребёнка ещё не функционирует, так как пока он не родился, там очень высокое периферическое сосудистое давление, а также существует специальный шунт – боталлов проток, из-за которого кровь может устремляться из начала малого круга кровообращения в начало большого, не проходя через сердце.
Таким образом, на 13 неделе развиты диафрагма, верхние дыхательные пути и перегородка, которая разделяет трахею и пищевод. Нижние дыхательные пути начнут образовываться только с 16 недели, а альвеолы – ещё позже. В связи с тем, что лёгкие ещё очень малы, диафрагма находится пока что выше, чем у полностью зрелого доношенного ребёнка.
Сердечнососудистая система
Так как сердечнососудистая система для внутриутробного развития важна, то, в отличие от дыхательной, она начинает формироваться с момента имплантации (первые 2 недели беременности) и на 8 неделе уже у ребёнка есть функционирующее сердце с развитыми клапанами и крупными сосудами. Далее система продолжает совершенствоваться, внутренние органы прорастают сосудами уже меньшего калибра. Что касается сердца, то его работа напрямую зависит от развития лёгких, поэтому, в отличие от ребёнка раннего и даже грудного возраста, сердце пока что относительно симметрично с правой и левой сторон.
Пищеварительная система
Органы пищеварения сформированы и продолжают развиваться. К 12 неделе заканчивается поворот внутренних органов, и пищеварительная система только продолжает совершенствоваться. Что касается эндокринной функции поджелудочной железы, она уже начинает вырабатывать инсулин.
Система мочевыделения
Почка к 13 неделе уже конечная, но клубочковый аппарат ещё развивается почти до самого рождения, когда они начнут функционировать.
Половая система
На 13 неделе ещё нельзя сказать точно, какой пол у будущего ребёнка: женские наружные половые органы формируются на 13 – 14 неделе, а мужские – только к 15 – 16 неделе.
Опорно-двигательный аппарат
Зачатки костей, межпозвоночные диски сформированы у ребёнка ещё с конца 8 недели и продолжают окостеневать на протяжении дальнейшего развития.
Кожа и придатки кожи
На 13 неделе уже на коже пальцев начинают расти ногти.
Вышеизложенное указывает на то, что неполная зрелость многих органов и систем плода сулит высокую чувствительность к внешним и внутренним факторам, которые могут привести к очень грубым нарушениям развития.
Плодность
Лучшим вариантом многоплодной беременности является бихориальная биамниальная беременность. В этом случае на УЗИ наблюдаются на каждый плод своя плацента (не сообщающаяся кровотоком с другими) и есть амниотическая перегородка.
УЗИ на 12 – 13 неделе беременности
Цели проведения
На 11 – 14 неделях гестации делают первое скриннинговое ультразвуковое исследование беременной. Если беременность ранее протекала без проблем, то этот скрининг будет первым УЗИ исследованием во время беременности. В это время можно оценивать развитие сердечнососудистой системы: её морфологическое и функциональное состояние.
Можно на 13 неделе выявлять грубые хромосомные патологии. Иногда можно определить пол ребёнка, но это может оказаться ещё неточным. Также важно, что с помощью ультразвуковой диагностики можно определить количество развивающихся плодов и их характер – по количеству хорионов и амнионов. На ультразвуковой картине также важно оценить состояние плаценты и матки.
Как подготовиться к УЗИ?
Подготовка к исследованию не представляет каких-то специфических особенностей. Рекомендуется перед обследованием несколько дней не употреблять пищу, способную повысить газообразование в кишечнике, что может помешать проведению ультразвука. К таким продуктам относятся быстрые углеводы, капуста, газированные напитки, бобовые и т.д. Наоборот, свежие фрукты и овощи будут неплохим дополнением к диете. Рекомендуется взять с собой полотенце, салфетки. Для интравагинального УЗИ нужен специальный презерватив.
Как проходит УЗИ?
УЗИ проводится двумя способами: трансабдоминально и интравагинально.
Трансабдоминальный способ представляет собой УЗИ через переднюю брюшную стенку. Датчик смазывается гелем (это необходимо для лучшего звукопроведения), устанавливается на переднюю брюшную стенку. На УЗИ в 13 недель матка имеет размеры примерно 12 – 14 см в высоту, поэтому датчик устанавивается на гипогастрию.
Интравагинальное УЗИ проводится для лучшей визуализации плода, особенно на ранних сроках. Датчик вводится в цервикальный канал, предварительно надевается презерватив.
Ультразвук отражается от более плотных структур и проходит сквозь менее плотные. Благодаря этому на мониторе формируется график или изображение.
Доплерография, как правило, в это время ещё не проводится. Только для подтверждения наличия патологии.
Результаты УЗИ, расшифровка показателей и их норма
При УЗИ проводят фетометрию – оценку размеров плода. Длина плода (теменнокопчиковый размер) равен примерно 60 – 80 мм. Размеры головы: бипариеталньый размер (между теменными буграми) – 20 – 30 мм, окружность головы – 73 – 98 мм. Длину конечностей обычно оценивают только по бедренной кости: 7 – 12 мм. Также важными показателями для расчёта риска хромосомных аномалий являются ширина воротничковой зоны и развитие носовой косточки. Первый показатель в норме до 3 мм, а второй – 2,0 – 4,3 мм (в среднем – 2,3 мм).
Фетометрия важна для оценки развития плода, исключения риска задержки внутриутробного развития. На таком раннем сроке развивается симметричная форма задержки развития, когда все размеры отстают от должных для данного срока гестации.
В последнее время развитие носовой косточки всё больше принимают во внимание для пренатальной диагностики хромосомных патологий плода. Неблагоприятными признаками считаются её неравзитие (аплазия), уменьшенные размеры (гипоплазия) или сниженная эхогенность (сравнивают с кожей над костью). При выявлении на первом скрининговом УЗИ таких отклонений развития носовой кости выше риск развития трисомии по 13, 18 или 21 хромосомам (соответственно синдромы Патау, Эдвардса, Дауна), однако этот риск не всегда подтверждается.
Частота сердечных сокращений плода в тринадцать недель равняется приблизительно 140 – 170 ударов в минуту.
Ультразвуковые признаки патологий
Задержка внутриутробного развития плода выражается в уменьшении всех размеров в фетометрии. Такое чаще возникает при гипоксии, которая может быть вызвана ранним или поздним началом беременности, вредными привычками матери и др.

синдромом Патау
Синдром Патау – трисомия по 13 хромосоме: нарушение развития носовой косточки, повышена частота сердечных сокращений, нарушение развития головного мозга.
Синдром Эдвардса – трисомия по 18 хромосоме: не хватает одной пуповинной артерии, нарушение развития носовой кости, снижена частота сердечных сокращений.
Синдром Дауна: увеличение воротниковой зоны, сглаженные черты лица, недоразвитие носовой кости.
Пороки сердца визуализируются при УЗ обследовании клапанов. Для подтверждения проводится доплерометрия. Могут наблюдаться обратные токи крови. В такие сроки пороки развития чаще являются очень тяжёлыми.
Заключение
УЗИ на 13 неделе является скрининговым и очень важным в диагностике течения беременности. Многие очень тяжёлые патологии могут быть выявлены на сроке первого скрининга, а соответственно и дальнейшее ведение беременности.
|
нормальных УЗИ 1-го триместра, как
 | Для протокола сканирования |
графов, чтобы определить гестационный возраст
В зависимости от возраста беременности эти графики могут быть использованы для определения правильного EDD.
 |  |
| Измерение среднего диаметра мешка используется для определения гестационного возраста до того, как можно точно измерить длину коронки.Средний диаметр мешка определяется путем измерения длины, ширины и высоты, а затем делится на 3. | Как только полюс плода может быть визуализирован, измерение CRL является наиболее точным методом для датирования беременности |
Вернуться к началу
 |
| Уровни ХГЧ для нормальной беременности.ПРИМЕЧАНИЕ. Количественный уровень бета-ХГЧ в материнской сыворотке достигает пика примерно через 10 недель, а затем снижается. |

GESTATIONAL SAC
Гестационный мешок (GS) — самое раннее сонографическое открытие во время беременности. Будет трудно увидеть, есть ли у матери ретровертированная матка или миома. GS — это эхогенное кольцо, окружающее безэховой центр. Внематочная беременность будет выглядеть так же, но она не будет в полости эндометрия.GS не может быть идентифицирован приблизительно до 4 1/2 недель с трансвагинальным сканированием.
Размер гестационного мешка должен быть определен путем измерения среднего значения трех диаметров. Эти различия редко влияют на гестационный возраст более чем на день или два.
На следующем изображении используется трансвагинальный доступ, гестационный мешок можно увидеть на 4-5 неделе.
 |  |
| 5 недель беременности.Мешочек с желтком Виден только. Мешочек с желтком будет виден до четко определяемого эмбрионального полюса. | Измерение среднего диаметра мешка используется для определения гестационного возраста до того, как можно четко измерить длину коронки. Средний диаметр мешка определяется путем измерения длины, ширины и высоты, а затем делится на 3. |
 |  |
| Очень раннее эмбриональное сердце будет тонким мерцанием.Это можно измерить с помощью М-режима (избегайте допплерографии в первом триместре из-за риска возникновения биоэффектов). Первоначально частота сердечных сокращений может быть медленной. Сравните с частотой сердечных сокращений у матери, чтобы подтвердить, что вы не видите артериолу. | Измерение длины коронкового отростка (CRL) в течение 6 недель беременности. Масса эмбриональных клеток, отделенных от желточного мешка, впервые проявляется при трансвагинальном ультразвуковом исследовании сразу после 6 недели беременности. Эта масса клеток известна как полюс плода. Полюс плода растет со скоростью около 1 мм в день, начиная с 6-й недели гестационного возраста. Таким образом, простой способ «датировать» раннюю беременность — это добавить длину плода (в мм) к 6 неделям. Используя этот метод, плодный столб размером 5 мм будет иметь гестационный возраст 6 недель и 5 дней. |

YOLK SAC
Желточный мешок появляется в течение 5-й недели.Это вторая структура, которая появится после ГС. Он должен быть круглым с безэховым центром. Он не должен быть кальцинирован, деформирован или> 5 мм от внутреннего до внутреннего диаметра. Желточные мешки размером более 6 мм обычно указывают на ненормальную беременность. Неспособность идентифицировать (при трансвагинальном ультразвуковом исследовании) желточный мешок, когда гестационный мешок вырос до 12 мм, также обычно свидетельствует о неудачной беременности.

сердцебиение
При трансвагинальном доступе сердцебиение плода можно увидеть мерцанием еще до того, как полюс плода будет идентифицирован.Это будет видно рядом с желточным мешком. Это может быть ниже 100 ударов в минуту, но это увеличится до 120-180 ударов в минуту к 7 неделям. На ранних стадиях сканирования через 5-6 недель важна только визуализация биения сердца. Неспособность идентифицировать сердечную деятельность плода у плода, общая длина которого превышает 4 мм, является зловещим признаком.
Иногда бывает трудно отличить материнский пульс от сердцебиения плода. Часто технические специалисты берут пульс матери одновременно, чтобы проверить, является ли это плодом или матерью.

CROWN RUMP LENGTH (CRL)
CRL — это воспроизводимый и точный метод измерения и датировки плода.
Ранние ультрасонографы использовали этот термин (CRL), потому что ранние зародыши также приняли положение в кресле на ранних сроках беременности. После 12 недель точность CRL в прогнозировании гестационного возраста снижается и заменяется измерением диаметра бипариетальной зоны плода.
По крайней мере, в некоторых отношениях термин «длина короны» вводит в заблуждение:
В течение первого триместра беременности нет короны плода и ягодичной области.
До 53 дней от LMP, самая каудальная часть массы эмбриональных клеток — это каудальный нейроспон, за которым следует хвост. Только через 53 дня крупа плода становится самой каудальной частью плода.
До 60 дней от LMP наиболее цефаладная часть клеточной массы плода вначале представляет собой ростральный нейропор, а затем изгиб шейки матки. Через 60 дней головка плода становится самой головной частью массы плода.
Что действительно измеряется во время этого раннего развития плода, так это самый длинный диаметр плода.
От 6 недель до 9 1/2 недели гестационного возраста, CRL плода растет со скоростью около 1 мм в день.
8 недель 10 недель
вернуться наверх
БЛИЗНЕЦЫ
Первоначально близнецы могут быть идентифицированы как 2 отдельных гестационных мешочка (т.е. диамниотический, дихорионический). Они могут представлять собой 2 полюса плода в пределах одного гестационного мешка (монохорионический).Хорионизм легче определить на ранних сроках беременности в зависимости от хорионичности и амнионичности.
Печальная ситуация, когда возникает «исчезающая двойня», что составляет около 20% беременностей-близнецов. В этих случаях один из близнецов не может расти и процветать. Вместо этого его развитие прекращается, и оно реабсорбируется без каких-либо доказательств при родах-близнецах.
 |  |
| моноамниотических близнецов | дихорионический бриллиант близнецов |

ТРИПЛЕТЫ
 |
| Тройняшки с 2 мешками.Моноамниотические, одноцветные и нормальные одиночные. |
 | Щелкните здесь для большой статьи о близнецах |

ОБЩАЯ ПАТОЛОГИЯ
 | Для www.obstetricassistant.com |
 | для первого триместра НАИМЕНОВАНИЕ |
- невынашивание беременности
- Внематочная беременность
- сиамские близнецы
- Кровотечение из родов
 | Для оценки состояния маточной артерии |
УЛЬТРАЗВУКОВЫЙ ПРОТОКОЛ 1-го ТРИМЕСТЕРА
РОЛЬ УЛЬТРАЗВУКА
Ультразвук в основном используется для оценки гестационного возраста, текущих жизнеспособности и благополучия матери.Ультразвук является ценным диагностическим инструментом для оценки следующих показаний;
- Неопределенность дат
- Вагинальное кровотечение
- Тазовая боль
- Исключить внематочную беременность
- Материнская история
- Угроза выкидыша
- полупрозрачность Nuchal (11-14 недель: CRL 45-84 мм)
История болезни
- Гравитация
- Паритет (Выкидыш, прерывание беременности (Т.О.П))
- Лечение бесплодия
- Дата последней менструации
- Другая история беременности
- История гинекологии

ВЫБОР И ТЕХНИКА ОБОРУДОВАНИЯ
- Современный ультразвуковой аппарат
- Изогнутый линейный датчик около 3-7 МГц в зависимости от материнских факторов
- Трансвагинальный зонд около 5-9 МГц (при необходимости используется не латексное покрытие)
- Обеспечить комфорт и конфиденциальность пациента.
- Теплый гель, чистые полотенца и т. Д.
- Выберите предустановку «Акушерство» для соответствующих уровней мощности и измерительных пакетов
Используйте криволинейный зонд (3,5-6 МГц) с малой мощностью, чтобы снизить риск биологического воздействия. следует избегать использования допплера в 1-м триместре.
ТЕХНИКА СКАНИРОВАНИЯ
ПОДГОТОВКА БОЛЬНЫХ
За 2 часа до назначенного времени опорожните мочевой пузырь.В течение следующего часа выпейте не менее 1 литра воды и не ходите в туалет, пока не получите инструкции.
<10 недель
- Шейка матки — оцените, если она закрыта, и измерьте длину между внутренней и внешней осью
- Ищите яркую трофобластическую реакцию вокруг мешка.
- Оценить положение плаценты и расстояние от внутренней области глаза (на этой стадии может находиться близко к области глаза)
- Проверка на ретроплацентарные кровоизлияния, плацентарные массы и т. Д.
- Оценить материнские яичники, придатки и мешочек Дугласа (П.О.Д.)
- Подтвердите наличие внутриутробной беременности и номер
- Если многоплодная беременность, подтвердите количество плодов, количество мешочков и количество присутствующих плацент, чтобы определить хорионичность. т.е. монохорион / моноамнион (MCMA), монохорион / диамнион (MCDA), дихорион / диамнион (DCDA)
- Подтвердите сердцебиение (я) и частоту сердечных сокращений только в М-режиме (использование цветных или доплеровских кривых не рекомендуется в 1-м триместре)
- Измерьте CRL для расчета гестационного возраста и предполагаемой даты родов (EDD).
Если слишком рано, чтобы увидеть полюс плода, измерьте средний диаметр мешка.

ОСНОВНАЯ ЖЕСТКАЯ КОПИЯ ИЗОБРАЖЕНИЯ
Серия 1-го триместра должна включать следующие минимальные изображения;
- Матка — длинная, транс
- оба яичника
- Adnexae
- Шейка матки и мешочек Дугласа
- Гестационный мешок — Long & Trans
- Желточный мешок, если он виден
- Фетальный столб
- М режим сердца плода
- Документ нормальной анатомии.Любая патология обнаружена в 2-х плоскостях, включая измерения.

1. Введение
В настоящее время 2D ультразвук является наиболее важным диагностическим методом в акушерстве, особенно в диагностике врожденных пороков развития.
Первый диагностический ультразвуковой скрининг обычно проводится примерно на 11–13 неделе беременности, когда измеряется толщина полупрозрачности затылка и подтверждается наличие костей носа. Nuchal translucency (NT) представляет собой избыток жидкости под кожей nuchal плода в первом триместре.В 1866 году Лэнгдон Даун описал это явление как «трисомию у 21 пациента с« слишком большой кожей »[1]. В 1990-х годах было признано, что избыточное количество жидкости является причиной этого утолщения и что было возможно измерить толщину этого вещества в задней части шеи примерно на третьем месяце беременности [2, 3]. Более толстая полупрозрачность нуча может указывать на хромосомную аномалию, но она также может присутствовать при сердечно-сосудистых мальформациях и генетических синдромах.
NT обычно измеряется около 11–13 недель беременности.Толщина отека затылочного бугра пропорциональна длине коронки и ягодицы (CRL) плода, поэтому она измеряется, когда CRL составляет 45–84 мм. Чем выше NT при определенном CRL, тем выше риск хромосомных нарушений [2]. Например, при синдроме Тернера значение NT приблизительно на 8 мм выше медианы [2].
При синдроме Дауна кость носа отсутствует у 60–70% пораженных плодов. Лэнгдон Даун заметил, что у лиц с трисомией 21 нос был маленький, вызванный гипоплазией носовой кости.Гипоплазия носовой кости также может быть обнаружена во время беременности. Согласно метаанализу, носовая кость отсутствовала у 1,4% здоровых плодов, тогда как у 69% плодов с трисомией 21. Кроме того, верхняя челюсть была короче у 25% пораженных плодов, а течение венозного протока было ненормальным у 80% [1, 2].
При синдроме Эдвардса (трисомия 18) ранняя задержка роста и брадикардия могут быть обнаружены через 11–13 недель. Кроме того, носовая кость отсутствует в 55% случаев, а в 75% имеется единичная артерия в пуповине.
При синдроме Патау (трисомия 13) 70% плодов страдают тахикардией. Ранняя задержка роста, мегасист и холопрозэнцефалия также часто присутствуют [2].
Второе ультразвуковое обследование обычно проводится через 18–20 недель беременности. Целью этого скрининга является диагностика врожденных пороков развития и выявление других признаков хромосомных аномалий и других синдромов. Поэтому это ультразвуковое исследование называется «генетический скрининг».
Исследуемые структуры:
череп (BPD, затылочно-лобной диаметр-OFD, окружность головы-HC)
лицо
позвоночник (spina bifida)
сердце
диафрагма
желудок (наполнение желудка)
брюшная стенка (переднезадний и поперечный диаметр-AD, окружность живота-AC)
почки, мочевой пузырь
конечности (длина бедра-FL, FL плеча длина-HL)
плацента, пуповина
амниотическая жидкость
допплер маточной артерии
Пороки развития обычно легче диагностировать позже во время беременности, поскольку орган развивается и растет (т.е.пороки развития сердца). Кроме того, легче обнаруживать аномалии, когда дефект увеличивается с гестационным возрастом (т.е. пиелектаз).
2. Центральная нервная система
Аномалии головного мозга являются одной из наиболее распространенных групп врожденных пороков развития. Должны быть исследованы: мозжечок, сосудистые сплетения, цистерна магна, боковые желудочки, каверна септи пеллюцид. Существует три основных плоскости сканирования мозга плода:
таламический обзор: BPD, измерение HC, таламус, cavum septi pellucidi
желудочковый обзор: боковые желудочки, сосудистые сплетения, артерия
просмотр мозжечка: мозжечок , cisterna magna (Между 15–22 неделями беременности диаметр мозжечка в мм обычно равен неделям гестационного периода беременности.) [3, 4]
Любая аномалия в этих представлениях может указывать на порок развития головного мозга, такие как: дефекты нервной трубки, вентрикуломегалия, голопрозэнцефалия, гидранэнцефалия, порок развития Денди-Уокера, агенезия мозолистого тела, порэнцефалия, внутричерепная опухоль. Чувствительность ультразвука высока при диагностике этих пороков развития [5, 6].
Дефекты нервной трубки (NTDs) являются вторым наиболее распространенным типом пороков развития. Заболеваемость NTD составляет около 1: 1000 в США и 8: 1000 в Великобритании.Анэнцефалия, энцефалоцеле / менингоцеле и расщелина позвоночника являются наиболее распространенными NTD [7, 8, 9].
Анэнцефалия — это отсутствие большей части черепа и полушарий головного мозга, вызванное ненормальным закрытием черепной части мозга. Экзэнцефалия — это ранняя стадия анэнцефалии, когда мозг все еще присутствует, но находится вне черепа. Анэнцефалия развивается по мере дегенерации нервной ткани. Экзэнцефалия может быть обнаружена ультразвуком первого триместра как плавающая ткань мозга вне черепа.CRL обычно ниже, чем обычно. Во втором и третьем триместре обычно также присутствует полигидрамнион. Анэнцефалия является смертельным состоянием, и большинство пораженных беременностей прерывается после постановки диагноза [7, 8].
Энцефалоцеле и менингоцеле являются дефектами черепа. В первом случае мозговая ткань и мозговые оболочки выступают через дефект черепа, в то время как во втором поражены только мозговые оболочки. Дефект черепа можно обнаружить с помощью ультразвука. В 75% случаев дефект затылочный.
Spina bifida присутствует, когда позвоночник не закрывается должным образом. Существуют три типа в зависимости от того, какие структуры поражены:
окклюзия: без выпячивания, покрыта кожей
миеломенингоцеле: содержит мозговые оболочки, спинномозговую жидкость и нервные структуры
рахизис / миелошизис: нервная трубка полностью открыта, без мозговых оболочек или кожи
Рис. 1.
Кистозная расщелина позвоночника. Позвоночник не закрывается должным образом. Кистозный выступ содержит менинги и спинномозговую жидкость.
Ультразвуковая диагностика расщелины позвоночника почти 100% благодаря специфическим маркерам: банановые и лимонные признаки (рис. 2), маленькая задняя ямка, маленький мозжечок и вентрикуломегалия. Также имеется V-образный вид на задние элементы позвоночника [10, 11].
Рисунок 2.
Лимонный знак. В случаях расщелины позвоночника в некоторых случаях видны особые признаки, такие как знак лимона.
Около 88% всех NTD можно обнаружить с помощью пренатального ультразвука (25–94%) [12]. Выявляется более 90% случаев анэнцефалии и энцефалоцеле, в то время как в первом триместре диагностируется только 44% плодов с расщелиной позвоночника [13, 14, 15]. Однако эффективность ультразвука при выявлении расщелины позвоночника составляет 92–95% во втором триместре [12, 16, 17, 18].
При вентрикуломегалии желудочки расширены спинномозговой жидкостью. Накопление жидкости в желудочках вызвано чрезмерной продукцией, неправильным всасыванием или нарушением кровообращения.Давление в желудочках возрастает, сжимается и в конечном итоге повреждает ткани мозга (внутренняя гидроцефалия). Когда количество спинномозговой жидкости увеличивается в субарахноидальном пространстве, мы говорим о внешней гидроцефалии. Макроцефалия — это когда череп тоже расширен. Первым признаком на УЗИ обычно является расширение затылочного рога боковых желудочков. Мы говорим о вентрикуломегалии, когда расширение составляет более 8 мм на 18 неделе беременности. Позднее во время беременности вентрикуломегалия присутствует, когда отношение бокового желудочка / полушария выше 0.5 (рис. 3) [4, 5]. При измерении в предсердии (точка соединения затылочного и височного рогов) расширение 10–15 мм является слабым, а расширение> 15 мм — серьезным. Кроме того, BPD увеличивается в большинстве случаев. После выявления вентрикуломегалии следует рассмотреть токсоплазму и вирусологическую серологию. При наличии других аномалий хромосомное обследование также является обязательным. Постнатальное ведение — это шунтирующая имплантация в большинстве случаев [4, 5, 11].
Рисунок 3.
Агенез / дисгенезия мозолистого тела.Боковые желудочки каплевидной формы, в некоторых случаях отсутствие нормальной полой кишки septi pellucidi, дилатация третьего желудочка может указывать на этот порок развития.
Холопрозэнцефалия присутствует, когда передний мозг (передний мозг) эмбриона не разделяется на два полушария. Это вызывает последовательность пороков развития: циклопия, циклотия, ethmocephalia, хоботок, cebocephalia, предчелюстной агенез, cheilognathopalatoschisis.
Типы голопрозэнцефалии:
алобар: продольная трещина, falx cerebri, перегородка pellucidum и мозолистое тело отсутствуют
полулобар: лобно-теменная часть головного мозга
04 доле головного мозга:передняя часть головного мозга
неоправданная00 долевая поверхность отделены друг от друга, отсутствие перегородки pellucidum, слияние боковых желудочков выше в выкидышах.Нарушение хромосомы связано в половине случаев, чаще всего с 13-трисомией. Тип алобара фатален, в то время как пациенты с голоброзэнцефалией долевого или полулобарного типа страдают тяжелыми физическими и умственными нарушениями [4, 5, 18].Агенезия мозолистого тела (ACC) (рис. 3) является одним из наиболее частых пороков развития развивающегося мозга с частотой около 5: 1000 [8, 11]. Тело мозолистое можно визуализировать в конце первого триместра, используя метод Допплера [2].Отсутствие нормальной sep pellucidi в виде каверны, боковых желудочков в форме слезы, кольцецефалия и дилатация третьего желудочка могут свидетельствовать о наличии АЦК [4, 11].
Порок развития Денди-Уокера состоит из гидроцефалии, гипоплазии / агенеза червя мозжечка и дилатации четвертого желудочка (киста задней ямки). Распространенность рождаемости составляет 1: 12 000. Расширение цистерны магны и четвертого желудочка можно увидеть на УЗИ [5, 8].
Основываясь на наших результатах, 255 из 351 врожденных пороков развития черепа были диагностированы пренатально (72.65%).
Мы обнаружили, что чувствительность ультразвука была высокой в случае групп анэнцефалия / экзэнцефалия (95%), расщелина позвоночника (88,89%), гиданэнцефалия (87,5%) и вентрикуломегалия (80%). Однако чувствительность ультразвука была ниже в группах агенеза мозолистого тела (50%), микроцефалии (25%) и пороков развития Арнольда-Киари.
3. Лицо
Пороки развития лицевых структур часто представляют собой незначительные аномалии, поэтому они не вызывают функциональных нарушений. Тем не менее, они могут указывать на хромосомные аномалии или другие, более серьезные врожденные аномалии (пороки развития сердца или мозга), поэтому диагностика этих незначительных аномалий важна.
Лицевые структуры, которые необходимо исследовать — это нос, губы, уши и подбородок. Эффективность пренатального ультразвука низкая в случае этих пороков развития, и они часто остаются недиагностированными. По мере развития ультразвуковых методов обнаружение аномалий, таких как расщелина губы и неба (рис. 4), до рождения становится более точным, достигая чувствительности 14–25% [19, 20]. 3D методика оказалась более эффективной при оценке лицевых структур плода [21].
Рисунок 4.
Расщелина губы.Обнаружение аномалий, таких как заячья губа и небо перед родами, становится более точным.
В нашем исследовании только 43 из 135 пороков развития лица были диагностированы пренатально (31,85%). Мы обнаружили, что расщелина губы и неба была обнаружена с самой высокой чувствительностью (53,33%), в то время как случаев атрезии хоан и только 9,09% случаев микрогнатии обнаружено не было.
4. Сердечно-сосудистая система
Врожденные пороки развития сердечно-сосудистой системы являются наиболее распространенными пороками развития с распространенностью рождения 8: 1000.Половина этих пороков развития являются тяжелыми и опасными для жизни [18, 22, 23]. 30–40% этих аномалий возникают в связи с другими пороками развития или хромосомными аномалиями [24, 25].
Факторами риска являются ненормальная НТ, порок сердца в анамнезе матери (мать, семья, предыдущие беременности), диабет матери, аномалии сердечного ритма на ранних сроках беременности, тератогенный взрыв на ранних сроках беременности. Наличие хотя бы одного из этих факторов означает, что беременность сопряжена с высоким риском врожденных пороков сердца [5, 23, 26].
Беременные женщины с низким риском проходят обычное ультразвуковое обследование в возрасте 18–22 недель. Во время обычного скрининга должны быть исследованы как четырехкамерный, так и два отводных тракта. Четырехкамерный вид может быть визуализирован в поперечной плоскости над диафрагмой. Размер сердца плода, его расположение, ритм, ось сердца, два предсердия, два желудочка, межжелудочковая перегородка, первичная перегородка предсердия и клапаны предсердного желудочка могут быть рассмотрены [27]. Около 60% основных пороков развития сердечно-сосудистой системы можно обнаружить в четырехкамерной плоскости.Виды оттока (слева и справа) дают информацию об анатомии аорты, легочной артерии, клапанов аорты и легких и происхождении аорты и легочных артерий. Их можно визуализировать, сдвинув датчик к головке плода с четырехкамерного обзора [27]. Частота выявления сердечно-сосудистых аномалий была выше при рассмотрении всех четырех камер и путей оттока [5, 26, 27].
В группе высокого риска проводится ранняя эхокардиография плода.Эхокардиография плода может быть выполнена после 11 недель беременности, и почти все пороки развития могут быть обнаружены через 14 недель (84–95%) [28, 29]. Экзамен можно повторить около 20 недель. Кардиомиопатии, стеноз клапанов и опухоли могут быть обнаружены только позднее во время беременности [5, 30].
В нашем исследовании 67,7% всех сердечно-сосудистых мальформаций были диагностированы с помощью ультразвука. Мы обнаружили высокую ультразвуковую чувствительность в однонитрикулярном сердце (96,43%), перикардиальном выпоте (90,91%) и гипопластическом синдроме левого сердца (90%).Тем не менее, дефекты межпредсердной перегородки и нарушения положения легочной артерии были выявлены с наименьшей чувствительностью (31,71% и 33,33%).
5. Легкие, диафрагма
Пороки развития легких являются редкими аномалиями, но диагностика их внутриутробно все еще важна, особенно для определения соответствующего постнатального лечения. На 18 неделе беременности легкие можно визуализировать вокруг сердца, заполняя две трети грудной клетки. Количество околоплодных вод играет важную роль в развитии легких.Следовательно, при тяжелых олигогидрамниях легкие становятся гипопластичными (последовательность Поттера).
Кистозные мальформации легких можно разделить на три группы: одиночные и мультиплексные кистозные аномалии и врожденные кистозные аденоматоидные мальформации (CCAM). Последняя представляет собой мультикистозную гамартому, которая обычно ограничивается только одной долей. 47–80% всех пороков развития легких — CCAM с распространенностью 0,3–0,9 / 10000 [31, 32, 33]. Обнаружение ультразвука зависит от размера кисты: тип I: 10–20 мм, тип II: 5–10 мм, тип III: маленький, не обнаруживается.Если аномалия велика, это может привести к смещению средостенных структур, вызывая полигидрамниоз за счет сдавления пищевода. Это часто связано с другими пороками развития, такими как сердечно-сосудистые, урогенитальные и скелетные аномалии или гидроцефалия.
При легочной секвестрации гамартома обычно получает кровоток из системного кровообращения, либо из брюшной полости, либо из грудной аорты. Чаще всего на УЗИ видны мелкие кисты (тип III), но важно доказать связь гамартом с системным кровообращением.Внутрилобулярная форма более распространена, но с меньшей вероятностью будет диагностирована. 90% экстралобулярных случаев находятся в левой нижней доле, и их легче обнаружить [33, 34].
При диафрагмальной грыже органы брюшной полости проникают через дефект диафрагмы в грудную клетку. Частота этой пороки развития составляет около 1: 3700. 90% грыж присутствуют на левой стороне. Сам дефект, органы брюшной полости в грудной клетке и смещение средостения можно обнаружить с помощью ультразвука. Легочная гипоплазия может также развиться в тяжелых случаях из-за увеличения объема в грудной клетке [5, 35].
В нашем исследовании были обнаружены пороки развития легких с чувствительностью 52,94%, в то время как случаи диафрагмальной грыжи были диагностированы с помощью ультразвука в 86,79% случаев.
6. Брюшная стенка
Пороки развития брюшной стенки (омфалоцеле, гастрошизис) являются довольно распространенными пороками развития. Уровень альфа-фетопротеина в материнской сыворотке часто повышен при этих пороках развития, и часто присутствует ограничение внутриутробного развития (IUGR). IUGR и поражение печени являются важными прогностическими факторами исхода этих беременностей [36, 37].
При гастрошизисе имеется дефект брюшной стенки, который затрагивает все брюшные слои, включая амниоперитонеальную мембрану. Это обычно появляется на правой стороне пуповины, но не вовлекает сам шнур. Gastroschisis имеет заболеваемость 1: 2000–1: 5000 и более распространен у плодов более молодых матерей. Гастрошизис всегда связан с многоводием. Эффективность ультразвука при этой аномалии составляет около 80% через 18–20 недель [38, 39]. При ранней диагностике прерывание беременности является вариантом, а при более поздней диагностике важно следить за состоянием кишечника и рожать ребенка, если появляются признаки некроза.Кесарево сечение рекомендуется во всех случаях, потому что вагинальные роды представляют более высокий риск инфицирования органов брюшной полости. Плод доставляется до 35 недель беременности, потому что вероятность успешной репозиции органов впоследствии ниже [5, 36, 40].
В омфалоцеле органы брюшной полости грыжа в амниотическую жидкость через пупок. Дефект всегда ассоциируется с полигидрамниозом, он расположен медиально, а органы покрыты амниоперитонеальной мембраной.Omphalocele имеет заболеваемость 1: 6000 живорожденных. Грыжа органов брюшной полости до пуповины нормальна до 11 недель, но к тому времени дефект обычно закрывается. Следовательно, омфалоцеле можно обнаружить только с помощью УЗИ во втором триместре через 18–20 недель. Чувствительность пренатального ультразвука при диагностике этой аномалии составляет около 75–90% [6, 7, 38, 39]. Выполнение эхокардиографии или цитогенетического исследования у этих плодов оправдано, так как омфалоцеле связано с другими пороками развития и хромосомными аномалиями в более чем половине случаев.Чем меньше дефект, тем выше риск развития анеуплоидии. Когда нет связанных пороков развития, беременность может быть перенесена на срок [40].
Пороки развития брюшной стенки были диагностированы с высокой чувствительностью в нашем исследовании. Все случаи гастрошизиса (12/12) и большинства случаев омфалоцеле (25/33, 75,76%) были диагностированы антенатально.
7. Желудочно-кишечная система
Желудок плода можно визуализировать с помощью ультразвука через 14 недель. Во втором и третьем триместре печени, желчного пузыря, селезенки и кишечника можно в большинстве случаев обследовать с помощью ультразвука.Когда желудок не виден, это может указывать на такие пороки развития, как атрезия пищевода, диафрагмальная грыжа, аномалии брюшной стенки или неврологические проблемы. Если во время обследования наполнение желудка не визуализируется, ультразвуковое исследование необходимо повторить [5, 36].
Атрезия пищевода — это отсутствие части пищевода. Атрезия расположена выше бифуркации трахеи в 85%, а трахеопищеводная фистула присутствует в 90% случаев. Распространенность этой пороки развития при рождении составляет около 1: 3000.Признаками УЗИ являются полигидрамнион и отсутствие наполнения желудка. Однако при наличии свища желудок наполняется, поэтому низкий уровень пренатальной диагностики (10–40%) и поздняя диагностика в третьем триместре [14, 16, 34]. Позже, примерно на 24 неделе беременности, может наблюдаться дилатация проксимального конца. Около половины случаев связаны с другими пороками развития, анеуплоидией у 20%, задержкой роста у 40% и чаще всего с сердечно-сосудистыми аномалиями. Поэтому проведение эхокардиографии и цитогенетического обследования имеет важное значение [5, 36, 41, 42].
Внешний вид кишечника изменяется с развитием плода. Повышенная эхогенность кишечника плода может быть нормальным вариантом, но может появиться и после приема крови. Повышенная эхогенность (столь же высокая, как у костей) может появляться при желудочно-кишечных пороках развития, синдроме Дауна, муковисцидозе или врожденных инфекциях (таких как цитомегаловирус) [5, 36, 43].
Атрезия двенадцатиперстной кишки может возникать из-за настоящей атрезии, перепончатого закрытия или сдавления (кольцевая поджелудочная железа) двенадцатиперстной кишки.Частота возникновения этого заболевания составляет около 1: 6000–1: 10000 при рождении. Одна треть случаев связана с трисомией 21, а 50% развиваются как часть множественных пороков развития. Специфическое ультразвуковое исследование для атрезии двенадцатиперстной кишки является признаком «двойного пузыря». Два пузыря — это растянутый желудок и проксимальная часть двенадцатиперстной кишки. Обычно также появляется многоугольник. Эхокардиография и цитогенетическое обследование необходимы для выявления связанных аномалий [5, 36].
Атрезия кишечника поражает только тонкую кишку в 95% случаев с частотой 1: 10000 живорождений.
Морфологические типы:
Тип 1: кишечник остается нетронутым после атрезии
Тип 2: после атрезии происходит сужение, и кишечник часто укорачивается
Тип 3: множественные аномалии кишечник
Тип 4: Спинная брыжейка отсутствует и кишечник укорочен
Атрезия кишечника чаще всего возникает из-за тератогенных эффектов. Полигидрамниоз и расширенные кишечные петли обычно видны на УЗИ.Атрезию толстого кишечника и заднего прохода обнаружить труднее из-за отсутствия многоатомных мышц и менее растянутого кишечника. Расширяемая прямая кишка, заполненная водой, может быть визуализирована между крестцом и мочевым пузырем [5, 36, 43].
Болезнь Гиршпрунга — это врожденный аганглионоз кишечника, который вызывает расширение дистального отдела толстого кишечника. Это происходит в 1: 5000 живорожденных, в основном у мальчиков. Расширенный кишечник и polyhydramnios — самые важные признаки ультразвука после второго триместра.Тем не менее, на основании результатов ультразвукового исследования трудно различить гиршпрунговский, муковисцидоз и атрезию толстой кишки [5].
В нашем исследовании атрезия двенадцатиперстной кишки была диагностирована с высокой чувствительностью 94,74%, в то время как атрезия пищевода была диагностирована только в одной пятой случаев.
8. Урогенитальный тракт
Урогенитальные пороки развития являются наиболее часто диагностируемыми аномалиями с частотой рождения 0,5%. Фетальные почки можно сначала визуализировать с помощью ультразвука на 14 неделе беременности рядом с позвоночником, а к 18 неделям можно также проанализировать их структуру [44].
В первые 18 недель развития амниотическая жидкость выводится из плаценты и оболочек, но через 16 недель плодные почки постепенно принимают производство. Таким образом, аномалии мочевого тракта плода могут привести к нарушению производства околоплодных вод и, в конечном итоге, к олигогидрамниозу. Однако, когда одна почка функционирует, количество амниотической жидкости также может быть нормальным [44].
Почечная агенезия — это отсутствие одной или обеих почек. Распространенность этой аномалии при рождении составляет 1: 4000.Фетальная почка или почки не могут быть визуализированы с помощью ультразвука, только увеличенные надпочечники (лежачий надпочечниковый признак). Когда обе почки отсутствуют, наполнение мочевого пузыря отсутствует, и олигогидрамниоз тяжелый. Тяжелые олигогидрамниозы могут вызывать синдром Поттера: уплощенный нос и уши, своеобразный вид, дисплазия бедра, косолапость, гипомелия, сиреномелия, артрогрипоз, задержка роста плода и легочная гипоплазия (из-за нарушения секреции и резорбции околоплодных вод и сжатия ) [5, 44, 45, 46].
Поликистозная почка типа Поттера I обычно двусторонняя и имеет аутосомно-рецессивный тип наследования. Это происходит в 1: 10000-1: 40000 рождения. Кисты небольшие, 1–2 мм, берут свое начало из собирательных протоков. Кисты могут также появиться в печени, а также может возникнуть фиброз почек и печени. Кисты слишком малы, чтобы их можно было обнаружить с помощью ультразвука, но видно увеличение и гиперэхогенность почек. Кроме того, oligohydramnios и отсутствие наполнения мочевого пузыря также обычно присутствуют.Последовательность Поттера также может появиться из-за тяжелых олигогидрамнионов [5, 44, 46].
При мультикистозной дисплазии почек нормальной паренхимы нет, но почки заполнены кистами 10–20 мм и соединительной тканью. Аномалия односторонняя в двух третях случаев. Количество околоплодных вод обычно нормальное, но в односторонних случаях олигогидрамниозы могут появляться при двустороннем, а иногда и при полигидрамном. Частота этой пороки развития составляет около 1: 10000 при рождении, и она чаще встречается у мальчиков.В большинстве случаев диагностируется ультразвук в 18 недель, так как кисты можно визуализировать, и они не связаны с почечной лоханкой. Кроме того, почки обычно имеют ненормальную форму. Двусторонняя дисплазия часто приводит к летальному исходу [44, 45, 46].
Обструкция мочевых путей обычно приводит к расширению проксимально. Обструкция мочеточникового перехода является основной причиной гидронефроза у новорожденных. Пиелектаз — это расширение только почечной лоханки и чашечек, в то время как когда паренхима также подвергается компрессии, мы говорим о гидронефрозе.Дилатация пиелона и чашечек наблюдается при пиелектазе, а гидронефроз — в виде сплошной кисты или мешочка. Пиелектаз определяется как пиелон размером более 4 мм до 20 недель или более 7 мм после 34 недель беременности. Часто диагностируется аномалия (2–5,5% всех плодов), но часто встречается спонтанная регрессия [6, 7, 45, 47].
При обструкции мочеточникового соединения мочеточник также расширяется, создавая мегалуретер. Эта аномалия в 4 раза чаще встречается у мальчиков.При наличии заднего уретрального клапана мочевой пузырь, мочеточник и почечные лоханки также расширяются, и расширение также повреждает почки. Это может вызвать тяжелые олигогидрамнионы и поттер-последовательности. Кроме того, расширенные органы могут растягивать брюшную стенку, вызывая диастаз прямой кишки (синдром чернослива живота) [5, 44, 45].
Киста яичника является наиболее распространенной брюшной массой у плодов женского пола с распространенностью рождения 1: 2600. Порок развития все чаще диагностируется внутриутробно. Этиология аномалии неизвестна, и киста обычно доброкачественная.Кисты яичников более распространены у плодов матерей с диабетом, эклампсией или резус-изоиммунизацией. Осложнения редки: сдавление других органов, разрыв, кровотечение. Наиболее распространенным осложнением является перекручивание кисты, которое может вызвать ишемию и в конечном итоге некроз яичника [47, 48].
Пороки развития женских органов в основном вызваны нарушением развития протоков Мюллера. Когда два протока не сливаются должным образом, это приводит к разделению или дублированию женских органов.Синдром MRKH (Mayer-Rokitansky-Küstner-Hauser) представляет собой порок развития мюллеровского протока, когда верхняя две трети влагалища и матки отсутствуют [49].
Пороки развития мочеполовой системы были диагностированы с помощью ультразвука в 54,55% случаев. Чувствительность ультразвука была высокой при поликистозе почек (100%), обструкции мочевыводящих путей (88,89%), мультикистозной дисплазии почек (80,57%) и пиелектазе (67,21%). Тем не менее, генитальные пороки развития было сложнее диагностировать, и правильный диагноз был поставлен только в 19.7% случаев.
9. Конечности
Врожденные аномалии конечностей могут проявляться как аномалии пасьянса или как множественные аномалии, связанные с синдромами. Большинство этих пороков развития трудно диагностировать внутриутробно, чувствительность ультразвука составляет около 25% [50, 51]. Измерения длины бедренной кости и плечевой кости являются частью биометрии плода [52, 53].
Глубокая стопа (рис. 5) является наиболее распространенным врожденным пороком развития конечностей с распространенностью родов 1: 1000.Однако, согласно некоторым исследованиям, порок развития возникает в утробе в 1: 250 [54]. Пораженная нога вращается внутри. В половине случаев поражаются обе ступни, а косолапость связана с другими нарушениями (такими как трисомия 18). Кроме того, это может происходить как часть последовательности Поттера, или при нервно-мышечных аномалиях, дефектах нервной трубки или сужении амниотической полосы [54].
Рисунок 5.
Подножка. На картинке пораженная нога вращается изнутри.
В нашем исследовании уродства скелета были диагностированы с более высокой чувствительностью, чем аномалии конечностей (82.93% против 37,5%). Мы обнаружили более высокую ультразвуковую чувствительность при несовершенном остеогенезе (80%), уменьшении деформации (64,71%) и косолапости (51,43%). Ультразвук был менее эффективен при диагностике дисплазии тазобедренного сустава и пороков развития пальцев.
10. Плацента, пуповина
Плацента — это орган, который соединяет мать с плодом и обеспечивает нормальное развитие и рост плода. Важно изучить местоположение (особенно относительное положение шейки матки) и морфологию плаценты [55].
Placenta praevia — это аномалия, когда плацента вводится частично или полностью в нижний пассивный сегмент матки. Это может быть диагностировано только после второго триместра, потому что место введения обычно смещается вверх с ростом матки. В плацентарной праэвии распространенность рождаемости составляет 2,8: 1000, и она чаще встречается при двойной беременности и после предыдущего кесарева сечения [56, 57].
Когда плацента ненормально прикреплена, она может достичь миометрия (placenta accreta), серозы (placenta increta) или других органов (placenta percreta).Выявление нарастания плаценты затруднено, но инкрета и наросты легче визуализировать. Распространенность плаценты при рождении составляет 1: 2500, в то время как в случаях плацентарной праевии — 1:10 [56, 57].
Зрелость плаценты была классифицирована Grannum в 1988 году на основе ультразвукового изображения:
класс 0: первые два триместра, хорионическая пластинка гладкая, однородная эхогенность
класс I: 18–29 недель, выемки хорионической пластинки, случайные эходенты
II класс: 30–36 недель, более глубокие выемки, эходенты
III класс: через 36 недель полные вмятины, большие области эходенса, кальцификация
При достижении зрелости плаценты и плода биометрия диссонирует, это говорит о задержке внутриутробного развития [55, 57, 58].
Обследование места введения пуповины также важно, поскольку оно обеспечивает поступление питательных веществ к плоду. Краевая вставка часто связана с задержкой внутриутробного развития. В случае введения венозного шнура пупочные сосуды покрыты только амниотической мембраной, поэтому они менее защищены. Также эта аномалия часто связана с наличием одной пупочной артерии [57]. Одиночная пупочная артерия присутствует в 0,2–1% беременностей.Это небольшая аномалия, которая часто связана с сердечно-сосудистыми, мозговыми и урогенитальными пороками развития и трисомией 13 или 18 [57, 58].
Обычно пуповина имеет длину 50 см на конце. Когда он короче 30 см, он классифицируется как короткий, а длинный пуповина — более 80 см. Длина шнура влияет на подвижность плода, поэтому важно изучить эту особенность. Кроме того, следует определить степень скручивания пуповины (CI: индекс скручивания), так как отсутствие скручивания может указывать на хромосомную аномалию, дистресс или отсталость плода [57, 58].
11. Амниотическая жидкость
Амниотическая жидкость вырабатывается плацентой и мембранами до 16–18 недель, в то время как через 16 недель почки плода постепенно начинают вырабатываться вплоть до рождения. Через 20 недель почки выделяют около 5 мл / ч мочи, которая к концу беременности увеличивается до 50 мл / ч. Аномальное количество околоплодных вод может указывать на врожденный порок развития или хромосомную аномалию. Индекс амниотической жидкости (AFI) является объективным методом для определения количества околоплодных вод.В «методе четырех квадрантов» вертикальная длина каждого кармана жидкости измеряется в каждом из четырех квадрантов, а затем результаты суммируются. Нормальный AFI составляет 8-24 см после 16 недель беременности. Другой метод — это метод «один самый глубокий карман», который измеряет длину по вертикали самого глубокого кармана с нормальным значением 2–8 см. Последний в основном используется при двойной беременности [57, 58].
Oligohydramnios — это состояние, когда амниотической жидкости меньше, чем обычно (менее 500 мл в третьем триместре).
Типы, основанные на патофизиологии:
Амниотик: преждевременный разрыв мембран
Материнство: курение, голодание, низкое потребление жидкости
Фетальный: урогенитальные мальформации
000
00000690000069 Фетома Высота глазного дна ниже нормы, движения плода тусклые, часто болезненные. AFI составляет менее 7 см при использовании «техники четырех квадрантов» и менее 2 см при измерении в самом глубоком квадранте.Ангидрамниос — это состояние, при котором амниотическая жидкость отсутствует. Тяжелые oligohydramnios могут привести к последовательности Поттера у плода. Когда олигогидрамниоз вызван двусторонним почечным агенезом, это состояние называется синдромом Поттера. В третьем триместре сокращения матки могут привести к сдавливанию плаценты и пуповины, угрожая плоду. Пренатальная смертность у олигогидрамниев составляет около 10% [58].Полигидрамниос — это избыток амниотической жидкости вокруг плода, более 2000 мл в третьем триместре.Встречается в 1–2% беременностей.
Типы, основанные на патофизиологии:
Амниотик: инфекция, хориоамнионит
Материнская: сахарный диабет, преэклампсия, пиелонефрит, сифилис
аффект фаллиального типа при выщелачивании или сдвиге фетальной жидкости: реакция на фетальную железу: двойная беременность или конъюгирование
Неизвестно
Высота глазного дна обычно больше нормы, живот большой и напряженный.У матерей обычно бывает одышка, и у плода слабые тоны сердца. При ультразвуковом исследовании можно увидеть большое эхолотное пространство между плодом и стенкой матки со свободно плавающим пуповиной. Polyhydramnios мягкий, когда вертикальное измерение самого глубокого кармана составляет 8–11 см, и тяжелый, когда он превышает 16 см. AFI обычно составляет более 24 см в четырех квадрантах. Цитогенетическое исследование необходимо, когда полигидрамниоз связан с задержкой роста, поскольку это может указывать на хромосомную аномалию [57, 58].
.12 неделя NT-сканирование плода с целью проверки полупрозрачности плода датировка синдрома Дауна носовая кость Первый триместр УЗИ УЗИ мягкие маркеры недели беременности 10 11 12 13 14Что на самом деле делается?
Сканирование обычно выполняется врачами, акушерками или рентгенологами, которые специально обучены ультразвуку и известны как сонографисты. Вся беременность будет оценена. Количество ликвора (околоплодных вод), положение и внешний вид плаценты и детальное сканирование самого ребенка.Ребенок будет измерен, а анатомия детально рассмотрена.Рекомендуется, чтобы все беременные женщины проходили сканирование в первом триместре примерно на 12 неделе беременности, чтобы подтвердить свои даты. При ультразвуковом сканировании в первом триместре могут быть обнаружены «мягкие» маркеры хромосомных нарушений, такие как повышенная прозрачность плода в задней части шеи (задняя часть шеи), позволяющая обнаруживать плоды с синдромом Дауна.
Когда проводится тест скрининга на сгиб нухальной области?
Тест проводится между 11 и 13 неделями до 6 дней беременности.Тест не может быть выполнен за пределами этого временного интервала, поскольку некоторые функции, которые должны быть видны при сканировании, отсутствуют. Этот тест приводит к 9095% -ному уровню выявления беременностей, которые могут подвергаться повышенному риску возникновения генетической проблемы, такой как синдром Дауна.Если вы не уверены в датах вашего периода или у вас нерегулярный цикл, мы рекомендуем вам как можно раньше связаться с вашим врачом, акушеркой или медицинским работником, чтобы договориться о проверке датировки.
Не существует жесткого и быстрого правила относительно количества сканирований, которые вы должны делать во время беременности.
Скан может быть заказан при подозрении на отклонения по клиническим причинам. В противном случае в первом триместре обычно проводится сканирование, чтобы подтвердить беременность, исключить внематочную или молярную беременность, подтвердить пульсацию сердца и измерить длину коронки до крестца для датирования.




