нормы, таблица по возрастам у детей
Таблица по возрастам у детей: нормы
Исследования пульса показали, что у новорожденных он составляет 140 ударов за минуту. Частота пульса у детей в первые 12 месяцев жизни уменьшается до 110—130, а старше 12 лет — частота пульса доходит примерно до нормы взрослого. Норма ЧДД у детей важна для оценки состояния дыхательных путей, сердца, кровеносной системы и здоровья в целом.
| Возраст | ЧСС | ЧДД |
| Младенец | 100—160 | 40—60 |
| До 1 месяца | 140—160 | 40—50 |
| До 6-ти месяцев | 130—135 | 35—40 |
| 1 год | 110—130 | 30—40 |
| 2 года | 110—115 | 30—35 |
| 3 года | 105—110 | 20—35 |
| 4 года | 100—105 | 20—30 |
| 5—6 лет | 80—100 | 20—25 |
| 7—8 лет | 80—85 | 18—25 |
| 10—12 лет | 75—80 | 18—20 |
| Старше 12-ти лет | 70—75 | 16—20 |
Дыхание. Как должен дышать новорожденный
Не только воздух, но и саму жизнь — новую, независимую, вне материнской утробы — получает новорожденный вместе с первым самостоятельным вдохом. А ведь предыдущие 9 месяцев ребенок «добывал» кислород исключительно из материнской крови, роль же легких для него играла плацента. Легкие у будущего ребенка еще не функционировали, так же как не было и связи между ними и сердцем.
После 35-й недели плод выполняет своеобразные дыхательные движения.
Это выглядит как небольшое расширение грудной клетки, которое сменяется длительным ее спадением. Затем следует пауза — и все повторяется. Уже за месяц до родов в течение минуты плод успевает сделать полсотни подобных движений. Однако при вдохе его легкие не расправляются, а голосовая щель закрыта. В противном случае ребенок бы наглотался околоплодных вод.
Подобные тренировки очень полезны, способствуют ускорению тока крови, благодаря чему все органы и системы плода лучше снабжаются кислородом и другими полезными веществами, поставляемыми материнским организмом.
Наиболее интенсивно легкие у плода развиваются в последнем триместре беременности, когда в них происходит накопление достаточного количества сурфактанта — особой пленочки, выстилающей легкие и на 90 % состоящей из липидов, жиров. Жиры служат своеобразным каркасом, создают поверхностное натяжение, благодаря им легкие не спадаются на выдохе и не перерастягиваются на вдохе.
Естественное рождение очень непростой, но во многом необходимый экзамен для нового человека. Проходя по родовым путям, он испытывает гипоксию, в организм поступает мало кислорода, вырабатывается много углекислого газа. Но в ответ на накопление углекислоты раздражается дыхательный центр, расположенный в головном мозге, которому предстоит начать полноценную работу.
Легкие плода безвоздушны и наполнены особой, воспроизводимой клетками дыхательного эпителия, фетальной, или легочной, жидкостью. У доношенного ребенка ее порядка 90-100 мл. Рождаясь, малыш испытывает сильное давление. Сдавливается и его грудная клетка, а легочная жидкость вытесняется из дыхательных путей.
Частично она всасывается в кровь, стенки легких, лимфососудов, частично выходит через нос и рот, и малыш рождается с минимальным ее количеством. Стрессовые гормоны, катехоламины адреналин и норадреналин, которые выделяются в организме ребенка во время его появления на свет, также «будят» дыхательный центр.


Новорожденный еще не успел оправиться от «испытания рождением» — и тут же на него начинает действовать большое количество внешних факторов: гравитация, температурные, тактильные и звуковые раздражители. Но все эти моменты в совокупности приводят к тому, что малыш делает свой первый вдох, а затем издает крик.
Измерение ЧСС и ЧДД
Как мерить пульс:
- Взяться за запястье в области определения пульса.
- Включить секундомер.
- Подсчитать количество сердцебиений в минуту.
Техника подсчета дыхания у детей (вдох-выдох):
- Отвлечь ребенка.
- Положить руку на живот или взять за руку.
- Считать количество циклов за 1 минуту.
- Оценить результат.
Для подсчета ЧСС, малыш должен принять неподвижное положение. Нельзя проводить измерение после различных нагрузок физических или эмоциональных, т. к. пульс учащается. После этого стоит определить соответствие результатов с показателями нормы. В норме пульсация ритмичная и четкая. Технику подсчета применяют для разного возраста. Частота дыхания измеряется на протяжении минуты. У малышей подсчет дыхательных движений лучше проводить во сне.
Отклонения от нормы
Не стоит волноваться, если ЧСС и ЧДД у малыша несколько разнятся с показаниями взрослого человека. И только при получении данных, значительно отличающихся от нормы, указанной в таблице, стоит обследоваться у врача для выяснения главной причины отклонений. Учащенное поверхностное дыхание называется тахипноэ. Превышение частоты пульса называется тахикардией, понижение — брадикардией.
Частое дыхание
Частое дыхание — увеличение повторяемости дыхательных движений, при котором его ритм не изменяется, и может развиться из-за нарушений газообмена со скапливанием в крови диоксида углерода и снижением количества кислорода. В результате амплитуда движений при дыхании становится поменьше. Временами учащенное дыхание усугубляется, что принимается за одышку, при которой частота дыхания у детей должна быть больше, чем 60 вдохов и выдохов за минуту.
Быстрый пульс


Причины нарушений в частоте сердечных сокращений могут быть разными. В основном это высокая температура воздуха, мышечная нагрузка и стрессы. В этих случаях ЧСС становится больше, что не есть патологией. Если же у малыша происходит учащение пульсового ритма в спокойном состоянии, тогда нужно обратить на это внимание. Главные причины такого состояния:
- переутомление;
- сердечные болезни;
- заболевания органов дыхания.
Правила подсчета частоты дыхания
Первый вдох-выдох
Но какой же он — первый вдох новорожденного? Очень глубокий. А выдох — затрудненный, медленный, под давлением, через спазмированную голосовую щель. Эти специфически дыхательные движения, говоря медицинским языком, осуществляются по типу «гасп» продолжаются порядка первых 30 минут внеутробного существования.
Глубокий вдох — легкие расправляются, медленный выдох — не спадаются. Тем не менее первые порции воздуха заполняют только те уголки легких, которые в процессе родов полностью освободились от фетальной жидкости. Но затем воздух стремительно врывается в них и расправляет.
Частота дыхания
Частота дыхания новорожденного в первые несколько часов жизни, первые сутки, реже — двое суток весьма высока и может составлять более 60 дыхательных движений (одно движение — вдох-выдох) в минуту.
Такие особенности дыхания называются транзиторной гипервентиляцией. То есть переходной, естественной, необходимой, чтобы адаптироваться ко внеутробному существованию, — такой, когда каждую минуту через свои легкие ребенок пропустит больший объем воздуха, чем будет это делать в дальнейшем.
Столь высокая частота дыхания необходима новорожденному, чтобы как можно быстрее вывести из организма скопившийся в нем за время рождения вредный углекислый газ. На это большинству деток требуется не более нескольких часов. После чего частота замедляется, составляя уже 40-46 дыхательных движений (у взрослого в норме 18-19).
Дышать интенсивно малыш должен еще и потому, что дыхание его поверхностно, при этом обмен веществ гораздо быстрее, чем у взрослого, а значит, и выше потребность в кислороде. Дефицит глубины дыхания, таким образом, компенсируется увеличением ее частоты.
Измерение частоты дыхательных движений не требует каких-либо особенных навыков или оснащения. Все, что понадобится – это секундомер (или часы с секундной стрелочкой) и соблюдение простых правил.Человек должен находиться в спокойном состоянии и в удобной позе. Если речь идет о детях, особенно раннего возраста, то подсчет дыхательных движений лучше проводить во сне.
Если такой возможности нет, следует максимально отвлечь испытуемого от проводимой манипуляции. Для этого достаточно взяться за запястье (где обычно определяется пульс) и тем временем подсчитывать частоту дыхания. Следует отметить, что и пульс у детей младше года (около 130-125 ударов в минуту) не должен вызывать опасений — это норма.


У грудничков настоятельно рекомендуется проводить подсчет частоты дыхания во время сна, поскольку плач может в значительной степени повлиять на результат и дать заведомо ложные цифры. Положив руку на переднюю брюшную стенку (или просто визуально), вы сможете с легкостью провести данное исследование.
Дыхание в первые дни
В первые дни жизни — и это абсолютно нормально — у ребенка может быть нарушен ритм дыхания: неравномерное, неровное, то учащенное, то уреженное, иногда слабое, едва слышное, иногда с паузами до 5-10 секунд, которые сменяются учащенными дыхательными движениями. Именно это может тревожить родителей. Порой даже кажется, что малыш просто забывает дышать, столь длителен перерыв между выдохом и очередным вдохом. Такие скачки, как правило, связаны с незрелостью дыхательного центра.
Что это значит? Например, малыши, появившиеся на свет в 37 и 42 недели, считаются одинаково доношенными, но степень зрелости их органов и систем сильно отличаются: у рожденного раньше есть вероятность того, что какие-то системы сразу не смогут выполнять свои функции на необходимом уровне. Это не заболевание, а особое состояние, и через некоторое время все нормализуется.
У взрослых и детей постарше в процессе дыхания задействованы мышцы грудной клетки и мышцы брюшного пресса, а также диафрагма — мышца, отделяющая грудную полость от брюшной. Дыхание с участием этих мышц называется грудным или грудобрюшным.
А у малыша дыхательная мускулатура развита слабо, он дышит, главным образом, за счет сокращения диафрагмы (это брюшной или диафрагмальный тип дыхания), которая опускается во время вдоха и поднимается при выдохе. Однако, опускаясь, диафрагма преодолевает сопротивление органов брюшной полости, на которые, по сути, «ложится».
Поэтому у младенцев нарушение функций дыхания часто идет вместе с проблемами пищеварения: при запорах, избыточном газообразовании, кишечных коликах происходит переполнение кишечника и увеличение его объема. Сократительная функция диафрагмы нарушается, и, следовательно, затрудняется дыхание. Поэтому так важны регулярный стул и отсутствие избыточного газообразования. Проще всего детскому организму регулировать эти моменты удаётся при грудном вскармливании.
Мы уже выяснили, что, восполняя недостаток кислорода, малыш дышит часто. Намного чаще взрослого. Но и этот компенсаторный механизм не всегда дает желанный результат. Перегревание, кормление, беспокойство или крик, любая нагрузка также могут заставлять делать вдохи-выдохи быстрее.
Если ускорения не зашкаливают чрезмерно (не больше 60 дыхательных движений в минуту) и ребенок быстро возвращается к допустимому числу вдохов-выдохов, у него нет затруднения дыхания, посинения кожных покровов, беспокоиться не стоит.
Интересный факт: оказывается, новорожденные совершенно не умеют дышать ртом. При этом их носовые ходы очень узкие и, как и остальные верхние дыхательные пути, обильно снабжаются кровью, а значит, могут легко отекать. Например, отеку способствует любой воспалительный процесс в носоглотке у малыша. Состояние это серьезно нарушает и сон, и процесс кормления.


Конечно, в идеале насморк лучше предотвратить, но раз уж он появился, главное — избавить ребенка от отека слизистой носоглотки и добиться, чтобы в дыхательные пути поступало необходимое количество воздуха. Любую терапию и процедуры следует обсуждать с врачом, консультация которого, когда речь идет о младенце, необходима немедленно при малейших признаках насморка.
Зато у детей раннего возраста никогда не бывает ни гайморита, ни фронтита, поскольку нет и придаточных пазух носа (они начинают формироваться только к 3 годам). Такая вот особенность!
Чтобы кроха «помнил» о необходимости такого важного дела, как дыхание, ему нужен очень частый тактильный контакт: в идеале с мамой или с кем-то из взрослых. Особенно это касается деток, у которых часты паузы после выдоха. Да и во время сна, особенно ночного, любого малыша не стоит оставлять совершенно одного.
Интересно следующее наблюдение: когда ребенок лежит рядом с мамой, чувствует и слышит ее дыхание, ритм (не путать с темпом) его собственного дыхания выравнивается, подстраиваясь под дыхание матери. То есть мама служит чаду своеобразным метрономом.
Мамы часто проверяют, дышит ли малыш, подводя руку или зеркальце к его носику. Намного проще взглянуть на маленький животик или приложить ладошку к нему. Если чувствуете движение — все в порядке!
Шумный выдох
Синдром «влажных легких», или транзиторное тахипноэ новорожденных, нередко (но не всегда) развивается у доношенных деток, появившихся на свет в результате операции планового кесарева сечения. Они не проходили по родовым путям, не испытали стресс, в их кровь не попали адреналин и норадреналин, значит, дыхательный центр головного мозга не получил должной стимуляции.
Помимо операции кесарева сечения или вместе с ней транзиторное тахипноэ могут спровоцировать эндокринные патологии у мамы (например, сахарный диабет), рождение на сроке 37- 38 недель, когда беременность считается доношенной, но малышу не хватило еще немного времени, чтобы увереннее чувствовать себя вне материнского лона.
Основной симптом «влажных легких» — появляющаяся с первых минут жизни и нарастающая в течение нескольких часов одышка, когда малыш ежеминутно делает 60 и больше дыхательных движений для того, чтоб компенсировать недостаток кислорода в организме, вызванный задержкой жидкости в легких.
Это состояние непременно сопровождается еще одним симптомом: особенными, шумными выдохами, которые необходимы, чтобы расправить легкие.
К концу первых (изредка вторых-третьих) суток жизни одышка проходит самостоятельно, что отличает транзиторное тахипноэ от других состояний. Кроме того, оно не оставляет никаких последствий и редко требует лечения.
Возможно, чтобы справиться с проблемой быстрее, младенцу понадобится кислородная маска. Несколько дней он будет находиться под наблюдением неонатолога. Такое повышенное внимание к малышу необходимо потому, что подобно транзиторному тахипноэ могу начинаться и некоторые инфекционные заболевания.
Заключение
Органы дыхания у детей раннего возраста имеют ряд особенностей, способствующих их частому поражению и быстрой декомпенсации состояния. Это, прежде всего, связано с их незрелостью к моменту рождения, определенными анатомо-физиологическими особенностями, незавершенной дифференциацией структур центральной нервной системы и их непосредственным влиянием на дыхательный центр и органы дыхания.
Температура у ребенка и частое дыхание
Учащенное дыхание при температуре у ребенка: причины и особенности лечения
Стабильность функционирования органов дыхания у детей определяется при помощи подсчета частоты дыхательных движений. Периодический контроль частоты дыхания позволяет контролировать состояние здоровья ребенка, а также определить наличие отклонений в развитии. Часто у ребенка родители могут диагностировать учащенное дыхание совместно с признаками высокой температуры. О чем свидетельствует такое явление, а также насколько оно является опасным.
Особенности частоты дыхания
Частое дыхание у ребенка свидетельствует о возникновении сбоев и отклонений в работе организма. Учащенное дыхание у ребенка имеет название тахипноэ, при котором глубина вдохов должна иметь постоянный характер, а увеличиваться должно только их количество. Если ребенок часто дышит, то свидетельствует это о развитии признаков кислородной недостаточности. Организм стремится восстановить стандартный процесс газообмена в организме.
Родители могут обнаружить временные признаки тахипноэ у ребенка, которые проявляются преимущественно перед развитием приступов бронхиальной астмы. Если ребенок дышит часто, то это не свидетельствует о самостоятельном заболевании, а скорее означает симптом другого недуга. На учащенное дыхание у детей влияют следующие факторы:
- Возраст. Малыш в возрасте до 1 года имеет более учащенное дыхание, чем дети постарше. Это обусловлено физиологическими особенностями.
- Вес. Чем больше вес малыша, тем тяжелее ему дышать, поэтому у полных деток наблюдаются симптомы тахипноэ.
- Физическая активность. После занятий спортом у детей и взрослых наблюдается учащение дыхания, что является абсолютно нормальным явлением, не свидетельствующем о серьезных заболеваниях.
- Самочувствие. Большинство заболеваний, как простуда с заложенностью носа, способствуют учащению дыхания. Ребенок при заложенности носа тяжело дышит, поэтому учащается дыхание, чтобы восполнить недостаток кислорода в организме.
- Травмы и индивидуальные особенности организма. Искривленная перегородка способствует тому, что малыш часто дышит.
Важно знать! Если родители самостоятельно не могут определить причины тахипноэ у малыша, необходимо показать его врачу для постановки диагноза.
Особенности определения тахипноэ у деток
Когда у ребенка высокая температура, то определить это не составляет труда. Достаточно прикоснуться к лобику, чтобы понять, что у малыша жар. Каким же образом можно определить у крохи нарушение дыхательных функций? Для того чтобы подсчитать количество вдохов и выдохов, необходимо следить за движением грудной клетки. С каждым ее поднятием грудной клетки осуществляется вдох, а при ее опускании происходит выдох углекислого газа.
Врачи рекомендуют проводить подсчет вдохов в то время, когда ребенок спит. Сон – это лучший способ когда требуется проводить измерение температуры, а также подсчитывать тахипноэ. Во сне результаты подсчетов являются максимально правдоподобными и на их основании следует делать соответствующие выводы. Врачи осуществляют измерение дыхания при помощи фонендоскопа. При этом малыш должен находиться в состоянии покоя, для чего родителям следует отвлекать его, вести беседу или рассказывать сказку. Если малыш будет бояться, то результаты подсчетов будут недостоверными и завышенными, делать заключение на них нельзя.
У ребенка во сне нормальными значениями показателей «вдох-выдох» являются следующие значения:
- для новорожденных данный показатель составляет 50-60 вдохов и выдохов за минуту;
- для малышей от 1 до 6 месяцев значение составляет 40-50 вдохов/выдохов за минуту;
- у детей от 6 месяцев до 1 года – 35-45;
- в возрасте от 1 до 4 лет – 25-35;
- у детей постарше – 20-30.
Родителям самостоятельно не составит большого труда выполнить подсчеты тахипноэ у своего карапуза. Если малыш в возрасте старше 10 лет дышит учащенно 60 вдохов в минуту, то – это прямой повод для того, чтобы ребенка показать врачу.
Причины учащенного дыхания и повышенной температуры
Почему у грудничков наблюдается учащенное дыхание. Связано это прежде всего с несовершенностью дыхательной системы. Организм малыша адаптируется к окружающей среде, поэтому если грудничок тяжело дышит, то причин для беспокойства нет. Дыхательная система детей, которые родились раньше срока, будет созревать намного дольше, что также является абсолютно нормальным фактором. Если в паре с тахипноэ у ребенка обнаруживается повышение температуры, то свидетельствует это о различных заболеваниях. Рассмотрим данные заболевания подробно.
Болезни органов дыхания
Учащенное дыхание во сне в детском возрасте может предшествовать о развитии следующих заболеваний:
- Простудные недуги. К таковым заболеваниям относятся: грипп, ОРВИ и простуда. Сопровождается тахипноэ повышением температуры, кашель, насморк и ослабленность организма.
- Аллергические процессы. Ребенку трудно дышать, если на него воздействует раздражитель. При развитии аллергических процессов у детей наблюдается отечность гортани, что приводит к учащенности дыхания. Если не оказать своевременно помощь, то малыш может умереть от недостатка кислорода.
- Бронхиальная астма. Учащение дыхания наблюдается во время обострения приступа астмы.
- Пневмония и плевриты. При пневмонии у детей возникают осложнения, в результате чего подскакивает резко температура до 39 градусов, а также у малыша возникают жалобы на трудности дыхания. При кашле может обнаруживаться выведение мокроты.
- Туберкулез. При туберкулезе температура повышается до 38 градусов, а также развиваются такие симптомы, как подкашливания и общая слабость организма.
- Хроническая форма бронхита. Основной признак хронического недомогания заключается в том, что кашель проявляется на протяжении д
Учащенное дыхание помогите найти причину — Педиатрия
анонимно, Женщина, 29 лет
Добрый день! Ребенку сейчас 1год 8 мес. С 3х месяцев наблюдается учащенное дыхание (до 80 движений в минуту). Проходили обследование в своем городе и в Москве. Диагноз – Рецедивирующий абструктивный бронхит, Аллергический бронхит. Была выявлена аллергия на молоко, белок яйца, говядину, кошачий эпителий — все низкий уровень (1 класс). До появления проблем в квартире жили кошки (2 штуки) . Назначен кетотифен. С течением времени дыхание практически нормализовалось. Наблюдается учащение дыхания только в период болезни (ОРВ, бронхит). До 60 дыхательных движений (50 когда спит). Когда не болеем кушаем все – и молоко и кефир, котлеты с яйцами, выпечку (без фанатизма конечно) — и никаких ухудшений не происходит. Стоит только заболеть – дыхание учащается. Возможно ли, что диагноз поставлен неверно? Может это не аллергия? Какие обследования стоит пройти дополнительно? Чем снять одышку? (дышали бердуалом – нет эффекта, пульмикортом – нет эффекта, физраствор с эуфелином – нет эффекта) Как помочь ребенку? Может есть какая либо клиника, где обследуют таких детей более тщательно? (готовы платно – на квоту не надеемся) Результаты исследований. ЭКГ от 7,12,15г. Ритм синусовый, выраженная аретмия, периоды брадикардии чсс92-140 уд/мин, нормальное положение ЭОС, синдром ранней реполяризации желудочков, неполная плокада правой ножки пучка гиса. ЭКГ от 29,06. (синусовая аретмия) Узи брюшной полости от 08,12,15г – Гепатомегалия. Увеличение объема почек. Узи брюшной полости от 23,08,16г. – Гепатоспленомегалия. Диффузное увеличение поджелудочной железы. Нейросонограмма от 14,12.15 г. – Уз признаки соответствуют перенесенному внутрижелудочковому кровоизлиянию 1 степени, стриарной ангиопатии таламуса. ЭЭГ от 09,12,15 г – в норме. Рентгенография ГК от 9,12,15 г — обструктивный синдром. Умеренное увеличение тимуса. Токсоплазмоз Ig G — oтр ЦМВ Ig G — oтр Хламидии Ig G, pn, ps, IgM- oтр Микоплазмоз Ig G – oтр Токсокароз Ig G – oтр Уреаплазмоз Ig G – oтр Аскоридоз Ig G – oтр (в кале от 22,09,16 г . найдены яйца аскариды – назначен пирантел ½ табл) ПЦР исследование от 18,11,2015г ДНК цитомегаловируса – не обн. ДНК ируса Эпштейна-Барр – не обн ДНК вирус герпеса человека 6 тип — ОБНАРУЖЕН Буду благодарна за любую консультацию!
Частота дыхания у ребенка в 5 лет в минуту — Давление и всё о нём
Одним из действий, осуществляемых при осмотре педиатром, является подсчет дыхательных движений. Этот простой на первый взгляд показатель несет важную информацию о состоянии здоровья в целом и о функционировании органов дыхания и сердечно-сосудистой системы в частности.
 Как правильно подсчитать частоту дыхательных движений (ЧДД) в минуту? Это не составляет особой сложности. А вот с интерпретацией данных возникают определенные трудности. Это в большей степени касается молодых родителей, поскольку, получив результат у ребенка, в несколько раз превышающий свой собственный, они впадают в панику. Поэтому в данной статье предлагаем все же разобраться, какая норма ЧДД у детей. Таблица нам в этом поможет.
Как правильно подсчитать частоту дыхательных движений (ЧДД) в минуту? Это не составляет особой сложности. А вот с интерпретацией данных возникают определенные трудности. Это в большей степени касается молодых родителей, поскольку, получив результат у ребенка, в несколько раз превышающий свой собственный, они впадают в панику. Поэтому в данной статье предлагаем все же разобраться, какая норма ЧДД у детей. Таблица нам в этом поможет.
Особенности дыхательной системы ребенка
Первое, чего так долго ждет будущая мама — первый крик малыша. Именно с этим звуком происходит и первый его вдох. К моменту рождения органы, обеспечивающие дыхание ребенка, еще не до конца развиты, и только с ростом самого организма происходит их дозревание (как в функциональном, так и в морфологическом плане).
Носовые ходы (которые являются верхними дыхательными путями) у новорожденных имеют свои особенности:
• Они достаточно узкие.
• Относительно короткие.
• Внутренняя их поверхность нежная, с огромным количеством сосудов (кровеносных, лимфатических).

Легочная ткань у маленьких детей также имеет свои особенности. У них, в отличие от взрослых, слабо развита легочная ткань, а сами легкие имеют небольшой объем при огромном количестве кровеносных сосудов.
Правила подсчета частоты дыхания
Измерение частоты дыхательных движений не требует каких-либо особенных навыков или оснащения. Все, что понадобится – это секундомер (или часы с секундной стрелочкой) и соблюдение простых правил.
Человек должен находиться в спокойном состоянии и в удобной позе. Если речь идет о детях, особенно раннего возраста, то подсчет дыхательных движений лучше проводить во сне. Если такой возможности нет, следует максимально отвлечь испытуемого от проводимой манипуляции. Для этого достаточно взяться за запястье (где обычно определяется пульс) и тем временем подсчитывать частоту дыхания. Следует отметить, что и пульс у детей младше года (около 130-125 ударов в минуту) не должен вызывать опасений — это норма.
 У грудничков настоятельно рекомендуется проводить подсчет частоты дыхания во время сна, поскольку плач может в значительной степени повлиять на результат и дать заведомо ложные цифры. Положив руку на переднюю брюшную стенку (или просто визуально), вы сможете с легкостью провести данное исследование.
У грудничков настоятельно рекомендуется проводить подсчет частоты дыхания во время сна, поскольку плач может в значительной степени повлиять на результат и дать заведомо ложные цифры. Положив руку на переднюю брюшную стенку (или просто визуально), вы сможете с легкостью провести данное исследование.
Учитывая, что дыхание имеет свой ритмический цикл, необходимо соблюдать и длительность его подсчета. Обязательно проводите измерение ЧДД в течение целой минуты, а не умножая результат, полученный всего за 15 секунд, на четыре. Рекомендуется провести три подсчета и вычислить среднее значение.
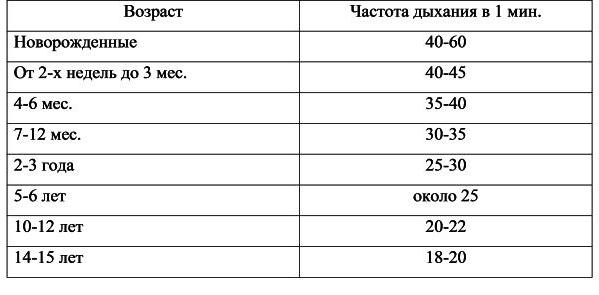
Норма ЧДД у детей
Таблица демонстрирует нормы частоты дыхательных движений. Данные представлены для детей разных возрастных групп.
Типы дыхания
Существует три основных типа дыхания как у взрослого, так и у ребенка: грудной, брюшной и смешанный.
Грудной тип больше характерен для представительнец женского пола. При нем вдох/выдох обеспечиваются в большей степени за счет движений грудной клетки. Недостатком такого типа дыхательных движений является плохая вентиляция нижних отделов легочной ткани. Тогда как при брюшном типе, когда в большей степени задействована диафрагма (и визуально движется при дыхании передняя брюшная стенка), недостаток вентиляции испытывают верхние отделы легких. Данный тип дыхательных движений присущ в большей степени для мужчин.
А вот при смешанном типе дыхания происходит равномерное (одинаковое) расширение грудной клетки с увеличением объема ее полости во всех четырех направлениях (верхне-нижнем, боковых). Это наиболее правильный тип дыхания, который обеспечивает оптимальную вентиляцию всей легочной ткани.
В норме частота дыхания у здорового взрослого человека равна 16-21 в одну минуту, у новорожденных – до 60 в минуту. Выше более подробно приведена норма ЧДД у детей (таблица с возрастными нормами).

Учащенное дыхание
Первым признаком поражения органов дыхания, особенно при инфекционных заболеваниях, является учащение дыхания. При этом обязательно будут и другие признаки простудного заболевания (кашель, насморк, хрипы и т. д.). Достаточно часто при повышении температуры тела увеличивается частота дыхания и учащается пульс у детей.
Задержка дыхания во сне
Достаточно часто у маленьких детей (особенно грудничков) во сне отмечаются кратковременные по длительности остановки дыхания. Это физиологическая особенность. Но если вы заметили, что подобные эпизоды учащаются, их продолжительность становится большей или возникают другие симптомы, такие как посинение губ или носогубного треугольника, потеря сознания, немедленно необходимо вызывать «Скорую помощь», чтобы предотвратить необратимые последствия.
 Заключение
Заключение
Органы дыхания у детей раннего возраста имеют ряд особенностей, способствующих их частому поражению и быстрой декомпенсации состояния. Это, прежде всего, связано с их незрелостью к моменту рождения, определенными анатомо-физиологическими особенностями, незавершенной дифференциацией структур центральной нервной системы и их непосредственным влиянием на дыхательный центр и органы дыхания.
Чем младше ребенок, тем меньшим объемом легких он обладает, тем, следовательно, ему потребуется сделать большее количество дыхательных движений (вдох/выдох), чтобы обеспечить организм необходимым объемом кислорода.

Подводя итоги
Следует помнить, что у детей первых месяцев жизни достаточно часто встречается дыхательная аритмия. Чаще всего это не является патологическим состоянием, а лишь свидетельствует о возрастных особенностях.
Итак, теперь и вы знаете, какая норма ЧДД у детей. Таблица средних показателей должна приниматься во внимание, но не следует паниковать при небольших отклонениях. И обязательно проконсультируйтесь с врачом, прежде чем делать поспешные выводы!
Source: fb.ru
Читайте также
Подсчет частоты дыхательных движений у детей разного возраста. Интерпретация и регистрация полученных данных.
Показания: определение частоты дыхания.
Противопоказания: отсутствуют. Оснащение:
— часы
— ручка
— температурный лист
— нестерильные перчатки
— емкость с дезинфицирующим средством
— емкость для отходов класса Б
— медицинская документации
Алгоритм выполнения процедуры
| 1.Подготовка к процедуре | Обоснование и ссылки*(зачем и |
| почему так делаем) | |
| 1.1. Объяснить пациенту (родителям) цель и ход предстоящей процедуры, получить добровольное информированное согласие. 1.2. Подготовить необходимое оснащение 1.3. Обеспечить спокойную обстановку 1.4. Обработать руки гигиеническим способом, осушить. 1.5. Надеть перчатки. 1.6. Удобно уложить ребенка, чтобы видеть его грудь и живот (желательно, чтобы грудной ребенок спал). | Обеспечение права пациента на информацию Обеспечение четкости выполнения. Беспокойство, крик способствуют учащению дыхания Обеспечение инфекционной безопасности |
2.Последовательность выполнения процедуры | |
| 2.1. Отвлечь ребенка 2.2. Положить руку исследователя на живот или грудную клетку (в зависимости от возраста). 2.3. Считать частоту дыхательных движений строго за одну минуту. | Обеспечение достоверности результата, т.к. у детей дыхание аритмичное. |
3.Окончание процедуры | |
| 3.1. Снять перчатки, поместить в емкость с дезинфицирующим средством или в емкость для отходов класса Б. 3.2. Обработать руки гигиеническми способом, осушить. 3.3. Записать результаты исследования в медицинскую документацию. 3.4. Интерпретация данных. Нормы ЧДД в зависимости от возраста: — новорожденный 40 – 60 в 1 мин. — 1 год 35 в 1 мин. — 3 года 30 в 1 мин — 5 лет 25 в 1 мин. — 10 лет 20 в 1 мин. — 14 лет 20 – 16 в 1 мин. Повышение частоты дыхания называется тахипноэ, понижение –брадипноэ. | Обеспечение инфекционной безопасности. Обеспечение преемственности в работе Обеспечение достоверности результата. |
Вероятные осложнения /при выполнении процедуры или после ее завершения /при необходимости/ | |
Особая информация/охрана труда, проф. вредности и др./ | |
Измерение температуры у детей разного возраста. Интерпретация и регистрация полученных данных.
Показания:Контроль за удовлетворением потребности в поддержании температуры тела.
Противопоказания: Нет. Оснащение:
— медицинский термометр
— часы
— температурный лист, ручка
— контейнер для дезинфекции
— емкости с дезинфицирующим средством
— емкость для отходов класса Б
— салфетки марлевые
— перчатки нестерильные
— медицинская документация
Алгоритм выполнения процедуры
1. Подготовка к процедуре | Обоснование и ссылки* (зачем и почему так делаем) | |||
1.1. Объяснить пациенту(родителям) цель и ход предстоящей процедуры, получить добровольное информированное согласие. 1.2. Подготовить необходимое оснащение. 1.3. Обработать руки гигиеническим способом, осушить. 1.4. Надеть перчатки. 1.5. Достать термометр из футляра, встряхнуть его и добиться, чтобы столбик ртути опустился ниже отметки 35ºС 1.6. Осмотреть подмышечную (паховую) область | Обеспечение права пациента на информацию Обеспечение инфекционной безопасности. Обеспечение достоверности результата измерения Исключение повреждений кожи | |||
2. Последовательность выполнения процедуры | ||||
2.1. Промокательными движениями протереть насухо салфеткой, область, используемую для термометрии. 2.2. Поместить ртутный резервуар термометра в подмышечную(паховую) область так, чтобы он полностью охватывался кожной складкой и не соприкасался с бельем. 2.3. Фиксировать руку (плечо прижать к грудной клетке) или ногу(нога согнута в тазобедренном суставе) 2.4. Засечь время и через 10 минут извлечь термометр и определить его показания | Влага искажает результат Обеспечение условий для получения достоверного результата Смещение термометра искажает результат. Оценка данных. | |||
3. Окончание процедуры | ||||
3.1. Сообщить результат термометрии пациенту(родителям) 3.2. Термометр встряхнуть так, чтобы ртутный столбик опустился в | Обеспечение права на информацию. | |||
резервуар. 3.3. Полностью погрузить термометр в емкость для дезинфекции (длительность зависит от используемого дезраствора). 3.4. Достать термометр, промыть под проточной водой и вытереть насухо салфеткой. Поместить термометр в футляр. 3.5. Снять перчатки, поместить в емкость с дезинфицирующим средством или в емкость для отходов класса Б. 3.6. Обработать руки гигиеническим способом, осушить. 3.7. Сделать соответствующую запись о результатах выполнения услуги в медицинскую документацию. 3.8. Интерпретация данных. | Подготовка термометра к последующему измерению. Обеспечение инфекционной безопасности.
Регистрация результата | |||
| Температура тела С° | Оценка результатов |
| |
| 35,0 и ниже | гипотермия | |||
| 36,2-36,9 | норма | |||
| 37,0-38,0 | субфебрильная | |||
| 38,0-39,0 | фебрильная | |||
| 39,0-40,0 | пиретическая | |||
| Более 40,0 | гиперпиретическая | |||
Вероятные осложнения /при выполнении процедуры или после ее завершения /при необходимости/ | ||||
Особая информация/охрана труда, проф. вредности и др. /при необходимости/ Примечание: 1. Каждая клеточка температурного листа соответствует 0,2ºС; 2. Точку, фиксирующую температуру, необходимо ставить в центре, а не по краям. | ||||
 Заключение
Заключение