Летим в отпуск во время беременности. Правила, рекомендации, советы
«Вестник АТОР» с помощью врачей-гинекологов и страховщиков составил свод самых важных советов и рекомендаций, которые понадобятся беременным во время планирования, подготовки, перелета и пребывания на летнем пляжном отдыхе – от выбора страховки до правил безопасного загара и питания.
О деталях и нюансах организации летнего отпуска при беременности «Вестнику АТОР» рассказали:
Наталья Бадикова, врач акушер-гинеколог с 13-летним стажем, урогинеколог, кандидат медицинских наук
Юлия Алчеева, исполнительный директор страховой компании ERV, крупнейшего игрока на рынке монотуристического страхования в России.
Из нашего обзора вы узнаете:
- В каком периоде беременности можно вылетать в отпуск, а в каком лучше остаться дома
- До какой недели беременности можно лететь в отпуск за рубеж
- Какую страховку выбрать беременным
- Что нужно сделать до отпуска беременной женщине и какие документы взять
- При каких симптомах беременной лучше отложить поездку
- Самолет, машина, поезд – что безопаснее для беременных?
- Можно ли беременным проходить сканер при досмотре в аэропорту
- Авиаперелет при беременности: как себя вести и что брать с собой
- Какую страну выбрать для пляжного отпуска во время беременности
- Как загорать во время беременности
- Где безопасно купаться беременной – море или бассейн
- Как питаться беременным в отпуске
- Что делать, если узнали о беременности во время отпуска
I.
 ПЛАНИРУЕМ ОТПУСК ПРИ БЕРЕМЕННОСТИ
ПЛАНИРУЕМ ОТПУСК ПРИ БЕРЕМЕННОСТИ
КОГДА БЕРЕМЕННЫМ МОЖНО ЛЕТАТЬ В ОТПУСК, А КОГДА ЛУЧШЕ ОСТАТЬСЯ ДОМА
В любом случае, принимать решение о турпоездке во время беременности следует только после прохождения необходимых обследований и анализов – чтобы убедиться в нормальном течении беременности, исключить патологические состояния.
Чтобы исключить риски при раннем бронировании, беременным женщинам всегда стоит брать при покупке тура расширенную страховку – с включенной опцией страхования от отмены поездки. Если же о беременности узнали позже покупки тура – такую страховку стоит приобрести отдельно, как и специальную медицинскую страховку (но об этом дальше).
По мнению медиков и страховщиков, если нет медицинских противопоказаний, лучше всего отправляться на пляжный отпуск с авиаперелетом во втором триместре беременности, с некоторыми ограничениями – в первом и первой половине третьего триместра (до 31 недели)
«Срок беременности с 14 недели по 23 неделю, по врачебной практике, наиболее «спокойный» и относительно безопасный срок для перелетов и любых путешествий», – говорит Наталья Бадикова, врач акушер-гинеколог.
Срок беременности с 14 недели по 23 неделю, по врачебной практике, наиболее «спокойный» и относительно безопасный срок для перелетов и любых путешествий
По словам врачей, дело не только в том, что до 12 недели у беременных часто наблюдается токсикоз, который проявляется в утомляемости, тошноте, плохом самочувствии, изменении вкусовых пристрастий и т.п., что, безусловно, спокойному отдыху не способствует. Но и в том, что до 14 недели включительно в организме женщины идет интенсивная основная «закладка» всех систем и органов малыша – и ей важно не помешать. Кроме того, в России самый важный скрининг при беременности выполняется как раз в конце первого триместра – с 11 по 14 неделю. Этот скрининг включает специализированную УЗИ-диагностику, расчет индивидуального риска рождения ребенка с хромосомной патологией и еще ряд сложных исследований. Его крайне нежелательно пропускать, поэтому путешествие далеко от места медицинского наблюдения с 11 по 14 неделю беременности лучше исключить вообще.
То же правило касается и 18-21 недели – в это время беременные проходят второй скрининг (перинатальную диагностику аномалий развития плода, очень важное исследование), поэтому необходимо быть в зоне досягаемости клиники, где он проводится, и правильно спланировать дату начала и окончания тура так, чтобы успеть пройти это обследование.
ДО КАКОЙ НЕДЕЛИ БЕРЕМЕННОСТИ МОЖНО ЛЕТЕТЬ В ОТПУСК ЗА РУБЕЖ БЕРЕМЕННОСТИ
Отметим, что третий триместр беременности в целом не рекомендован для путешествий с авиаперелетом и сменой климата. В частности, врачи считают крайне нежелательным лететь в отпуск с 28 недели беременности вплоть до родов, если:
- есть отягощенный акушерско-гинекологический анамнез (прерывание беременности ранее, выкидыши, замершие беременности, серьезные гинекологические заболевания и т.п.)
- есть серьезные соматические сопутствующие, в том числе аутоиммунные, заболевания
-
речь идет о многоплодной беременности (двойня или тройня).

Однако если беременность протекает нормально, без осложнений, то туристке можно отправиться на пляжный отдых за рубеж, но так, чтобы он закончился не позже 31 недели беременности.
Почему именно этот срок? Дело не только в повышенном риске на этой стадии, но и в том, что все существующие в России специальные страховые продукты с опциями для беременных предусматривают страховое покрытие медицинских расходов беременным только до 31 недели как максимум. Поэтому все путешествия беременных, начиная с 32 недели, не застрахует ни одна страховая компания. Таких полисов попросту нет – а значит, осложнения или преждевременные роды за границей грозят огромными суммами, выставленными за лечение.
После 32 недели и врачи, и страховщики дают всем добрый совет: не путешествовать за границу, если только речь не идет о каких-то сложных жизненных ситуациях. К этому совету стоит отнестись крайне серьезно. Статистика крупнейшего туристического страховщика, ERV, неутешительна: 9 из 10 женщин, обратившихся за границей за медпомощью по поводу осложнения беременности, теряют ребенка.
Наконец, напомним и про еще один фактор. При сроке беременности 30-34 недели УЗИ проводится по месту наблюдения беременной женщины. То есть, в этот период также лучше быть в зоне досягаемости ЛПУ, где происходит наблюдение по беременности.
КАКУЮ СТРАХОВКУ ВЫБРАТЬ БЕРЕМЕННЫМ
«Первое, что должны понимать туристы: для беременных, выезжающих за рубеж, нужна специальная и отдельная страховка с опциями именно для беременных. Ни один базовый страховой полис на рынке, который идет «по умолчанию» в обычном турпакете, не покрывает никакие риски осложнений беременности при сроке 12-31 недели. Турист в этом случае должен попросить турагента или оформить сам дополнительную страховку по специальной программе», – отмечает исполнительный директор страховой компании ERV.
Для беременных, выезжающих за рубеж, нужна специальная и отдельная страховка с опциями именно для беременных – это не та страховка, что уже есть в турпакете
Абсолютное большинство российских страховых компаний не включают в базовые программы и риски осложнений беременности на сроке до 12 недель.
Страховые продукты для беременных, начиная со срока в 12-13 недель, есть в ассортименте всех крупных игроков страхового рынка, турист может выбрать такие страховки по набору опций, сумме страхового покрытия или цене.
Что касается страховок, которые покрывают риски до 31 недели беременности (это максимальный срок), то их относительно немного. Самая «полная» страховка – опять у ERV (тариф Optima): помимо срока до 31 недели включительно, в покрытие здесь включены медицинские расходы не только женщины, но и 10 тысяч евро на выхаживание ребенка в медицинском учреждении в случае преждевременных родов (другие компании покрывают только расходы на медобслуживание матери). Этой суммы хватит на длительное выхаживание малыша с применением специального оборудования в Европе или Турции.
И конечно же, страховка должна обязательно подразумевать опцию «отмена поездки» (в обиходе это называют также «страховка от невыезда»). Состояние беременной женщины меняется, и может случиться так, что прямо перед поездкой у нее будут противопоказания к перелету. Важно помнить, что если туристка летит с мужем, детьми, иными родственниками, то полную сумму всего тура они все получат только в том случае, если «страховка от невыезда» оформлена на всех них (а не только на саму беременную).
ЧТО НУЖНО СДЕЛАТЬ ДО ОТПУСКА БЕРЕМЕННОЙ ЖЕНЩИНЕ И КАКИЕ ДОКУМЕНТЫ ВЗЯТЬ
Перед поездкой (за 3-7 дней) необходимо посетить терапевта и лечащего врача-гинеколога, получить консультацию и при необходимости пройти назначенные анализы и процедуры.
Нужно попросить врача выдать справку для авиакомпании о сроке беременности и об отсутствии медицинских противопоказаний (без нее при наличии внешних признаков беременности некоторые авиаперевозчики могут не допустить на борт самолета).
«Помимо страховки, документов на тур и паспортов, следует взять также обменную карту – особенно если едете в Россию. Для удобства и для спокойствия отдыхающей можно также взять у лечащего врача выписку со своим анамнезом, назначениями, результатами последнего УЗИ, скрининга и пр., и перевести их если не на язык страны пребывания, то хотя бы на английский язык», – советует врач-гинеколог Наталья Бадикова.
Также было бы хорошо, чтобы лечащий врач мог быть на связи с туристкой во время отпуска. Современные сервисы телемедицины это позволяют. Например, до поездки можно уточнить у своего врача, консультирует ли он удаленно в специальном приложении, или приобрести подписку на несколько телемедицинских консультаций проверенного оператора телемедицины. Кстати, гинекологи тоже консультируют удаленно.
ПРИ КАКИХ СИМПТОМАХ БЕРЕМЕННОЙ ЛУЧШЕ ОТЛОЖИТЬ ПОЕЗДКУ
«Тянущие боли в нижних отделах живота в первом триместре беременности, тянущие, схваткообразные боли или напряжение (ложные и истинные схватки) – во втором и третьем триместре беременности перед поездкой – тревожный звонок. Это безусловные поводы для немедленного обращения к врачу. Коричневатые мажущие или, тем более, алые кровянистые выделения на любом сроке беременности, водянистые – во втором и третьем триместре – также повод сразу же обратиться к врачу, а не ехать в аэропорт», – говорит Наталья Бадикова.
Это безусловные поводы для немедленного обращения к врачу. Коричневатые мажущие или, тем более, алые кровянистые выделения на любом сроке беременности, водянистые – во втором и третьем триместре – также повод сразу же обратиться к врачу, а не ехать в аэропорт», – говорит Наталья Бадикова.
Среди других «нехороших» признаков, которые говорят о необходимости оперативной консультации туристки у врача – резкая головная боль, сопровождаемая шумом в ушах. Это может быть первые признаки гестоза или преэклампсии. Поводы отложить поездку для беременной – рвота, понос, а также обострения сопутствующих заболеваний.
Для того, чтобы беременной безболезненно отменить поездку по состоянию здоровья и не потерять деньги, при покупке тура или отдельно (но максимум за 5 дней до вылета) нужно оформить страховку от невыезда на всех участников тура, о которой мы уже говорили. Как правило, ее стоимость – 5% от суммы всего тура.
II. АВИАПЕРЕЛЕТЫ ПРИ БЕРЕМЕННОСТИ
САМОЛЕТ, МАШИНА, ПОЕЗД – ЧТО БЕЗОПАСНЕЕ ДЛЯ БЕРЕМЕННЫХ?
Вопреки бытующему мнению, самолет – вовсе не самый «рискованный» вид транспорта для беременных.
«Многие думают, что безопаснее всего беременным путешествовать на личном автомобиле благодаря тому, что можно остановиться, где пожелаешь. Но это не так. Так, как трясет в автомобиле, не трясет нигде, даже в поезде. Кочки, резкое торможение, аварийно-опасная обстановка на дороге – все это очень негативно отражается на состоянии беременности. Плюс длительная гиподинамия, укачивание, запах бензина – это может запустить каскад патологических реакций», – считает доктор Бадикова.
Что касается поезда, то если это комфортабельный экспресс, и особенно если переезд не длительный (3-4 часа, «Сапсан»), то его вполне можно рассмотреть. Можно рассматривать и новые двухэтажные экспрессы «Москва-Сочи». В иных случаях, особенно если поезд старый, с соответствующими возрасту санузлами, врачи рекомендуют подумать о самолете вместо поезда.
МОЖНО ЛИ БЕРЕМЕННЫМ ПРОХОДИТЬ СКАНЕР ПРИ ДОСМОТРЕ В АЭРОПОРТУ
Опасны только аппараты с рентгеновским излучением – поэтому следует узнавать, какой тип сканера в аэропорту. Если на аппарате есть соответствующий значок, то следует предъявить работнику аэропорта справку о беременности и пройти другие досмотровые процедуры.
Если на аппарате есть соответствующий значок, то следует предъявить работнику аэропорта справку о беременности и пройти другие досмотровые процедуры.
Однако современные аппараты в аэропортах не опасны беременным. «Современные сканеры в аэропортах используют низкочастотное электромагнитное поле. Это не ионизирующее излучение, вреда организму беременной и малышу от него нет, как и от УЗИ», – говорит Наталья Бадикова.
АВИАПЕРЕЛЕТ ПРИ БЕРЕМЕННОСТИ: КАК СЕБЯ ВЕСТИ И ЧТО БРАТЬ С СОБОЙ
У авиаперелета тоже есть свои факторы, которые отрицательно могут сказываться на здоровье беременных. Риски есть, но если беременная чувствует себя хорошо, и врачи не имеют возражений против отпуска, летать можно.
Во-первых, это перепады артериального давления при взлете и посадке. С этим обычно борются созданием состоянием покоя (в полет надо взять специальную подушку с регулируемым наддувом, одноразовые беруши, маска на глаза), и обильным питьем (простой воды без газа). Воду можно спокойно купить уже в аэропорту после прохождения границы. Также неплохо взять с собой в полет плитку черного шоколада (на случай перепадов давления и просто для перекуса).
Воду можно спокойно купить уже в аэропорту после прохождения границы. Также неплохо взять с собой в полет плитку черного шоколада (на случай перепадов давления и просто для перекуса).
Во-вторых, это гиподинамия и долгое пребывание в сидячем положении, поэтому беременным женщинам стоит по возможности выбирать в этот период своей жизни направления для отдыха с недолгим перелетом (3-5 часов)
Беременным женщинам стоит по возможности выбирать в этот период своей жизни направления для отдыха с недолгим перелетом (3-5 часов)
Почему? «Длительное пребывание в сидячем положении приводит к застойным явлениям в малом тазу. Это может нарушать кровоток в органах малого таза, в том числе в матке, и вызывать изменение работы кишечника. Раздутые петли кишечника могут давить на матку, это может вызывать гипертонус, что, в некоторых случаях может вызвать прерывание беременности», – поясняет Наталья Бадикова. Как с этим риском бороться? Все просто: во время полета надо стараться чаще ходить по салону, вставать, менять положение тела, делать легкую гимнастику для ног и рук.
С собой в полет (в ручную кладь) беременной женщине надо не забыть взять средства гигиены (влажные салфетки, одноразовые прокладки и пр.), мицеллярную воду (не более 100 мл, чтобы пропустили в самолет) – для увлажнения кожи в полете, набор препаратов (если препараты редкие и рецептурные, к ним лучше взять рецепт, иногда – с нотариально заверенным переводом – во избежание сложностей на границе).
Также беременным следует позаботиться о компрессионном трикотаже в полет. Это должны быть чулки или гольфы (класс компрессии должен определить лечащий врач). Во втором и третьем триместре следует надеть для полета дородовый бандаж. На период перелета женщине следует носить хлопчатобумажное белье и бюстгальтер на широких лямках.
В полете беременным лучше находиться в удобной обуви – в легких дышащих мокасинах или тапочках.
III. ПЛЯЖНЫЙ ОТДЫХ ПРИ БЕРЕМЕННОСТИ
КАКУЮ СТРАНУ ВЫБРАТЬ ДЛЯ ПЛЯЖНОГО ОТПУСКА ВО ВРЕМЯ БЕРЕМЕННОСТИ
Список таких стран определяется сочетанием трех основных факторов. Во-первых, как мы уже сказали, это должны быть направления с недлительным перелетом (до 5 часов как максимум).
Во-первых, как мы уже сказали, это должны быть направления с недлительным перелетом (до 5 часов как максимум).
Во-вторых, это должны быть Россия или зарубежные не-экзотические страны с относительно умеренным климатом и адаптированным к нашей кухне рационом питания. Стран с излишне жарким климатом и экзотической кухней стоит избегать.
«Нехарактерная для нашего рациона вода и еда, например, в странах Южной и Центральной Америки, Юго-Восточной Азии, могут в первом триместре спровоцировать токсикоз беременных, даже если у вас его нет. Он же провоцируется и жарой. Дело в том, что толчком для развития токсикоза у беременных может служить гипогликемия (нехватка глюкозы). А она возникает в жарком климате из-за усиленного испарения влаги с кожи, обильного питья и, как следствие, отсутствие аппетита и большие интервалы в приеме пищи», – рассказывает доктор Бадикова.
Врачи советуют беременным выбирать для пляжного отпуска те страны, где среднесуточная (внимание – не дневная, а среднесуточная) температура в месте и в период отдыха не превышает 30,5 градусов Цельсия.
Беременным стоит выбирать для пляжного отдыха те страны, где среднесуточная (не дневная, а среднесуточная) температура в период отпуска не превышает 30,5 градусов Цельсия
Однозначно не стоит выбирать беременным для отпуска страны, где есть риск заражения лямблиозными инфекциями, и в целом инфекционными заболеваниями (японский энцефалит, лихорадки Денге, Зика и пр.). Следует однозначно исключить из посещения страны, в которых рекомендуется предварительно прививаться (список можно найти на сайте Роспотребнадзора). Беременным врачи строго рекомендуют не прививаться ни от каких болезней – это может иметь фатальные последствия для ребенка, так как любая вакцина проходит через плацентарный барьер.
В третьих, беременным, кроме климата и еды, надо учитывать и еще один фактор при выборе направления для отдыха: это доступность и уровень медицины в стране и в отеле. Предпочтение в период беременности следует отдавать странам с развитой медициной (по меньшей мере, на курортах), а при выборе отеля стоит поинтересоваться у турагента, есть ли в отеле врач (как правило, он бывает в отелях высокого уровня).
Выбор беременной в первом и втором триместре, таким образом, сводится к следующему списку направлений: это Россия, достойные отели Турции, Испании, Италии, Греции, Кипра, Хорватии, Болгарии, Черногории, Словении, Чехии. В страны Персидского залива также можно ехать (желательно в развитые эмираты ОАЭ – Дубай и Абу-Даби, или же в Катар), и тщательно выбирая отель, предпочитая высокоуровневые.
Страны Экваториальной Африки, Юго-Восточной Азии и обеих Америк в период беременности лучше исключить из своего списка – из-за долгого перелета, жаркого климата, непривычной кухни, риска инфекционных заболеваний, а в ряде случаев – и из-за необходимости прививок.
КАК ЗАГОРАТЬ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Все хорошо, и беременная туристка – на пляжном курорте. Лето и пляж подразумевают солнце, и здесь у врачей тоже есть свои советы. Солнце, безусловно, приносит беременной позитив (выделяется больше эндорфинов), восполняет дефицит витамина D, характерный для жителей северных стран.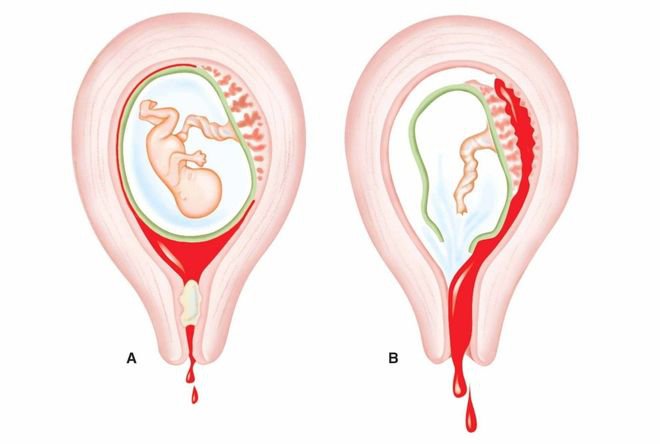
Во-первых, нахождения на солнце и даже купания в море (из-за отражения солнечных лучей от водной поверхности) беременным следует избегать с 12.00 до 16.00.
Во-вторых, и в остальное время нужно внимательно отнестись к защите от солнечных лучей. «Во время беременности у женщины часто наблюдается гиперпигментация. С учетом нахождения на солнце во время отпуска, есть очень высокая вероятность, что пигментные пятна, веснушки, появившиеся во время беременности на открытых частях тела, не исчезнут. Поэтому с собой беременной необходимо брать в отпуск защитные средства от солнца, с фактором защиты не менее 50 – лучше больше. Желательно, чтобы в составе такого средства был витамин Е. А сразу после пребывания на солнце нужно наносить специальное средство после загара, оно дополнительно увлажнит кожу», – говорит Наталья Бадикова.
С собой беременной необходимо брать в отпуск защитные средства от солнца с фактором защиты не менее 50 – лучше больше.
Желательно, чтобы в составе был витамин Е
В частности, хорошо зарекомендовавшими себя средствами медики считают такие линейки защитных средств, как Sanosan, Lierak, Uriage, из бюджетных, например, Garnier. Но все индивидуально, и в выборе марки и, главное, состава средства лучше следовать советам лечащего врача-гинеколога.
Врачи-гинекологи настоятельно рекомендуют туристам взять собой на пляж закрытый купальник, исключающий попадание прямых солнечных лучей на зону живота. «Очень хорошо будет взять также кепку с большим козырьком или шляпу с полями – для исключения воздействия солнца на лицо, так как риски появления пигментных пятен у беременных очень высоки», – советует доктор Наталья Бадикова.
ГДЕ БЕЗОПАСНО КУПАТЬСЯ БЕРЕМЕННОЙ – МОРЕ ИЛИ БАССЕЙН
Беременным можно спокойно купаться в море, если оно теплое, комфортной для женщины температуры. Длительность пребывания в нем – до первого момента, когда беременная почувствует «зябкость». Еще один совет – беременным нежелательно долго находиться во влажном купальнике. При первых же некомфортных ощущениях его лучше переодевать, а поэтому брать с собой не один комплект.
Еще один совет – беременным нежелательно долго находиться во влажном купальнике. При первых же некомфортных ощущениях его лучше переодевать, а поэтому брать с собой не один комплект.
При этом, говорят специалисты, море для беременных однозначно предпочтительнее бассейна.
«Чрезмерно хлорированная вода в некоторых бассейнах может привести к изменениям в микрофлоре влагалища, а в итоге – к бактериальному вагинозу или воспалению указанной зоны», – рассказывает Наталья Бадикова. После бассейна беременной женщине также лучше произвести наружную (только наружную!) обработку интимных мест мирамистином или подобными средствами.
КАК ПИТАТЬСЯ БЕРЕМЕННЫМ В ОТПУСКЕ
Рацион питания в отеле лучше оставить прежним, близким к тому набору продуктов, что женщина ест дома, говорят врачи. Совет исполнимый, особенно при системе «все включено» – шведский стол в отеле позволяет выбрать себе практически любой тип питания.
Тем не менее, ограничения есть: так, любые газированные напитки стоит исключить, вместо зеленого чая лучше пить черный. А любые экзотические для нас продукты, в том числе южные фрукты и овощи, надо добавлять в рацион постепенно, небольшими порциями, начиная с 3-4 дня отпуска.
А любые экзотические для нас продукты, в том числе южные фрукты и овощи, надо добавлять в рацион постепенно, небольшими порциями, начиная с 3-4 дня отпуска.
«Больше двух непривычных фруктов в день (например, манго) есть не стоит. Если речь идет о свежевыжатых соках, то это замена фруктам (или фрукты – или соки из них). Такие соки следует пить строго после еды, не натощак, чтобы избежать повышенной секреции соляной кислоты и изжоги», – поясняет врач Бадикова.
ЧТО ДЕЛАТЬ, ЕСЛИ УЗНАЛИ О БЕРЕМЕННОСТИ ВО ВРЕМЯ ОТПУСКА
Туристка узнала о своей беременности, уже находясь на отдыхе, и ей предстоит обратный перелет. Такое бывает. Если нет беспокоящих моментов (кровянистых выделений, болей и пр.) – к местному врачу обращаться не надо. Что надо сделать уже в этот период?
Врачи советуют в этом случае сразу поменять диету на более дробную, исключить алкоголь, кофе, курение (если есть такая привычка), включить в рацион больше мяса, рыбы, курицы. При этом надо ограничить потребление ярких оранжевых и красных овощей и фруктов – чтобы не сформировать аллергический синдром.
При этом надо ограничить потребление ярких оранжевых и красных овощей и фруктов – чтобы не сформировать аллергический синдром.
Что касается трансфера в аэропорт и самого перелета, то беременной на ранних сроках необходимо исключить поднятие тяжестей.
Антибиотикопрофилактика во втором и третьем триместре беременности для уменьшения частоты неблагоприятных исходов беременности и заболеваемости
Антибиотики назначают беременным женщинам во втором и третьем триместре беременности (до родов), чтобы предотвратить развитие бактерий во влагалище и шейке матки, которые могут повлиять на течение беременности. Инфекции, вызванные некоторыми инфекционными микроорганизмами женских половых путей, могут вызвать проблемы со здоровьем у матери и ребенка и привести к преждевременным родам. Этот обзор восьми рандомизированных клинических испытаний включил около 4300 женщин во втором или третьем триместре беременности. Мы обнаружили, что антибиотики не снижали риск преждевременного разрыва плодных оболочек (одно клиническое испытание, низкое качество доказательств), или риск преждевременных родов (шесть клинических испытаний, высокое качество доказательств). Частота преждевременных родов была снижена у беременных женщин, у которых предыдущие роды были преждевременными, и отмечался дисбаланс бактерий во влагалище (бактериальный вагиноз) во время настоящей беременности. Не отмечалось снижения частоты преждевременных родов у беременных с предшествующей историей преждевременных родов без бактериального дисбаланса во время настоящей беременности (два клинических испытания). Частота послеродовых эндометритов, или инфекции матки после родов, была снижена в целом (три клинических испытания, среднее качество доказательств), а также в клиническом испытании с участием женщин из группы с высоким риском, у которых предыдущие роды были преждевременными (одно клиническое испытание, среднее качество доказательств ).
Мы обнаружили, что антибиотики не снижали риск преждевременного разрыва плодных оболочек (одно клиническое испытание, низкое качество доказательств), или риск преждевременных родов (шесть клинических испытаний, высокое качество доказательств). Частота преждевременных родов была снижена у беременных женщин, у которых предыдущие роды были преждевременными, и отмечался дисбаланс бактерий во влагалище (бактериальный вагиноз) во время настоящей беременности. Не отмечалось снижения частоты преждевременных родов у беременных с предшествующей историей преждевременных родов без бактериального дисбаланса во время настоящей беременности (два клинических испытания). Частота послеродовых эндометритов, или инфекции матки после родов, была снижена в целом (три клинических испытания, среднее качество доказательств), а также в клиническом испытании с участием женщин из группы с высоким риском, у которых предыдущие роды были преждевременными (одно клиническое испытание, среднее качество доказательств ). Снижения заболеваемости новорожденных не наблюдалось. Интересующие исходы были доступны в клинических испытаниях, с большими потерями [выбывание участников испытаний] в периоде наблюдения. Мы не смогли оценить побочные эффекты от приема антибиотиков, поскольку побочные эффекты были редкими. Однако антибиотики по-прежнему могут иметь серьезные побочные эффекты у женщин и их детей.
Снижения заболеваемости новорожденных не наблюдалось. Интересующие исходы были доступны в клинических испытаниях, с большими потерями [выбывание участников испытаний] в периоде наблюдения. Мы не смогли оценить побочные эффекты от приема антибиотиков, поскольку побочные эффекты были редкими. Однако антибиотики по-прежнему могут иметь серьезные побочные эффекты у женщин и их детей.
Следовательно, нет оснований назначать антибиотики всем беременным женщинам во втором или третьем триместре беременности для предотвращения неблагоприятного влияния инфекций на исходы беременности.
Кофе и беременность: все «за» и «против»
Никто так щепетильно не относится к своим вкусовым пристрастиям, как будущие мамы. Они знают, что вредно и что полезно. И только один вопрос остаётся неразрешённым: можно беременным пить кофе или нельзя? Каждая женщина, ждущая ребёнка, сама должна решить эту дилемму.
Осторожно! Первый триместр
Главное в данной ситуации – правильно расставить приоритеты. Если решено, что можно кофе при беременности употреблять, то нужно узнать, как напиток повлияет на плод. Ведь ребёнок «питается» вместе с мамой. Возбуждается нервная система женщины, и это состояние передаётся крохе в её животе. Вообще, первые три месяца «интересного положения» должны стать самыми осторожными в употреблении напитка.
Если решено, что можно кофе при беременности употреблять, то нужно узнать, как напиток повлияет на плод. Ведь ребёнок «питается» вместе с мамой. Возбуждается нервная система женщины, и это состояние передаётся крохе в её животе. Вообще, первые три месяца «интересного положения» должны стать самыми осторожными в употреблении напитка.
Даже опытный врач не скажет, можно ли беременным пить кофе. Но он обязательно поведает, что происходит с плодом в первом триместре. А случается вот что:
- формируется скелет и кости;
- начинают развиваться внутренние органы;
- появляются зачатки нервной системы.
Учитывая, что напиток вымывает кальций, а кофеин приводит к возбуждению, вреда ребёнку он принесёт немало. Мало того, именно в начале беременности возможен выкидыш, так как повышается тонус матки.
Противопоказания к употреблению кофе для будущих мам
Спорить по поводу, можно ли кофе при беременности, – занятие неблагодарное. Смотреть нужно на факты. Есть причины, по которым напиток вообще противопоказан. К ним относятся:
Смотреть нужно на факты. Есть причины, по которым напиток вообще противопоказан. К ним относятся:
- гипертония: кофеин усугубляет состояние;
- болезни желудочно-кишечного тракта: в кофе содержится кислота, разъедающая слизистую оболочку;
- заболевания почек: патологии чреваты обезвоживанием и изнуряющим мочеиспусканием.
Надо быть осторожной: ненужное возбуждение и плохой сон тоже негативно сказывается на состоянии будущей мамы.
Те, кто ратует за то, что можно пить кофе при беременности во втором триместре, тоже неправы. Да, это относительно спокойное время для обоих: и для мамы, и для малыша. Однако злоупотребление напитком не приведёт к добру. Нельзя застраховаться от костных аномалий в этот период. Лучше сделать выбор в пользу горячего шоколада или чая.
Женщина в положении, обожающая ароматный напиток, должна сама решить, можно ли пить кофе при беременности. Каждый новый отрезок в жизни плода становится все ответственнее.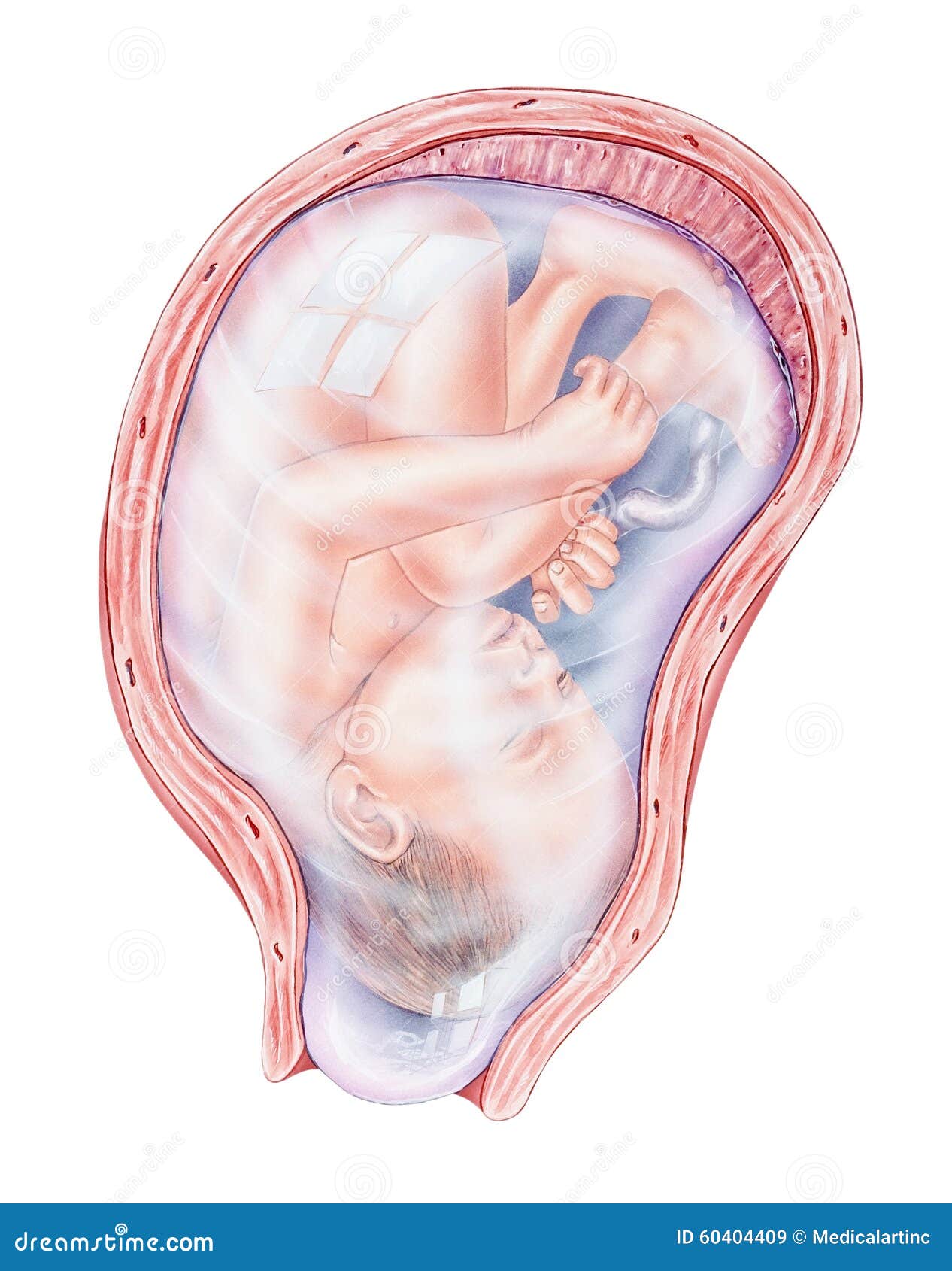 Наиболее опасными считаются последние три месяца. Сформировавшаяся центральная нервная система также начинает мощно реагировать на кофеин. Ответной реакцией будет сужение сосудов, нехватка кислорода у ребёнка, преждевременные роды.
Наиболее опасными считаются последние три месяца. Сформировавшаяся центральная нервная система также начинает мощно реагировать на кофеин. Ответной реакцией будет сужение сосудов, нехватка кислорода у ребёнка, преждевременные роды.
Исключения из правил
Считается, что кофе с молоком беременным полезнее: компенсируется потеря кальция. Это лучше, чем чёрный напиток, но желудок и сосуды будут страдать в любом случае. Так что же? Выбрать кофе без кофеина? Отказаться от кофе на все девять месяцев? Не для всех, но некоторые отступления от правил допускаются.
Если будущая мама чувствует себя хорошо, не имеет проблем со здоровьем, о которых сказано выше, она может себе позволить:
- не более одной чашки в день;
- только натуральный молотый кофе;
- сливки или молоко к напитку – в обязательном порядке;
- с утра, после сытного завтрака, а не на голодный желудок;
- при пониженном давлении, но по разрешению врача.

Однако один пункт остаётся неизменным: запретите себе даже думать о том, можно ли кофе на ранних сроках. Нельзя! Идёт формирование человека. Заботьтесь не только о себе: прежде всего – о будущем ребёнке. А кофе… Его вы напьётесь, когда ваше чадо чуточку подрастёт.
Неразвивающаяся беременность — Официальный сайт ФГБУЗ КБ №85 ФМБА России
Общая краткая информация
Неразвивающаяся или замершая беременность – это остановка развития плода вследствие его гибели, при которой отсутствуют признаки выкидыша. Чаще данная патология возникает на ранних сроках – в 1 триместре. Еще одной разновидностью ее является неразвивающаяся беременность по типу анэмбрионии. Это ситуация, при которой оплодотворение произошло, и плодные оболочки начали формироваться, но эмбриона в плодном яйце нет.
Симптомы
К сожалению, в большинстве случаев женщина не знает о том, что ее ребенок уже погиб, поскольку неразвивающаяся беременность на ранних сроках не имеет ярких симптомов, которые характерны для выкидыша. При этой патологии плацента не прекращает вырабатывать гормоны, из-за чего женщина продолжает чувствовать себя беременной. Однако в некоторых случаях женщина может заметить, что у нее исчезли такие симптомы, как повышенная чувствительность груди, тошнота и усталость. На более поздних сроках замирание беременности характеризуется отсутствием движений плода в матке.
При этой патологии плацента не прекращает вырабатывать гормоны, из-за чего женщина продолжает чувствовать себя беременной. Однако в некоторых случаях женщина может заметить, что у нее исчезли такие симптомы, как повышенная чувствительность груди, тошнота и усталость. На более поздних сроках замирание беременности характеризуется отсутствием движений плода в матке.
Причины возникновения
К сожалению, не всегда удается установить, отчего у той или иной женщины возникает неразвивающаяся беременность. Если смерть эмбриона происходит в течение 1 триместра, она, как правило, вызвана наличием проблем у нерожденного ребенка. Примерно 3/4 случаев невынашивания беременности происходит в этот период. Если плод гибнет во время 2 или 3 триместра, это может быть следствием наличия заболеваний у матери.
Диагностика
Диагноз неразвивающейся беременности устанавливают чаще всего после проведения ультразвукового исследования, с помощью которого обнаруживают отсутствие у плода сердцебиения. УЗИ проводят через переднюю брюшную стенку или трансвагинально. Последняя методика более точная, но ее проведение сопровождается некоторым дискомфортом. Для исключения ошибки с диагнозом проводится как минимум две процедуры обследования. Выявить отсутствие сердцебиения у плода на более поздних сроках беременности врач может с помощью аускультации акушерским стетоскопом. Подтвердить опасения поможет кардиотокография – методики регистрации сердцебиения плода и тонуса матки. Также может быть проведено определение уровня хорионического гонадотропина и прогестерона – гормонов, связанных с беременностью. В некоторых случаях установить диагноз сразу же не удается. Например, неразвивающуюся беременность до срока гестации в 6-7 недель подтвердить тяжело, поскольку только в это время у плода появляется сердцебиение. В этом случае врачи, как правило, рекомендуют пройти повторное обследование через 1-2 недели. Иногда гибель плода обнаруживают случайно, при проведении скринингового ультразвукового обследования.
УЗИ проводят через переднюю брюшную стенку или трансвагинально. Последняя методика более точная, но ее проведение сопровождается некоторым дискомфортом. Для исключения ошибки с диагнозом проводится как минимум две процедуры обследования. Выявить отсутствие сердцебиения у плода на более поздних сроках беременности врач может с помощью аускультации акушерским стетоскопом. Подтвердить опасения поможет кардиотокография – методики регистрации сердцебиения плода и тонуса матки. Также может быть проведено определение уровня хорионического гонадотропина и прогестерона – гормонов, связанных с беременностью. В некоторых случаях установить диагноз сразу же не удается. Например, неразвивающуюся беременность до срока гестации в 6-7 недель подтвердить тяжело, поскольку только в это время у плода появляется сердцебиение. В этом случае врачи, как правило, рекомендуют пройти повторное обследование через 1-2 недели. Иногда гибель плода обнаруживают случайно, при проведении скринингового ультразвукового обследования. После случая замирания беременности мужчине и женщине нужно пройти полное обследование, с помощью которого специалисты попытаются выявить возможные причины гибели плода. К сожалению, в половине случаев этиологию неразвивающейся беременности обнаружить не удается.
После случая замирания беременности мужчине и женщине нужно пройти полное обследование, с помощью которого специалисты попытаются выявить возможные причины гибели плода. К сожалению, в половине случаев этиологию неразвивающейся беременности обнаружить не удается.
Методы лечения
Как правило, женщине предлагают один из вариантов: Выжидательная тактика. На ранних сроках беременности при внутриутробной гибели эмбриона возможно ожидание на естественное отторжение его тканей организмом женщины. В это время проводится тщательный мониторинг и наблюдение. Тем не менее ждать слишком долго нельзя – это опасно. Как правило, отсрочить активное лечение можно только до 2 недель от установления диагноза. Врачи не слишком любят выжидательную тактику при замершей беременности. Хирургическая тактика. После установления и уточнения диагноза проводится малая акушерская операция – расширение шейки матки и кюрретаж (выскабливание полости матки). Во время этого хирургического вмешательства из полости матки удаляются ткани плода, его оболочки и плацента. Операция, как правило, проводится под общим обезболиванием. Медикаментозная тактика. Прерывание неразвивающейся беременности на ранних сроках (до 8 недель гестации) можно провести и консервативным методом. С этой целью применяются препараты, которые заставляют матку сокращаться и выталкивать из своей полости ткани плода и плаценту. При внутриутробной гибели плода в 3 триместре необходимо проведение родоразрешения. С этой целью врачи или стимулируют роды через естественные родовые пути или проводят операцию кесарева сечения.
Операция, как правило, проводится под общим обезболиванием. Медикаментозная тактика. Прерывание неразвивающейся беременности на ранних сроках (до 8 недель гестации) можно провести и консервативным методом. С этой целью применяются препараты, которые заставляют матку сокращаться и выталкивать из своей полости ткани плода и плаценту. При внутриутробной гибели плода в 3 триместре необходимо проведение родоразрешения. С этой целью врачи или стимулируют роды через естественные родовые пути или проводят операцию кесарева сечения.
ИЦН при беременности: страхи и реальность
Беременность — это не только прекрасный период в жизни женщины, но и сложный с точки зрения медицины. Процесс вынашивания может проходить легко, а может сопровождаться осложнениями различной степени тяжести.
Невынашивание / недонашивание беременности является одной из актуальных проблем современного акушерства. Частота невынашивания беременности составляет 10–25%. Среди факторов, приводящих к невынашиванию беременности, одно из лидирующих мест занимает истмико-цервикальная недостаточность (ИЦН).
На долю ИЦН приходится 30–40% потерь беременности во 2 триместре и в каждом 3-м случае преждевременных родов в 3 триместре причина — ИЦН. Риск преждевременных родов при ИЦН увеличивается в 16 раз.
Частота ИЦН в популяции от 1,5 до 13,5% (по данным разных исследований).
ИЦН является одной из ведущих причин прерывания беременности в сроке 22–27 недель, когда масса плода составляет 500–1000 гр и исход для ребенка является неблагоприятным по причине глубокой недоношенности.
Ранняя диагностика и профилактика ИЦН позволяет снизить частоту потерь беременности, рождения недоношенных детей и, связанных с этим, смертности и нарушений здоровья новорожденных.
Давайте разберемся, что же это такое
Сначала немного анатомии. Ребенок в течение всего срока вынашивания находится внутри матки, которая представляет собой мышечное полое тело, перешеек и шейку матки, закрывающую вход в матку до момента родов. Шейка и перешеек состоят из соединительной и мышечной тканей. В верхней части матки, ближе к внутреннему зеву, находится мышечная ткань, которая образует кольцо-сфинктер. Его основная задача — удержать плодное яйцо внутри матки и не дать опуститься раньше времени.
Его основная задача — удержать плодное яйцо внутри матки и не дать опуститься раньше времени.
В некоторых случаях кольцо ослабевает и перестает справляться с увеличивающейся нагрузкой.
Таким образом, ИЦН — это патологическое состояние перешейка и шейки матки во время беременности, при котором они не способны противостоять внутриматочному давлению и удерживать плод в полости матки до своевременных родов.
Виды ИЦН
На основании причин разделяют на органическую и функциональную.
Органическая ИЦН формируется из-за предшествующих травм шейки матки при родах (разрывы), при выскабливании (аборты, выкидыши, диагностические выскабливания), при лечении патологии шейки матки (конизация, диатермокоагуляция). В результате нормальная мышечная ткань шейки замещается на рубцовую, которая менее эластична, более ригидна и не может удержать содержимое матки внутри.
Функциональная ИЦН развивается вследствие врожденного нарушения соотношения мышечной и соединительной ткани или при нарушении ее восприимчивости к гормональной регуляции (может наблюдаться у женщин с различными нарушениями функции яичников, может быть врожденной). У женщин с пороками развития матки часто наблюдается врожденная форма ИЦН.
У женщин с пороками развития матки часто наблюдается врожденная форма ИЦН.
И при органической, и при функциональной ИЦН шейка матки не способна сопротивляться давлению растущего плода, что приводит к ее раскрытию. Плодный пузырь выпячивается в канал шейки, что часто сопровождается инфицированием оболочек и самого плода. Иногда в результате инфицирования происходит излитие околоплодных вод и прерывание беременности.
Таким образом, в зоне риска находятся беременные, ранее перенесшие травму либо хирургическое вмешательство на матке (аборты, разрывы шейки матки, применение акушерских щипцов в родах, конизация шейки матки), имеющие хроническое воспаление шейки матки или гормональные нарушения. Сложность диагностики этой патологии в том, что она протекает практически бессимптомно. В первом триместре признаком ИЦН может служить кровомазание без болевых ощущений, во втором-третьем триместрах кровомазание может сопровождаться дискомфортом в пояснице или животе.
Если у Вас имеются подобные проявления, незамедлительно обратитесь к специалисту!
Обычный осмотр акушера-гинеколога не всегда может выявить патологические изменения, для полноты картины нужно УЗИ.
Самый эффективный способ — ультразвуковая диагностика: определение вагинальным датчиком длины шейки матки.
Врач УЗД может вовремя заметит укорочение шейки матки. Норма до 20 недель более 29 мм. Показатель менее 25 мм говорит об угрозе преждевременных родов или позднего выкидыша.
Признаком ИЦН является также расширение цервикального канала на 10 мм и более.
Обязательно необходимо проводить данное исследование в 11–14 недель беременности, 18–22 недели и 28–32 недели (то есть при проведении ультразвуковых скрининговых обследований). В других сроках — по показаниям.
В зависимости от срока обнаружения признаков ИЦН, акушерского анамнеза женщины акушер-гинеколог принимает решение о наблюдении, установке акушерского пессария, который снижает давление плода на матку, наложении на шейку шва, который предупредит вероятность преждевременных родов или использования вагинальной формы прогестерона до 34 недель беременности для профилактики преждевременных родов.
Также женщине необходимо соблюдать режим труда и отдыха.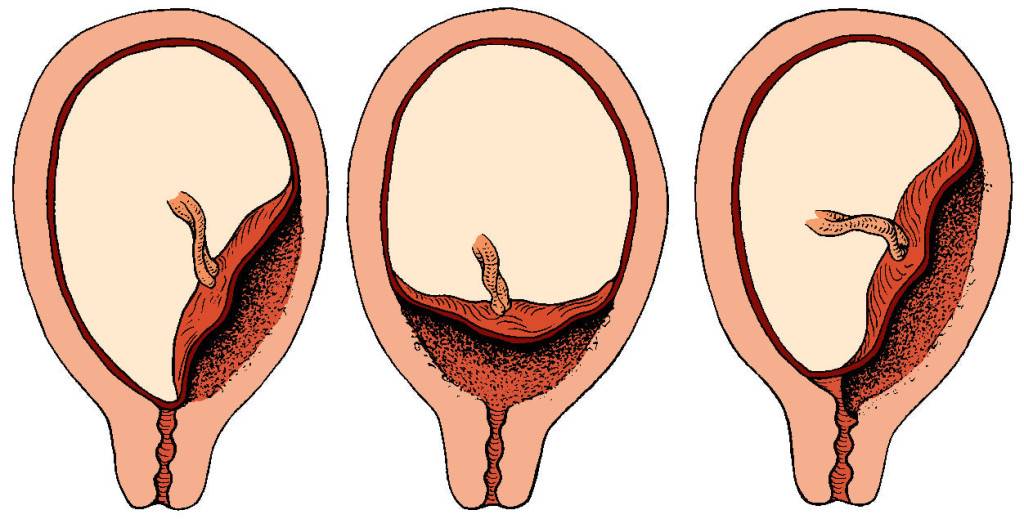 Операция наложения шва проводится под внутривенным наркозом, а после 37 недели шов или пессарий удаляются. При необходимости может назначаться антибактериальная терапия, лекарственные средства, нормализующие тонус матки. При нормальной акушерской ситуации в дальнейшем возможны роды через естественные родовые пути.
Операция наложения шва проводится под внутривенным наркозом, а после 37 недели шов или пессарий удаляются. При необходимости может назначаться антибактериальная терапия, лекарственные средства, нормализующие тонус матки. При нормальной акушерской ситуации в дальнейшем возможны роды через естественные родовые пути.
Чтобы вовремя диагностировать ИЦН соблюдайте график скрининговых исследований.
В нашем центре ведут прием профессиональные врачи акушер-гинекологи, имеющие большой опыт ведения беременных высокого перинатального риска.
Истмико-цервикальная недостаточность — что это такое
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим. При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки.
Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим. При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки.
В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.

Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Тонус матки во 2 триместре беременности: симптомы, лечение гипертонуса матки
После 14-ой недели беременности большинство рисков снижается, будущая мама начинает наслаждаться своим положением. Однако, к сожалению, так бывает далеко не всегда. 2 триместр не исключает возникновение патологий, самая распространённая проблема в этот период беременности – тонус матки. Как определить патологию и как её лечить? Давайте разберёмся.
Однако, к сожалению, так бывает далеко не всегда. 2 триместр не исключает возникновение патологий, самая распространённая проблема в этот период беременности – тонус матки. Как определить патологию и как её лечить? Давайте разберёмся.
Под тонусом матки подразумевают её непроизвольное сокращение. Высокий тонус опасен во время беременности, так как из-за этого могут возникнуть различные патологии, вплоть до самопроизвольного прерывания. Если матка приходит в тонус на короткое время, то это не грозит здоровью ребёнка и мамы, опасность появляется тогда, когда такое состояние наблюдается длительное время. Данное явление называют гипертонусом.
Во втором триместре высокий тонус может возникать по различным причинам. Чаще всего патология появляется из-за стрессовых ситуаций, неправильного образа жизни и питания, чрезмерных физических нагрузок. Сбои происходят, если работа ЦНС нарушается. Гипертонус может развиться при воспалительных процессах и попадании в организм инфекции. Причины могут быть и вовсе «прозаичными»: во 2 триместре часто происходят изменения перестальтики кишечника, в результате которых матка начинает сокращаться.
Гипертонус может развиться при воспалительных процессах и попадании в организм инфекции. Причины могут быть и вовсе «прозаичными»: во 2 триместре часто происходят изменения перестальтики кишечника, в результате которых матка начинает сокращаться.
Симптомы тонуса матки во 2 триместре
Патологии беременности особенно опасны на ранних сроках. Однако тонус матки при беременности сопровождается рисками даже тогда, когда наступает 2 (безопасный) триместр, поэтому каждая будущая мама должна знать симптомы такого явления. На протяжении всего срока о гипертонусе свидетельствуют:
- тяжесть внизу живота;
- тянущие боли, которые отдают в поясницу;
- кровянистые выделения (не всегда).
Любой из перечисленных выше симптомов – повод срочно обратиться к врачу. Нельзя терять время, так как от своевременности лечения зависит благоприятное протекание беременности в дальнейшем.
В начале второго триместра гипертонус можно определить даже визуально. При активном сокращении матки живот сжимается, приобретает нехарактерную твёрдость, кажется, будто матка «каменеет». Сложнее среагировать на гипретонус в период, когда ребёнок начинает шевелиться, ведь мама отвлекается на новые ощущения. В некоторых случаях патология протекает бессимптомно, поэтому её можно выявить только при гинекологическом осмотре или с помощью УЗИ. Вот почему такую огромную роль во 2-ом триместре играют плановые осмотры.
При активном сокращении матки живот сжимается, приобретает нехарактерную твёрдость, кажется, будто матка «каменеет». Сложнее среагировать на гипретонус в период, когда ребёнок начинает шевелиться, ведь мама отвлекается на новые ощущения. В некоторых случаях патология протекает бессимптомно, поэтому её можно выявить только при гинекологическом осмотре или с помощью УЗИ. Вот почему такую огромную роль во 2-ом триместре играют плановые осмотры.
Лечение гипертонуса
Тонус матки при беременности – это не заболевание, а симптом, если 2 триместр преподнёс вам такой «сюрприз», то вы должны понимать, что лечение будет осуществляться комплексно: купирование опасного симптома плюс устранение причины. Лечение во многом зависит от того, что именно вызвало такое состояние. Также учитывается насколько сильный тонус. Если серьёзных рисков нет, то лечение проводится амбулаторно, однако если существует опасность для будущей мамы и ребёнка, то показана госпитализация.
Если врач настаивает на госпитализации, то отказываться не стоит, ведь это значит, что патология сопровождается серьёзными рисками.Когда существует реальная опасность прерывания беременности – не время думать о собственном комфорте.
2 триместр позволяет использовать расширенное лечение, поэтому гипертонус матки при беременности менее опасен в этот период по сравнению с первыми неделями. Будущей маме рекомендован постельный режим. Чтобы снять тонус, врачи обычно прописывают спазмолитики и содалитовые средства, которые не влияют на развитие ребёнка. Дополнительно назначают лекарства, которые действуют на причину возникновения высокого тонуса.
Теги по теме: беременностьздоровьеОцените материал:
спасибо, ваш голос принят
Осложнение тонуса матки во время суррогатной беременности — крупнейшая в мире база данных
Симптом тонуса матки при беременности — одна из самых неприятных вещей для женщины, доставляющая ей максимальный дискомфорт.
Это тот синдром, который проявляется только после правильной диагностики. Следовательно, крайне необходимо проверять здоровье суррогатных матерей, чтобы мы могли регулярно определять положение и здоровье ребенка. Наши гинекологи осматривают положение малыша и состояние здоровья суррогатной матери.Обычно суррогатная мать не знает об этом осложнении, если она страдает им.
Тонус матки
Женщины, страдающие тонусом матки во время беременности, на самом деле подвержены растяжению мышц матки. Возможно, вы слышали о термине «гипертонус», который является альтернативным словом, используемым для обозначения того же синдрома.
Матка в норме остается расслабленной. В случае выявления этого состояния он обращается за немедленной медицинской помощью.Тонус матки может быть одной из причин выкидыша. В некоторых случаях это становится причиной преждевременных родов. Обычно это происходит, если синдром обнаружен на более позднем сроке беременности. Повышение тонуса матки можно контролировать, если его вовремя диагностировать. Правильное лечение и отдых помогают контролировать неблагоприятные последствия этого синдрома.
Обычно это происходит, если синдром обнаружен на более позднем сроке беременности. Повышение тонуса матки можно контролировать, если его вовремя диагностировать. Правильное лечение и отдых помогают контролировать неблагоприятные последствия этого синдрома.
Симптомы тонуса матки
Обычные симптомы тонуса матки ощущает только суррогатная мать.У нее увеличивается уровень дискомфорта внизу живота из-за частого проявления гипертонуса. Этот дискомфорт похож на менструальную боль, которую иногда испытывают женщины.
Об этом дискомфорте важно сообщить гинекологу, как только он почувствуется. Правильно назначенное в нужное время лечение сохраняет и продлевает беременность.
Симптомы тонуса матки чаще всего подтверждаются клинически. Для этого гинеколог проводит подробный осмотр влагалища, чтобы определить уровень тонуса.Они пальпируют живот, чтобы дополнительно изучить положение ребенка.
Консистенция матки обычно оказывается похожей на камень, если диагностируется тонус матки. То же самое наблюдение было обнаружено при проведении влагалищного исследования двумя руками. Сокращение мышцы матки подтверждает наличие синдрома.
Первым шагом после постановки диагноза является определение положения ребенка в утробе матери. Из-за такого сокращения ребенок испытывает давление.Нашей первой целью остается обеспечение жизни ребенка. Наша первая обязанность как агентства суррогатного материнства — информировать предполагаемых родителей о статусе беременности. Если предполагаемые родители находятся в другой стране, мы общаемся с ними в цифровом формате, чтобы мгновенно информировать их о ситуации.
Специалисты-гинекологи определяют дальнейшие действия. Для правильного определения медицинских процедур необходимы дополнительные исследования. Для нас важны и суррогатная мать, и ребенок. Мы не оставляем камня на камне, чтобы обеспечить здоровье суррогатной матери и ребенка.
Мы не оставляем камня на камне, чтобы обеспечить здоровье суррогатной матери и ребенка.
Причины тонуса матки
Причин тонуса матки во время беременности может быть множество. На самом деле причины у разных женщин разные. Основные причины тонуса матки:
Недостаток сна — Во время беременности большинство женщин страдает бессонницей. В основном это связано с гормональными изменениями в организме в это время. Стресс и беспокойство также вызывают недосыпание у многих беременных женщин.
Стресс. Стресс — еще одна важная причина тонуса матки у женщин. Суррогаты испытывают большой стресс из-за ответственности, которую они несут. Их тело проходит через несколько лекарств, чтобы иметь возможность вынашивать ребенка в утробе. Это вызывает стресс и беспокойство, которые являются жизненно важными причинами тонуса матки.

Повышенная физическая активность — суррогатным матерям настоятельно рекомендуется много отдыхать во время беременности. Если они занимаются физическими нагрузками, у них повышается тонус матки.
Возрастной фактор. Этот типичный синдром может повлиять на беременность в возрасте до 18 или старше 35 лет. В таких случаях матка не готова к вынашиванию беременности.
Курение или употребление алкоголя во время беременности. Употребление алкоголя или курение во время беременности может вызвать тонус матки. Однако суррогаты с New Life подписали договор не употреблять какие-либо из этих веществ, пока они вынашивают чужого ребенка в утробе.
Недостаток прогестерона — Недостаток гормона прогестерона также вызывает снижение напряжения мышц матки во время беременности и приводит к тонусу матки. Если вовремя не принять меры, это также может привести к выкидышу.
Тонус матки возникает у некоторых женщин во втором триместре. Это вызвано различными воспалительными опухолевыми заболеваниями.
Профилактика тонуса матки
Тонус матки, возникающий во время гестационного периода, необходимо немедленно контролировать, чтобы избежать выкидыша или преждевременных родов.Следовательно, очень важно связаться с гинекологом. По этой же причине в период беременности назначают регулярное посещение гинеколога. Это помогает в раннем обнаружении аномалий и тем самым спасти беременность. В противном случае это часто приводит к выкидышу или преждевременным родам.
Во время беременности важно много отдыхать. В это время категорически запрещены тяжелые физические нагрузки. В это время мы рекомендуем заниматься йогой, чтобы снять мышечное напряжение.
Беременной женщине необходимо есть свежие фрукты и включать в свой рацион много овощей, чтобы получить необходимые витамины. Здоровое питание и легкое настроение важны для здоровья суррогатной матери и ребенка.
Лечение тонуса матки
После постановки диагноза суррогатной матери назначают полный постельный режим.
Расслабление и седация — ключ к выздоровлению от этого синдрома. С этой целью чаще всего используются травяные успокаивающие средства. Чтобы успокоить суррогатную мать, дают пустырник, валериану и травяной чай.Постельный режим позволяет организму преодолеть повреждения, нанесенные матке.
В это время важна спокойная жизнь. Женщине рекомендуется держаться подальше от всего негатива и заниматься позитивными мыслями. Это помогает процессу восстановления.
Если отдых и седативные препараты не помогают, суррогатной матери нужно дать более сильные лекарства. Спазмолитики или миотропные препараты обычно назначают для расслабления мышц и получения седативного эффекта. Лекарства в это время тщательно подбираются гинекологами, чтобы не было негативного воздействия на плод.
Использование папаверина может иногда оказывать негативное влияние на суррогатную мать и плод, если ей чуть больше двадцати лет. Следовательно, все лекарства выбираются с учетом всех основных критериев.
Часто папаверин применяют в ректальных суппозиториях трижды в день. Это способствует быстрому восстановлению суррогатной матери тонуса матки на последнем сроке беременности.
Целью всей медицинской процедуры является устранение причин выкидыша или преждевременных родов.Сокращенные мышцы матки обычно имеют тенденцию толкать ребенка раньше запланированного времени. Это может привести к выкидышу и даже к преждевременным родам. Предпринимаются медицинские попытки контролировать ситуацию и обеспечить здоровье суррогатной матери и ребенка.
Когда обращаться к врачу
Беременность — это часто волнующее время в жизни женщины, но также время, наполненное новыми странными физическими симптомами или переживаниями. Сжатие желудка — один из таких симптомов, с которым сталкиваются многие женщины во время беременности.
Есть много причин, по которым живот или живот сжимается во время беременности, и они могут различаться в зависимости от триместра.
В этой статье мы рассмотрим причины, а также поговорим с врачом.
Существует множество причин, по которым женщина может чувствовать сужение желудка в течение первого триместра беременности, в том числе:
Растяжение
В течение первого триместра матка быстро растет и растягивается, чтобы приспособиться к растущему плоду.
Это может вызвать спазмы в животе или острые, колющие или стреляющие боли по бокам живота при растяжении связок и других тканей.
Газ или запор
Боль при газе — очень распространенная проблема во время беременности. Это может вызвать спазмы или стреляющую боль в животе, и это может быть очень болезненным.
Запор также является частой жалобой на ранних сроках беременности. Изменяющиеся гормоны беременности могут замедлить работу желудочно-кишечного тракта.
Кроме того, железо, содержащееся в некоторых витаминах для беременных, может затвердеть стул и затруднить посещение туалета. И газы, и запор иногда могут вызывать ощущение сжимания желудка.
Выкидыш
В редких случаях сжатие живота может сигнализировать о выкидыше, который представляет собой потерю беременности до 20 недель.
Однако выкидыш чаще всего случается до 12-й недели беременности. К другим признакам выкидыша относятся:
- от легкой до сильной боли в спине
- ярко-красное или коричневое вагинальное кровотечение
- спазмы
- выделения тканей или сгустков из влагалища
- уменьшение симптомов или признаков беременности, таких как утреннее недомогание или болезненность груди
Признаки выкидыша у разных людей различаются, а в некоторых ситуациях у женщины могут вообще не быть никаких признаков.Для женщины важно регулярно получать дородовой уход на ранних сроках беременности, чтобы ее врач мог следить за развитием ребенка.
На ранних сроках беременности женщина должна обратиться к врачу с любым вагинальным кровотечением, особенно если оно красного цвета и напоминает менструацию.
Растягивающая, схваткообразная и колющая боль по бокам матки часто продолжается во втором триместре и известна как боль в круглых связках. Круглые связки расположены по обе стороны от матки и соединяют матку с пахом.
Во время беременности связки растягиваются по мере роста матки, что может вызвать резкую боль. Эта боль обычно возникает при смене положения, например при изменении положения сидя или при наклоне.
Большинство женщин начинают чувствовать, что их матка сокращается и периодически сжимается во втором триместре, то есть на сроке их беременности между 14 и 28 неделями. Они известны как схватки Брэкстона-Хикса, ложные схватки или тренировочные схватки.
Целью сокращений Брэкстона-Хикса является подготовка матки к тяжелым родам и родоразрешению.Считается, что они помогают тонизировать мышцы матки и способствуют притоку крови к плаценте.
Сокращения Брэкстона-Хикса нормальные и очень частые. Обычно они длятся от 30 до 60 секунд, но могут длиться и 2 минуты. Они не так болезненны, как обычные схватки, но все же могут вызывать значительную боль и дискомфорт.
Некоторые вещи могут вызвать или усугубить схватки Брэкстона-Хикса:
- секс или оргазм
- обезвоживание
- полный мочевой пузырь
- резкий удар ногой ребенка
Хотя схватки Брэкстона-Хикса обычны во время беременности, это Важно упомянуть о них врачу во время дородовых визитов.Врач может помочь определить, являются ли они родом из Брэкстона-Хикса или могут быть признаком преждевременных родов.
Важно вызвать врача, если:
- схватки усиливаются или сближаются
- схватки не облегчаются отдыхом или питьевой водой
- есть утечка жидкости из влагалища
- есть вагинальное кровотечение
A Врач должен оценить эти симптомы, чтобы убедиться, что у женщины нет осложнений или преждевременных родов.
Поделиться на Pinterest В течение третьего триместра схватки Брэкстона-Хикса могут усилиться.Сжатие желудка, связанное с сокращениями Брэкстона-Хикса, увеличивается в силе и частоте в течение третьего триместра. Эти сокращения особенно распространены в течение последних нескольких недель беременности, когда матка готовится к родам.
Однако их по-прежнему важно замечать и отслеживать. Если женщина выпила больше нескольких таблеток в час, ей следует поговорить со своим врачом.
Чтобы облегчить боль и чувство растяжения, человек может:
- Выпить стакан воды : Обезвоживание является обычным триггером сокращений Брэкстона-Хикса. Попробуйте выпить большой стакан воды и полежать несколько минут.
- Использование туалета : Полный мочевой пузырь связан с усилением сокращений Брэкстона-Хикса. Иногда просто сходите в туалет и опорожните мочевой пузырь, чтобы остановить схватки.
- Изменение положения : Иногда положение тела может оказывать давление на матку, вызывая схватки Бракстона-Хикса.Попробуйте сменить положение или лечь.
- Принятие теплой ванны или душа : Сидение в теплой ванне может расслабить уставшие или больные мышцы, включая матку.
- Выпить чашку чая или теплого молока : Теплое молоко или травяной чай могут одновременно расслаблять и увлажнять.
Важно вызвать врача, если домашние средства не снимают напряжение в животе или если в час происходит более четырех схваток.
Многие женщины звонили своему врачу или обращались в больницу, если испытывали схватки Брэкстона-Хикса, особенно в конце беременности.По мере того, как схватки Брэкстона-Хикса становятся сильнее и частее, часто возникает ощущение, что схватки начинаются по-настоящему.
Однако есть несколько отличий:
| Сокращения Брэкстона-Хикса | Истинные роды |
| Неравномерные по интенсивности и частоте | Становятся ближе друг к другу и становятся все сильнее |
| Болезненный | |
| Можно облегчить домашними мерами, включая питьевую воду или лежа | Домашние меры не избавляют от них |
| Нет других признаков родов | Могут быть другие признаки родов |
Другие признаки родов могут включать:
- боль или спазмы в спине
- утечка жидкости из влагалища
- кровянистые выделения из влагалища
Как всегда, важно связаться с врачом или отправиться в больницу с любыми вопросами или проблемы.
Травма во время беременности: оценка, ведение и профилактика
1. Мирза Ф.Г., Devine PC, Гаддипати С. Травма при беременности: системный подход. Ам Дж. Перинатол . 2010; 27 (7): 579–586 ….
2. Эль Кади Д. Перинатальные исходы травм во время беременности. Clin Obstet Gynecol . 2007. 50 (3): 582–591.
3. Мендес-Фигероа Х., Дальке JD, Врис РА, Rouse DJ.Травма во время беременности: обновленный систематический обзор. Am J Obstet Gynecol . 2013; 209 (1): 1–10.
4. Эль-Кады Д, Гилберт WM, Андерсон Дж. Даниэльсен Б, Таунер Д, Smith LH. Травма во время беременности: анализ исходов для матери и плода в большой популяции. Am J Obstet Gynecol . 2004. 190 (6): 1661–1668.
5. Смит Р., Крейн П.; Комитет перинатальной совместной практики. Посттравматический уход во время беременности.Университет Мичигана. Февраль 2003 г. Обновлено 24 января 2011 г. http://obgyn.med.umich.edu/sites/obgyn.med.umich.edu/files/internal_resources_clinical/trauma.pdf. По состоянию на 29 ноября 2013 г.
6. Brown S, Мозуркевич Э. Травма во время беременности. Акушерская гинекология Clin North Am . 2013. 40 (1): 47–57.
7. Мюнх М.В., Canterino JC. Травма при беременности. Акушерский гинекол Clin North Am . 2007; 34 (3): 555–583, xiii.
8. Перлман М.Д., Tintinalli JE, Лоренц Р.П. Проспективное контролируемое исследование исходов после травмы во время беременности. Am J Obstet Gynecol . 1990; 162 (6): 1502–1507, обсуждение 1507–1510.
9. Шах А.Дж., Килклайн Б.А. Травма при беременности. Emerg Med Clin North Am . 2003. 21 (3): 615–629.
10. Перлман М.Д., Tintinalli JE, Лоренц Р.П. Тупая травма при беременности. N Engl J Med .1990. 323 (23): 1609–1613.
11. Кронхольм П.Ф., Фогарти CT, Амбуэль Б, Харрисон С.Л. Насилие со стороны интимного партнера. Врач Фам . 2011; 83 (10): 1165–1172.
12. Американский колледж хирургов. Травмы во время беременности и насилие со стороны интимного партнера. В: Учебное пособие для учащихся по продвинутой поддержке жизни при травмах. 9 изд. Чикаго, Иллинойс: Американский колледж хирургов; 2012.
13. Дахмус М.А., Сибай БМ. Тупая травма живота: есть ли какие-либо прогностические факторы для отслойки плаценты или дистресса матери и плода? Am J Obstet Gynecol .1993. 169 (4): 1054–1059.
14. Гланц С, Пурнелл Л. Клиническая полезность сонографии в диагностике и лечении отслойки плаценты. J Ультразвук Med . 2002. 21 (8): 837–840.
15. Программа расширенного жизнеобеспечения в акушерстве. Ливуд, Кан .: Американская академия семейных врачей; 2010.
16. Jeejeebhoy FM, Зелоп СМ, Виндрим Р, Карвалью JC, Дориан П, Моррисон LJ. Ведение остановки сердца во время беременности: систематический обзор. Реанимация . 2011. 82 (7): 801–809.
17. Синз Э., Наварро К., Содерберг Е.С., Каллавей С.В.; Американская Ассоциация Сердца. Продвинутая поддержка сердечно-сосудистой системы: Руководство для медицинского работника. Даллас, Техас: Американская кардиологическая ассоциация; 2011.
18. Ванден Хук Т.Л., Моррисон LJ, Шустер М, и другие. Часть 12: остановка сердца в особых ситуациях: Рекомендации Американской кардиологической ассоциации 2010 г. по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи [опубликованные исправления появляются в Circulation.2011; 123 (6): e239 и Circulation. 2011; 124 (15): e405]. Тираж . 2010; 122 (18 доп. 3): S829 – S861.
19. Кац В.Л., Доттерс DJ, Дрогемюллер В. Прижизненное кесарево сечение. Акушерский гинекол . 1986. 68 (4): 571–576.
20. Кац В., Балдерстон К, ДеФрест М. Предсмертное кесарево сечение: были ли наши предположения верными? Am J Obstet Gynecol . 2005; 192 (6): 1916–1920, обсуждение 1920–1921.
21. Ueland K, Акамацу Т.Дж., Eng M, Боника Дж.Дж., Hansen JM. Сердечно-сосудистая динамика матери. VI. Кесарево сечение под эпидуральной анестезией без адреналина. Am J Obstet Gynecol . 1972: 114 (6): 775–780.
22. Эйнав С, Кауфман Н, Sela HY. Остановка сердца у матери и предсмертное кесарево сечение: доказательства или экспертная оценка? Реанимация . 2012. 83 (10): 1191–1200.
23.Вайс Х. Причины травматической смерти при беременности [письмо]. JAMA . 2001. 285 (22): 2854–2855.
24. Mattox KL, Гетцль Л. Травма при беременности. Crit Care Med . 2005; 33 (10 доп.): S385 – S389.
25. Вайнберг Л, Стил Р.Г., Пью Р., Хиггинс С, Герберт М, Рассказ Д. Беременная с травмой. Анаэст Интенсивная терапия . 2005. 33 (2): 167–180.
26.Клинич К.Д., Фланнаган CA, Рупп Дж.Д., Сочор М, Шнайдер Л.В., Перлман MD. Последствия для плода в автокатастрофах: влияние характеристик аварии и сдержанности матери. Am J Obstet Gynecol . 2008; 198 (4): 450. e1–9.
27. Schiff MA, Mack CD, Кауфман Р.П., Холт В.Л., Гроссман Д.К. Влияние подушек безопасности на исход беременности в штате Вашингтон: 2002–2005 гг. Акушерский гинекол .2010. 115 (1): 85–92.
28. Американский колледж акушеров и гинекологов. Безопасность автомобиля для вас и вашего малыша. http://www.acog.org/~/media/For%20Patients/faq018.pdf?dmc=1=20140703T2121569354. По состоянию на 3 июля 2014 г.
29. Национальная администрация безопасности дорожного движения. Пристегните ремни во время беременности. http://www.nhtsa.dot.gov/people/injury/airbags/Internet_Services_Group/ISG-Restricted/Buckle-Up%20America/pregnancybrochure/BUA_PregnancyNHTSAchange.pdf. По состоянию на 3 июля 2014 г.
30.Американский колледж акушеров и гинекологов. Насилие со стороны интимного партнера. Заключение комитета ACOG № 518. Obstet Gynecol . 2012; 119 (2 pt 1): 412–417.
31. Комитет AAP по вопросам плода и новорожденного и Комитет ACOG по редакторам акушерской практики. Руководство по перинатальной помощи. 7-е изд. Элк Гроув, штат Иллинойс: Американская академия педиатрии; 2012: 131–132, 246–248.
32. Американская академия семейных врачей. Политики AAFP. Насилие (позиционный документ). https: // www.aafp.org/about/policies/all/violence.html. По состоянию на 14 августа 2014 г.
33. Целевая группа по профилактическим услугам США. Скрининг на насилие со стороны интимного партнера и жестокое обращение с пожилыми и уязвимыми взрослыми. Январь 2013 г. http://www.uspreventiveservicestaskforce.org/Page/Document/RecommendationStatementFinal/intimate-partner-violence-and-abuse-of-elderly-and-vulnerable-adults-screening. По состоянию на 3 июля 2014 г.
Кровотечение во время беременности / Превосходная плацента / отслойка плаценты
Кровотечение может происходить в разное время во время беременности.Хотя кровотечение вызывает тревогу, оно может быть серьезным осложнением, а может и не быть. Время кровотечения во время беременности, количество и наличие боли могут варьироваться в зависимости от причины.
Кровотечение в первом триместре беременности является довольно частым явлением и может быть вызвано следующими причинами:
Предлежание плаценты — это состояние, при котором плацента прикрепляется близко к шейке матки или покрывает ее (отверстие матки). Предлежание плаценты встречается примерно у одного из 200 живорождений. Существует три типа предлежания плаценты:
Причина предлежания плаценты неизвестна, но связана с определенными состояниями, включая следующие:
Женщины с рубцами на стенке матки от предыдущих беременностей
Женщины с миомой или другими аномалиями матки
Женщины, перенесшие ранее операции на матке или кесарево сечение
Пожилые матери (старше 35 лет)
Афроамериканцы или представители других меньшинств матери
Курение сигарет
Предлежание плаценты при предыдущей беременности
Беременность плодом мужского пола
Наибольший риск предлежания плаценты связан с кровотечением (или кровотечением).Кровотечение часто возникает из-за истончения нижней части матки в третьем триместре беременности при подготовке к родам. Это вызывает кровотечение из области плаценты над шейкой матки. Чем больше плацента покрывает зев шейки матки (отверстие шейки), тем выше риск кровотечения. К другим рискам относятся следующие:
Наиболее частым симптомом предлежания плаценты является вагинальное кровотечение ярко-красного цвета, не связанное с болезненностью или болью в животе, особенно в третьем триместре беременности.Однако у каждой женщины могут проявляться разные симптомы состояния или симптомы могут напоминать другие состояния или проблемы со здоровьем. Всегда консультируйтесь с врачом для постановки диагноза.
В дополнение к полному анамнезу и физическому обследованию, для диагностики предлежания плаценты можно использовать ультразвук (тест с использованием звуковых волн для создания картины внутренних структур). Ультразвук может показать расположение плаценты и степень ее покрытия шейкой матки. Ультразвук влагалища может быть более точным в диагностике.
Хотя УЗИ может показать низкорасположенную плаценту на ранних сроках беременности, только у нескольких женщин разовьется истинное предлежание плаценты. Плацента обычно перемещается вверх и от шейки матки по мере роста матки, что называется миграцией плаценты.
Специфическое лечение предлежания плаценты будет назначено вашим врачом на основании:
вашей беременности, общего состояния здоровья и истории болезни
Степени состояния
вашей переносимости определенных лекарств, процедур или терапии
Ожидания по поводу течения состояния
Ваше мнение или предпочтение
Не существует лечения для изменения положения плаценты.После диагностики предлежания плаценты часто проводятся дополнительные ультразвуковые исследования для определения ее местоположения. Может потребоваться постельный режим или госпитализация. В зависимости от количества кровотечений, срока беременности и состояния плода может возникнуть необходимость в родах. Кесарево сечение необходимо в большинстве случаев предлежания плаценты. Сильная кровопотеря может потребовать переливания крови.
Отслойка плаценты — это преждевременное отделение плаценты от ее имплантации в матку.Внутри плаценты находится множество кровеносных сосудов, которые позволяют передавать питательные вещества плоду от матери. Если во время беременности отслаивается плацента, из этих сосудов идет кровотечение. Чем больше площадь отслоения, тем сильнее кровотечение. Отслойка плаценты происходит примерно один раз на 100 родов. Ее еще называют отслойкой плаценты.
Кроме прямой травмы матки, например, в результате автомобильной аварии, причина отслойки плаценты неизвестна. Однако это связано с определенными состояниями, включая следующие:
Отслойка плаценты опасна из-за риска неконтролируемого кровотечения (кровоизлияния).Хотя тяжелая отслойка плаценты встречается редко, другие осложнения могут включать следующее:
Наиболее частым симптомом отслойки плаценты является темно-красное вагинальное кровотечение с болью в третьем триместре беременности. Это также может произойти во время родов. Однако каждая женщина может испытывать симптомы по-разному. У некоторых женщин может не быть обнаруживаемого вагинального кровотечения, но может быть кровотечение внутри матки. Симптомы могут включать:
Симптомы отслойки плаценты могут напоминать другие медицинские состояния.Всегда консультируйтесь с врачом для постановки диагноза.
Диагноз отслойки плаценты обычно ставится на основании симптомов, а также количества кровотечений и боли. Ультразвук также может использоваться, чтобы показать место кровотечения и проверить состояние плода. Существует три степени отслойки плаценты, в том числе следующие:
1 степень. Небольшое вагинальное кровотечение и некоторые сокращения матки, никаких признаков дистресс-синдрома плода или низкого кровяного давления у матери.
Степень 2. Кровотечение от легкой до умеренной степени, сокращение матки, частота сердечных сокращений плода может указывать на признаки дистресса.
Степень 3. Кровотечение от умеренного до сильного или скрытое (скрытое) кровотечение, непрекращающиеся сокращения матки (так называемая тетания), боль в животе, низкое кровяное давление, смерть плода.
Иногда отслойка плаценты диагностируется только после родов, когда за плацентой обнаруживается участок со свернувшейся кровью.
Специфическое лечение отслойки плаценты будет назначено вашим врачом на основании:
вашей беременности, общего состояния здоровья и истории болезни
Степени заболевания
Переносимость определенных лекарств, процедур или методов лечения
Ожидания в отношении течения болезни
Ваше мнение или предпочтения
Не существует лечения, чтобы остановить отслойку плаценты или повторно прикрепить ее.После диагностики отслойки плаценты уход за женщиной зависит от количества кровотечений, срока беременности и состояния плода. Вагинальные роды возможны, если плод переносит роды. Если отслойка плаценты влияет на плод, может потребоваться кесарево сечение. Сильная кровопотеря может потребовать переливания крови.
Мониторинг активности матки — обзор
Мониторинг
Учитывая большое количество физиологических изменений, связанных с беременностью, а также сердечно-сосудистые и легочные изменения, вызванные лапароскопической операцией, оптимальный периоперационный мониторинг неясен.Основная дискуссия заключается в том, необходим ли периоперационный мониторинг газов артериальной крови (ГАК), активности плода и матки у рожениц, перенесших лапароскопическую операцию. Общество американских гастроинтестинальных эндоскопических хирургов (SAGES) опубликовало рекомендации по лапароскопической хирургии во время беременности, которые включают периоперационный мониторинг артериальной крови, а также периоперационный мониторинг плода и матки, 48 , как и другие авторитетные источники. 39, 49–51 Amos et al. 39 сообщили о четырех случаях смерти плода у семи беременных женщин, перенесших лапароскопическую холецистэктомию или аппендэктомию. В тот же период не было случаев гибели плода у пациентов, перенесших операции на тазовых органах путем лапаротомии. Несмотря на то, что данные по ГД не собирались, гибель плода могла быть результатом длительного респираторного ацидоза, несмотря на поддержание значения ETco 2 в физиологическом диапазоне (от низкого до середины 30 мм рт. Ст.). Эти опасения проистекают из предыдущих исследований, показывающих, что повышение уровня Paco 2 у матери может ухудшить выведение CO 2 плода через плаценту и может усугубить ацидоз плода.Однако в этой серии исследований присутствовали и другие факторы риска потери плода, включая перфорированный аппендикс и панкреатит.
Steinbrook et al. 43 сообщили о серии случаев из 10 беременных женщин с гестационным возрастом от 9 до 30 недель, перенесших лапароскопическую холецистэктомию; Уровень глюкозы крови или периоперационная активность плода и матки не отслеживались. Пациентам была проведена общая анестезия с контролируемой вентиляцией легких с поддержанием ETco 2 на уровне от 32 до 36 мм рт. Частоту сердечных сокращений плода (ЧСС) и активность матки оценивали до операции и сразу после операции.Все пациенты выздоровели без осложнений и не нуждались в послеоперационном токолизе, и не было отмечено никаких неблагоприятных исходов для матери или плода. Семь пациентов наблюдались до родов и родили нормальных младенцев. Авторы пришли к выводу, что стандартных мониторов, рекомендованных Американским обществом анестезиологов (ASA), достаточно для безопасности и благополучия роженицы и плода.
На основании серии из 45 лапароскопических холецистэктомий и 22 лапароскопических аппендэктомий, выполненных в течение всех трех триместров, Affleck et al. 52 поддержал использование неинвазивных мониторов и поддержание ETco 2 в пределах физиологического диапазона. Они также рекомендовали предоперационный и послеоперационный мониторинг ЧСС и активности матки и отсутствие профилактического токолиза. Не было ни потери плода, ни травм матки, ни самопроизвольных абортов. Не было существенной разницы в частоте преждевременных родов, баллах по шкале Апгар или массе тела при рождении между группами открытой и лапароскопической хирургии. Как и в предыдущих отчетах, в операционных группах (как открытых, так и лапароскопических аппендэктомий и холецистэктомий) частота преждевременных родов была несколько выше, чем в общей популяции.Кроме того, в нескольких отчетах о случаях сообщалось об успешных результатах неинвазивного мониторинга. 53, 54
Bhavani-Shankar et al. 55 проспективно оценили разницу Paco 2 -ETco 2 у восьми рожениц, перенесших лапароскопическую холецистэктомию с CO 2 пневмоперитонеум. Внутрибрюшное давление поддерживалось на уровне около 15 мм рт. Этим женщинам во втором и третьем триместре были выполнены операции под общим наркозом.После настройки минутной вентиляции для поддержания ETco 2 на уровне 32 мм рт.ст., ГКВ (метод альфа-стат) измеряли на фиксированных этапах хирургического вмешательства: до инсуффляции, во время инсуффляции, после инсуффляции и после завершения операции. Авторы не обнаружили существенных различий ни в среднем градиенте Paco 2 -ETco 2 , ни в Paco 2 и pH во время различных фаз лапароскопии. Во время хирургической фазы максимальная обнаруженная разница Paco 2 -ETco 2 составляла 3.1 мм рт. Ст. (Диапазон 1,1–3,1). Похоже, что ETco 2 хорошо коррелирует с артериальным CO 2 , и регулировка вентиляции для поддержания ETco 2 также поддерживает оптимальный материнский Paco 2 . Эти результаты не подтверждают необходимость мониторинга ГК во время лапароскопии у беременных.
Лапароскопические процедуры были безопасно выполнены в течение всех триместров беременности. Однако некоторые авторы рекомендуют прибегать к полуелективным неакушерским операциям во время беременности только во втором триместре.В этот период органогенез завершается, а самопроизвольные аборты встречаются реже, чем в первом триместре. Кроме того, процедуры во время третьего триместра были связаны с более частыми преждевременными родами и потенциальными трудностями в визуализации при увеличении матки. 36, 38, 56
Второй триместр | Johns Hopkins Medicine
дородовые посещения во втором триместре
Во время дородовых посещений во втором и третьем триместре ваш лечащий врач может проверить следующее, в зависимости от вашего текущего состояния здоровья и состояния здоровья плода:
Любые текущие симптомы или дискомфорт
Ваш вес
Ваше кровяное давление
Анализ мочи.Это делается для поиска альбумина, белка, который может указывать на преэклампсию или токсемию, и глюкозы (что может указывать на гипергликемию).
Рост, размеры и развитие плода
Размер матки. Примерно через 12 недель беременности матку можно прощупать через брюшную стенку.
Высота глазного дна (верхняя часть матки), начиная с 20 недели беременности
Сердцебиение плода
Второй триместр: чего ожидать
Второй триместр знаменует поворотный момент для матери и плода.Обычно вы почувствуете себя лучше и начнете больше проявлять беременность. Теперь у вашего плода развиты все органы и системы, и он начнет расти в длину и в весе.
Во втором триместре пуповина продолжает утолщаться, поскольку по ней питается плод. Однако вредные вещества также проходят через пуповину к плоду, поэтому следует соблюдать осторожность, чтобы избегать употребления алкоголя, табака и других известных опасностей.
Во втором триместре ваше тело и плод продолжают расти.
Второй триместр: изменения в вашем теле
Второй триместр — самый приятный с физической точки зрения для большинства женщин. Утреннее недомогание к этому времени обычно уменьшается, а сильная усталость и болезненность груди обычно проходят. Эти изменения можно объяснить снижением уровня гормона хорионического гонадотропина человека и корректировкой уровней гормонов эстрогена и прогестерона.
Ниже приводится список изменений и симптомов, которые могут произойти во втором триместре:
Аппетит может повыситься.
Вы можете впервые почувствовать шевеление плода примерно через 20 недель. Это явление называется ускорением.
Матка вырастает до высоты пупка примерно за 20 недель, благодаря чему беременность становится заметной.
Кожа на животе может чесаться по мере роста, и могут возникать боли по бокам тела при растяжении матки. Нижняя часть живота может болеть из-за растяжения связок, поддерживающих матку.
По мере того, как матка вырастает из полости малого таза, потребность в мочеиспускании может уменьшаться, уменьшая давление на мочевой пузырь.
Ваш нос может стать заложенным, и вы можете испытать кровотечение из носа. Это связано с увеличением гормонов (эстрогена и прогестерона) и кровотока, которые влияют на слизистые оболочки и кровеносные сосуды в носу.
Ваши десны становятся более губчатыми и могут легко кровоточить.Это связано с повышением уровня гормонов (эстрогена и прогестерона), влияющих на слизистые оболочки во рту.
Может появиться варикозное расширение вен и геморрой.
У вас могут быть белые выделения из влагалища, которые называются лейкореей. (Цветные или кровянистые выделения могут указывать на возможные осложнения и должны быть немедленно исследованы.)
Увеличение веса может вызвать боли в спине.
Пигментация кожи на лице или животе может измениться из-за гормонов беременности.
Могут продолжаться изжога, расстройство желудка и запор.
Второй триместр: развитие плода
Теперь, когда у плода сформированы все основные органы и системы, следующие шесть месяцев будут потрачены на рост. Вес вашего плода увеличится более чем в семь раз в течение следующих нескольких месяцев, поскольку плод становится ребенком, который может выжить за пределами матки.
К концу второго триместра ваш плод вырастет примерно от 13 до 16 дюймов в длину и будет весить от 2 до 3 фунтов.Развитие плода во втором триместре включает:
Плод толкается, шевелится и может поворачиваться из стороны в сторону.
Глаза постепенно переместились к передней части лица, а уши переместились с шеи на боковые части головы. Плод слышит ваш голос.
Кремово-белое вещество (называемое vernix caseosa или просто vernix) начинает появляться на плоде и помогает защитить тонкую кожу плода.Верникс постепенно всасывается кожей, но некоторые из них могут быть замечены у младенцев даже после рождения.
У плода развиваются рефлексы, такие как глотание и сосание.
Плод может реагировать на определенные раздражители.
Плацента полностью развита.
Начиная с пятого месяца мозг будет проходить наиболее важный период роста.
Ногти выросли на кончиках пальцев рук и ног, пальцы рук и ног полностью разделены.
Плод проходит циклы сна и бодрствования.
Кожа морщинистая и красная, покрыта мягкими пушистыми волосками (называемыми лануго).
На голове плода растут волосы.
У плода начинает накапливаться жир.
Веки начинают открываться, видны брови и ресницы.
Отпечатки пальцев рук и ног образовались.
Продолжается стремительный рост размеров и веса плода.
Двадцатая неделя — это середина беременности.
Плод, родившийся в конце 24 недель, может выжить в отделении интенсивной терапии новорожденных.
1Б. Обследование живота при беременности
Содержание
Цели
Когда вы завершите эту главу навыков, вы сможете:
- Определите срок беременности по размеру матки.
- Измерьте высоту симфиза и глазного дна.
- Оцените ложь и предлежание плода.
- Оцените количество присутствующего спиртного.
- Слушайте сердце плода.
- Оцените шевеления плода.
- Оценить состояние здоровья плода.
Общий осмотр брюшной полости
Осмотр брюшной полости состоит из двух основных частей:
- Общий осмотр брюшной полости.
- Обследование матки и плода.
А. Подготовка больного к обследованию
- У пациента должен быть пустой мочевой пузырь.
- Ей следует удобно лечь на спину, подложив подушку под голову. Она должна , а не лежать слегка повернутой в сторону, как это необходимо при измерении артериального давления.
Б. Общий вид живота
Следует особо обратить внимание на следующее:
- Наличие ожирения.
- Наличие или отсутствие рубцов. При обнаружении шрама следует отдельно спросить причину его появления (например, какую операцию вам сделали?), Если это еще не выяснилось из анамнеза.
- Видимый размер и форма матки.
- Никаких отклонений от нормы.
C. Пальпация живота
- Необходимо тщательно пальпировать печень, селезенку и почки.
- Следует отметить любые другие образования в брюшной полости.
- О наличии увеличенного органа или новообразования следует сообщить ответственному врачу, после чего врач должен осмотреть пациента.
Осмотр матки и плода
D. Пальпация матки
- Проверьте, лежит ли матка по средней линии живота. Иногда его поворачивают вправо или влево.
- Пощупать стенку матки на предмет неровностей. Неровная стенка матки предполагает:
- Наличие миом (миомы), которые обычно увеличиваются во время беременности и могут стать болезненными.
- Врожденная аномалия, например, двурогая матка.
E. Определение размера матки до 18 недель беременности
- Используются анатомические ориентиры, т. Е. Лобковый симфиз и пупок.
- Осторожно пальпируйте живот левой рукой, чтобы определить высоту дна матки:
- Если глазное дно пальпируется чуть выше лобкового сочленения, срок беременности, вероятно, составляет 12 недель.
- Если глазное дно достигает середины между симфизом и пупком, гестационный возраст, вероятно, составляет 16 недель.
- Если глазное дно находится на той же высоте, что и пупок, срок беременности, вероятно, составляет 22 недели (1 палец под пупком = 20 недель и 1 палец выше пупка = 24 недели).
Рисунок 1B-1: Определение размера матки до 24 недель
F. Определение высоты глазного дна с 18 недель беременности
Высоту симфиза и глазного дна следует измерить следующим образом:
- Нащупать дно матки .Для этого начинают осторожно прощупывать нижний конец грудины. Продолжайте прощупывать живот, пока не достигнете глазного дна. Когда будет определена самая высокая часть глазного дна, отметьте кожу в этой точке ручкой. Если матка повернута от средней линии, самая высокая точка матки не будет находиться на средней линии, а будет слева или справа от средней линии. Поэтому также пальпируйте от средней линии, чтобы убедиться, что вы отметили самую высокую точку, в которой можно пальпировать глазное дно.Не перемещайте глазное дно по средней линии, пока не отметите самую высокую точку.
- Измерьте высоту дна симфиза (SF) . Отметив высоту дна дна, держите конец рулетки на вершине лобкового сочленения. Проведите рулеткой по изгибу матки до точки, обозначающей верхнюю часть матки. Рулетку нельзя растягивать во время измерения. Измерьте это расстояние в сантиметрах от лобкового сочленения до верхушки глазного дна. Это высота симфиза и дна.
- Если матка не лежит по средней линии, а, например, находится справа, то расстояние до наивысшей точки матки все равно необходимо измерить без смещения матки по средней линии.
Определив высоту глазного дна, необходимо оценить, соответствует ли высота глазного дна датам пациента и размеру плода. Начиная с 18 недель, высота SF должна быть нанесена на кривую роста SF для определения гестационного возраста.Таким образом, этот метод используется только после того, как высота дна матки достигает 18 недель. Другими словами, когда высота СФ достигает 2-х пальцев ширины под пупком.
Рисунок 1B-2: Определение высоты дна дна матки
Рис. 1B-3: Измерение высоты симфиза и глазного дна
г. Пальпация плода
Ложь и предлежание плода становятся важными только тогда, когда гестационный возраст достигает 34 недель.
Необходимо определить следующее:
- Ложь плода . Это отношение длинной оси плода к оси матери. Ложь может быть продольной, поперечной или наклонной.
- Предлежание плода . Это определяется презентационной частью:
- Если есть тазовое предлежание, то это тазовое предлежание.
- Если есть голова, это головное предлежание.
- Если не чувствуется предлежащая часть, это поперечная или наклонная ложь.
- Положение спинки плода . Это относится к тому, находится ли задняя часть плода с левой или с правой стороны матки, и поможет определить положение предлежащей части.
H. Методы пальпации
Есть четыре этапа пальпации плода. Они выполняются систематически. Когда мать удобно лежит на спине, экзаменатор смотрит на пациента на первых трех шагах и смотрит к ее ногам на четвертом шаге.
Рисунок 1B-4: Четыре этапа пальпации плода
- Первый шаг . После определения высоты глазного дна пальцами обеих рук осторожно пальпируют его, чтобы определить, какой полюс плода (тазовое предлежание или головка) присутствует. Голова на ощупь твердая и круглая, ее легко перемещать и выдвигать для голосования. Казенная часть кажется мягкой, треугольной и непрерывной с телом.
- Второй шаг .Теперь руки положите по бокам живота. С одной стороны — гладкий, твердый изгиб спинки плода, а с другой — довольно узловатое ощущение конечностей плода. Часто бывает трудно хорошо почувствовать плод, когда пациентка страдает ожирением, когда много жидкости или когда матка тесна, как у некоторых первородящих.
- Третий этап . Обследующий захватывает нижнюю часть живота, чуть выше лобкового сочленения, между большим пальцем и пальцами одной руки.Цель состоит в том, чтобы нащупать предлежащую часть плода и решить, свободна ли предлежащая часть над тазом или зафиксирована в тазу. Если голова болтается над тазом, ее можно легко сдвинуть и накачать. Голова и ягодица различаются так же, как на первом этапе.
- Шаг четвертый . Цель этого шага — определить размер головы, пальпируемой над краем таза в пятых долях, если имеется головное предлежание. Обследующий смотрит на стопы пациента и кончиками трех средних пальцев пальпирует глубоко во входное отверстие таза.Таким образом можно легко пальпировать голову, если она уже не находится глубоко в тазу. Также можно определить размер головы, пальпируемой над краем таза (рис. 1B-5).
Рис. 1B-5: Точный метод определения размера головы, пальпируемой над краем таза
I. Особенности пальпации плода
- При пальпации плода всегда старайтесь оценить размер самого плода.Плод заполняет матку целиком или кажется, что она меньше, чем можно было бы ожидать с учетом размера матки и срока беременности? Плод, который кажется меньше, чем вы ожидаете во время беременности, предполагает ограничение внутриутробного роста, в то время как плод, который кажется меньше, чем ожидалось для размера матки, предполагает наличие многоплодной беременности.
- Если вы обнаружите ненормальную ложь при пальпации плода, вы всегда должны учитывать возможность многоплодной беременности.Если вы подозреваете, что у пациентки может быть многоплодная беременность, ей следует пройти ультразвуковое исследование.
J. Особенности пальпации головки плода
- Голова кажется слишком маленькой для размера матки? Всегда старайтесь соотносить размер головки с размером матки и сроком беременности. Если он кажется меньше, чем вы ожидали, подумайте о возможности многоплодной беременности.
- Голова кажется слишком твердой для размера плода? Голова плода становится тяжелее по мере приближения срока беременности.Относительно небольшой плод с твердой головкой предполагает наличие ограничения внутриутробного роста.
K. Оценка количества присутствующего спиртного
Это не всегда легко почувствовать. Количество спиртных напитков уменьшается по мере приближения срока беременности. Количество ликвора оценивается клинически, ощущая, как плод может двигаться (баллон) при пальпации.
- Если объем ликвора уменьшается (олигогидрамнион), это говорит о том, что:
- Возможно ограничение внутриутробного роста.
- Необходимо учитывать возможность разрыва плодных оболочек.
- У плода может быть обструкция мочевыводящих путей или другие аномалии мочевыводящих путей. Это необычно.
- Если объем ликвора увеличен (многоводие), это означает, что может присутствовать одно из следующих условий:
- Многоплодная беременность.
- Материнский диабет.
- Аномалия плода, такая как расщелина позвоночника, анэнцефалия или атрезия пищевода.
Однако во многих случаях причина многоводия неизвестна. Однако могут возникнуть серьезные проблемы, и пациента следует направить в больницу, где можно тщательно обследовать состояние плода. Пациенту необходимо пройти ультразвуковое обследование у обученного человека, чтобы исключить многоплодную беременность или врожденную аномалию у плода.
L. Оценка раздражительности матки
Это означает, что при пальпации матка ощущается стянутой или сокращается.Раздражение матки обычно возникает только после 36 недель беременности, то есть в ближайшем будущем. Если до этого времени наблюдается раздражение матки, это говорит о том, что есть ограничение внутриутробного роста или что у пациентки могут быть преждевременные роды или могут начаться преждевременные роды.
M. Прислушиваясь к сердцу плода
- Где слушать? Сердце плода легче всего услышать через спину плода. Это означает, что перед прослушиванием сердца плода необходимо определить ложь и положение плода путем пальпации.
- Когда следует прислушиваться к сердцу плода? Прислушиваться к сердцу плода нужно только в том случае, если пациентка не чувствовала никаких движений плода в течение дня. Таким образом, необходимо прослушать сердце плода, чтобы исключить внутриутробную смерть.
- Как долго нужно слушать? Вы должны слушать достаточно долго, чтобы быть уверенным, что вы слышите сердце плода, а не сердце матери. Когда вы слушаете сердце плода, вы должны одновременно чувствовать пульс матери.
N. Оценка движений плода
Плод совершает два типа движений:
- Удар ногой движений, вызванных движением конечностей. Обычно это быстрые движения.
- Перекатывание движений, вызванных изменением положения плода.
Когда вы просите пациентку подсчитать движения своего плода, она должна считать оба типа движений.
Если у пациента есть причина для подсчета движений плода и записи их в карту движений плода, это следует делать следующим образом:
- Время суток .Большинство пациентов считают, что позднее утро — удобное время для записи движений плода. Тем не менее, ее следует побуждать выбирать время, которое ей больше всего подходит. Ей нужно будет отдохнуть час. Лучше всего, чтобы она использовала одно и то же время каждый день.
- Продолжительность . Это должно происходить в течение 1 часа в день, и в течение этого времени пациент должен иметь возможность отдыхать и не беспокоиться. Иногда пациента могут попросить отдохнуть и считать движения плода в течение 2 или более получасовых периодов в день.Пациент должен иметь доступ к часам или часам и уметь измерять получасовые и 1-часовые периоды.
- Положение пациента . Она может либо сесть, либо лечь. Если она ляжет, она должна лечь на бок. В любом положении она должна быть расслабленной и удобной.
- Регистрация движений плода . Движения плода следует записывать в таблицу, как показано в Таблице 1B-1.
Таблица 1B-1: Таблица для регистрации движений плода
| Дата | Время | Всего | |
|---|---|---|---|
| 3 июля | 8–9 | ✓ ✓ ✓ ✓ ✓ ✓ | 6 |
| 4 июля | 11–12 | ✓ ✓ ✓ ✓ ✓ ✓ ✓ ✓ ✓ | 9 |
| 5 июля | 8–9 | ✓ ✓ ✓ | 3 |
В таблице записано, что:
- С 08:00 до 09:00 3 июля плод двигался 6 раз.
- С 11:00 до 12:00 4 июля плод двигался 9 раз.
- С 08:00 до 09:00 5 июля плод двигался 3 раза.
Каждый раз, когда плод двигается, пациент должен делать отметку на диаграмме, чтобы все движения регистрировались.
 Желательно, чтобы в составе был витамин Е
Желательно, чтобы в составе был витамин Е
 Когда существует реальная опасность прерывания беременности – не время думать о собственном комфорте.
Когда существует реальная опасность прерывания беременности – не время думать о собственном комфорте.