Матка и тонус при беременности
Вряд ли найдется беременная женщина, которая никогда не сталкивалась с тонусом матки. Это явление широко распространено, но от этого не становится менее пугающим или волнующим для будущих мам. Что такое тонус матки? Как он проявляется? Чем опасен? И как избавиться от него в домашних условиях? На вопросы отвечает врач акушер-гинеколог Клинико-диагностического центра МЕДСИ на Солянке Яна Никитенко.
Повышенный тонус матки — что это
Чтобы понять природу явления, нужно немного углубиться в анатомию. Матка состоит в основном из мышечной ткани, а для любой мышцы свойственно время от времени расслабляться или сжиматься, то есть приходить в тонус.
Эти состояния естественны для женщины и сопровождают ее на протяжении всей жизни. Именно благодаря тонусу стенок матки в период менструаций она сокращается и освобождается от отторгнутых слизистых оболочек.
При родах это физиологичное напряжение помогает малышу появиться на свет.
Женщина ощущает ложные схватки: живот то напрягается, то расслабляется, что может протекать абсолютно безболезненно или доставлять дискомфортные ощущения.
Но в большинстве случаев постоянный тонус матки в период вынашивания ребенка опасен, так как может привести к преждевременным родам или нарушениям в развитии малыша. При этом состояние не является ни болезнью, ни диагнозом. Оно лишь требует от будущей мамы более внимательно относиться к своему здоровью и прислушиваться к сигналам организма.
Причины тонуса матки

Тонус матки на ранних сроках может возникать, если в организме будущей мамы недостаточно гормона прогестерона, который необходим для здорового вынашивания малыша. Другая его распространенная причина — переживания будущей мамы, если та не планировала беременность и не готовилась к ней.
Проблема может возникать на фоне гинекологических заболеваний, если те не были вылечены до зачатия. Так, к избыточному напряжению мышечных стенок могут приводить изменения в их структуре при наличии миомы, эндометриоза или воспалительных процессов.
Во втором триместре тонус матки может развиваться из-за ее перерастяжения. В этот период малыш активно растет, что создает избыточную нагрузку на мышечную ткань. При многоплодной беременности нагрузка еще более усиливается, то же происходит при вынашивании крупного ребенка или многоводии.
В третьем триместре тонус матки часто возникает из-за чрезмерной активности женщины. В это время большинство будущих мам спешат приобрести детские вещи, оборудовать детскую комнату.
Часто затевают перестановку в квартире, самостоятельно двигают мебель или поднимают другие тяжелые предметы. Излишняя физическая активность стимулирует напряжение в нижней части живота.
И, как правило, свидетельствует о том, что женщине необходим отдых.
«Гипертонус может возникать при употреблении тяжелой пищи и склонности к запорам, — уточняет Яна Никитенко. — Из рациона необходимо исключить продукты, вызывающие повышенное газообразование, вздутие живота и на их фоне — тонус матки».
Чем опасен тонус матки
При возникновении гипертонуса будущая мама обычно испытывает дискомфорт. Но внутри ее тела происходят куда более опасные процессы. Если состояние возникает часто или сохраняется длительно, это может приводить к нарушению маточно-плацентарного кровотока и недостатку кислорода, который получает малыш.
«Тонус матки в первом триместре может привести к прерыванию беременности или кровотечению, — комментирует Яна Никитенко. — Во втором — к укорочению шейки матки и истмико-цервикальной недостаточности».
— Во втором — к укорочению шейки матки и истмико-цервикальной недостаточности».
В этом состоянии шейка, изначально упругий мышечный орган, не может сомкнуться. А это опасно проникновением инфекций к плоду и плодным оболочкам, а также неспособностью женщины выносить беременность.
На любом сроке вынашивания малыша мышечное напряжение может спровоцировать отслойку плаценты или преждевременные роды. Поэтому врачи-гинекологи так внимательно относятся к наблюдению беременных и контролю этого состояния.
При этом накануне родов оно не только желательно, но и необходимо, так как помогает шейке раскрыться, а малышу — появиться на свет. После родов приводит растянутую при беременности матку к нормальному состоянию.
Если роды протекали длительно или на свет появился особенно крупный малыш, перерастянутая матка не может сокращаться эффективно.
В этом случае врачи применяют специальные препараты для повышения тонуса с целью снижения риска кровотечения.
Как определить тонус матки
Как правило, тонус задней стенки матки протекает бессимптомно и диагностируется только по ультразвуковому исследованию. Поэтому так важно соблюдать рекомендации врача и вовремя проходить необходимые в каждом триместре беременности обследования. Если на УЗИ будет выявлено мышечное напряжение, врач порекомендует безопасные препараты, которые помогут поддерживать здоровую беременность.
Если напряжение концентрируется на передней стенке матки или в ее нижней части, женщина может ощущать характерные симптомы:
- напряжение в нижней части живота;
- тянущие боли;
- дискомфорт в области поясницы.
Похожие ощущения возникают в первые дни болезненных менструаций и служат характерным признаком напряжения мышечных стенок матки.
На более поздних сроках женщина может отмечать чувство отвердения в нижней части живота, а если приложить к нему ладонь, на ощупь он окажется «каменным».
Также могут возникать резкие схваткообразные боли, которые долгое время не проходят. Этим гипертонус отличается от «тренировочных» схваток, называемых схватками Брекстона-Хикса.
Последние, как правило, безболезненны и проходят достаточно быстро. Тогда как боль при гипертонусе может сохраняться длительно.
Как снять тонус матки в домашних условиях
«В первую очередь женщине необходим покой на весь период лечения, — отмечает врач акушер-гинеколог Яна Никитенко. — Нельзя нервничать, так как стресс только усугубляет ситуацию».
Специалист рекомендует следующий алгоритм действий.
- Расслабьтесь.
- Примите ванну. Теплая вода способствует расслаблению. Добавьте в ванну ароматические масла, полежите в приятной воде, послушайте спокойную музыку.

- Убедитесь, что с кишечником все в порядке. Часто к развитию гипертонуса приводят нарушения работы пищеварительной системы. Если вас беспокоит вздутие живота или запор, необходимо очистить кишечник. Если дефекация естественным путем вызывает сложности, поможет очищению кишечника клизма.
- Примите лекарственный препарат, рекомендованный врачом. В качестве средства экстренной помощи можно самостоятельно принять таблетку но-шпы или дротаверина. Эффективно и безопасно применение папаверина в виде ректальных свечей. Эти лекарственные средства всегда должны быть под рукой, если гипертонус возникает достаточно часто. Ими стоит пополнить домашнюю аптечку каждой беременной женщине.
Если есть возможность, позвоните своему лечащему врачу и обсудите с ним по телефону свое состояние. При необходимости врач порекомендует приехать в женскую консультацию на осмотр или направит в стационар на госпитализацию.
Если на фоне дискомфортных ощущений внизу живота вы заметили кровянистые выделения, необходимо срочно обращаться к врачу.
«После приема таблеток нужно обратиться на прием к лечащему врачу, — отмечает Яна Никитенко. — Специалист определит причину гипертонуса и подберет соответствующую терапию».
Препараты при тонусе матки
Если на плановом приеме врач-гинеколог замечает признаки гипертонуса, он может порекомендовать будущей маме прием лекарственных препаратов. Отказываться от них не нужно.
Средства, применяемые в гинекологической практике, абсолютно безопасны для плода.
В то же время они улучшают самочувствие будущей мамы, снижают риск осложнений беременности и ее непроизвольного прерывания на любом сроке.
По словам врача акушера-гинеколога Яны Никитенко, женщине могут быть назначены препараты нескольких групп.
- Спазмолитики.
 Среди них — папаверин, дротаверин, которые устраняют мышечный спазм и расслабляют гладкую мускулатуру, тем самым нормализуют состояние матки.
Среди них — папаверин, дротаверин, которые устраняют мышечный спазм и расслабляют гладкую мускулатуру, тем самым нормализуют состояние матки. - Седативные препараты. Часто будущим мамам рекомендуют принимать экстракт валерианы, которая также безопасна для младенца. Но при использовании важно учитывать несколько факторов. Во-первых, эффект от приема валерьянки развивается не сразу, а формируется накопительно в течение нескольких недель ее употребления. А во-вторых, необходимо соблюдать дозировку, рекомендованную врачом или производителем, так как, приняв одну таблетку валерьянки, невозможно повлиять ни на тонус матки, ни на эмоциональное состояние.
- Препараты магния. Их назначение обусловлено тем, что потребление организмом магния при вынашивании ребенка увеличивается. А если вещества не хватает, это может приводить к развитию судорог и гипертонусу матки.
Несмотря на условную безопасность этих лекарственных средств для женщины и ребенка, подбирать их дозировку должен только врач. Бесконтрольное применение спазмолитиков и седативных средств может привести к опасным последствиям.
Бесконтрольное применение спазмолитиков и седативных средств может привести к опасным последствиям.
А при использовании препаратов магния следует помнить, что они снижают артериальное давление.
И если беременная женщина и так страдает от гипотонии, эти лекарственные средства могут ухудшить ее самочувствие, усилят апатию, слабость и сонливость.
Повышенный тонус матки при беременности
Повышенный тонус матки при беременности — это патологическое состояние, при котором тоническое напряжение миометрия усиливается до ожидаемой даты родов. Проявляется дискомфортом, болью, напряжением в области таза, живота, поясницы, крестца, промежности, повышением плотности маточной стенки, при более тяжелом течении — учащением мочеиспускания, позывами на дефекацию, изменением активности плода. Диагностируется при помощи пальпации, УЗИ матки, тонусометрии, оценки уровня гормонов. Для лечения применяют спазмолитики, токолитики, седативные средства, прогестагенные препараты.
P03.6 Поражения плода и новорожденного, обусловленные нарушениями сократительной деятельности матки
В норме гладкомышечные волокна миометрия всегда находятся в тонически сокращенном состоянии, создавая в полости матки давление от 8 до 12 мм рт. ст. При увеличении внутриматочного давления выше этих показателей говорят о физиологическом или патологическом повышенном тонусе. Распространенность расстройства при беременности достигает 60-65%.
Вероятность его развития после 35 лет повышается в 3 раза, что связано с увеличением количества перенесенных гинекологических болезней, абортов, диагностических и лечебных инвазивных вмешательств.
Группу риска составляют беременные, которые работают на вредных производствах или в посуточном режиме, недостаточно спят, курят, употребляют алкоголь, разведены или имеют конфликтные отношения с партнером.
Повышенный тонус матки при беременности
Сократительная активность миометрия усиливается в результате нейрогуморальных воздействий и патоморфологических изменений в мускульном слое матки.
Иногда повышение тонуса имеет физиологический характер (сокращения маточной мускулатуры при половом акте, тренировочные схватки во второй половине гестационного срока).
Однако в большинстве случаев усиление тонической активности свидетельствует о развитии патологических процессов, представляющих угрозу для нормального течения гестации. Тонус матки повышается под влиянием таких причин, как:
- Гормональный дисбаланс. Тонические сокращения гладкомышечных клеток миометрия усиливаются в условиях дефицита прогестерона. Гипопрогестеронемия возникает при повышенном содержании андрогенов у беременных с яичниковыми или надпочечниковыми нарушениями стероидогенеза, увеличении уровня пролактина при гипотиреозе, синдроме поликистозных яичников, циррозе печени, опухолях гипофиза, приеме противорвотных и антигистаминных препаратов.
- Перерастяжение маточной стенки. Мышечные волокна рефлекторно сокращаются при значительном растяжении стенок растущим ребенком и его оболочками.
 Повышение маточного тонуса чаще наблюдается у пациенток, страдающих многоводием, вынашивающих многоплодную беременность, крупный плод. При нормальных размерах единственного плода миометрий перерастягивается у женщин с генитальным инфантилизмом, аномалиями развития (седловидной маткой и др.).
Повышение маточного тонуса чаще наблюдается у пациенток, страдающих многоводием, вынашивающих многоплодную беременность, крупный плод. При нормальных размерах единственного плода миометрий перерастягивается у женщин с генитальным инфантилизмом, аномалиями развития (седловидной маткой и др.). - Патологические изменения маточной стенки. Воспалительные и неопластические процессы в слизистой, мускульной, серозной оболочках матки снижают ее способность к растяжению и создают очаги патологической импульсации, вызывающие локальные либо генерализованные сокращения мускулатуры. Причинами повышенного тонуса могут стать интерстициальные и подслизистые миомы, эндометриоз, цервицит, эндометрит, спайки в малом тазу.
- Нарушения нервной регуляции. В норме до 38-39-й недели беременности возбудимость внутриматочных рецепторов, спинного мозга и зон коры головного мозга, отвечающих за сокращения матки, является минимальной. При эмоциональных стрессах, значительных физнагрузках, острых инфекциях с гипертермией (гриппе, ОРВИ, ангине) в ЦНС может сформироваться участок возбуждения, активность которого негативно влияет на тонус матки.

Усиление и учащение сокращений миометрия, способное спровоцировать прерывание беременности, также наблюдается при нарушениях иммунитета (Rh-конфликте, изоиммунной несовместимости), когда матка пытается избавиться от ребенка, воспринимаемого как чужеродный организм. Похожая ситуация возникает при несовместимых с жизнью аномалиях развития плода или его антенатальной гибели.
Ключевое звено, которое приводит к возникновению повышенного тонуса матки при беременности, — усиление сократимости мышечных волокон под влиянием внешних или внутренних раздражителей. Физиологический тонус миометрия обеспечивает автономная нервная система.
Повышению сократимости препятствуют прогестерон, расслабляющий гладкомышечные волокна, и гестационная доминанта — очаг возбуждения, который формируется в коре головного мозга под влиянием афферентной импульсации из интрорецепторов матки и тормозит нервные процессы, способные нарушить гестацию.
С учетом этого специалисты в сфере акушерства выделяют два механизма усиления тонуса матки — гуморальный и нейрогенный.
В первом случае повышенное тоническое сокращение развивается в ответ на уменьшение уровня прогестерона, во втором — вследствие возникновения патологического очага возбуждения в ЦНС либо ослабления гестационной доминанты из-за изменений в потоке нервных импульсов от беременной матки в случае ее перерастяжения, наличия воспалительных процессов, неоплазии. Иногда гуморальные и нейрогенные звенья патогенеза сочетаются. Усиленным физиологическим сокращением миометрия сопровождается повышенный выброс в кровь катехоламинов, других биоактивных соединений при физическом напряжении, эмоциональных переживаниях, интимной близости, вагинальном исследовании, шевелениях плода.
Основными критериями систематизации повышения маточного тонуса при беременности являются характер, интенсивность и длительность патологических ощущений, частота их возникновения. Такой подход позволяет выработать оптимальную тактику сопровождения беременной и вовремя предупредить прерывание гестации. Различают 3 степени выраженности высокого тонуса миометрия:
Такой подход позволяет выработать оптимальную тактику сопровождения беременной и вовремя предупредить прерывание гестации. Различают 3 степени выраженности высокого тонуса миометрия:
- I степень. Беременную беспокоит незначительная или умеренная кратковременная боль в нижней части живота. Дискомфортные ощущения и уплотнение матки исчезают в покое без назначения медикаментозного лечения.
- II степень. Более выраженная болезненность отмечается не только внизу живота, но и пояснично-крестцовом отделе позвоночника. Матка существенно уплотняется. Для устранения патологических симптомов требуется прием спазмолитиков.
- III степень. Интенсивные болезненные ощущения в животе, крестце и пояснице отмечаются даже при небольших физических нагрузках и эмоциональных переживаниях. Пальпаторно матка очень твердая. Беременную необходимо госпитализировать.
Признаком усиленного сокращения миометрия является появление дискомфорта в тазовой области. Женщина жалуется на тянущую или распирающую боль разной интенсивности — от легкой до выраженной, локализованную над лобком, внизу живота, в крестце, пояснице, иногда в промежности.
Женщина жалуется на тянущую или распирающую боль разной интенсивности — от легкой до выраженной, локализованную над лобком, внизу живота, в крестце, пояснице, иногда в промежности.
Одновременно возникает ощущение напряжения и «твердения» живота, при котором во 2-3-м триместрах беременности через брюшную стенку пальпируется уплотненная матка. У некоторых пациенток учащается мочеиспускание, возникают позывы к дефекации, становятся более интенсивными шевеления плода.
В легких случаях признаки повышенного тонуса проходят при глубоком спокойном дыхании в положении лежа. При прогрессировании состояния тоническое сокращение мускулатуры матки может перейти в схватки.
Нарастающее повышение тонуса гладкомышечных волокон матки способно спровоцировать ранний или поздний выкидыш в первой половине беременности и преждевременные роды во второй. Сокращение маточной стенки зачастую сопровождается нарушением кровотока в сосудах матки и плаценты, ухудшением кровоснабжения ребенка.
При частом повышении тонуса II-III степени возможно возникновение фетоплацентарной недостаточности, внутриутробной гипоксии плода, задержка его развития. Расстройство повышает риск преждевременного излития околоплодных вод, истмико-цервикальной недостаточности, отслойки нормально расположенной плаценты.
В родах у пациенток, которые отмечали усиление тонуса матки, чаще наблюдается бурная родовая деятельность, дискоординированные сокращения миометрия.
Основной задачей диагностического поиска при повышенном тонусе матки является установление причин, вызвавших расстройство, оценка его влияния на течение гестации. В некоторых случаях состояние не проявляется клинически и становится случайной находкой во время УЗИ-скрининга беременности. Рекомендованными методами обследования при подозрении на повышение тонуса маточной мускулатуры являются:
- Пальпация живота.
 При нормальном тонусе во время 2-3 триместров беременности живот мягкий, на больших сроках гестации через стенку матки легко определяется положение и предлежание ребенка. О повышенном тонусе свидетельствуют уплотнение и напряженность маточной стенки, иногда достигающие степени каменистой твердости. Плод не удается пропальпировать.
При нормальном тонусе во время 2-3 триместров беременности живот мягкий, на больших сроках гестации через стенку матки легко определяется положение и предлежание ребенка. О повышенном тонусе свидетельствуют уплотнение и напряженность маточной стенки, иногда достигающие степени каменистой твердости. Плод не удается пропальпировать. - УЗИ матки. Стенка матки локально или тотально утолщена за счет сокращения мышечных волокон. При небольшом участке уплотнения клиническая симптоматика может отсутствовать. Метод позволяет вовремя выявить признаки отслойки плаценты. При возможной фетоплацентарной недостаточности УЗИоо дополняют допплерографией маточно-плацентарного кровотока.
- Тонусометрия. Степень сокращения миометрия оценивается в условных единицах, измеряемых специальными тонусометрами. Датчик устройства устанавливается над проекцией матки, после чего глубина погружения его штифта в маточную стенку регистрируется на шкале прибора. Для исследования используют пружинные и электрические тонусометры.

- Анализ уровня половых гормонов. Поскольку усиление сократимости матки часто связано с дисгормональными состояниями, причины патологии удается выявить с помощью методов лабораторной диагностики. У беременных женщин с высоким маточным тонусом может определяться пониженное содержание прогестерона, повышенная концентрация тестостерона, пролактина.
В качестве дополнительных методов обследования рекомендованы цервикометрия, позволяющая обнаружить укорочение шейки матки, КТГ, фетометрия и фонокардиография плода, направленные на своевременное выявление угрозы ребенку.
Дифференциальная диагностика проводится между различными заболеваниями, сопровождающимися повышенным тонусом миометрия, а также естественным локальным утолщением стенки матки в месте имплантации плода.
По показаниям беременную консультируют эндокринолог, инфекционист, невропатолог, психотерапевт.
Тактика ведения пациентки определяется степенью выраженности патологии.
При легком повышении тонуса рекомендовано уменьшение физических и психологических нагрузок, нормализация режима сна и отдыха, отказ от острых продуктов и специй.
Беременным с умеренным или выраженным тоническим сокращением миометрия кроме ограничения активности показана токолитическая терапия, направленная на расслабление матки.
При расстройстве II степени консервативное лечение проводится амбулаторно с применением таблетированных форм спазмолитиков, при III степени — стационарно со строгим соблюдением постельного режима и преимущественно парентеральным введением лекарственных средств. Для уменьшения тонуса матки назначают:
- Седативные препараты. Успокаивающие средства помогают уменьшить волнение, эмоциональную напряженность, страх потери ребенка, ослабить альтернативные очаги возбуждения, усилить доминанту беременности в ЦНС. При умеренно повышенном тонусе используют седативные фитосредства, при тяжелом состоянии возможно назначение транквилизаторов и даже нейролептиков.

- Спазмолитики. Расслабление гладкой мускулатуры достигается за счет селективного угнетения активности фосфодиэстеразы IV типа и снижения внутриклеточного содержания кальция. Спазмолитические средства эффективно устраняют спазм гладкомышечных волокон как нервного, так и мышечного происхождения, усиливают кровоток в тканях.
- Токолитики. С токолитической целью применяют β-2-симпатомиметики, активирующие аденилатциклазу. В результате повышенного синтеза цАМФ, стимуляции работы кальциевого насоса концентрация кальция в миофибриллах снижается, а сократительная активность матки угнетается. Для расслабления миометрия традиционно применяют сернокислую магнезию (ионы магния являются конкурентами кальция).
Если изменение тонуса матки вызвано прогестероновой недостаточностью, пациентке показаны препараты с селективным прогестагенным действием.
Беременность у больных с повышенной сократительной активностью миометрия рекомендуется завершать естественными родами в физиологический срок.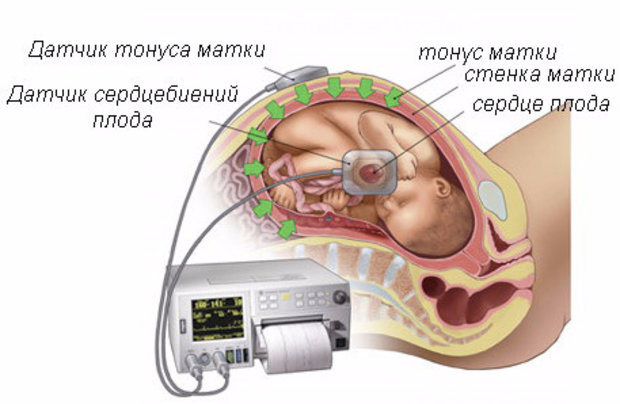
Кесарево сечение выполняется только при наличии акушерских показаний (отслойке плаценты, анатомически или клинически узком тазе, косом или поперечном положении плода, угрозе разрыва матки, обвитии пуповиной и т. п.).
При 1-2 степени повышения тонуса миофибрилл матки беременность обычно протекает без серьезных осложнений, при 3 степени расстройства в отсутствие адекватной терапии прогноз ухудшается.
При планировании беременности женщинам, страдающим гинекологическими заболеваниями (эндометритом, цервицитом, аднекситом, эндометриозом, миомами матки) необходимо учитывать мнение акушера-гинеколога, после наступления гестации рекомендована ранняя постановка на учет в женской консультации.
С профилактической целью беременным следует уменьшить производственные, бытовые нагрузки, при необходимости и возможности перевестись на легкий труд, соблюдать режим отдыха. В момент повышения тонуса матки важно воздерживаться от сексуальных контактов.
Тонус матки при беременности
Диагноз «тонус матки» слышит почти каждая беременная женщина, причем прозвучать он может на протяжении всего срока беременности. Опасен ли тонус матки во время беременности и что в этом случае делать?
Для начала разберемся, что означает этот непонятный диагноз. Тонус матки, или «гипертонус матки» чаще может возникать на ранних сроках беременности. Тонус матки во время беременности — это сокращения, которые появляются раньше предполагаемого срока родов.
Ощущаются они как тянущие, ноющие боли внизу живота (похожее состояние в период менструаций), иногда боли в пояснице. Бывает, что женщина не обнаруживает никаких посторонних ощущений в своем организме, но при обследовании УЗИ показывает, что у нее гипертонус матки.
Причины, вызывающие тонус матки, могут быть различными, начиная от недоразвитости половых органов и заканчивая волнением.
Матка — это женский мышечный орган, который чутко реагирует не только на физическое растяжение (она вместе с плодом растет), но также и на нервные импульсы: волнение, радость, страх.
Любая причина может вызвать боли, но их игнорировать не следует.
Как только вы почувствовали боль внизу живота, сразу же необходимо обратиться к доктору, который после выяснения причины назначит соответствующее лечение.
Матка женщины, как любая другая мышца, имеет способность сокращаться, и, соответственно, имеет тонус. Тонус может быть пониженным, нормальным и повышенным. Если же речь идет о тонусе матки, то подразумевается напряжение мускулатуры матки – повышенный тонус.
Повышение тонуса матки при беременности сигнализирует женщине о том, что может случиться выкидыш или могут начаться преждевременные роды. Поэтому не стоит легкомысленно относиться к этой проблеме. Тонус матки относится к одному из основных причин преждевременных родов.
Но не стоит пугаться! При своевременном обращении к врачу, выполнении всех его рекомендаций вероятность доносить свою беременность без опасений очень велика.
Врачи недаром перестраховываются, ведь тонус матки действительно очень неприятная и крайне опасная вещь. К осложнениям повышенного тонуса матки относят прерывание беременности (возможно на любом сроке), кислородное голодание (гипоксию) плода, отслойку плаценты.
К осложнениям повышенного тонуса матки относят прерывание беременности (возможно на любом сроке), кислородное голодание (гипоксию) плода, отслойку плаценты.
Симптомы тонуса матки при беременности
Как при беременности женщина сама может определить, что матка в тонусе
Часто беременная женщина может ощутить это сама. Тонус матки при беременности имеет такие проявления, как тянущие боли внизу живота и поясницы, как перед месячными. Причем иногда боли приобретают характер схваток или матка ощущается как «каменная».
Тактильно определить в тонусе ли матка можно следующим образом. Ложитесь на спину и полностью расслабьтесь. Аккуратно пощупайте живот, в идеале он должен быть мягким. Если же имеет место тонус матки при беременности, то живот по упругости будет примерно напоминать бедро.
При осмотре живота и влагалищном исследовании тонус матки легко определяется, на УЗИ видны напряженные мышечные волокна. Есть и специальный аппарат для измерения силы сокращения миометрия при беременности, хотя широкого применения он не получил – и без того симптомы состояния слишком заметны.
Причины повышенного тонуса матки при беременности
Особенно опасен тонус матки в первом триместре беременности и очень часто именно на ранних сроках беременности причиной повышенного тонуса может стать гормональное нарушение – пониженная выработка прогестерона. В этом случае вам назначат курс дюфастона или утрожестана.
Также причиной тонуса могут быть сокращения матки в ответ на растяжение из-за роста плода, токсикоза, преждевременное раскрытие шейки матки, функциональное расстройство щитовидной железы, резус-конфлиты, половой акт.
При ощупывании живота тоже может повыситься тонус, ведь матка – мышечный орган и реагирует на физические раздражения.
Внешними причинами, которые влекут за собой напряжение мышц матки, относятся вдыхание вредных химических паров, острое течение вирусных заболеваний, тяжелый физический туд.
Спровоцировать повышенный тонус матки может стресс и нервное напряжение. Если боли бывают редко, при резких движениях или при перемене позы, то речь идет о естественном напряжении мышц и не стоит беспокоиться.
Часто живот каменеет после процедуры УЗИ и если вас до и после УЗИ ничего не беспокоит, значит все в порядке, просто это такая реакция на процедуру. Мне всегда после УЗИ говорили о повышенном тонусе, хотя самочувствие всегда было хорошее и никаких дискомфортных состояний не было.
Врачи любят перестраховываться и могут направить вас в стационар, не стоит пренебрегать их советами и лучше прислушаться.
Если же вас часто сопровождает состояния напряженности, то это требует постоянного контроля, своевременного обследования и лечения.
Тонус матки в первом триместре беременности
Повышенный тонус матки в начале беременности почти всегда нуждается в наблюдении и лечении, так как до 12 недели тонус особенно опасен — он может вызвать прерывание беременности. Идеально, когда беременная вообще не чувствует никакого дискомфорта с 4 по 12 недели беременности. Любые боли, тонусы, тянущие ощущения говорят о том, что необходимо обсудить их с врачом.
Если ничего серьезного врач в Вашей ситуации не увидит, выпишет прием но-шпы. Если есть проблемы гормонального характера (пониженный уровень прогестерона) — курс дюфастона и утрожестана. В более серьезных случаях понадобится госпитализация.
Тонус матки во втором триместре беременности
Чем ближе к родам, тем больше организм к ним готовится: идет гормональная перестройка, тонус матки становится достаточно частым явлением. Примерно с 20 недели организм начинает тренироваться. С этого времени могут ощущаться периоды напряжения и расслабления, но нечасто и безболезненно.
Если речь идет о серьезном тонусе матки, который может вызвать гипоксию плода, также требуется наблюдение врача. Медикаментозно обычно рекомендуют поддерживать нормальное состояние Магне В6
Тонус матки в третьем триместре беременности
Начиная с 38-й недели напряжение мышц может быть достаточно продолжительным. Кроме того, тонус матки провоцирует и сам малыш, который пихает маму ручками и ножками в уже тесном ему животе.
В конце беременности бывает сложно диагностировать гипертонус и отличить его от нормального тонуса — подготовительных схваток. Врачи осознанно перестраховываются, посылая беременных на КТГ при любой возможности.
В Европе на повышенный тонус не вызывает такой бурной реакции врачей, как в России. Там в большинстве случаев повышенный тонус матки считают нормальным физиологическим состоянием беременной. Медикаментозно в стационаре начинают лечить, только когда повышенный тонус доставляет серьезные беспокойства самой маме или есть симптомы патологии беременности.
Что делать, если матка в тонусе
Если признаки появились впервые за время беременности, можно самостоятельно принять спазмолитик, например «но-шпу». И при плановом приеме у врача обязательно скажите ему о своих ощущениях. Если же до посещения врача возникло повторение тонуса матки, надо обязательно обратиться к врачу внепланово как можно быстрее.
Как правило, назначают препараты витаминов Б-6 совместно с седативными – Магне-Б-6, пустырник, иногда – блокаторы кальция и противовоспалительные препараты – в данном случае важен их эффект по высвобождению простагландинов. Но в связи с большим числом побочных действий у таких препаратов, как индометацин, коринфар назначать их может только врач.
Но в связи с большим числом побочных действий у таких препаратов, как индометацин, коринфар назначать их может только врач.
Так же он возможно назначит вам свечи «папаверин». Самолечение и терпение боли при беременности КРАЙНЕ нежелательно.
Если вы почувствовали, что матка немного напряглась, то постарайтесь расслабиться, закрыть глаза, сделайте несколько глубоких вдохов и выдохов. Представьте себе что–то, что вызывает у вас приятые эмоции.
При тонусе матки во время беременности очень важно наладить нормальный режим труда и отдыха, полноценный сон, достаточное пребывание на свежем воздухе, посильную двигательную активность.
При неэффективности амбулаторного лечения повышенного тонуса матки женщине предложат госпитализацию «на сохранение» – там, под присмотром врачей, можно будет глубже изучить причины тонуса и заняться их устранением.
При низком уровне прогестерона он принимается в виде лекарственных препаратов, если высок показатель андрогенов – вводят их антагонисты – метипред, дексаметазон. В данном случае для женщины важен каждый дополнительный день беременности.
В данном случае для женщины важен каждый дополнительный день беременности.
«Полноценным ребенком» плод считается с 28 недель, после этого срока выживание является достаточно частым, однако вовсе не значит, что такой малыш – абсолютно здоров, все-таки дозревать ему желательно в организме матери, а не в самом «навороченном» кувезе.
Из своей практики врачи делают вывод, что родившиеся в 33 недели малыши получаются лучше, здоровее, чем 35-недельные – у природы есть свои загадки, потому врачи при постоянном тонусе матки борются буквально за каждый день беременности.
Если наступает преждевременная родовая деятельность – проводят токолитическую, то есть расслабляющую матку терапию – есть такие схемы и такие препараты.
Потому, когда матка в тонусе, отказываться от лечения по сохранению беременности глупо – дома невозможно так плотно контролировать состояние плода и беременной матки и своевременно принимать нужные меры.
Последствия тонуса матки во время беременности
- Самое негативное последствие — это самопроизвольный выкидыш.
 Этого не произойдет, если женщина вовремя обратиться за медицинской помощью;
Этого не произойдет, если женщина вовремя обратиться за медицинской помощью; - Гипертонус матки может иметь негативные последствия так же и для будущего малыша. Во время заболевания нарушается кровоснабжение органов малого таза, которое может привести к кислородному голоданию плода и негативно отразится на его здоровье.
Как не допустить тонус матки
Предупреждение тонуса при беременности — в первую очередь, обеспечение спокойного состояния нервной системы будущей матери, отказ от употребления сигарет и алкоголя, соблюдение щадящего распорядка работы, здоровый сон. Однако, заметим, забеременевшей женщине все это требуется и независимо от медицинских диагнозов.
Что же касается профилактики тонуса матки при беременности – сюда входят все меры по обеспечению покоя, отдыха и нормального образа жизни беременной женщины, своевременное выявление у нее и лечение гормональных дисфункций, воспалительных заболеваний женской половой сферы и урогенитальных инфекций.
Чтобы не допустить тонус матки важно соблюдать все врачебные рекомендации при уже имеющейся беременности, включая медикаментозное лечение, диету и режим. Так же очень важно эмоциональное состояние женщины.
Выявлена связь, что у женщин, которые не довольны своей беременностью, проблемы возникают в разы чаще, чем у абсолютно спокойных и довольных будущих мам.
Чем больше будущая мамочка переживает, тем больше вероятность повышения тонуса. Во время беременности старайтесь думать только о прекрасном и хорошем, думайте о той минуте счастья, когда вы встретитесь со своим малышом. Берегите себя, слушайте приятную расслабляющую музыку, настраивайтесь на хороший лад.
Все эти, казалось бы, «дурацкие» советы вполне могут помочь, поверьте! Конечно, если проблема беременной женщины только в ее эмоциональном состоянии.
Но даже в случае медикаментозного или стационарного лечения, добавляя расслабления и спокойствия в своё трепетное ожидание будущего малыша, вы делаете большой шаг вперед от своего недуга.
Гипертонус при беременности: что это такое, причины, признаки, как снизить тонус матки при беременности?
Боль и дискомфорт, сходный с ощущениями во время менструации, плотный, «каменный» живот — вот самые частые признаки тонуса матки при беременности.
Подобное состояние обоснованно вызывает беспокойство и у самой женщины, и у ее врача.
Поэтому в таких случаях беременным рекомендуют по возможности полный покой и препараты, нормализующие состояние миометрия — мышечного слоя матки.
Что такое гипертонус и почему он так опасен для беременной женщины?
Гипертонус матки при беременности — это склонность мышечного слоя органа к сокращению задолго до наступления срока начала родовой деятельности.
Если он возникает в первые двадцать недель, большинство акушеров-гинекологов в нашей стране рассматривают тонус матки при беременности как возможную угрозу преждевременных родов.
Но даже если мышечные сокращения не настолько сильны, чтобы спровоцировать самопроизвольное прерывание беременности, чрезмерный тонус может плохо отразиться на формировании трофобласта — предшественника плаценты.
Впоследствии есть риск к нарушения нормального плацентарного кровотока и гипоксии плода.
Нужно отметить, что ближе к концу беременности повышенный тонус матки женщины нередко путают с ложными схватками Брэкстона-Хикса. Такие «схватки» нерегулярны, ощущаются скорее как некое «сжатие», а не боль внизу живота и длятся одну–две минуты. Схватки Брэкстона-Хикса готовят шейку матки к раскрытию во время родов — они не опасны для течения беременности.
Причины и признаки повышенного тонуса матки
Стоит сказать, что причины тонуса матки при беременности разнообразны, но прежде всего это эмоциональные и физические перегрузки. Врачи отмечают, что у женщин с повышенным тонусом матки выше уровень тревожности из-за конфликтов на работе или в семье[1]. Спровоцировать гипертонус могут командировки, ночные смены, физический труд и так далее.
Другая нередкая причина — нарушение гормонального баланса. Во время беременности повышается уровень прогестерона.
Этот гормон снижает чувствительность организма к внешним раздражителям, которые могут повысить тонус матки во время беременности, и ослабляет сократительную способность мышц матки.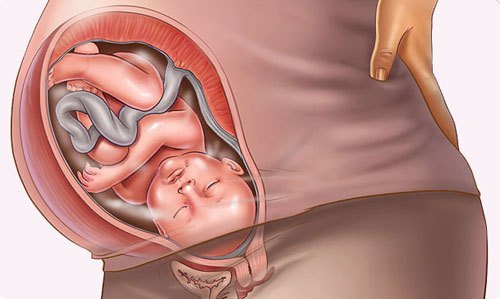
Но, если по каким-то причинам его вырабатывается недостаточно, могут появиться симптомы гипертонуса.
Спровоцировать повышенный тонус могут и патологии со стороны женской половой системы — урогенитальные инфекции, эндометриоз, миомы, генитальный инфантилизм и другие. Все эти состояния нарушают нормальное функционирование матки во время беременности, когда репродуктивная система испытывает повышенную нагрузку.
Но, как ни странно, от внимания врачей и пациентов нередко ускользает еще одна весьма распространенная причина гипертонуса стенок матки при беременности — недостаток витаминов и минералов.
Тонус гладкомышечных клеток напрямую зависит от соотношения кальция и магния в организме. Кальций «работает» на сокращение, активизацию мышц, магний — на расслабление.
Потребность в магнии во время беременности возрастает почти на 50%[2], его дефицит, по данным акушеров-гинекологов, отмечается примерно у 80% женщин[3].
Как определить тонус матки во время беременности? Его симптомы очень похожи на проявления болезненных менструаций. Возникает тянущая, ноющая боль внизу живота, иногда отдающая в промежность.
Возникает тянущая, ноющая боль внизу живота, иногда отдающая в промежность.
Может ощущаться дискомфорт в области прямой кишки, который легко спутать с позывами на дефекацию. Возможно ощущение распирания и тяжести в области половых органов, учащение мочеиспускания.
Но главный признак — очень плотный, «каменный» живот, который является наглядным проявлением сокращения миометрия, то есть гладких мышц матки.
Именно по этому признаку гипертонус чаще всего диагностирует врач — прощупав (пропальпировав) живот. Если необходимо подтвердить «ощущения» инструментально, назначают тонусометрию — во время исследования определяется биоэлектрическая активность миометрия. Косвенным доказательством гипертонуса может стать локальное или полное утолщение мышечного слоя матки на УЗИ.
Как можно снизить тонус с помощью лекарственных средств?
В тяжелых случаях при выраженной угрозе прерывания беременности врач может рекомендовать женщине полный покой. Если ситуация не настолько критична, придерживаться исключительно постельного режима не обязательно, но крайне желательно избегать эмоциональных и физических перегрузок.
Если ситуация не настолько критична, придерживаться исключительно постельного режима не обязательно, но крайне желательно избегать эмоциональных и физических перегрузок.
Временно снизить тонус матки при беременности способна гимнастика, например: в коленно-локтевом положении плавно выгнуть спину, задержаться в этой позе на несколько секунд и медленно расслабить поясницу. Повторять упражнение нужно 10–15 раз.
Когда причиной повышенного тонуса матки является гормональный дисбаланс, врач может назначить препараты на основе прогестерона, чтобы сохранить беременность. Но, как правило, гормоны — это крайнее средство, и снятие тонуса матки при беременности начинают с безрецептурных спазмолитических препаратов.
Если женщина жалуется на частые стрессы, ей предлагают безрецептурные успокоительные, но нужно помнить, что средства на основе пустырника и валерианы не рекомендуются в первой трети беременности.
Стабилизировать состояние нервной системы и помочь справиться со стрессом в таких ситуациях могут препараты магния.
Магний участвует в синтезе нейромедиаторов (веществ, регулирующих работу нервных клеток) и помогает нервной системе поддерживать баланс между возбуждением и торможением, восстанавливая нормальный эмоциональный фон.
Впрочем, при гипертонусе матки магний необходим не столько для борьбы со стрессом, сколько для расслабления гладких мышц. Акушеры-гинекологи издавна вводили «магнезию» — сернокислый магний — при угрозе прерывания беременности. Но эту форму магния можно вводить только в виде внутримышечных инъекций (что довольно болезненно) или внутривенно.
При приеме внутрь сернокислая магнезия превращается в сильное слабительное средство. Поэтому появились более современные легкоусвояемые препараты на основе магния цитрата или лактата — они неоднократно демонстрировали положительные качества в клинических испытаниях[4].
Как правило, магний комбинируют с витамином B6, который улучшает биодоступность средства.
Итак, магний не только помогает снизить тонус матки, он крайне необходим для правильного формирования плаценты и плода.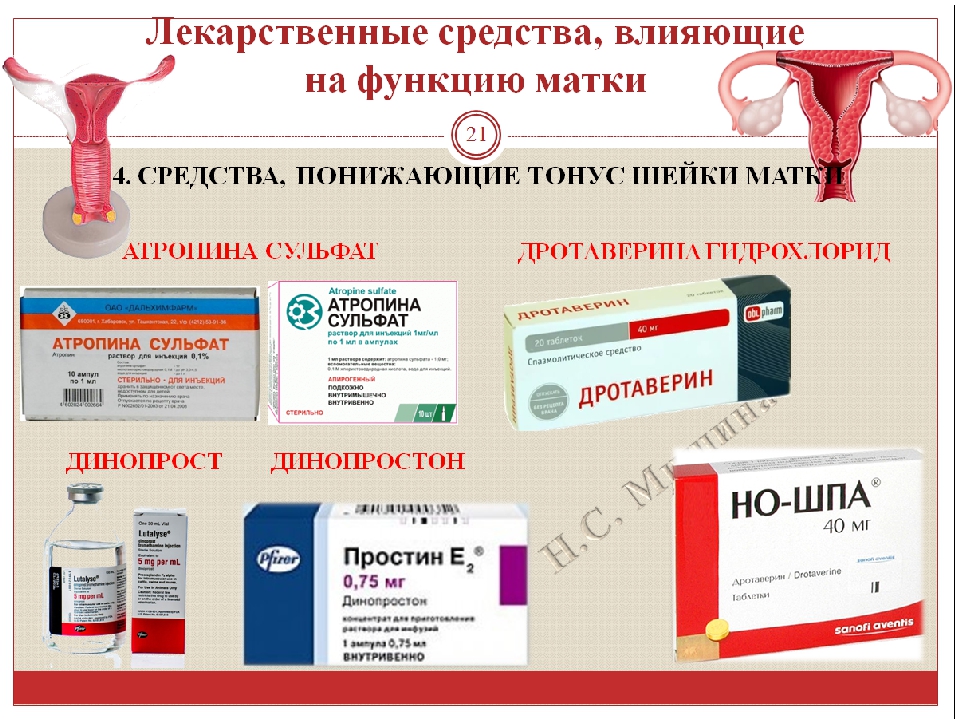 Женщины, поддерживающие нормальное количество магния в организме, реже попадают в стационары с угрозой прерывания беременности[5].
Женщины, поддерживающие нормальное количество магния в организме, реже попадают в стационары с угрозой прерывания беременности[5].
Однако, как и любые средства, препараты магния не следует принимать без консультации с врачом, поскольку вначале необходимо определить уровень магниевой недостаточности в крови и рассчитать продолжительность курсового лечения.
УЗИ (цервикометрия) шейки матки при беременности
УЗИ шейки матки – безопасный информативный метод диагностики, который позволяет врачу оценить соответствие длины шейки сроку гестации, а также определить состояние внутреннего и наружного зева. Такое исследование является основой профилактики угрозы прерывания беременности.
Показания к цервикометрии
УЗИ шейки матки проводится в рамках плановых скрининговых исследований:
- на 11-14 неделях – состояние шейки позволяет оценить риски прерывания;
- в 22-24 недели – исследование проводится с целью определения вероятности позднего выкидыша;
- в 30-34 недели – определяется готовность к родам.
В том случае, если у пациентки есть заболевания или основания подозревать определенные патологии вынашивания, врач может назначить внеплановые ультразвуковые исследования. Их частота определяется в индивидуальном порядке, частых обследований не стоит бояться – метод абсолютно безболезненный и безопасный для здоровья будущей мамы и малыша.
УЗИ шейки матки может проводиться чаще в случаях наличия рубцов (в результате травматичных родов в анамнезе, оперативных вмешательств и пр.), невынашивания беременностей в прошлом, выкидышах, абортах, в настоящем – при многоводии, многоплодной беременности и других особенностях, обязывающих уделять пациентке больше внимания.
Расшифровка и показатели нормы
Шейка матки представляет собой своеобразную трубку, соединяющую матку и влагалище. До беременности ее длина составляет 3-4 см, диаметр – 2,5 см. В первом триместре шейка длиннее, до 4,5 см. Если по результатам УЗИ шейки матки ее длина менее 2 см, это может быть свидетельством истмико-цервикальной недостаточности и говорить о риске невынашивания.
Во 2 и 3 триместрах также оценивается размер, мягкость (эластичность) шейки, непосредственно к сроку родов она размягчается и укорачивается.
Как проводится исследование
УЗИ шейки матки проводится в рамках комплексного трансвагинального/трансабдоминального исследования. Эти методы могут сочетаться друг с другом. Трансвагинальное УЗИ врач назначает по показаниям, в ряде случаев, например, при гипертонусе матки, оно не может быть задействовано. Специальной подготовки к диагностике не требуется.
Где сделать УЗИ шейки матки
Для того чтобы пройти УЗИ шейки матки в рамках комплексного ультразвукового обследования при беременности, вы можете обратиться в клинику «Семейный доктор». В наших отделениях используется современное УЗ-оборудование ведущих производителей, вы можете положиться на квалификацию, профессионализм и богатый опыт наших диагностов: мы гарантируем качество и точность любых диагностических процедур. Все результаты и заключения вы получаете на руки в короткие сроки, при необходимости также вы можете запросить фото и видео исследования на любом цифровом носителе. Для разъяснения результатов и получения эффективных рекомендаций вы можете прийти на прием к опытному акушеру-гинекологу.Для записи на удобно для вас время, позвоните по телефону контакт-центра в Москве +7 (495) 775 75 66, заполните форму on-line записи или обратитесь в регистратуру клиники.
Стоимость
врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники
врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники
врач акушер-гинеколог, врач ультразвуковой диагностики
врач акушер-гинеколог, гинеколог-эндокринолог, врач ультразвуковой диагностики, к.м.н., ведущий специалист клиники
врач акушер-гинеколог, врач ультразвуковой диагностики
врач акушер-гинеколог, врач ультразвуковой диагностики
симптомы, повышенный тонус шейки матки. Что значит «матка в тонусе» и опасно ли это при беременности
На сегодняшний день, современная медицина уже находится на том уровне, когда ребенок может родиться даже во втором триместре беременности, оставаясь при этом живым и здоровым. Главной причиной родов в этот период беременности является высокий тонус матки во втором триместре.
Вторым триместром беременности врачи называют период с 13 до 27 недели. В этот период срока беременности женщина имеет еще относительно маленький живот, благодаря которому, нагрузка в сравнении с третьим триместром почти не ощутима. На таком сроке, малыш полностью сформирован, при этом он, как и раньше крайне активно развивается, становится длиннее и набирает недостающий вес. На начало этого этапа беременности масса плода составляет от 300 до 500 грамм, однако на период вторых трех месяцев беременности, его размеры увеличиваются в два раза, а вес приближается к одному килограмму.
Тонус матки 17, 18, 19 или в 20 недель беременности является особо тревожным сигналом. Именно по этой причине любой поход на осмотр к гинекологу обязательно должен включать в себя проведение пальпации живота. Это действие способно показать, находится ли матка в тонусе или все нормально.
Главные причины возникновения гипертонуса
- сильные физические нагрузки. Продолжительные поездки, домашняя работа, выполняемые неправильным образом спортивные упражнения, а также поднятие тяжестей — все это становится причиной напряжения матки. Крайне важно, чтобы во второй триместр беременности женщина полностью исключила всяческие физические нагрузки, старалась как можно больше отдыхать, устраивала себе послеобеденный сон;
- в 21, 21, 23, 24, 25, 26 неделю беременности тонус матки может быть вызван различными TORCH-инфекциями, среди которых наиболее популярными являются токсоплазма и цитомегаловирус. Для того чтобы у беременной женщины не произошел гипертонус именно по причине наличия инфекции, врачи советуют регулярно сдавать анализы в больнице на наличие в вашем организме возбудителей данных инфекций;
- эмоциональные расстройства и стрессовые ситуации. Женщинам, прибывающим в интересном положении крайне не желательно плакать, так как именно во время такого действия происходит непроизвольное сжатие мышц матки. Такое действие может стать причиной появления гипертонуса, навредив тем самым как будущей матери, так и еще не родившемуся ребенку.
Как самостоятельно понять, что матка в тонусе?
Чаще всего тонус матки во 2 триместре сопровождается такими симптомами, как:
- матка становится невероятно твердой, создается впечатление, что она как будто «каменеет», может показаться, что она прямо изнутри стягивается, и ваш малыш в ней попросту не помещается;
- внизу живота может возникнуть боль, которая сопровождается напряженностью и тяжестью;
- в области спины и лобка могут возникнуть неприятные ощущения;
- возникает боль, которая по своему характеру может отдаленно напоминать начало схваток.
Тонус матки 16-27 недель беременности, что делать?
Убрать тонус матки — это означает расслабить ее, сократив тем самым ее активность. Беременная женщина может получить желаемый результат лишь в том случае, если ее состояние будет умиротворенным и спокойным. Именно по этой причине всем беременным женщинам советуют обращаться за консультацией к врачу, это дает возможность быть уверенной в том, что все делается правильно. Самое главное, не следует переживать; тонус матки на 25 недели беременности, если его не убрать, может стать причиной преждевременных родов . Обратившись к врачу, женщине могут порекомендовать соблюдение постельного режима при начале гипертонуса, кроме того также следует пить всяческие успокоительные средства, способные снизить спазмы стенок матки. В случае если наблюдается высокий тонус матки, то беременная женщина может быть направлена на стационар, дабы предотвратить возможность аномального развития плода. Нередко для снижения спазмов матки врачи могут прописать такое средство, как «Магне В6», которое способно нормализовать обмен веществ в организме женщины, повышая тем самым иммунитет и поддерживая нервную систему в норме.
Всем будущим мамам нужны полезные советы на 17-й неделе беременности . Вы должны знать все о себе. На этой неделе ваш малыш начнет немножко полнеть. Набранный жир, известный также под названием адипозная ткань, помогает нагревать тело малыша и поддерживать температуру. Жировая ткань также очень важна для обмена веществ, потому является хорошим источником энергии.
Настало время быстрого роста — плод в этот момент может достигать 17 см и весить около 140 граммов. 17 недель беременности ощущения уже намного «круче»- малыш нчинает активно двигать телом! Сейчас узи на 17 неделе беременности может показать нет ли у вас двойни или тройни, что часто интересно для врачей в это время.
Хорошая реакция «Что это за новые вещи, которые могут делать мой рот и горло?» Все это время ваш малыш работало над совершенствованием двух основных рефлексов — сосание и глотание. К моменту появления на свет у него будут все те же рефлексы, что и у вас, они помогут ему выжить и познать мир.
Мальчик или девочка?? Если у вас будет девочка, то специальные ткани развиваются в матку и влагалище. Если мальчик, то эти же ткани развиваются в другие органы — пенис и предстательную железу.
Уже не влезаете в свою старую ? Пора примерять что-то новенькое. Вас приятно удивит выбор и качество современной одежды для беременных. Если вы ограничены в средствах, поищите одежду в секонд-хенде или спросите у друзей и родственников. Возможно, такая одежда — ваша первое публичное заявление о своей беременности. Наслаждайтесь вниманием, которое вы будете привлекать.
О амниоцентез. Если ваш врач подозревает риск осложнений в развитии плода, вам предстоит пройти специальную процедуру — амниоцентез. Большинство врачей проводят этот тест на 18-й неделе беременности. Амниоцентез — это самый аккуратный метод определить дефекты в развитии малыша, однако он не обязателен для всех беременных женщин. Этот тест часто назначают 35-летним женщинам, поскольку у них наибольший риск родить ребенка с такими дефектами, как синдром Дауна. Обсудите со своим врачом преимущества и недостатки этого теста.
Боль в… Никто не любит об этом говорить, но больше половины беременных женщин страдают геморроем. Геморрой — это варикозное расширение вен прямой кишки, при котором чрезмерно увеличиваются сосуда в результате усиленного кровообращения. Запоры и перенапряжение во время опорожнения кишечника также могут вызвать геморрой. Если вы страдаете варикозным расширением вен или переболели геморроем во время предыдущей беременности, то у вас и теперь немало шансов на рецидив. Есть ли способ избежать этого? Попробуйте питаться по диете, пейте больше жидкости и упражняйтесь регулярно.
Слово эксперта: «Многие женщины переживают смешанные чувства по поводу своей беременности, после чего чувствуют виноватыми за свое негативное отношение, — говорит доктор Т. Берри Бразелтон. — Но помните, страсть состоит как из положительных, так и из отрицательных чувств. Вас охватила страсть. Цените ее ». Подробности об эмоциональном состоянии во время беременности здесь.
Советы врача на 17-й неделе беременности, как ваши действия могут повлиять на развитие ребенка?
Лекарства, отпускаемые без рецепта
Многие женщины считают препараты, отпускаемые в аптеках без рецепта, абсолютно безвредными и принимают их с любого привода, независимо от того, беременны ли они или нет. Более того, исследования показали, что во время беременности прием подобных препаратов увеличивается.
Знайте, что мнимые абсолютно безопасными лекарства могут нанести вред плоду, который растет. При их приеме нужно соблюдать меры те же средства, что и при пользовании лекарствами, отпускаемыми по рецептам. Ведь все они имеют сложный состав. Туда могут входить аспирин, кофеин или фенацитин, как в некоторые обезболивающие средства, или алкоголь. Например, микстуры от кашля и снотворные могут содержать до 25% спирта. Принимать их во время беременности — все равно что пить вино или пиво.
Не принимайте аспирин и препараты, его содержащие, так аспирин вызывает кровотечения, которое может быть вредно для вас, особое перед родами. Сейчас, когда беременность уже на 17 неделе выделения начинают быть более яркими.
17 неделя беременности — вес вашего малыша начинает быстро расти, и вы это должны сразу ощутить. Секс на 17 неделе беременности разрешается, но не всеми практикуется!
Еще одно средство, с которым надо быть осторожной, — ибупрофен. Он входит в состав многих препаратов, как отпускаемые по рецепту, так и продаются свободно. Были сообщения о том, что он вызвал нежелательные последствия. А зачем вам рисковать?
Общее правило, касающееся любого лекарства прежде чем начать его принимать, посоветуйтесь с врачом. Внимательно читайте инструкции, особенно в части безопасности для беременных.
Некоторые антацидные средства, т.е. нейтрализующие кислоту, содержат бикарбонат натрия, или питьевую соду. Избыток натрия в организме приводит к задержке жидкости, замков и газообразования. В другие антацидные препараты входит алюминий, который также вызывает замки и вступает в реакцию с другими минеральными веществами. Третьи лекарства содержат магний, передозировка которого может привести к отравлению.
Некоторые препараты, свободно отпускаются, можно принимать во время беременности, но делать это надо с умом. Любые лекарства, не назначенные врачом, принимайте в течение не более 48 часов. Если за это время оно не помогло, обратитесь к врачу, возможно, он пропишет вам другое средство.
Если вы плохо себя чувствуете, вас настораживают какие-либо , обратитесь к врачу и следуйте его рекомендациям. Но лучше всего, если вы обойдетесь без лекарств: упражнения, здоровая пища, а главное — радость от будущего материнства помогут вам сохранить здоровье и с удовольствием переносить ваше положение.
На 17 неделе беременности ребенок стремительно растет. Его вес к этому сроку увеличивается до 100 г при росте в 11-12 см. При этом 90% массы плода – эта вода. Семнадцатая неделя беременности также отличается тем, что у плода развивается глотательный рецепт. Ребенок начинает выпивать около 400 мг околоплодных вод. Потому 17 неделя беременности привносит икоту в жизнедеятельность. На этом сроке живот значительно увеличивается, потому стоит научиться спать на боку. Если спать на спине, матка будет давить на полую вену, тем самым, нарушая кровообращение. Спать на животе, понятно по какой причине, также не стоит.
Как видно на фото живота, объемы, формы и размеры у каждой беременной индивидуальны и зависят от конституции тела женщины. У кого-то только появляется намек на округлившийся животик, кто-то во всю уже наслаждается обликом беременной. Потому полагаться на разнообразные календари беременности нужно обязательно, но прислушиваться к себе и своему телу также необходимо.
от и наступила 17 неделя беременности. Будущая мам уже начинает , а на ваше сердце приходит большая нагрузка, более 40 процентов, чем в нормальном состоянии, поэтому вам необходимо будет побольше отдыхать. Также не стоит удивляться, если у вас дёсны будут кровоточить, кроме этого усилиться ещё и влагалищные выделения и потоотделение, могут возникнуть носовые кровотечения. Но это всё в пределах нормы, хотя врач может выписать вам какие-либо витамины .
Особенно внимательными необходимо быть к рациону питания. Вам нельзя принимать кофеин, откажитесь от своих вредных привычек. Запомните, если вы не бросите пагубные привычки, это не только может негативно отобразиться на вашем малыше, но ещё и спровоцировать выкидыш. Необходимо будет ещё, и уменьшить дозировку соли. Так как нагрузка на почки вовсе не нужна вам, тем более лишняя. Соль задерживает воду в вашем организме, это может соответственно привести к отёкам, в результате вы будите меньше двигаться, начнёте быстрее поправляться и вообще, такое состояние даст нагрузку на все органы. Ваш врач может даже запретить вам много пить, особенно на ночь.
Так же вам стоит обратить внимание на то, что многие специалисты рекомендуют не пользоваться подолгу бытовой техникой, так как ткань плода очень чувствительно к излучениям . В общем, теперь вам стоит подумать не только о себе, но ещё и о малыше. Теперь вам стоит поменьше работать за компьютером, без особой необходимости не подходите к СВЧ печи, к сотовому телефону. Отнеситесь к этому серьёзно, так как в последнее время участились случаи . И если во время беременности 17 недель вы заметили тонус матки, поверьте, вам стоит побеспокоиться об этом. Зачастую тонус провоцирует выкидыш.
Матка на 17 неделе беременности располагается на семнадцать сантиметров выше лобка. Вы можете почувствовать тяжесть внизу живота, боль в позвоночнике. Ведь масса малыша составляет примерно сто сорок грамм, а рост достигает семнадцать сантиметров. Кожа крохи уже начала накапливать жир, именно он участвует в процессе обмена веществ и в выработке энергии. А в мозге появляются первые борозды и извилины .
Если у вас на 17 неделя беременности обнаружили двойню, вы, скорее всего, станните на учёт в иную группу и вам необходимо будет чаще посещать врача . И если у вас двойня, теперь вам просто необходимо получать грамм сто двадцать протеина каждый день. А также вам необходимы будут другие витамины, положительно влияющие на развитие малышей.
На 17 акушерской неделе беременности у плода активизируются эндокринная, иммунная и центральная нервная системы. Начинает откладываться жировая ткань, а именно, «коричневый жир», который в будущем будет отвечать за теплообмен организма. К этому сроку почти полностью формируется плацента, она представляет собой плотную массу с развитой сетью кровеносных сосудов. На 17 неделе беременности размер живота может быть различным у разных женщин, он зависит от многих факторов: телосложения будущей матери, тонуса мышц передней брюшной стенки, количества околоплодных вод. Что же касается размера плода, то на 17 неделе беременности размер живота почти не зависит от этого фактора: в начале пятого месяца вес плода составляет от 90 до 115 гр., рост — от 12,5 до 14 см.
На , то есть высота расположения дна матки, как правило, соответствует сроку беременности. При осмотре врач должен сантиметровой лентой померить расстояние от верхнего края лонного сочленения до дна матки. При сроке 17 недель это расстояние должно равняться 17 см. В это время плод начинает интенсивно расти, и, следовательно, матка растет вверх, вытесняя при этом другие внутренние органы . Будущая мать начинает испытывать боль в области живота — это связано с тем, что растущая матка растягивает круглые связки, которые тянутся от верхнего края матки до боковой стенки таза.
Тошнота на 17 неделе беременности забывается «как страшный сон» — токсикоз уже проходит, а матка еще не поднимается до такой степени, чтобы мешать нормальному пищеварению. Многие врачи называют этот период своеобразными «каникулами». При нормальном течении беременности мать чувствует себя прекрасно — трудности первых недель прошли, организм адаптировался к новому состоянию, а размер плода пока не мешает активно двигаться и вести привычный образ жизни . Из груди на 17 неделе беременности начинает выделяться молозиво, представляющее собой полупрозрачную жидкость желтоватого цвета. Следует вытирать ее салфеткой, ни в коем случае не выдавливая ее из сосков.
Конечно, есть много факторов, волнующих мать на 17 неделе беременности: размер живота, прибавка в весе, состояние груди, здоровье будущего ребенка, его пол. С того момента, как будущая мать узнает о своем положении, она задается вопросов: кто там, мальчик или девочка? Благодаря современным технологиям на 17 неделе беременности стало вполне возможным: с помощью УЗИ специалисты определяют девочку с достоверностью до 99%. С мальчиками не все так просто: они чаще поворачиваются спиной к исследователям, предпочитая оставаться таинственными незнакомцами.
В последние годы диагноз «тонус матки» стал достаточно распространенным. Он ставится врачами гинекологами почти 60% беременных женщин, посетивших женскую консультацию в целях диагностики беременности и диспансерного наблюдения за ее развитием. Что значит «матка в тонусе» и каковы последствия этого состояния, если при постановке диагноза женщине часто предлагается госпитализация в стационарное отделение в целях сохранения беременности?
Правомерность диагноза
Матка — это полый орган, основная толщина стенок которого приходится на средний, мышечный слой (миометрий). Последний состоит из гладкомышечных волокон, которые сокращаются непроизвольно, по желанию, как поперечнополосатая мускулатура, а под влиянием гормонов и нервных импульсов, поступающих из спинного мозга.
«Живые» мышцы никогда не бывают полностью расслаблены. Они всегда находятся в определенном сокращенном состоянии, напряжении, или тонусе. Благодаря этому сохраняются определенная форма и функционирование органа, обеспечиваются его нормальное кровообращение и другие физиологические процессы. Поэтому о повышенном или пониженном тонусе можно говорить лишь условно, то есть относительно определенных состояний и потребностей организма.
Например, степень сокращения миометрия зависит от возраста женщины, многих внешних и внутренних причин. Как физиологическая реакция в результате выброса в кровь значительного количества катехоламинов и других биологически активных веществ повышенный тонус матки (гипертонус) может быть при волнении, физическом напряжении, сексуальной близости. Перед и во время менструальных кровотечений, после выскабливания полости матки или абортов, во время родов также возникает сокращение миометрия как защитная ответная реакция на стресс, что способствует остановке кровотечения, рождению ребенка и т. д.
С начала беременности напряжение и сокращения мышечных волокон менее интенсивные, что является физиологическим проявлением сохранения беременности и жизни плода. По мере увеличения сроков беременности, особенно после 11-12 недель, число сокращений увеличивается, а после 20 недель они могут сопровождаться кратковременной (секунды) болью, дискомфортом в животе и ощущением уплотнения матки.
Другими словами, временами, спорадически, нерегулярно возникают отдельные признаки «тонуса» матки при беременности. Они не создают никакой опасности. Эти явления представляют собой физиологическую активность матки, ее реакцию в ответ на движения плода, прикосновения к животу, врачебные осмотры, раздражение сосков и т. д. и не представляют собой никакой угрозы ребенку и матери.
В то же время, относительная слабость миометрия в период изгнания плода приводит к задержке его пребывания в родовых путях и угрозе асфиксии, а после изгнания — к задержке отделения плаценты и маточному кровотечению.
Повышенное напряжение мышечных волокон может носить распространенный (перед родами и во время родов) или местный, локальный характер. Например, повышенный локальный «тонус»матки наблюдается при проведении ультразвукового исследования. Это естественная физиологическая реакция на раздражение во время манипуляции датчиком прибора в области передней брюшной стенки или при применении интравагинального датчика, вызывающего раздражение рецепторов влагалища и шейки матки.
В месте внедрения ворсин и имплантации плодного яйца в эндометрий в норме возникает асептическая (неинфекционная) воспалительная реакция тканей, куда доставляются с кровотоком биологически активные вещества, способствующие имплантации. В результате воспаления происходит незначительный ограниченный отек тканей и локальное сокращение мышечных волокон, что недостаточно опытными врачами при проведении ультразвукового исследования воспринимается как локальный гипертонус задней стенки и угроза выкидыша.
Кроме того, диагноз «тонус» матки на ранних сроках беременности», независимо от его характера (распространенный или локальный), как правило, свидетельствует лишь об ошибочности интерпретации некоторых субъективных ощущений беременной женщины и данных ультразвукового исследования, о недостаточном понимании процессов и причин динамики мышечных волокон.
Таким образом, подобная формулировка диагноза при беременности является ошибочной, и она вообще отсутствует в общепринятой классификации болезней. Из 60% женщин, которым он был поставлен, лечение потребовалось лишь 5%. Поэтому речь может идти только о физиологическом или патологическом варианте мышечного гипертонуса.
В таком случае, как понять о наличии патологического состояния, как проявляется и как его отличить от физиологического?
Причины тонуса матки при беременности
О некоторых причинах физиологического сокращения мышечного слоя упомянуто выше. Чем опасен патологический гипертонус? Его результатом являются повышение давления в полости матки и смещение ее стенок по отношению к детскому месту. Это может привести к нарушению кровоснабжения плода, ухудшению условий его жизнедеятельности, к замершей беременности, к или к преждевременному прерыванию беременности — к самопроизвольному аборту или к преждевременным родам.
Патологический гипертонус может быть вызван многими причинами, среди которых основные — это:
- Гормональная недостаточность или дисбаланс половых гормонов. Так, прогестерон не только подготавливает слизистую оболочку (эндометрий) к имплантации оплодотворенной яйцеклетки, но и снижает тонус миометрия, уменьшает число сокращений мышечных волокон, а значит, способствует сохранению и развитию беременности, особенно на и ранних сроках. Абсолютная или относительная его недостаточность встречаются при различных заболеваниях или дисфункции эндокринных желез, при которых могут развиваться гиперандрогения (повышенный синтез андрогенов надпочечниками или яичниками) или гиперпролактинемия (повышенное содержание в крови пролактина, вырабатываемого гипофизом).
- Повышенная или пониженная функция щитовидной железы, сахарный диабет.
- Врожденные аномалии развития матки.
- , хронические воспалительные процессы внутренних половых органов, истмико-цервикальная недостаточность.
- Резус-конфликт и аутоиммунные процессы.
- Выраженный .
- Крупный плод, многоплодная беременность, многоводие, маловодие, гестоз, дисфункция вегетативной нервной системы. Особо негативная роль этих факторов сказывается на поздних сроках беременности.
- Неполноценный сон, длительные негативные психоэмоциональные нагрузки, стрессовые состояния, тяжелые физические нагрузки, курение.
- Дефицит магния в организме. Магний является антагонистом кальция на уровне клеточных мембран, тем самым он играет важную роль в расслаблении мышц и способствует накоплению и сохранению кальция в костной ткани, предотвращая остеопороз. Его дефицит во втором триместре может быть связан с повышенной потребностью организма женщины и ростом плода, стрессовыми ситуациями, повышенной потливостью, с недостатком в пищевых продуктах, с нарушениями функции кишечника, употреблением алкогольных напитков.
- Возраст до 18 или старше 30 лет, особенно при первой беременности.
- Острые инфекционные заболевания (грипп, ОРВИ, ангина и др.), особенно сопровождающиеся повышенной температурой тела, и хронические очаги воспаления (хронический тонзиллит, риносинусит, пиелонефрит).
Как определить тонус матки при беременности
Ее физиологические сокращения проявляются более или менее выраженной болезненностью в животе, иногда напоминающей схватки и проходящей в течение нескольких минут.
Главные симптомы тонуса матки при беременности:
1 триместр
Боли в нижних отделах живота, над лобком, иногда отдающие в паховые области, крестец, поясничную область, ощущение дискомфорта в боковых отделах живота и поясничной области, ощущение усталости в спине, чувство плотности живота, необычные выделения (с примесью крови, даже незначительной) из половых путей. Субъективные ощущения сохраняются относительно длительное время (более нескольких минут).
2 триместр
В этот период вышеописанные боли и неприятные ощущения, особенно в поясничной области и позвоночнике, не являются редкостью даже в нормальном состоянии, а поэтому у многих женщин не вызывают беспокойства и могут вводить в заблуждение. При повышенном тонусе матки они носят более интенсивный и длительный характер. Тревожным симптомом, при появлении которого необходимо немедленное обращение к гинекологу, являются необычные по характеру и объему выделения из половых путей, особенно кровянистые.
3 триместр
Определить признаки гипертонуса беременной женщине самостоятельно достаточно сложно, поскольку в этом сроке происходят частые маточные сокращения, похожие на схватки (). Они носят подготовительный (для плода и организма женщины) к родам характер. Однако от патологического гипертонуса они отличаются непродолжительностью, нерегулярностью, отсутствием выраженных болей в животе, позвоночнике и поясничной области, а также отсутствием выделений с примесью крови.
При локальном гипертонусе к перечисленным симптомам могут добавляться другие. Например, тонус задней стенки матки может привести к ощущению тяжести в промежности, к запорам или, наоборот, к появлению жидкого стула, частым позывам к акту дефекации при отсутствии или незначительном объеме каловых масс («ложные позывы»). Однако во многих случаях повышенная сократимость миометрия в области задней стенки протекает без выраженной симптоматики.
Тонус передней стенки матки также характерен основными симптомами гипертонуса, к которым могут добавляться ощущение давления над лоном, болезненность и чувство давления в паховых областях, частое мочеиспускание и ложные позывы на мочеотделение.
Точная диагностика патологического синдрома проводится посредством осмотра гинекологом, проведения ультразвукового исследования и тонусометрии с помощью специального аппарата.
Как определить патологию самостоятельно?
Это сделать несложно, учитывая, что на ранних сроках беременности эта патология встречается крайне редко, зная о ее общих клинических проявлениях и используя простой прием. Для этого надо в горизонтальном положении на спине успокоиться, достичь максимального расслабления, согнуть ноги в тазобедренных и коленных суставах, после чего аккуратными, нежными движениями прощупать поверхность живота. Если будет ощущаться его высокая плотность, особенно если живот по плотности будет казаться «каменным», это будет свидетельствовать об очень высоком тонусе миометрия.
Кроме того, на поздних сроках, во втором и третьем триместрах, дополнительно можно ориентироваться и по другим субъективным ощущениям — усилению или, наоборот, ослаблению интенсивности шевелений плода, повышению или снижению его активности, то есть по числу шевелений (по сравнению с предыдущими днями или неделями), дискомфорту, который раньше не отмечался во время шевелений плода.
Как снизить тонус матки
В условиях стационара рекомендуется физический покой, вплоть до постельного режима. В относительно легких случаях назначается прием внутрь гормональных средств, если это необходимо (Дюфастон, Утрожестан), спазмолитических препаратов (Но-шпа, Папаверин) и витамина“B 6 ”, препаратов магния — Панангин, особенно “МАГНЕ B 6 ”.
Психологический покой достигается назначением легких седативных средств — настоек пустырника, боярышника, валерианы или их комбинации, настоев этих растений с отваром корневища валерианы. При их неэффективности назначают Сибазон, Нозепам. Витамины, микроэлементы, особенно магний (Сульфат магния) и седативные препараты вводятся капельно в вену в более тяжелых случаях. В случаях необходимости внутрь назначаются Коринфар или Нифедипин, блокирующие кальциевые каналы в клетках, а также токолитики, уменьшающие сократительную способность миометрия и снижающие степень его напряжения (Гинипрал).
Что делать при возникновении признаков гипертонуса и как снять тонус матки в домашних условиях?
При возникновении патологических симптомов необходимо вызвать «скорую помощь», а до приезда врача прекратить умственную и физическую работу, даже легкую, лечь в постель и постараться расслабить все мышцы тела. Также можно принять Но-шпу, Папаверин или Дротаверин и настойку пустырника, выпить некрепкий теплый чай с мелиссой или мятой.
Как лежать в этих случаях? Необходимо выбрать такое положение, при котором уменьшится давление в полости живота, например, на боку или в коленно-локтевом положении («на четвереньках»).
При отсутствии выраженной болезненности можно попытаться выполнить легкие упражнения для снятия тонуса матки. С этой целью необходимо осторожно опуститься на колени и упереться ладонями вытянутых рук в пол, сделать глубокий вдох, плавно приподнять голову и слегка одновременно прогнуться в поясничной области, сделав выдох. В этом положении надо задержаться 5 секунд. Затем медленно опустить голову, одновременно выгнув позвоночник и сделав выдох. Выполнять эти упражнения надо спокойно и без напряжения.
Еще одно упражнение, более простое — просто лечь на бок, слегка согнуть ноги и глубоко подышать, но не очень интенсивно, а на ранних сроках беременности — в положении на спине с согнутыми ногами положить подушку под таз.
Чаще всего при правильной информированности беременной женщины и своевременном обращении ее за медицинской помощью явления патологического гипертонуса удается успешно купировать и сохранить беременность без негативных последствий для будущего ребенка.
Повышенное напряжение в организмеощущается когда матка становится каменной и очень твердой. Обычно это чувство безболезненно, но сопровождается тяжестью в зоне живота. Тонус полого женского органа может повышаться на любом сроке беременности, однако чаще всего с этим приходится сталкиваться во второй её половине.
Матка — это орган, стенка которого состоит из нескольких толстых слоев гладких мышц, которыми мы сами управлять не можем. От природы, она у обычной женщины постоянно находится в напряжении, всегда плотная. Но гормоны при оплодотворении способны расслаблять мышцы. Благодаря этому, в плаценте сохраняется нормальное кровообращение, нет давления на околоплодный пузырь, и беременность спокойно протекает.
Тонус матки при беременности, причины
Повышенное напряжение в женских половых органах, при развитии плода, ведет к угрозе прерывания беременности. Оно сопровождается болями, не проходит в покое и зачастую сопровождается цветными выделениями. Однако в 90% случаев причины совсем другие.В регуляции тонуса гладкой мускулатуры участвует гормональная и нервная системы человека. Хотя мы не можем непосредственно по своему желанию напрягать и расслаблять мышцы матки, так же как мышцы мочевого пузыря или же кишечника, благодаря тому, что гладкие мышцы иннервируются нервами парасимпатической нервной системы, состояние этих мышц зависит от нашей психологии.
Наверно, вы замечали, что если чего-то сильно испугаетесь, может наступить так называемая «медвежья болезнь», стул нарушается и это связано с резким повышением напряжения гладких мышц кишечника в ответ на стресс. Мышцы матки реагируют на стресс точно так же.
Выражение «родить со страху» возникло не на пустом месте, сильный стресс вполне способен спровоцировать преждевременные роды даже у абсолютно здоровой женщины.
Важно не нервничать и не переживать, вы должны быть совершенно спокойны и счастливы, настроены только на позитив, что бы всё протекало хорошо.
Тонус матки при беременности, симптомы
Если вы ощущаете тяжесть внизу живота, и положив на него руку, чувствуете что он каменеет — это и есть тонус матки. Симптомы полностью проходят, едва вы ляжете и расслабитесь. Считать такой вариант какой-то проблемой не нужно, просто подумайте, может быть, вы много переживаете и встревожены? Вот с этим и надо бороться, и проблема пройдет сам собой.Если вы чувствуете боль внизу живота и при этом тянет поясницу, тонус повышается волнами, и если прилечь и принять спокойную позу, симптомы не проходят, стоит встревожиться и сообщить о происходящем своему врачу. Это может быть угроза прерывания беременности.
Так же вы должны быть внимательны во всех ситуациях, когда это состояние сопровождается другими симптомами, например, вы заметили необычные выделения, и если ваш малыш стал вести себя по-другому, слишком беспокойный, или напротив, необычно притих.
Тонус матки при беременности, лечение
Как вы уже поняли, лечение требуется далеко не во всех случаях.Иногда, впервые эти ощущения появляются в 16-17 недель и возникают при физической нагрузке, быстрой ходьбе, при этом возможна боль по бокам от матки, это говорит, что матка увеличилась уже настолько, что пора носить дородовой бандаж. Только этого мероприятия оказывается достаточно, что бы избавиться от дискомфорта.
Начиная с 33-34 недели, вас могут беспокоить предвестники родов — ложные схватки. Организм готовится к родам, и это естественное явление тоже нет необходимости лечить. В 36-37-40 недель, эти ощущения могут быть связаны с началом родов: периодическое повышение тонуса переходит в нерегулярные схватки, естественно, об этом нужно сказать врачу.
Снять напряжение в мышцах раньше 30-й недели стоит, если оно действительно является патологическим и создает угрозу вашему малышу. Если оно не проходит в покое и беспокоит вас постоянно, ребенок внутриутробно страдает от гипоксии, врач может назначить вам токолитические препараты, такие как магнезия, гинипрал, возможна госпитализация в дородовое отделение.
Надо сказать, что порой только лечь в роддом достаточно для того что бы само всё прошло (вас больше не окружает стрессогенная обстановка на работе и дома, вы успокаиваетесь – и всё проходит).
Несмотря на то, что в большинстве случаев длительное возбуждение мышечной ткани не угрожает ни вам, ни вашему малышу, в любом случае, нужно помнить, что иногда сложно правильно самостоятельно оценить свое состояние, и если что-то вам кажется не нормальным, вызывает тревогу – нужно просто обратиться к врачу.
Что может навредить будущему малышу
Развитие малыша в период беременности зависит не только от наследственных факторов и исходного состояния здоровья будущих родителей. Один из важнейших аспектов, влияющих на формирование и здоровье плода — это образ жизни, который ведет будущая мама во время беременности. Поэтому важно понимать, что именно может навредить крохе в период его внутриутробного развития.
Курение
Женщина, курящая во время беременности, вредит не только своему здоровью, но и здоровью малыша. Эта вредная привычка ухудшает течение беременности, способствует развитию разных осложнений, отрицательно влияет на рост и развитие плода и даже на здоровье малыша после рождения.
Клинически доказан высокий (до 83%) процент развития болезней дыхательных путей у детей, чьи мамы продолжали курить во время беременности. Среди таких заболеваний — трахеиты, бронхиты, пневмонии, бронхиальная астма и др. Эти малыши входят в группу риска по заражению туберкулезом.
Другой нередкой проблемой со здоровьем для детей курящих мам становится патология сердечно-сосудистой системы. Известно, что курение во время беременности может вызывать формирование различных пороков сердца и сосудов у плода. Никотин вызывает сужение сосудов, которое у хронических курильщиков становится постоянным. В первую очередь это отражается на кровообращении в самых мелких сосудиках (например, пальцев рук и ног). Из таких маленьких сосудов состоит и плацента, по которой от мамы к малышу доставляются питательные вещества и кислород. У курильщиц хронически снижен плацентарный кровоток из-за действия никотина. В связи с этим плод у такой женщины хуже растет и развивается. И как результат — рождение ребенка со сниженным весом. Такие детки часто при рождении не соответствуют сроку беременности, бывают ослабленными, более подверженными инфекционным заболеваниям. Они дольше проходят период адаптации после родов, хуже переносят вакцинацию (часто получают временный отвод от прививок). Малыши после родов теряют в весе больше, чем положено, хуже набирают его, не могут долго находиться у груди (ведь сосание для новорожденного — труд, требующий усилий).
Алкоголь
Спиртное, оказавшись у нас в организме, подвергается различным физическим и химическим процессам. Спирт всасывается в кровь через слизистую оболочку кишечника и попадает в общую систему кровотока. В результате его переработки образуются продукты полураспада алкоголя, которые являются токсичными для человека. Именно с действием этих веществ связанно отравление, именуемое в народе похмельем. Поскольку связь между мамой и плодом осуществляется через кровоток, токсичные продукты полураспада алкоголя, циркулирующие в материнском кровотоке, могут попадать в кровеносную систему малыша. Представьте себе, какой вред могут нанести эти токсины крохотному человечку с неокрепшим иммунитетом, если даже взрослый и сильный человек так страдает от похмельного синдрома!
Употребление алкоголя способствует повышению артериального давления (АД). Поэтому для женщин, склонных к периодическому или систематическому подъему АД, алкоголь опасен вдвойне. Систематическая гипертензия (повышенное артериальное давление крови) приводит к ухудшению кровообращения в плаценте — важнейшем органе, обеспечивающем связь между матерью и плодом. Снижение плацентарного кровотока вызывает нарушение роста и развития плода (СЗРП — синдром задержки развития плода). Это тяжелые и крайне нежелательные осложнения беременности, зачастую требующие длительного стационарного лечения.
Другим следствием подъема АД в результате приема алкоголя может стать повышение тонуса матки, что является основной причиной угрозы прерывания беременности на любом сроке. Поскольку в данном случае гипертонус матки сочетается с повышением давления в плацентарных сосудах, в результате может произойти преждевременная отслойка плаценты. Это осложнение требует экстренной медицинской помощи и угрожает жизни матери и плода.
Переедание
Многие думают, что беременность — замечательный повод побаловать себя чем-нибудь вкусненьким: лишние килограммы в этот период естественны и вреда не принесут. Это в корне неправильное рассуждение. Лишние килограммы в прямом смысле вредят здоровью, причем не только мамы, но и малыша, порой ставя под угрозу сам факт беременности. Переедание приводит к нарушению обмена веществ и образованию избыточного веса, повышая из без того высокую в этот период нагрузку на сердечно-сосудистую систему. На фоне патологической прибавки массы тела у будущей мамы всегда повышается давление, нарастает тонус матки, снижается плацентарный кровоток. В результате таких изменений плод испытывает недостаток питания и кислорода — развивается фетоплацентарная недостаточность, нередко приводящая к острому кислородному голоданию плода. Беременные со значительной прибавкой веса (15 кг и более) входят в группу риска по развитию позднего токсикоза (гестоза), характеризующегося нарушением функции почек, повышением артериального давления, отеками и появлением в моче белка. Без своевременного лечения это осложнение может привести к преждевременной отслойке плаценты, инфарктам и инсультам, развитию эклампсии (судорожного синдрома), маточного кровотечения. К сожалению, эти опасные осложнения, ставящие под угрозу жизнь матери и ребенка, в подавляющем большинстве случаев (82%!) развиваются у беременных с патологической прибавкой веса на фоне переедания.
Гиподинамия
Многие женщины считают, что на время беременности безопасней отказаться от любых физических нагрузок и провести период ожидания малыша в режиме «на диване». На самом деле полное исключение физической активности может нанести значительный вред. Малоподвижный образ жизни будущей мамы способствует замедлению общего и плацентарного кровотока, что, в свою очередь, отрицательно сказывается на питании, дыхании и обмене веществ плода. Кроме того, снижение двигательной активности приводит к образованию венозного застоя в области малого таза, следствием которого обычно является развитие варикозного расширения вен таза, промежности и нижних конечностей, а также геморрой. Наконец, лежание на диване в сочетании с усиленным рационом питания вызывает значительную прибавку веса беременной, о печальных последствиях которой говорилось выше.
Излишние физические нагрузки
Не менее вредным для плода, чем гиподинамия, будет и повышенное физическое напряжение. К «запретным» нагрузкам относится подъем и перенос тяжестей (свыше 5 кг), резкие движения, виды спорта, связанные с напряжением пресса. Поднимая тяжести, будущая мама значительно напрягает мышцы брюшного пресса, в результате чего повышается тонус матки — возникает угроза прерывания беременности или преждевременных родов (в конце беременности). По этой же причине на весь период ожидания малыша следует отказаться от любых видов спорта, упражнений и жизненных ситуаций, связанных с напряжением пресса. Беременной опасно делать резкие, порывистые движения поднятыми руками — как, например, при игре в большой теннис или бадминтон. При таком движении-рывке резко сокращается диафрагма — самая мощная мышца брюшного пресса, разделяющая грудную клетку и брюшную полость. Сокращению подвергается и расположенное под диафрагмой дно беременной матки. В этой части матки чаще всего прикрепляется плацента — орган, от которого зависит жизнь плода в течение всей беременности. Через плаценту малыш дышит и питается, связываясь с организмом матери. В результате резкого сокращения дна матки плацента может отделиться от ее стенки. Последствия преждевременной отслойки плаценты бывают самыми печальными — как для малыша, так и для мамы.
Тесная одежда
Проблема тесной одежды в том, что она стягивает ткани и нарушает в них кровообращение. При общем ухудшении кровотока неминуемо снижается кровообращение на уровне матки. Это, в свою очередь, приводит к ухудшению питания и развитию гипоксии плода.
Помимо этого, тесная одежда ограничивает рост матки, а для полноценного роста и развития малышу совершенно необходимо определенное жизненное пространство. Двигаясь в околоплодных водах, эмбрион усиливает свое кровообращение, приобретает новые навыки, реализует рефлексы. Наконец, ограничение размеров матки приводит к замедлению роста плода. Недостаточное жизненное пространство и количество плодных вод могут спровоцировать аномалии его развития: образование сращений органов между собой и со стенками матки, искривление скелета и др.
Бытовая химия
Во время беременности нельзя контактировать с красками, лаками, ацетоном и средствами бытовой химии. Эти вещества токсичны. Для будущей мамы химические вещества особенно опасны: они обладают тератогенным эффектом, то есть оказывают повреждающее влияние на плод. Испарения от обычных средств бытовой химии, которые используют для уборки помещения или ремонта, могут спровоцировать различные нарушения развития плода. Поэтому от личного участия в ремонте или домашней уборке с использованием таких средств будущей маме надо твердо отказаться на весь период беременности.
Производственные «вредности»
Это объемное понятие, включающее все виды физического и химического воздействия на производстве, где трудится будущая мама, которые могут навредить здоровью и развитию плода: шумы, значительная вибрация, слишком высокая (горячий цех) или низкая (холодильные установки, работа на улице в холодное время года) температура окружающей среды, пыль и химические испарения, излучение. Все перечисленные особенности работы могут пагубно повлиять на течение беременности и косвенно отразиться на развитии и здоровье малыша. Такие «вредности», как контакт будущей мамы с химическими реагентами, испарениями, вредным излучением, влияют на плод прямым образом и могут привести к формированию тяжелых пороков развития малыша. Поэтому женщина, работающая в условиях вредных производственных факторов, вправе потребовать перевести ее на время беременности на другую, более безопасную должность.
Никакого самолечения
Важно понимать, что будущая мама, самостоятельно «назначающая» себе лечение или «отменяющая» лекарства, рекомендованные специалистом, рискует сама и подвергает огромному риску здоровье своего малыша. Принимая самостоятельные решения о необходимости того или иного метода обследования или приема лекарственного препарата, будущие мамы руководствуются только собственным непрофессиональным мнением. Наиболее распространенные источники — форумы в Интернете. К сожалению, предоставляемая там информация зачастую совершенно непрофессиональна, является чьим-то сугубо личным опытом и в большинстве случаев несет эмоциональную окраску. Не имея специального медицинского образования, будущей маме довольно сложно отличить профессиональный совет от «сарафанного радио», определить применимость найденной рекомендации к своему конкретному случаю и сделать правильное диагностическое заключение. Ведь одни и те же симптомы встречаются сразу при нескольких заболеваниях! Для того чтобы правильно поставить диагноз и индивидуально подобрать необходимое лечение, нужен объективный взгляд профессионала — врача, знающего и учитывающего все особенности здоровья и течения беременности будущей мамы.
Статьи по темеМожет ли наложение серкляжного шва предотвратить преждевременные роды при одноплодной беременности?
В чем суть проблемы?
Цервикальный серкляж — это хирургическая процедура, предусматривающая наложение швов на шейку матки во время беременности. Целью этой процедуры является поддержание шейки матки в закрытом состоянии и снижение риска преждевременных родов.
Почему это важно?
При нормальной беременности шейка матки остается плотно закрытой до конца периода вынашивания плода и начинает укорачиваться и постепенно смягчаться только в процессе подготовки организма матери к родам. Однако в некоторых случаях укорачивание и расширение шейки матки происходит слишком рано, результатом чего может стать выкидыш на позднем сроке или преждевременные роды. Цервикальный серкляж может снизить вероятность выкидыша на поздних сроках или преждевременных родов.
Какие доказательства мы обнаружили?
Мы провели поиск доказательств на 30 июня 2016 года. Этот обзор включает 15 исследований, в которых приняли участие 3490 женщин (3 исследования с участием 152 женщин были добавлены в этом обновлении обзора).
У женщин, прошедших процедуру цервикального серкляжа, была меньшая вероятность преждевременных родов. Кроме того, у детей, матерям которых был наложен серкляжный шов во время беременности, была меньшая вероятность смерти в течение первой недели жизни. Неизвестно, может ли цервикальный серкляж предотвратить мертворождение или способствовать рождению более здорового ребенка.
Что это значит?
Цервикальный серкляж помогает беременным женщинам с высоким риском предотвратить преждевременные роды, в сравнении с отсутствием применения серкляжных швов. Наложение швов на шейку матки также может способствовать увеличению шансов ребенка на выживание. Мы обнаружили слишком мало клинических испытаний, чтобы понять, является ли цервикальный серкляж более эффективным методом предотвращения преждевременных родов, чем другие виды лечения, такие как прогестерон (гормональное средство, используемое для профилактики преждевременных родов). Мы также не нашли достаточных данных для определения предпочтительного времени наложения шва: на ранних сроках беременности (на основании анамнеза матери) или позднее по результатам ультразвукового исследования, показывающего, укоротилась ли шейка матки.
Вы беременны и планируете лететь на самолете? Возьмите на заметку эти рекомендации
Вы узнали, что беременны, и у вас намечается перелет в теплые края? Нет проблем! Летать во время беременности можно, однако в этом отношении есть некоторые ограничения.
Перелеты, как правило, не представляют особого риска для беременной женщины и ребенка, которого она ждет. Тем не менее, в последнем триместре, т. е. начиная с 36 недели, летать на дальние расстояния не рекомендуется. Более короткие перелеты допустимы еще в течение двух недель после этого, т. е. вплоть до 38 недели, при условии, что беременность протекает без осложнений. При многоплодной и тяжело протекающей беременности ограничения более строгие.
Заблаговременно до полета следует выяснить, какой практики придерживается авиакомпания в отношении беременных, поскольку правила разных авиакомпаний могут отличаться.
Finnair допускает на борт самолета до окончания 36 недели беременности. На более поздних сроках короткие рейсы по Финляндии и Скандинавии разрешены до 38 недели при условии, что беременность протекает без осложнений. Finnair требует наличия справки от врача о том, что беременность протекает нормально, если ее продолжительность составляет 28 полных недель и более. Готовая анкета есть на сайте авиакомпании, и ее необходимо предоставить до поездки.
Во избежание возможных задержек некоторые авиакомпании рекомендуют брать с собой справку от врача на английском языке о самочувствии уже на ранних сроках и в середине беременности. Строгие ограничения возникают из соображений безопасности: авиакомпания не хочет, чтобы беременная женщина на борту стала причиной лишнего беспокойства.
Ограничения вызваны риском преждевременных родов, поскольку условия для родов и родовспоможения на борту самолета очень плохие.
— Если летать на поздних сроках, то это может спровоцировать роды, поскольку матка большая и иногда в некоторой степени также находится в тонусе, говорит врач акушер-гинеколог Мика Нуутила.
Беременным женщинам рекомендуется проверить, что сказано в полисе страхования путешественников относительно беременности.
Повышенный риск образования тромбов
Наибольший риск полет представляет не для ребенка в матке, а для беременной женщины. Беременность сама по себе повышает свертываемость крови, а длительное пребывание в сидячем положении увеличивает риск образования тромба в 6–10 раз.
Большой живот и механическое давление матки на крупные восходящие вены в ногах увеличивают риск возникновения тромбов. Кроме того, сиденья в самолётах, как правило, узкие, и от этого вены сдавливаются еще больше.
— Примерно раз в час следует вставать. В сидячем положении рекомендуется выполнять гимнастику для ног – у некоторых авиакомпаний даже есть для этого специальные инструкции. Кроме того, рекомендуется пить много воды и надевать компрессионные гольфы, делится советом Нуутила.
Применение кальция при беременности
Это лишь небольшой список того, зачем нужен этот макроэлемент в организме. Кальций для беременных необходим для нормального развития плода и отдельных систем его организма: опорно-двигательной, эндокринной, кровеносной.
В последнее время доказана зависимость между недостаточностью кальция в организме и вероятностью развития различных осложнений беременности . Особенно это касается преэклампсии и эклампсии —грозных состояний, которые могут проявляться в гестационный период у женщины. Ежедневный прием кальция позволяет предупредить симптомокомплекс, вызванный гестозом, в который входят:
- Повышение артериального давления.
- Выделение белка с мочой.
- Генерализованные клонико-тонические судороги.
- Отечность мягких тканей.
Обычно у здоровой женщины на ранних сроках беременности артериальное давление снижается, затем постепенно повышается к концу гестационного периода. Нарушают этот баланс заболевания мамы или плода, многоплодная беременность, неправильный рацион питания. Кальций во время беременности, поступающий извне, препятствует развитию артериальной гипертензии у женщины, поэтому ВОЗ рекомендует его в качестве профилактического средства2.
Профилактика и лечение недостаточности кальция при беременности
Самый простой способ профилактики гипокальциемии у беременных — употребление продуктов, обогащенных кальцием, в т.ч. искусственно. К ним относится кисломолочная продукция и сыры, жирная рыба, орехи, злаковые культуры и зелень. Но порой коррекции рациона для организма недостаточно, поэтому актуальным становится вопрос о том, какой кальций можно пить при беременности.
Когда пить кальций при беременности, доктор решает в индивидуальном порядке. Прием препаратов разрешен с момента начала планирования беременности и до родов. Как правило врачи придерживаются схемы назначения с 20-ой недели беременности, а в случае наличия факторов риска, прием следует начать с момента установления беременности.
Ответ на вопрос, можно ли беременным кальций, не может быть универсальным для всех. Решение о необходимости применения препаратов кальция во время беременности принимает врач после обследования женщины и оценки индивидуальных потребностей и рисков.
Женщинам, чей рацион питания обогащен этим элементом в достаточной степени, препараты кальция как правило не назначают. В случае, если имеется риск гипокальциемии (хронические заболевания, нарушения пищеварения и всасывания, многоплодная беременность), профилактический прием кальция будет целесообразен.
Рассуждения о том, какой кальций лучше — таблетированный, порошкообразный, в составе комплексных витаминов — также являются предметом дискуссии. Можно опираться на индивидуальные предпочтения, но следует учитывать несколько факторов при принятии решения о том, какой пить кальций при беременности:
- Если препарат имеет порошковую форму, есть риск ошибиться с расчетом его дозировки. Поэтому, если нет возможности каждый раз точно отмерять нужное количество, следует выбирать дозированные производителем формы.
При приеме комплексных препаратов с кальцием содержание этого элемента может быть ниже рекомендованной суточной нормы. Чтобы компенсировать этот недостаток, требуется принимать несколько таблеток, и в этом случае есть вероятность превышения допустимых дозировок других микроэлементов.
Кальцемин — комбинированный препарат, содержащий кальций, витамин D и ряд других элементов (бор, медь, цинк, марганец), необходимых беременной женщине во время вынашивания плода. Он выпускается в таблетках и принимается дважды в день. Кальцемин используется как для профилактики, так и для восполнения имеющегося дефицита кальция.
Как принимать кальций при беременности, зависит от конкретного препарата: некоторые производители рекомендуют разжевывать или проглатывать таблетки целиком, другие выпускают растворимые в воде формы, а порошкообразные смеси часто можно добавлять в готовые блюда или напитки. Перед применением следует ознакомиться с инструкцией к препарату.
Как правило, препараты кальция рекомендуется принимать с пищей, т.к. усиленная продукция желудочного сока благоприятно сказывается на его всасывании. Главное в схеме терапии — регулярность. Чтобы выработать привычку и не пропускать прием, рекомендуется принимать препараты кальция в одно и то же время суток.
L.RU.MKT.CC.03.2020.3102
7 признаков здоровой беременности
Во время беременности здоровье имеет первостепенное значение. Если вы не заботитесь о своем здоровье во время беременности, шансы, что у вашего ребенка разовьются различные заболевания, многократно возрастают. Итак, если вы планируете беременность или уже беременны, вы должны убедиться, что вы абсолютно здоровы, как и ваш ребенок.Есть много контрольных признаков здоровой беременности. Конечно, первый способ узнать, будет ли ваш ребенок здоровым, — это узнать о своем здоровье.Если вы хотите, чтобы малыш был здоров, вы должны быть здоровы сами. Помимо этого, есть много признаков, на которые вы можете обратить внимание, если хотите убедиться, что ваша беременность протекает благополучно и благополучно.
Правильный уровень артериального давления и сахара в крови
Первый способ убедиться, что ваша беременность протекает здоровой, — это контролировать артериальное давление и уровень сахара в крови. Фактически, за решением забеременеть следует немедленно проверить ваше кровяное давление и уровень сахара в крови.
Вы должны следить за этим во всех триместрах. Это потому, что во время беременности уровни колеблются. Беременные женщины часто испытывают повышенное артериальное давление во время беременности. Однако, если скачок уровня является внезапным и очень высоким, это может привести к состоянию, называемому преэклампсией. Это тяжелое состояние, и может даже возникнуть необходимость в преждевременных родах.
Положение плаценты
Чтобы беременность прошла успешно и не закончилась тяжелым выкидышем, жизненно важно, чтобы плацента оставалась внутри матки и прикреплялась к ней до конца беременности.Это очень важно, потому что преждевременное отделение плаценты может привести к прерыванию беременности. Для этого матка и плацента матери должны быть здоровыми.
Правильный рост плода
По мере того, как идут месяцы беременности, увеличивается и вес матери. Если ваш плод растет правильно, это отразится на увеличении вашего веса или на УЗИ. Если в процессе есть какое-либо препятствие, плод не будет расти должным образом и, следовательно, это может вызвать сбои в вашей беременности.
Правильный вес
Если во время беременности вы весили в пределах нормы, то прибавка в весе во время беременности должна составить примерно 13–15 кг. Однако, если вы всегда были на большую часть своего веса и страдали избыточным весом или ожирением, врачи посоветовали бы вам сравнительно меньшую прибавку в весе.
Уровни прогестерона и эстрогена
Это два жизненно важных гормона беременности. От их оптимального количества в вашем организме зависит, будет ли у вас здоровая беременность.Роль обоих этих гормонов заключается в следующем:
Прогестерон : Когда женщина беременна, она производит в двадцать раз больше прогестерона, чем здоровая небеременная женщина. То есть во время беременности ваш организм вырабатывает 400 мг прогестерона по сравнению с 20 мг, которые вырабатывает здоровая небеременная женщина. Гормон необходим для предотвращения менструации за счет образования эндометрия.
Эстроген : Этот гормон необходим для роста матки от 60 граммов до беременности до 1200 граммов во время беременности.
Рост живота
Для этого врач проконсультирует вас, если увеличение размера вашего живота является более или менее нормальным.
Шевеления плода
Шевеления плода являются показателями того, что ребенок получает оптимальное количество кислорода для плода. В идеале беременная женщина начинает испытывать их между 6 и 10 неделями беременности. Врач будет следить за ними, чтобы убедиться, что ваша беременность здорова.
Избыточный вес во время беременности
Как узнать, есть ли у вас избыточный вес или ожирение?
Избыточный вес во время беременности может вызвать осложнения для вас и вашего ребенка. Чем больше у вас избыточный вес, тем выше вероятность осложнений при беременности. Но есть вещи, которые вы можете сделать до и во время беременности, чтобы родить здорового ребенка.
Избыточный вес основан на вашем индексе массы тела до беременности (также называемом ИМТ). До беременности означает ваш ИМТ до беременности .ИМТ — это расчет, основанный на вашем росте и весе:
- Если у вас избыточный вес, ваш ИМТ до беременности составлял от 25,0 до 29,9. Избыточный вес означает, что у вас избыточный вес, связанный с вашими мышцами, костями, жиром и водой. Примерно 3 из 4 женщин (75 процентов) в Соединенных Штатах имеют избыточный вес.
- Если вы страдаете ожирением, ваш ИМТ до беременности был 30,0 или выше. Ожирение означает, что у вас избыточное количество жира. Около 4 из 10 женщин в возрасте от 20 до 39 лет (40 процентов) в Соединенных Штатах страдают ожирением.
Чтобы узнать свой ИМТ, воспользуйтесь этим калькулятором ИМТ или поговорите со своим врачом.
Какие осложнения беременности могут вызвать избыточный вес или ожирение?
До беременности, если у вас избыточный вес или ожирение, у вас больше шансов, чем у женщин со здоровым весом, иметь проблемы с беременностью (также называемое бесплодием). Ожирение может повлиять на определенный вид лечения бесплодия, называемый экстракорпоральным оплодотворением (также называемым ЭКО). ЭКО — это когда яйцеклетка и сперма объединяются в лаборатории для создания эмбриона (оплодотворенной яйцеклетки), который затем вводится в вашу матку.Чем выше ваш ИМТ, тем меньше вероятность того, что вы забеременеете с помощью ЭКО.
У вас также могут быть проблемы с тестированием, например, во время ультразвукового исследования. Ультразвук — это пренатальный тест, который использует звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка в утробе матери. Из-за слишком большого количества жира в организме может быть трудно увидеть вашего ребенка на УЗИ. Проверить частоту сердечных сокращений вашего ребенка во время родов также может быть труднее, если вы страдаете ожирением.
Если во время беременности у вас избыточный вес или ожирение, у вас больше шансов получить следующие осложнения:
- Высокое кровяное давление, преэклампсия и проблемы со свертываемостью крови. Высокое кровяное давление — это когда сила притока крови к стенкам кровеносных сосудов слишком высока. Преэклампсия — это состояние, которое может возникнуть после 20-й недели беременности или сразу после беременности. Это когда у беременной женщины высокое кровяное давление и признаки того, что некоторые из ее органов, например почки и печень, могут не работать должным образом. Проблемы со свертыванием — это когда сгустки крови частично или полностью блокируют кровоток в кровеносном сосуде.
- Гестационный диабет. Это разновидность диабета, которым заболевают некоторые женщины во время беременности.Диабет — это когда в вашем организме слишком много сахара (называемого глюкозой) в крови. Наличие этого во время беременности повышает риск развития диабета после рождения ребенка. Вы также подвержены риску более легкой формы, называемой инсулинорезистентностью.
- Беременность с истекшим сроком беременности и проблемы во время родов, включая проблемы с анестезией (обезболивающим). Вам также может потребоваться дольше оставаться в больнице после рождения ребенка, чем женщинам с более здоровым весом.
- Кесарево сечение (также называемое кесаревым сечением). Это операция, при которой ваш ребенок рождается через разрез, который врач делает на животе и в матке (матке). Если вы страдаете ожирением, у вас больше шансов получить осложнения после кесарева сечения, такие как инфекция или потеря слишком большого количества крови.
- Выкидыш или мертворождение. Выкидыш — это когда ребенок умирает в утробе матери до 20 недели беременности. Мертворождение — это смерть ребенка в утробе матери до рождения, но после 20 недель беременности.
- Проблемы с потерей веса при беременности после родов
Если вы страдаете ожирением, у вас больше шансов получить другие осложнения, в том числе:
- Инфекции во время беременности, например инфекции мочевыводящих путей
- Расстройство сна, называемое обструктивным апноэ во сне. Это когда ваше дыхание останавливается во время сна.
- Опасная проблема со сгустками крови, называемая венозной тромбоэмболией (также называемая ВТЭ). Это когда сгусток крови отрывается и перемещается через кровь к таким органам, как мозг, легкие или сердце.Это может вызвать инсульт или сердечный приступ.
- Необходимость обращения в больницу раньше срока, более длительные роды и необходимость стимулирования родов. Стимулирование родов — это когда ваш врач дает вам лекарство или разбивает вам воду (амниотический мешок или мешок с водой), чтобы у вас начались роды.
- Проблемы с грудным вскармливанием
- Во время родов слишком много жира в организме также может препятствовать прохождению вашего ребенка через таз.
Может ли лишний вес или ожирение вызвать проблемы у вашего ребенка?
Да.Если во время беременности у вас избыточный вес или ожирение, у вашего ребенка, скорее всего, будут следующие состояния:
- Преждевременные роды. Это роды, которые происходят до 37 полных недель беременности. Это слишком рано и может вызвать серьезные проблемы со здоровьем у вашего ребенка.
- Врожденные дефекты, включая дефекты нервной трубки (также называемые NTD) и пороки сердца. NTD — это врожденные дефекты мозга и позвоночника. Врожденный дефект — это состояние здоровья ребенка при рождении. Врожденные дефекты изменяют форму или функцию одной или нескольких частей тела.Они могут вызвать проблемы с общим здоровьем, развитием или работой организма. Вашему врачу может быть сложно диагностировать врожденные дефекты во время беременности даже при пренатальных тестах, таких как УЗИ.
- Макросомия (также называемая большой в связи с гестационным возрастом или LGA). Это означает, что ваш ребенок при рождении весит более 8 фунтов 13 унций. Когда ребенок такой большой, это может вызвать осложнения во время схваток и родов, в том числе травмы вашего ребенка. Это также увеличивает ваши шансы на необходимость кесарева сечения.Диабет 2 типа, болезни сердца, астма и ожирение в более старшем возрасте
- Если у вас гестационный диабет, у вашего ребенка могут быть проблемы с дыханием, низкий уровень глюкозы и желтуха. Желтуха — это когда кожа или белый цвет глаз человека выглядят желтыми.
Что вы можете сделать, чтобы повысить свои шансы на здоровую беременность и родить здорового ребенка?
Перед беременностью пройдите предварительное обследование. Это медицинский осмотр до беременности. Ваш лечащий врач может помочь вам найти способы правильно питаться и быть физически активными, чтобы похудеть до беременности.Похудание до беременности полезно как для вас, так и для вашего ребенка. Если вы думаете об операции по снижению веса, поговорите со своим врачом о возможных вариантах и о том, как долго ждать после операции, прежде чем вы забеременеете.
Во время беременности делайте следующее, чтобы сохранить здоровье себе и своему ребенку:
- Получите раннюю и регулярную дородовую помощь. Дородовая помощь — это медицинская помощь, которую вы получаете во время беременности. Посещайте все дородовые осмотры, даже если вы чувствуете себя хорошо. Ваш врач назначит вам пренатальные тесты, такие как скрининг-тест на глюкозу на диабет и УЗИ, чтобы получить изображение вашего ребенка в утробе матери.
- Поговорите со своим врачом о том, сколько веса следует набрать во время беременности. Если у вас избыточный вес, вы хотите набрать от 15 до 25 фунтов во время беременности. Если вы страдаете ожирением, ваш целевой диапазон составляет от 11 до 20 фунтов. Эти цифры больше, если у вас есть близнецы.
- Ешьте здоровую пищу. Поговорите со своим врачом или диетологом, чтобы помочь вам спланировать питание. Посетите сайт choosemyplate.gov Министерства сельского хозяйства США. Это может помочь вам составить план здорового питания с учетом вашего возраста, веса, роста и физической активности.Также здесь есть специальный раздел для беременных.
- Не сидите на диете. Некоторые диеты могут снизить количество питательных веществ, необходимых вашему ребенку для роста и развития. Не пытайтесь сохранить тот же вес или похудеть во время беременности.
- Занимайтесь чем-нибудь активным каждый день. Поговорите со своим поставщиком медицинских услуг о безопасных для вас занятиях.
- Поговорите со своим врачом о том, как можно более внимательно наблюдать за вами во время беременности, если у вас избыточный вес или ожирение. Это может включать внесение изменений в ультразвуковые исследования и скрининг апноэ во сне.
Последнее обновление: март 2020 г.
Изменения тела во время беременности | Живая наука
В течение девяти месяцев беременности женское тело претерпевает множество изменений. Некоторые из этих физических изменений видимы, например, увеличение живота и увеличение веса, в то время как другие хорошо известны, например, увеличение матки, утреннее недомогание и боли в спине. Однако некоторые телесные изменения могут быть неожиданными и застать некоторых женщин врасплох.
«Удивительно, как тело женщины адаптируется к беременности», — сказала Ким Траут, сертифицированная медсестра-акушерка и доцент кафедры женского здоровья в Школе медсестер Университета Пенсильвании в Филадельфии.
Одно изменение, которое часто удивляет некоторых беременных женщин, — это увеличение размера груди, — сказал Траут Live Science.
«Размер груди женщины и размер бюстгальтера могут несколько раз меняться во время беременности», — сказал Траут. «Некоторые женщины видят в этом долгожданное изменение».
Второе непредвиденное изменение — варикозное расширение вен половых органов, — сказал Траут. По ее словам, женщины могут ожидать варикозного расширения вен на ногах во время беременности, но вены возле влагалища и вульвы также могут опухать и выскакивать, как правило, в третьем триместре.
Хотя опухшие вены в этой области могут вызывать дискомфорт, они, как правило, проходят после родов, — сказал Траут.
Вот подробное руководство по некоторым другим физическим изменениям, которые может испытать женский организм во время беременности.
Здоровье полости рта и полости рта
Кровоточивость десен — частая жалоба при беременности, и они могут создать открытый портал для инфекций, — сказал Траут. Она объяснила, что женщины более восприимчивы к инфекциям во время беременности, потому что их иммунная система подавляется.
«Очень важно соблюдать гигиену полости рта, чтобы предотвратить гингивит или воспаление десен», — сказал Траут.
Но некоторые женщины во время беременности боятся идти к стоматологу. Траут сказал, что делать рентген зубов во время беременности — это нормально, если живот должным образом защищен от радиации.
Волосы и ногти
У женщины может быть много дней с хорошими волосами во время беременности, поскольку эстроген увеличивает длину фазы роста волосяных фолликулов, что часто приводит к более густой и здоровой шевелюре.
У женщины может появиться не только больше волос на голове, но и больше волос на теле — иногда в нежелательных местах, таких как верхняя губа, живот, спина и соски, — сказал Траут.
По словам Траута, когда уровень эстрогена падает после родов, женщины могут выпадать больше волос. Они могут увидеть, как волосы выпадают после душа или расчесывания, что является нормальным явлением.
Большинство женщин обнаруживают, что их волосы возвращаются к своему нормальному росту и текстуре в течение четырех-шести месяцев после родов.
По данным Американского колледжа акушеров и гинекологов (ACOG), также наблюдается тенденция к огрубению текстуры ногтей во время беременности, что делает их более хрупкими и мягкими, и они могут легче расщепляться. По словам Траута, изменения ногтей могут быть результатом увеличения притока крови к пальцам рук и ног из-за повышенного уровня эстрогена.
Как и волосы, ногти имеют тенденцию расти быстрее во время беременности, что делает их хорошей мишенью для маникюра и педикюра перед родами.
Кожа
Кожные изменения очень распространены во время беременности, но, по словам Траута, наиболее неприятными для женщин являются растяжки. По ее словам, эти розоватые, пурпурные линии обычно видны на животе, груди, ягодицах или бедрах женщины и имеют тенденцию к зуду.
Растяжки чаще возникают у женщин, страдающих ожирением, быстро набирающих вес во время беременности или имеющих крупный плод, сказал Траут. Они могут быть вызваны разрушением коллагена или соединительной ткани, поддерживающей кожу, в тех областях, где кожа быстро выросла и растянулась.
Форель рекомендует использовать масло какао, чтобы уменьшить зуд от растяжек, но она также отмечает, что не существует способа предотвратить их. Они также обычно уменьшаются в размерах после родов и становятся менее заметными.
У беременных женщин часто может быть «сияние беременности». Розовый цвет лица может появиться из-за усиленного кровообращения в коже. Но не все так радужно с изменениями кожи во время беременности. Пигментные изменения, такие как «маска беременности», также известная как мелазма или хлоазма, — обычное явление.
Эти коричневатые пятна потемневшей кожи могут появляться на лице вокруг глаз, на щеках и носу из-за увеличения количества меланина, пигмента, придающего коже ее цвет.
Кроме того, колебания уровня гормонов могут вызвать темную полосу в середине живота, идущую от пупка до лобковой кости. Это изменение пигмента, известное как linea negra, обычно чаще встречается у женщин с темным цветом лица и часто исчезает после родов.
Изменения пигмента также могут вызывать потемнение и увеличение веснушек и родинок во время беременности.
Угри могут усиливаться во время беременности или вызывать высыпания у женщин, у которых до беременности был светлый цвет лица. Гормональные сдвиги, из-за которых кожа выделяет больше кожного сала, вероятно, ответственны за обострения.
Грудь
Грудь женщины может казаться более наполненной и нежной, когда она беременна, а ее соски также могут быть более чувствительными к прикосновениям, сказал Траут. По ее словам, для дополнительной поддержки некоторые женщины могут спать в бюстгальтере для беременных.
Кроме того, ареолы — кожа вокруг сосков — на ранних сроках беременности темнеют и увеличиваются в размерах.И из груди женщины может начать вытекать молозиво, жидкость молочного цвета. Обычно это происходит в третьем триместре, но может произойти и раньше.
Пупок
По словам Траута, когда живот женщины расширяется в конце второго или третьего триместра, ее пупок имеет тенденцию выпирать. Она отметила, что это может сделать инни похожим на аути, а ути еще больше будет выделяться.
Температура тела
Женщины будут чувствовать себя теплее и сильно потеть во время беременности из-за повышенного уровня метаболизма и повышенной активности потовых желез, сказал Траут.Чтобы сохранять прохладу, особенно летом, она рекомендовала женщинам носить свободную одежду и пить много воды каждый день.
Женщина получает достаточно воды, когда ее моча выглядит желтой или прозрачной, а не цвета чая, сказал Траут. Однако она предупредила, что некоторые пренатальные витамины могут окрашивать мочу в ярко-желтый цвет.
Суставы и связки
Во время первого дородового осмотра женщины осмотрят ее таз, чтобы решить, достаточно ли в нем места для родов, сказал Траут.
Но природа также предоставила способ помочь создать больше пространства в тазу женщины и вокруг него, и это за счет выделения гормонов беременности, в том числе релаксина, для ослабления суставов и связок (полос соединительной ткани).
Relaxin не только расслабляет связки в тазу женщины, чтобы подготовить ее к родам, но также растягивает суставы и связки по всему телу. Это может привести к боли в спине и радикулиту или боли вдоль седалищного нерва, которая начинается в нижней части спины и проходит через зад и вниз по ноге, сказал Траут.
Она сказала, что релаксин также отвечает за «перевязку беременных», измененную походку в результате увеличения живота и повышенной кривизны женского позвоночника. Траут сказала, что рекомендует йогу беременным женщинам, особенно позу кошки и позу коровы, которые полезны при дискомфорте в нижней части тела.
Ступни
Некоторые женщины говорят, что их ноги вырастают на размер обуви во время беременности, и, возможно, причиной этого может быть повышение уровня гормона роста, сказал Траут. Несколько небольших исследований подтвердили, что ноги становятся больше, когда женщины ожидают, и они предполагают, что свод стопы сглаживается.
Отеки ступней и лодыжек также могут возникать из-за того, что организм вырабатывает лишние жидкости, которые могут скапливаться в этих двух местах.
Дополнительные ресурсы
Как беременность может повлиять на детский аутизм | Спектр
При рождении и позже:Нейробиолог из Принстонского университета Сэм Ван давно интересовался потенциальными экологическими причинами аутизма, но, по его словам, находит это исследование пугающим. «Это похоже на морской песок», — говорит он.«Это огромная литература, и люди, которые работают с ней, имеют разные точки зрения».
Несколько лет назад, пытаясь внести ясность в этот вопрос, Ван просмотрел около 100 исследований, а затем оценил десятки ассоциаций между аутизмом и генетическими факторами и факторами окружающей среды по их относительным отношениям риска. Он описал свои выводы в статье The New York Times за 2014 год.
В ходе анализа факторов окружающей среды Ванга на первое место вышло рождение — в частности, редкие родовые травмы мозжечка, области мозга, которая, среди прочего, координирует движения мышц.«Если это тяжелые роды или есть кровотечение в мозжечке, то это резко увеличивает риск аутизма», на колоссальные 3800 процентов, — говорит он. «Это больше, чем любой другой фактор риска, за исключением того, что вы делитесь своим геномом с человеком с аутизмом». Исследование Ванга также подтверждает эту связь: он показал, что у мышей с ранним повреждением мозжечка позже возникают серьезные когнитивные и поведенческие проблемы, имитирующие черты аутизма.
Время рождения также входило в список Ванга: он обнаружил, что дети, родившиеся раньше, чем на девять недель раньше срока, имеют более высокие шансы на аутизм.
Когда Ноэль Матиас в 2008 году узнала, что беременна своей старшей дочерью Еленой, она хорошо о себе позаботилась. Матиас тренировался, хорошо ел, не пил и не курил. «Насколько я знала, это была нормальная беременность», — вспоминает она. Но вода у нее отошла рано, на 36 неделе, и Елена родилась менее чем через 24 часа. Когда Елене было 2 года, Матиас и ее муж заметили, что она не реагирует на свое имя. Они обследовали Елену, и вскоре после этого у девочки был диагностирован аутизм.
Невозможно узнать, сыграли ли преждевременные роды Елены причинную роль в ее диагнозе. Является ли раннее рождение проблемой само по себе, или может ли лежащая в основе генетическая предрасположенность или негативное воздействие окружающей среды увеличить вероятность как преждевременных родов, так и аутизма?
Вторая беременность Матиаса была доношенной, а ее дочь Элиза, которой сейчас 8 лет, имеет типичное развитие. Но во время третьей беременности у Матиаса вода прекратилась всего через 25 недель, и она провела 53 дня в больнице на постельном режиме, надеясь отложить роды как можно дольше.Ее сын Эммануэль продержался до 33 недель, а затем провел время в отделении интенсивной терапии новорожденных. Ему сейчас 2 года, и, похоже, он нормально развивается.
Матиас понятия не имеет, почему у ее первого ребенка был другой исход, чем у других. Анализ риска для любого ребенка осложняется тем фактом, что аутизм «это не просто состояние« есть или нет »- это широкий фенотипический спектр», — говорит Кристен Лайалл, эпидемиолог из A.J. Университета Дрекселя. Институт аутизма Дрекселя.Возможно, одни факторы окружающей среды преимущественно влияют на социальные навыки, тогда как другие, например, в первую очередь влияют на когнитивное развитие.
На вахте: Семья Патао участвует в исследовании «братьев и сестер», отслеживая Зайдена на предмет признаков аутизма.
Также может быть, что определенные комбинации факторов — возможно, несколько воздействий окружающей среды подряд или конкретное воздействие вместе с генетической предрасположенностью — необходимы для того, чтобы склонить развитие мозга ребенка в сторону аутизма.Например, исследование 2016 года показало, что у мышей материнская инфекция может модулировать эффекты генов, связанных с аутизмом, включая CNTNAP2. «Мы начинаем собирать воедино вещи, которые никогда, никогда не думали рассматривать в сочетании», — говорит Ван де Уотер. «У вас есть люди, работающие вместе, пути которых никогда бы не пересеклись». В рамках этих усилий исследователи ищут биомаркеры аутизма у плода и младенца, такие как нерегулярные цитокиновые профили, антифетальные антитела и маркеры окислительного стресса, которые могут открыть дверь для более ранних и эффективных вмешательств.
Поскольку у Зайдена есть старший брат, страдающий аутизмом, Мелисса Патао смогла записать его в исследование «братьев и сестер» в Йельском центре изучения детей. Исследователи проследили за беременностью Патао с Зайденом и планируют продолжать отслеживать его развитие в детстве. На данный момент Зайден делает все, что обычно делает трехмесячный ребенок: он улыбается и общается со своей семьей, а недавно он начал смеяться. У его брата Шейна тоже все хорошо — он играет в ролевые игры, и его языковые навыки, которые только немного задерживаются, постоянно улучшаются.
Патао приветствует тот факт, что за Зайденом будет так пристально следить. Она и ее муж узнают, проявляются ли у него черты аутизма на ранней стадии, и у него будет доступ к рекомендованным вмешательствам в самом раннем возрасте, когда они, как известно, окажут наибольшее влияние. «Участие в этом исследовании было для меня очень важным», — говорит Патао. «Это полностью сняло непреодолимое беспокойство:« А что, если? »»
5 проблем с плацентой, о которых должна знать каждая женщина
Однако ее вторая беременность до родов протекала почти идеально.Ей было 32 года, и из-за ее истории она ежедневно принимала детский аспирин. Глобальные исследования показали, что ежедневный прием аспирина улучшает результаты и снижает риск преэклампсии на 30%. Исследования показывают, что это помогает сосудам лучше прикрепляться к матке и оставаться открытыми во время беременности.
«Моя вторая беременность, я принимала аспирин, ребенок рос хорошо, у меня истек срок родов, но у меня все еще развилась преэклампсия, но на этот раз это была одна неделя после родов», — говорит она.
Через неделю после родов она все еще была опухшей, никогда не теряла жидкости после родов, чувствовала усталость и одышку.У нее было высокое кровяное давление. В итоге она была госпитализирована на 72 часа, чтобы получить магний для предотвращения судорог.
Опыт сделал ее более опытным врачом.
«Каждый раз, когда я начинаю принимать магний женщине, я говорю с ней из личного кабинета о том, что она может вызвать, о проблемах высокого кровяного давления во время беременности и о том, как вы с ним справляетесь», — говорит Таунсель.
Превия плацентыПредлежание плаценты возникает, когда плацента блокирует или частично блокирует шейку матки, которая является входом в матку.Это проблема, потому что ребенок проходит через шейку матки и родовые пути во время родов через естественные родовые пути.
Симптомы этого состояния включают судороги и кровотечение, как правило, через 20 недель. Лечение включает прием лекарств, тазовый отдых и ограничения активности, включая секс. Если состояние не может разрешиться само по себе, что случается часто, обычно рожают путем кесарева сечения.
Исследователи не уверены в причине предлежания плаценты, но часто это связано с женщинами, которые ранее рожали, имели шрамы на матке или вынашивали нескольких детей.Чаще встречается у небелых женщин, лиц старше 35 лет и пациентов, которые курят или употребляют кокаин.
«Хотя риск кровотечения и преждевременных родов выше, часто эти беременности проходят нормально, если диагностировано предлежание плаценты», — говорит Таунсель.
Отслойка плацентыОчень опасное состояние как для мамы, так и для ребенка. Отслойка плаценты возникает, когда плацента преждевременно отделяется от стенки матки. Это может привести к прекращению поступления кислорода и питательных веществ к ребенку, ограничению его роста или к преждевременным или мертворожденным родам.
«Это также может привести к сильному кровотечению у мамы и быть опасным для ее жизни», — говорит Таунсел. Это может привести к переливанию крови, почечной недостаточности, проблемам со свертыванием крови или гистерэктомии.
Иногда это происходит, когда мама переживает травму, например, падение, автомобильную аварию или удар в живот. Причиной также может быть быстрая потеря околоплодных вод, которые смягчают матку ребенка.
Другие факторы, увеличивающие риск:
Гипертония или любые состояния, связанные с высоким артериальным давлением, такие как преэклампсия
Курение
Употребление кокаина
Инфекция в матке
Возраст, особенно старше 40 лет
Это не то, что вы можете предотвратить, говорит Таунсел, но вы можете снизить риски, избегая курения и употребления наркотиков.В случае травмы живота немедленно обратитесь к врачу.
Спектр вросшей плацентыИногда плацента слишком хорошо прикрепляется к матке. Если он распространяется слишком далеко в матку, это называется приросшей плацентой. Он может даже достигнуть мочевого пузыря или обернуться вокруг прямой кишки.
Часто это состояние остается незамеченным до тех пор, пока после родов не отделяется плацента от стенки матки. Иногда часть или все зависает. Удаление может привести к серьезной кровопотере после родов.Иногда в таком случае врач должен выполнить гистерэктомию.
«Сообщается, что у Ким Кардашьян была эта проблема (с ее первой беременностью), когда ее плацента вторглась в матку и не могла быть безопасно отсоединена во время родов», — говорит Таунсел.
Еще одно родственное заболевание — прирост плаценты, когда плацента проникает в мышцы матки. Перкрета плаценты возникает, когда плацента прорастает через стенку матки.
Причина неизвестна, но риски выше для тех, у кого ранее была операция на матке (предыдущее кесарево сечение или другая операция на матке), ранее были дефекты мышц матки или у женщин старше 35 лет.Иногда это происходит без видимой причины.
«Медицинское образование, санитарная грамотность и защита интересов себя и других очень важны», — говорит Таунсел. «Женщинам просто необходимо знать, что могут возникнуть проблемы с плацентой. Вот как мы улучшаем результаты ».
Что мы знаем и не знаем о коронавирусе и беременности
Теперь, когда пандемия COVID-19, вероятно, продлится как минимум несколько месяцев, будущие родители могут быть обеспокоены тем, как болезнь может повлиять на их беременность и здоровье их новорожденных.
Беременные женщины подвержены более высокому риску многих инфекций, потому что беременность подавляет иммунную систему. Некоторые заболевания могут повлиять на здоровье плода, но риски COVID-19 еще не ясны.
Мы поговорили с перинатологом Калифорнийского университета в Сан-Франциско Стефани Гоу, доктором медицины, доктором философии и педиатром Валери Флахерман, доктором медицины, магистром здравоохранения, о том, что мы знаем и чего не знаем о влиянии COVID-19 на беременность, о возможности передачи инфекции внутриутробно и о советах для беременных.
Гоу и Флахерман входят в команду, возглавляющую недавно начатое исследование PRIORITY, в котором участвуют беременные и недавно беременные женщины с COVID-19, чтобы заполнить многочисленные пробелы в наших знаниях.
Что мы знаем о COVID-19 и беременности? Сколько у нас данных?
У нас все еще очень мало данных о беременности и COVID-19, — сказал Гоу. В основном у нас есть редкие сообщения о случаях заболевания около 30 беременных женщин с COVID-19 из Китая. Результаты, указанные в этих отчетах, были относительно мягкими: все женщины выжили, у них не было более высокой вероятности тяжелого заболевания, и, похоже, не было доказательств передачи вируса ребенку во время беременности.
Тем не менее, Гоу сказала, что, исходя из того, что известно о беременности и других респираторных заболеваниях, она обеспокоена тем, что беременные женщины могут подвергаться более высокому риску заражения COVID-19.
«Даже при сезонном гриппе у беременных женщин больше шансов заразиться им, чем у населения в целом, и они подвергаются более высокому риску более серьезных исходов, если они все же заболеют», — сказал Гоу.
Точно так же во время эпидемии h2N1 и эпидемии атипичной пневмонии беременные женщины подвергаются более высокому риску серьезных заболеваний и смерти, сказала она.
Основываясь на ограниченных данных из Китая, «мы можем сказать, что может иметь хорошие результаты, но еще слишком рано говорить, что это безопасно», — сказал Гоу.
Почему беременные женщины в целом подвержены более высокому риску респираторных инфекций?
Одна из причин заключается в том, что беременные женщины находятся в более подавленном состоянии иммунитета, сказал Гоу. Снижение иммунной защиты — это нормальный физиологический ответ, поэтому организм матери не отвергает саму беременность.
«Мы видим эффект при большом количестве различных инфекций», — сказал Гоу. «У беременных будут более легкие симптомы, но это также означает, что если у беременной женщины есть симптомы, она, вероятно, более больна, чем небеременный человек с такими же симптомами.”
Физические изменения во время беременности также сжимают диафрагму и уменьшают общий объем легких, сказал Гоу. «Таким образом, когда возникает повышенная нагрузка на дыхательную систему, у вас меньше резервов, чтобы компенсировать возросшую работу по дыханию».
Может ли новый коронавирус передаться внутриутробно, во время родов или при грудном вскармливании?
Некоторые вирусы могут передаваться от матери к плоду внутриутробно, в том числе Зика, цитомегаловирус, краснуха и корь, а также другие вирусы во время родов, такие как ВИЧ, герпес и гепатит, но респираторные вирусы, как правило, нет, сказал Гоу.
Одно исследование, проведенное в Китае, показало, что из 33 младенцев, рожденных от матерей с COVID-19, у трех был положительный результат теста через несколько дней после рождения, возможно, через внутриутробную передачу. Другие исследования намекают на возможность передачи вируса внутриутробно на основании повышенных уровней определенных антител, хотя тест на вирус у новорожденных отрицательный.
Гоу сказал, что пока недостаточно доказательств, чтобы подтвердить, может ли новый коронавирус передаваться внутриутробно. «Возможность определенно есть», — сказала она.
По данным Центров США по контролю и профилактике заболеваний, коронавирус не обнаружен в грудном молоке, но пока неизвестно, может ли мать передавать COVID-19 таким образом.
На какие вопросы пытается ответить исследование PRIORITY?
Присоединяйтесь к исследованию
PRIORITY — это общенациональное исследование, призванное лучше понять, как COVID-19 влияет на беременных женщин и их новорожденных, и помочь врачам лучше заботиться о них.
Вы можете записаться, если:
- Вы беременны или были беременны последние шесть недель,
- И подтвердили или заподозрили COVID-19.
Узнать больше
Поскольку многое еще неизвестно о COVID-19 и беременности, исследователи надеются, что общенациональное исследование PRIORITY даст некоторые ответы.
Беременные или беременные в течение последних шести недель женщины с подтвержденным или подозреваемым COVID-19 могут зарегистрироваться из любой точки страны. Случаи с подозрением на отрицательный результат теста могут быть включены в группу сравнения. По словам Флахермана, участники будут проводить опросы онлайн или по телефону, а больницы-участники могут собирать такие образцы, как материнская кровь, околоплодные воды, плаценты, пуповинная кровь и грудное молоко.
«Исследование поможет нам понять клиническое течение COVID-19 у беременных женщин», — сказал Гау. «Мы знаем, что при гриппе время восстановления намного дольше из-за ослабленной иммунной системы». Это также поможет нам понять риск таких осложнений, как врожденные дефекты, выкидыш или преждевременные роды, а также их влияние на здоровье новорожденного.
Исследование, вероятно, предоставит первые данные об инфекциях, произошедших на ранних сроках беременности. Поскольку новый коронавирус появился совсем недавно, пока что есть только данные об инфекциях в третьем триместре.
«Вот почему мы хотели запустить реестр PRIORITY заранее и попытаться получить как можно больше данных, прежде чем мы пропустим окно», — сказал Гоу. «Мы надеемся получить информацию, которая поможет людям, которые больны сейчас, которые могут заболеть в ближайшие несколько месяцев, а также о будущих эпидемиях, которые почти наверняка произойдут».
Какие меры предосторожности принимает UCSF Health для беременных?
В UCSF Health любая беременная пациентка с такими симптомами, как лихорадка, кашель, недомогание или контакт с подтвержденным случаем, будет проверена на COVID-19, сказал Гоу.«Нам повезло, что у нас есть тесты», — сказала она.
Для пациентов, родивших с положительным результатом на COVID-19, подготовлены специальные изоляторы. «Мы готовы позаботиться о них», — сказал Гоу. Роженицам разрешается находиться в палате только одного человека.
В UCSF Health, если женщина заболела COVID-19 во время родов или у нее появились симптомы после родов, может быть рекомендовано разделение матери и ребенка на определенный период времени, сказал Флахерман. Врачи обсудят с ней подходящие варианты разлучения и кормления грудью.
При необходимости, дородовые посещения можно проводить с помощью телемедицины, чтобы свести к минимуму ненужное воздействие.
Что могут делать беременные женщины и родители новорожденных, чтобы оставаться в безопасности?
Исходя из того, что нам известно о других респираторных заболеваниях, беременных женщин следует считать группой высокого риска по COVID-19, сказал Гоу.
«Это не значит, что они должны запираться в своей комнате на протяжении всей беременности».
В дополнение к социальному дистанцированию и гигиеническим мерам предосторожности, которые должен соблюдать каждый, она советует беременным женщинам поговорить со своим врачом, даже если у них очень легкие симптомы.В частности, она сказала, что нужно как можно быстрее контролировать лихорадку, потому что она может вызвать стресс у плода. По ее словам, длительная лихорадка в первом триместре, когда системы органов еще формируются, с большей вероятностью нанесет вред развитию плода и приведет к врожденным дефектам или выкидышу.
Младенцы также обычно считаются группой высокого риска, сказала Флахерман, но она отметила, что имеющиеся на данный момент данные свидетельствуют о том, что COVID-19 не нацелен на младенцев или детей. Она предположила, что менее развитые иммунные реакции у детей могут на самом деле помочь им поправиться, поскольку многие из критических исходов у взрослых были связаны с ОРДС или острым респираторным дистресс-синдромом, воспалительной реакцией организма на патоген.
Флахерман сообщил, что теперь некоторые посещения новорожденных можно проводить с помощью телемедицины. Для младенцев старшего возраста, нуждающихся в вакцинации, она рекомендует родителям заранее связаться с педиатром, чтобы обсудить способы обеспечения безопасности своего ребенка во время посещения, например, запланировать первое посещение в день, войти в учреждение через другую дверь или пропустить комнату ожидания. для уменьшения воздействия.
Общие состояния, которые могут влиять на матку
На матку (матку) может влиять ряд заболеваний, таких как полипы, эндометриоз, миома, аденомиоз и рак.Симптомы различных состояний матки схожи и могут включать боль или дискомфорт в области таза и нижней части живота, которые могут распространяться на середину живота или поясницу. Нерегулярные менструальные кровотечения и трудности с беременностью могут возникать из-за состояний, поражающих матку.
Многие состояния матки не опасны и поддаются лечению с минимальным вмешательством, но некоторые состояния матки являются серьезными и представляют угрозу для вашего здоровья. Важно обратиться к врачу, чтобы получить диагноз и назначить лечение.
Матка
Матка представляет собой грушевидную структуру в тазу, которая находится позади мочевого пузыря и перед прямой кишкой. Во время беременности матка увеличивается в размерах и уменьшается почти до своего первоначального размера в течение нескольких недель после родов.
По бокам матки расположены маточные трубы и яичники. Вместе матка, влагалище, яичники и маточные трубы составляют женскую репродуктивную систему.
Учитывая непосредственную близость всех этих органов, боль в области таза может быть вызвана заболеванием матки или чем-то еще.
Заболевания матки
Состояние матки может начаться в самой матке или может быть вызвано факторами за пределами матки, такими как гормоны. Большинство из этих состояний можно лечить с помощью лекарств, но некоторые могут потребовать хирургического лечения, которое может включать гистерэктомию, то есть хирургическое удаление матки.
Дисменорея
Дисменорея — это менструальная боль, которая может возникать до и / или во время менструального цикла. Это не признак заболевания матки или какого-либо другого заболевания, и его состояние часто улучшается с помощью обезболивающих или гормональной терапии.
Меноррагия
Меноррагия — это продолжительное или очень обильное менструальное кровотечение. Это может произойти без какой-либо известной причины, но это также может быть результатом гормонального дисбаланса, миомы матки, полипов, определенных типов противозачаточных средств, рака и других состояний.
Часто меноррагия вызывает железодефицитную анемию (низкое количество эритроцитов), поэтому вам может потребоваться лечение для остановки кровотечения, а также лечение анемии.
Веривелл / Брианна ГилмартинВыпадение матки
Выпадение матки происходит, когда мышцы и связки, удерживающие матку на месте, ослабляются, что позволяет матке опускаться ближе к мочевому пузырю.У многих людей по мере взросления развивается выпадение матки от легкой до умеренной степени.
Наиболее частыми симптомами являются позывы к мочеиспусканию и подтекание мочи, но в тяжелых случаях может возникнуть боль, особенно во время или после полового акта.
Ретровертированная матка
Ретровертированная матка чрезмерно наклонена к задней части позвоночника. В большинстве случаев это не вызывает симптомов и редко вызывает осложнения во время беременности. Ваш врач может заметить, если у вас ретроградная матка во время обычного гинекологического осмотра.
Врожденная аномалия матки
Иногда сама матка имеет неправильную форму. Это может помешать беременности и повысить риск выкидыша. Ваш врач может определить аномалию развития матки на УЗИ при беременности, если вы беременны, и это можно увидеть на компьютерной томографии (КТ) брюшной полости или УЗИ, даже если вы не беременны.
Выделяют несколько типичных пороков развития:
- Перегородка матки : Матка состоит из двух отдельных сторон, причем ткань матки полностью или почти полностью разделяет стороны друг от друга.
- Двурогая матка : Матка имеет форму сердца, что приводит к появлению двух половинок почти одинакового размера, которые не так четко разделены, как половинки перегородки матки.
- Didelphys uterus : Матка разделена, особенно около нижнего отверстия, на две части, каждая из которых имеет отдельное шейное отверстие.
- Единорог матка : Матка кажется меньше, поскольку часть может быть сдавлена или неразвита, в результате чего образуется только одна «настоящая» полость, которая особенно мала.
Воспалительные заболевания органов малого таза
Когда бактерии или организмы попадают в шейку матки и распространяются вверх, инфекция может поражать один или несколько органов малого таза, включая матку, шейку матки и маточные трубы. Это называется воспалительным заболеванием органов малого таза. Симптомы могут включать дискомфорт, выделения, неприятный запах, позывы к мочеиспусканию или боль.
Полипы
У многих людей есть полипы матки, которые представляют собой небольшие мягкие образования внутри матки, которые могут вызывать обильные менструальные кровотечения, кровянистые выделения между менструациями и кровотечение после полового акта.
Миома
Миома — это новообразование в стенках матки или слизистой оболочке матки. Иногда миома прикрепляется к внешней стороне матки ножкой. Они могут быть размером с семечко или горошину или даже больше апельсина.
Симптомы включают обильное или продолжительное кровотечение между менструациями или во время них, боль в области таза и / или давление, боль в спине, боль во время полового акта и трудности с беременностью.
Хотя миому матки иногда называют опухолями, они не являются раком и не проникают в ткани и не проникают в другие части тела, как это происходит при раке.
Гиперплазия эндометрия
Гиперплазия эндометрия — это состояние, при котором чрезмерное разрастание клеток эндометрия (внутренней оболочки матки) делает ее слишком толстой, что приводит к аномальному кровотечению.
Это не рак, но в некоторых случаях это может привести к раку матки. Симптомы включают аномальное вагинальное кровотечение, выделения из влагалища или аномальный мазок Папаниколау.
Эндометриоз
При эндометриозе ткань, выстилающая матку, разрастается и в других частях тела, обычно в брюшной полости или яичниках.Это может привести к образованию рубцовой ткани вокруг пораженных органов. Часто у людей с эндометриозом также наблюдается гиперплазия эндометрия, но не всегда.
Симптомы включают болезненные или обильные менструации, нерегулярные кровотечения или кровянистые выделения, боль во время или после полового акта, боль в животе или кишечнике, а также боль во время мочеиспускания или при дефекации.
Рубцы на матке (синдром Ашермана)
Наличие спаек (рубцов) после операции на матке, лучевой терапии или травмы называется синдромом Ашермана.Это может привести к отсутствию менструаций или легкому кровотечению во время менструации. В тяжелых случаях могут возникнуть боли или инфекции.
Рак
Рак матки, чаще всего вызываемый раком эндометрия, вызывает аномальное вагинальное кровотечение. Требует агрессивного лечения, если распространился за пределы матки.
Хроническая тазовая боль
Если причину боли установить невозможно, возможно, вам поставили диагноз хронической боли в области таза. Вам может потребоваться лечение, когда ваша боль усиливается, и вы можете быть более чувствительны к состояниям, вызывающим боль, таким как желудочно-кишечная инфекция или инфекция мочевого пузыря.Взаимодействие с другими людьми
Симптомы
Симптомы заболеваний матки включают:
- Нерегулярные менструации
- Выделения из влагалища
- Боль или дискомфорт в области таза
- Боль в пояснице
- Проблемы с мочеиспусканием
- Проблемы с беременностью
На протяжении менструального цикла матка претерпевает существенные изменения, и это заставляет некоторые маточные состояния время от времени действовать или вызывать различные симптомы в течение месяца.Взаимодействие с другими людьми
Диагноз
Ваша история болезни и симптомы могут помочь вашим врачам решить, нужны ли вам определенные тесты для выявления заболеваний, которые могут влиять на вашу матку.
Ваш врач может рассмотреть несколько диагностических тестов:
- Осмотр органов малого таза: Это позволяет выявить такие проблемы, как выпадение матки или ретроградная матка. Тазовый осмотр не может адекватно оценить внутреннюю часть матки, и вам, вероятно, потребуется дополнительное обследование, если ваш врач считает, что есть другая причина ваших симптомов.
- Мазок Папаниколау: Это важный тест, который может выявить изменения в клетках шейки матки, которая непосредственно прилегает к матке. Если у вас не делали недавно мазок Папаниколау, ваш врач, вероятно, порекомендует вам его сделать, если у вас есть симптомы состояния матки.
- Общий анализ мочи: Этот тест может выявить инфекции, а иногда и раковые клетки, которые могут объяснить ваши симптомы.
- Образцы крови; Иногда эти тесты могут помочь диагностировать гормональные изменения, которые могут быть вызваны заболеваниями матки или привести к ним.
- Визуализирующие тесты: Ультразвук или компьютерная томография (КТ) полезны для визуализации матки и могут выявить анатомические аномалии, такие как выпадение матки, порок развития матки или ретроградная матка. КТ может включать инъекцию красителя в кровеносный сосуд для визуализации структур.
- Интервенционные процедуры: Гистероскопия включает введение трубки в шейку матки для визуализации внутренней части матки, в то время как гистеросальпингография или соногистерограмма включают инъекцию жидкости или красителя в шейку матки для визуализации внутренней части матки.
Лечение
Правильное лечение вашего состояния матки зависит от причины. Могут потребоваться лекарства, гормональная терапия, хирургическое вмешательство или другие процедуры:
- Антибиотики : Инфекция, такая как воспалительное заболевание органов малого таза, требует лечения антибиотиками.
- Гормональное лечение : Эндометриоз часто лечат с помощью лекарств, таких как гормональные контрацептивы, для уменьшения симптомов. Точно так же гиперплазию эндометрия, дисменорею и меноррагию можно лечить гормональной терапией, если симптомы тяжелые.
- Эмболизация : Миому матки можно лечить с помощью эмболизации, которая представляет собой минимально инвазивную процедуру, которая снижает кровоснабжение ткани матки, чтобы уменьшить ее. Полипы также можно лечить с помощью эмболизации, но обычно не требуют лечения.
- Хирургия : Выпадение матки можно лечить хирургическим путем, а в тяжелых случаях может потребоваться гистерэктомия. Многие другие состояния матки, такие как миома, полипы, аденомиоз, эндометриоз и рак, также можно лечить хирургическим путем.
- Наблюдение : Люди с врожденным пороком матки редко нуждаются в хирургическом вмешательстве, но часто нуждаются в тщательном наблюдении и уходе во время беременности, чтобы снизить вероятность выкидыша. Ретроградная матка редко требует лечения, но может потребоваться изменение образа жизни для устранения утечки мочи, если это произойдет.
Иногда может потребоваться комбинация подходов к лечению, в зависимости от тяжести состояния и улучшения состояния после первого подхода.
Слово от Verywell
Если у вас есть симптомы состояния матки, может быть сложно определить, происходит ли что-то серьезное. Лечение может облегчить многие последствия вашего состояния и полностью избавить от некоторых состояний.
.

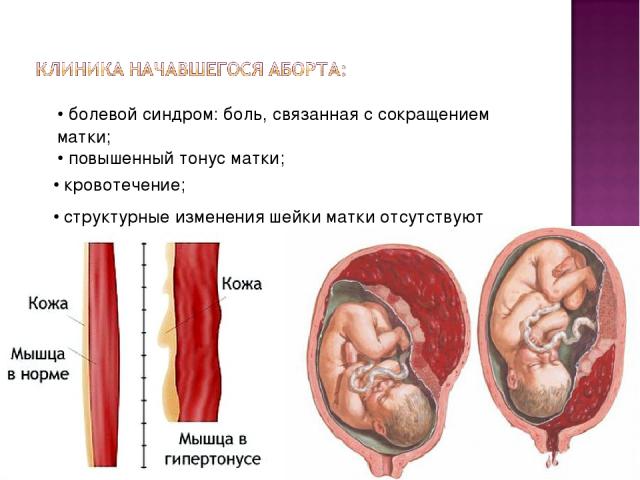 Среди них — папаверин, дротаверин, которые устраняют мышечный спазм и расслабляют гладкую мускулатуру, тем самым нормализуют состояние матки.
Среди них — папаверин, дротаверин, которые устраняют мышечный спазм и расслабляют гладкую мускулатуру, тем самым нормализуют состояние матки. Повышение маточного тонуса чаще наблюдается у пациенток, страдающих многоводием, вынашивающих многоплодную беременность, крупный плод. При нормальных размерах единственного плода миометрий перерастягивается у женщин с генитальным инфантилизмом, аномалиями развития (седловидной маткой и др.).
Повышение маточного тонуса чаще наблюдается у пациенток, страдающих многоводием, вынашивающих многоплодную беременность, крупный плод. При нормальных размерах единственного плода миометрий перерастягивается у женщин с генитальным инфантилизмом, аномалиями развития (седловидной маткой и др.).
 При нормальном тонусе во время 2-3 триместров беременности живот мягкий, на больших сроках гестации через стенку матки легко определяется положение и предлежание ребенка. О повышенном тонусе свидетельствуют уплотнение и напряженность маточной стенки, иногда достигающие степени каменистой твердости. Плод не удается пропальпировать.
При нормальном тонусе во время 2-3 триместров беременности живот мягкий, на больших сроках гестации через стенку матки легко определяется положение и предлежание ребенка. О повышенном тонусе свидетельствуют уплотнение и напряженность маточной стенки, иногда достигающие степени каменистой твердости. Плод не удается пропальпировать.
 При легком повышении тонуса рекомендовано уменьшение физических и психологических нагрузок, нормализация режима сна и отдыха, отказ от острых продуктов и специй.
При легком повышении тонуса рекомендовано уменьшение физических и психологических нагрузок, нормализация режима сна и отдыха, отказ от острых продуктов и специй.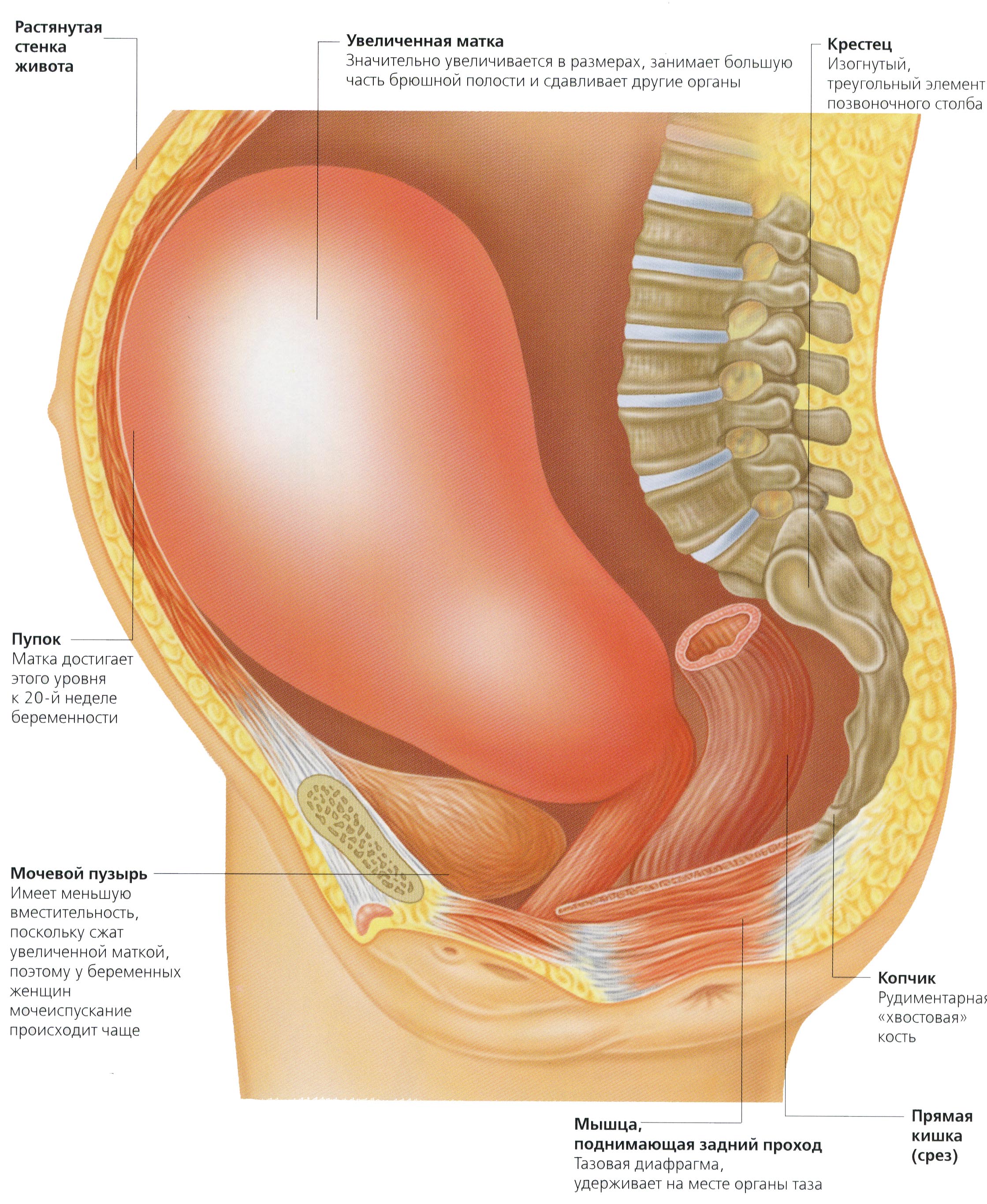
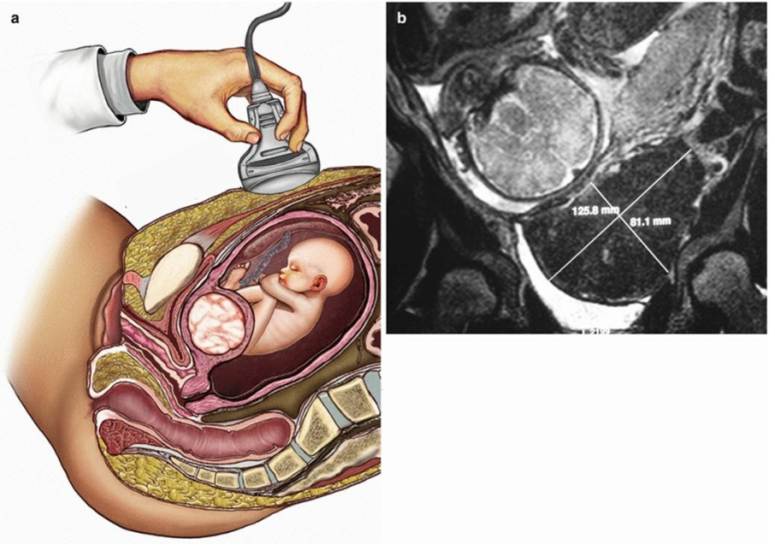 Этого не произойдет, если женщина вовремя обратиться за медицинской помощью;
Этого не произойдет, если женщина вовремя обратиться за медицинской помощью; Впоследствии есть риск к нарушения нормального плацентарного кровотока и гипоксии плода.
Впоследствии есть риск к нарушения нормального плацентарного кровотока и гипоксии плода.