как минимум 70% беременных получают сегодня ненужные лекарства » Медвестник
Одно из пленарных заседаний форума, прошедшего 9-11 февраля в Санкт-Петербурге, было посвящено проблемам перинатальной медицины в 21 веке, и одной из таких проблем собравшиеся назвали агрессивные действия акушеров-гинекологов и во время сохранения беременности, и во время подготовки и ведения родов.
На первое место эксперты ставят полипрагмазию, излишнее назначение всевозможных лекарственных средств, эффективность которых при беременности совершенно не доказана, зато хорошо изучены их серьезные побочные воздействия. В качестве примера заведующий кафедрой акушерства и гинекологии Российского университета дружбы народов, профессор Виктор Радзинский привел частое назначение беременным женщинам спазмолитиков, токолитиков и дезагрегантов, а также эстрогеновых и прогестероновых препаратов.
«Вообще, для решения проблем в акушерстве нам необходимо совсем небольшое количество препаратов, – заметил эксперт.
Наиболее частый симптом, при котором в любом стационаре беременной женщине назначают спазмолитики и токолитики, это «боли внизу живота», но, по мнению Виктора Радзинского, это лишь одна из 9 возможных причин, и делать назначения, не доказав, например, наличия сокращения шейки матки, категорически нельзя. Некоторое время назад в Казани, в единственном в городе отделении преждевременных родов, решили каждой поступающей «на сохранение» женщине проводить тщательное исследование, в том числе делать кардиотокометрию. В итоге из 900 женщин в стационаре не лечении остались только… четыре.
Некоторое время назад в Казани, в единственном в городе отделении преждевременных родов, решили каждой поступающей «на сохранение» женщине проводить тщательное исследование, в том числе делать кардиотокометрию. В итоге из 900 женщин в стационаре не лечении остались только… четыре.
Правда, ради справедливости необходимо заметить, что среди причин женской смертности стоит так называемая экстрагенитальная патология у беременных и прежде всего заболевания сердечно-сосудистой системы, на лечение которых у акушеров вообще лицензии нет.
Лечение повышенного тонуса матки при беременности
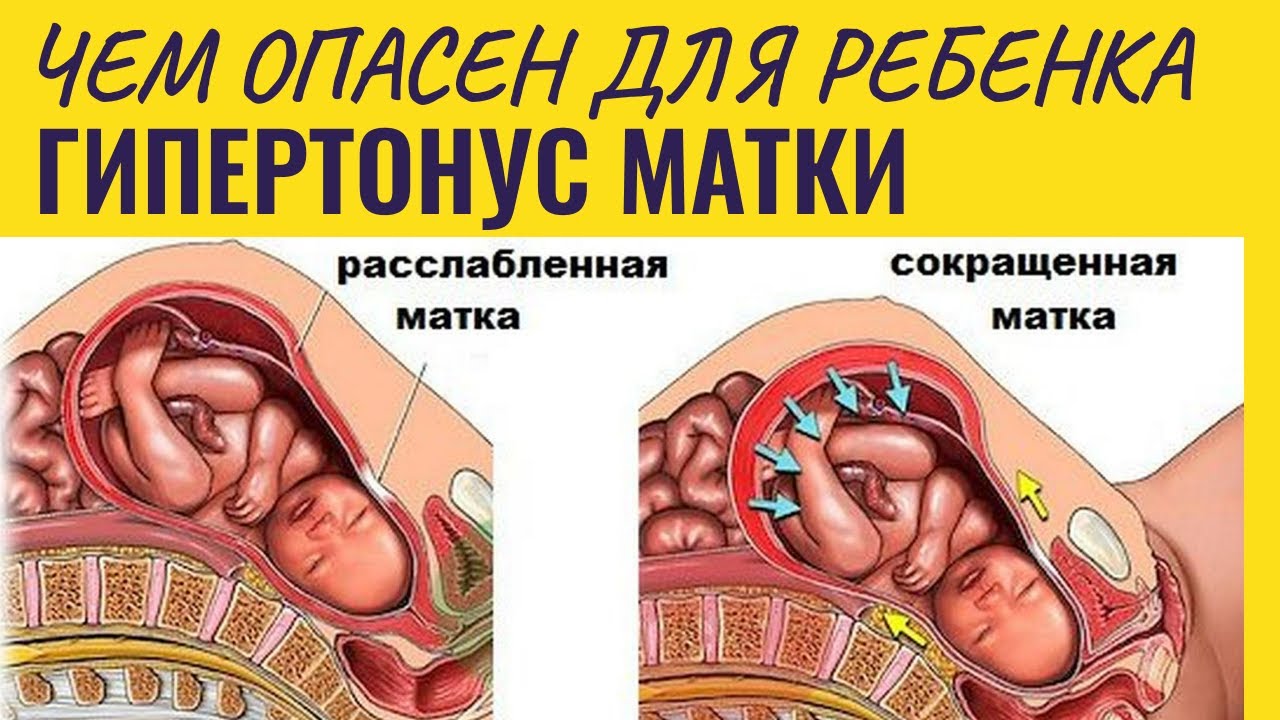
Повышенный тонус матки при беременности или так называемый гипертонус матки — это такое состояние матки, которое характеризуется болезненным напряжением, чреватым выкидышем и осложнениями беременности. Чем опасен повышенный тонус матки? На ранних сроках он может вызвать гибель плода, во втором и третьем триместре — самопроизвольный аборт или преждевременные роды.
Традиционное лечение тонуса матки
Если во время беременности вы испытываете ноющие боли в низу живота
 Если гипертонус вызван заболеваниями, то необходимо лечение у гинеколога.
Если гипертонус вызван заболеваниями, то необходимо лечение у гинеколога.Остеопатическая помощь в «Центре остеопатии и здоровья» при повышенном тонусе матки
В нашем организме все взаимосвязано, и повышение
Цены на услуги по остеопатии
| УСЛУГА | ВЗРОСЛЫМ | ДЕТЯМ |
|---|---|---|
| Консультация остеопата | 2 500 | 2 500 |
| Сеанс остеопатического лечения | (4 500 при предоплате курса от 7 процедур) | (4 500 при предоплате курса от 5 процедур) |
Консультация остеопата руководителя клиники Лазаревой Н. Г. Г. | — | 3 000 |
| Сеанс остеопатического лечения у руководителя клиники Лазаревой Н.Г. | — | 7 000 (скидка при предоплате курса от 5 процедур) |
Когда необходима госпитализация в роддом?
Всем известно, что беременной женщине нельзя сильно волноваться, от любых отрицательных эмоций ее нужно ограждать. Но часто бывает так, что во время очередного посещения гинеколога он рекомендует будущей маме лечь в стационар «на сохранение». Постоянное нахождение в палате, процедуры, чужие лица, анализы и медперсонал в белых халатах порождает страх у женщин, поэтому многие из них любыми путями стараются найти повод, чтобы остаться дома и получать амбулаторное лечение. Госпитализация, действительно, является нестандартной ситуацией, тем более для беременной женщины, которая боится не только за свою жизнь, но и несет ответственность за здоровье будущего ребенка. Не стоит впадать в панику и бояться стационарного лечения, если врач вам назначил госпитализацию, значит, у него есть на это серьезные основания.

2. Пониженный уровень гемоглобина. Низкий уровень гемоглобина представляет серьезную угрозу нормальному развитию плода, он может привести даже к гипоксии ребенка. Если никакие витамины и употребление продуктов, богатых железом, не привели к улучшению состава крови будущей мамы, то необходимо стационарное лечение.
3. Боли в пояснице и внизу живота. Эти симптомы могут свидетельствовать о возможном выкидыше, а если при поздних сроках беременности — о преждевременных родах. В условиях стационара при правильном лечении все эти нежелательные явления можно предотвратить. Врач для этого назначает препараты, способствующие улучшению обмена веществ у будущей матери, а при преждевременных родах беременной специальные препараты. Это ускоряет формирование легких малыша и исключает проблемы с дыханием во время родов.
5. Хронические заболевания будущей мамы. Когда у беременной женщины есть серьезные заболевания, такие как пиелонефрит, цистит, перебои в работе сердца, то обязательно требуется госпитализация. Острые инфекционные заболевания также служат поводом для направления беременной в стационар для проведения сохраняющей терапии.

Если будущей маме предстоит госпитализация, очень важно правильно психологически настроиться на пребывание в стационаре. Конечно же, не стоит расстраиваться и переживать, а тем более плакать. Во-первых, это бессмысленно, а во-вторых, может усугубить возникшие нарушения в течении беременности. Стоит настроиться на позитивный лад. Находясь в больнице, можно отдохнуть и выспаться, прочитать много интересных книг, познакомиться с другими беременными женщинами, а возможно, даже найти подруг. И, конечно, важно помнить, что все это делается ради того, чтобы беременность протекала благополучно и малыш родился крепким и здоровым.
Остеопатия для беременных – Клиника Гармония
С помощью специальных остеопатических приемов и техник остеопат может изменить прогноз вынашивания и избавить пациентку от многих женских проблем во время беременности. Остеопатическое лечение беременных направлено на нормализацию тонуса матки, улучшение мобильности в окружающих суставах и тканях, подготовку связочной, мышечной и скелетной системы к родам, улучшение кровообращения в брюшной полости и малом тазе, оптимизацию работы костей таза, исправление осанки на различных этапах беременности. Остеопат с помощью мягких техник поможет избавиться от неблагоприятных симптомов, облегчит течение вынашивания и подготовит женщину к предстоящей родовой деятельности.
Остеопат с помощью мягких техник поможет избавиться от неблагоприятных симптомов, облегчит течение вынашивания и подготовит женщину к предстоящей родовой деятельности.
Когда будущей маме обратиться к остеопату?
Лучше всего обращаться к остеопату еще до зачатия, в момент планирования беременности. Отрегулировать работу организма в это время гораздо легче.
Однако по нашим наблюдением большинство женщин обращаются к остеопату уже после 15-16 недели, когда изменившаяся осанка и растущий животик начинают доставлять определенные неудобства. Во второй половине вынашивания в зависимости от диагностированных проблем остеопатические сеансы проводят 2-3 раза в неделю. Ближе к родам, посещения остеопата становятся более частыми.
На протяжении беременности посетить остеопата рекомендуется минимум три раза:
- После 15-16 недель, когда сформирована плацента;
- В 23-26 недель;
- После 32-34 недели.
При наличии жалоб у беременной, посещать доктора нужно чаще.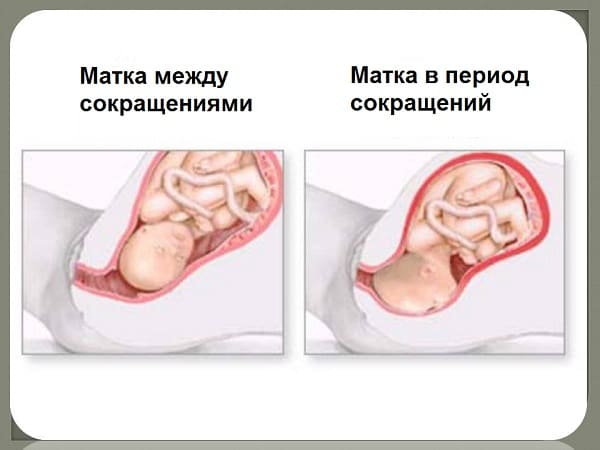
Показания для остеопатического лечения
Остеопатическое лечение обязательно проводится при наличии следующих состояний:
- Гипертонус матки;
- Отеки;
- Токсикоз;
- Угроза выкидыша;
- Боль внизу живота;
- Варикоз;
- Дискомфорт и боль в спине;
- Боль в крестце и копчике;
- Недостаточная состоятельность плаценты;
- Угроза преждевременных родов.
Также остеопатическое лечение может выполняться с целью коррекции положения плода, подготовки таза к родовой деятельности и послеродовой терапии.
Остеопатия на каждом этапе беременности
Каждый триместр беременности уникален, как и жалобы, с которыми сталкивается будущая мама.
Остеопатия в первом триместре
Основными жалобами в первом триместре являются головная боль, головокружения и эмоциональная нестабильность (тревога, раздражительность, подавленность, плаксивость). В женском организме в этот период происходит очень сильная перестройка гормональной системы, повышается нагрузка на желчный пузырь и печень, в них зачастую нарушается венозный и лимфатический отток. Остеопат устраняет спазмы мягких тканей стенки внутренних органов, регулируя работу системы циркуляции, восстанавливает подвижность позвоночника и баланс нервной системы.
Остеопат устраняет спазмы мягких тканей стенки внутренних органов, регулируя работу системы циркуляции, восстанавливает подвижность позвоночника и баланс нервной системы.
В процессе беременности растет матка, происходит утолщение всех слоев ее стенок для обеспечения хорошего питания и внутриутробного развития малыша. По мере роста матки внутренние органы брюшной полости смещаются назад и вверх, поднимаясь к диафрагме. Печень, желудок и кишечник при этом испытывают нагрузки. Их функции могут нарушаться, могут возникать изжога, запоры и другие неприятные симптомы, что является следствием напряжения диафрагмы. Безусловно, матке беременной нужно место для роста, но если отрегулировать положение других органов, то их работа будет восстановлена. Более того, остеопат устраняет предшествующие повреждения.
Остеопатическая коррекция на втором триместре
Во втором триместре беременности матка продолжает расти, вместе с ней поднимаются маточные трубы и яичники. К 16-17 неделям матка находится между пупком и лоном. В этот период часто возникает натяжение мягких тканей, из-за чего женщину могут беспокоить боли в паху. Из-за напряженных тканей ухудшаются процессы кровообращения. Отекают ноги, возникает варикоз.
К 16-17 неделям матка находится между пупком и лоном. В этот период часто возникает натяжение мягких тканей, из-за чего женщину могут беспокоить боли в паху. Из-за напряженных тканей ухудшаются процессы кровообращения. Отекают ноги, возникает варикоз.
Тело беременной женщины можно сравнить с парусным кораблем, где мачта – это столб позвоночника, а канаты и тросы – мышечно-фасциальные тяги, направленные к различным органам, костям, тканям и суставам. Матка — центр всего корабля, каюта капитана, которая управляет всеми системами. Весь организм беременной подстраивается под матку, чтобы малышу было хорошо, матка – сверхважный орган.
По мере роста матки диафрагма смещается наверх. Не может полностью расправиться и опуститься, из-за чего возникают нарушения дыхания, появляется отдышка, которая усиливается, когда женщина лежит на спине. Спазм диафрагмы вызывает пищеварительные нарушения, беспокоят тяжесть в желудке, изжога и тошнота, появляются боли в грудном отделе.
Остеопат легко и безболезненно избавит женщину от таких жалоб, сбалансировав тонус диафрагмальной мышцы и матки.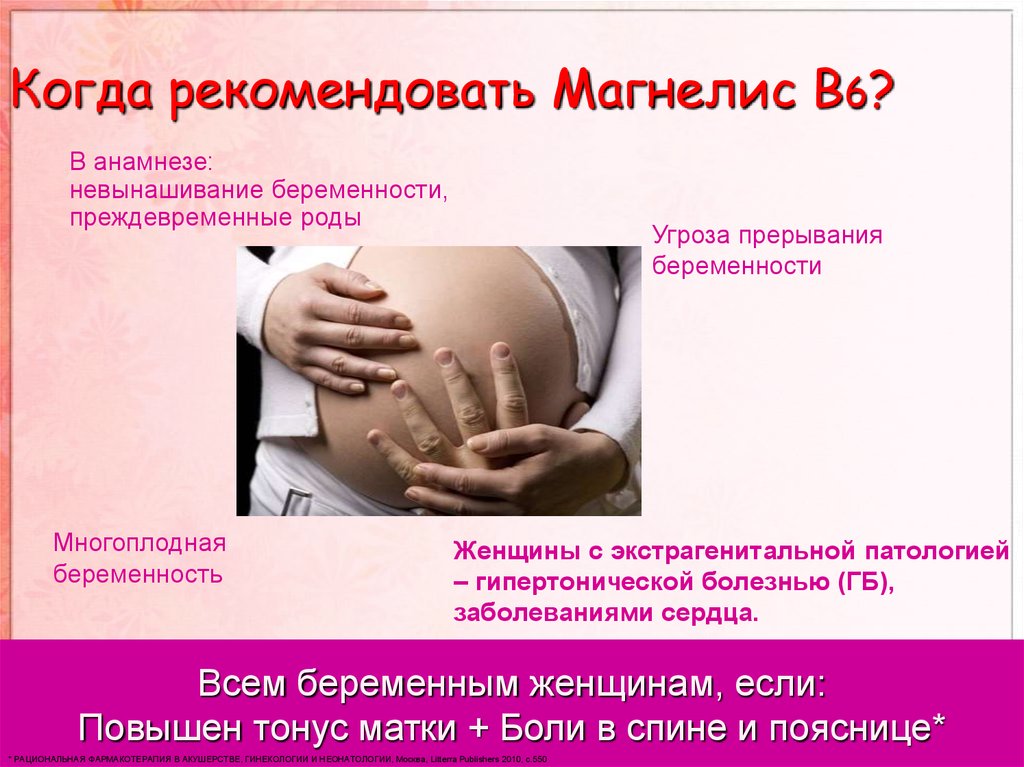
Лечение остеопатическими техниками в третьем триместре
В этот период и тело мамы, и ребенок готовятся к цели всей беременности. Остеопат в это время подготавливает тело мамы к здоровым и безопасным родам.
В момент родов, когда головка малыша начинает выходить, в тазовых костях в норме происходят небольшие движения: седалищные бугры сближаются, крылья подвздошных костей расходятся, пятый поясничный позвонок с крестцом отходят назад. Здоровье малыша тесно связано с этими моментами. Основная задача остеопата — ликвидировать компрессию поясничного позвонка перед беременностью либо до родовой деятельности.
Крайне важно, чтобы во время рождения малыша копчик женщины отклонился назад, помогая головке ребенка выиграть несколько миллиметров. Любая травма копчика, небольшое его смещение будут существенным препятствием. Для ускорения родовой деятельности акушеры, давят на матку и ребенка, а это может привести к разрывам, травматизации мамы и ребенка.
Своевременное посещение врача-остеопата, коррекция отклонений в области позвоночника, таза и внутренних органов позволит избежать очень многих проблем.
Комфорт и безопасность остеопатии для беременных
Методы остеопатии отличаются мягкостью, безопасностью и комфортностью как для мамы, так и для ребенка. Используются исключительно нетравматичные и бестрессовые приемы. После лечения уходят головокружение, одышка, изжога, боли в голове, животе и позвоночнике, дискомфорт и тяжесть. Исчезает напряжение в матке, а животик становится мягким и пластичным.
Наиболее серьезными травмами считаются те повреждения, которые получил ребенок во внутриутробном развитии и в первые 2-3 года жизни. Поэтому остеопатия с ее щадящими приемами очень важна на всех этапах вынашивания. Также остеопатическое лечение следует продолжать на протяжении первых лет жизни малыша после рождения. Женщинам, имеющим определенные проблемы со здоровьем, перед беременностью рекомендуется посетить остеопата, который поможет установить причину патологических состояний и обеспечит гармоничное и легкое течение беременности.
Остеопатические приемы после рождения ребенка
Желательно продолжить посещение остеопата после родов.
Сеансы будут полезны для мамы, так как позволят ей:
- Быстро восстановиться после беременности;
- Вернуть тонус матки;
- Восстановить мышцы живота;
- Улучшить работу молочных желез, их лимфоотток и кровоснобжение;
- Избежать мастопатии;
- Вернуть внутренние органы в их нормальное положение;
- Скорректировать работу позвоночника;
- Вернуть таз в естественное положение.
Обследования малыша у остеопата благоприятно скажется на его:
- Послеродовой адаптации;
- Психомоторном развитии;
- Становлении иммунной системы;
- Социальной интеграции.
Стоматология для беременных
Женщинам, которые запланировали беременность, необходимо заблаговременно заняться санацией полости рта. Это поможет избежать многих проблем с зубами в период вынашивания ребенка и после его рождения. Но и во время беременности посещение стоматолога вполне возможно. Клиника Дентлайн располагает средствами, необходимыми для безопасного и комфортного лечения зубов будущих матерей.
Клиника Дентлайн располагает средствами, необходимыми для безопасного и комфортного лечения зубов будущих матерей.
Как лечат зубы во время беременности?
Врач должен быть поставлен в известность о вашем положении, сроках беременности и особенностях вашей беременности. Во время беременности можно проводить гигиенические процедуры, лечить кариес и его осложнения, болезни десен. А вот сложные хирургические вмешательства, имплантацию, панорамные снимки и отбеливание зубов при беременности делать нельзя.
На каком сроке лечить зубы наименее опасно?
Второй триместр — самый благоприятный период для лечения зубов. Но при острой необходимости можно посетить стоматолога и в первые недели беременности. Если существует угроза выкидыша, лечение проводить не следует. Рентген зубов не рекомендуется делать вообще, только в очень крайних случаях.
Безопасна ли для беременных анестезия?
В первом и третьем триместре анестезию использовать нельзя, только в случае острой необходимости.
Во втором триместре можно проводить стоматологическое лечение беременных женщин, используя специальные анестетики с минимальным содержанием адреналина.
Адреналин вызывает сужение кровеносных сосудов и оказывает обезболивающее воздействие. Эти средства запрещены во время вынашивания ребенка, потому что способны спровоцировать повышение тонуса матки и артериального давления.
Как выбираются методы лечения в зависимости от сроков беременности?
Первый триместр беременности связан с риском самопроизвольного аборта, поэтому в данный период вмешательства необходимы только при острой боли или сильной припухлости десен. Во втором триместре можно проводить комплексное лечение зубов с применением специальной анестезии. В третьем триместре визит к стоматологу должен быть по максимуму коротким.
Опасен ли рентген при беременности?
В период вынашивания ребенка необходимо избегать рентгеновского излучения. Поэтому очень важно информировать врача о своем положении. Рентген зубов делают лишь в случаях воспаления, угрожающего здоровью матери. При этом используются радиовизиографы с минимальной дозой облучения и специальные средства защиты.
Рентген зубов делают лишь в случаях воспаления, угрожающего здоровью матери. При этом используются радиовизиографы с минимальной дозой облучения и специальные средства защиты.
Как рентгеновские лучи действует на плод?
Наиболее чувствительны к радиации интенсивно делящиеся клетки организма. У взрослых таких клеток немного, а в организме плода их огромное количество. По этой причине влияние ионизирующего излучения на будущего малыша крайне негативно: в момент формирования жизненно важных органов ребенка любой сбой на клеточном уровне может стать причиной патологий. Рентген зубов во время беременности иногда провоцирует врожденные заболевания у младенца.
Почему при беременности кровоточат дёсны?
Воспаление и кровоточивость десен часто связаны с гормональными изменениями в организме будущей мамы, вызывающими усиление притока крови к тканям. Десны становятся красными, отекают и болят от прикосновений зубной щетки. Иногда из-за болезненности женщины реже чистят зубы. В результате налет накапливается и ухудшает состояние десен. Токсикоз очень вреден для зубов и десен. В рвотных массах содержится желудочная кислота, которая раздражает десны и растворяет зубную эмаль, ослабляя защиту ваших зубов от кариеса. Необходимо тщательно полоскать рот после рвоты водой с пищевой содой.
В результате налет накапливается и ухудшает состояние десен. Токсикоз очень вреден для зубов и десен. В рвотных массах содержится желудочная кислота, которая раздражает десны и растворяет зубную эмаль, ослабляя защиту ваших зубов от кариеса. Необходимо тщательно полоскать рот после рвоты водой с пищевой содой.
Как заболевания десен влияют на плод?
Гингивит при беременности опасен активным размножением микробов. Патологические микроорганизмы выделяют токсины и особые вещества — медиаторы воспаления. Поступая в кровь матери, они негативно влияют на плаценту, а значит, и на будущего малыша: инфекция повышает риск преждевременных родов и становится причиной низкого веса ребенка при рождении.
Как предупредить разрушение зубов после родов?
Чтобы сохранить зубы здоровыми необходимо регулярно посещать стоматолога. Беременность и роды — большая нагрузка для организма женщины и часто страдают именно зубы.
Эффективными профилактическими мерами являются своевременые профессиональные чистки зубов с удалением зубных отложений и восстановление минеральной структуры зубов при помощи процедур ремотерпии.
Акция «Горящее время»
Вы можете записаться на прием в горящее время
и получить скидку 15%
Тонус матки при беременности — Дети Mail.ru
Фотобанк Лори
Около 50% будущих мам хорошо знают, что такое повышенный тонус матки при беременности.
Обычно он вызывает сильное беспокойство у беременных, поэтому давайте разберемся, что такое повышенный тонус, каковы его причины, опасен ли он, и какие существуют способы снять повышенный тонус.
Повышенный тонус матки (или гипертонус)- это сокращение мышечной мускулатуры матки в сроки, когда ребенок еще не готов родиться. Беременная при этом чувствует напряжение и тяжесть внизу живота, иногда возможны боли в области лобка или поясницы; иногда характер болей может быть схваткообразным.
Спровоцировать повышенный тонус матки может сильный стресс, половой акт, мышечные усилия беременной, преждевременное раскрытие шейки матки. Порой повышенный тонус может вызвать даже ощупывание живота, ведь матка легко реагирует на физические раздражения.
Если боли во время гипертонуса матки бывают редко, то, скорее всего, речь идет о естественном напряжении мышц. В норме такое напряжение должно возникать до нескольких десятков раз в сутки.
Иногда диагноз «повышенный тонус матки» врач ставит после исследования УЗИ. Это еще не причина для паники, но повод для того, чтобы быть внимательнее к своим ощущениям. А вот частое состояние напряженности, особенно сопровождаемое болезненными ощущениями, требует постоянного контроля со стороны специалистов, обследованию и лечению.
Самостоятельно можно немного ослабить спазмы, приняв таблетку но-шпы или дротаверина, или поставив свечу с папаверином в прямую кишку. Эти действия ни в коем разе не отменяют консультацию с врачом и последующий выбор соответствующего лечения. Ведь медикаментозно можно избавиться от симптомов тонуса матки, а его причины останутся. Всегда нужно помнить, что схваткообразные боли внизу живота, сопровождающие повышение тонуса, а также кровянистые выделения — это повод срочно вызывать службу скорой помощи.
Для профилактики повышенного тонуса матки гинекологи обычно рекомендуют снижение физической активности будущей мамочки. Иногда рекомендуется соблюдать строгий постельный режим, отказ от половых сношений. Также для профилактики гипертонуса очень будущей маме важно находится в комфортной психологической атмосфере, и, по возможности, исключить выполнение тяжелой механической работы.
врач УЗД, акушер-гинеколог Нечепуренко Ольга Павловна.
02 декабря 2019
Журнал «Здоровье семьи»Беременность, конечно, не болезнь. Но
в это время будущая мама испытывает те
или иные неудобства, могут обостриться ее
хронические заболевания или возникнуть
непривычные проблемы со здоровьем. Так
или иначе, стоит подумать о том, чтобы модернизировать домашнюю аптечку, дополнив ее всеми потенциально необходимыми
препаратами. Поливитамины. Беременная женщина
нуждается в большем количестве витаминов и зачастую даже рациональное питание
в этот период не может полностью удовлетворить потребность организма в витаминах
и микроэлементах. Лучше всего принимать
поливитаминные препараты, рассчитанные
именно на беременных. Подобрать такой
препарат поможет ТОЛЬКО доктор. Однако при возникновении различных осложнений течения беременности врач может назначить Вам в дополнение к принимаемым
поливитаминам следующие препараты:
— фолиевая кислота — витамин В9, который
рекомендуют принимать до 12-й недели
беременности, так как при его недостатке
могут развиться анемия, нарушения свертываемости крови, гипотрофия плода. Достаточное же количество фолиевой кислоты
обеспечит правильное формирование нервной трубки плода, из которой потом будет
формироваться нервная система малыша;
— витамин Е выполняет в организме важную защитную функцию, борясь со свободными радикалами — продуктами обмена
веществ, разрушающими клетки; кроме
того, он способствует расслаблению мускулатуры матки во время беременности, тем
самым предотвращая ее прерывание;
— во время беременности увеличивается потребность в железе, так как этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм
не только матери, но и плода.
Поливитамины. Беременная женщина
нуждается в большем количестве витаминов и зачастую даже рациональное питание
в этот период не может полностью удовлетворить потребность организма в витаминах
и микроэлементах. Лучше всего принимать
поливитаминные препараты, рассчитанные
именно на беременных. Подобрать такой
препарат поможет ТОЛЬКО доктор. Однако при возникновении различных осложнений течения беременности врач может назначить Вам в дополнение к принимаемым
поливитаминам следующие препараты:
— фолиевая кислота — витамин В9, который
рекомендуют принимать до 12-й недели
беременности, так как при его недостатке
могут развиться анемия, нарушения свертываемости крови, гипотрофия плода. Достаточное же количество фолиевой кислоты
обеспечит правильное формирование нервной трубки плода, из которой потом будет
формироваться нервная система малыша;
— витамин Е выполняет в организме важную защитную функцию, борясь со свободными радикалами — продуктами обмена
веществ, разрушающими клетки; кроме
того, он способствует расслаблению мускулатуры матки во время беременности, тем
самым предотвращая ее прерывание;
— во время беременности увеличивается потребность в железе, так как этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм
не только матери, но и плода. Удовлетворить эту потребность достаточно сложно
путем простой коррекции рациона;
— кальций обеспечивает правильный рост
и формирование костной ткани плода. Если
кальций в недостаточном количестве поступает с пищей, то он «берется» из костей матери, что приводит к нарушению их структуры — остеопорозу, ухудшению состояния
зубов. Поэтому беременным в
Домашняя аптечка
для беременных
ряде случаев рекомендуют принимать препараты кальция. Часто такие препараты содержат и витамин D, который способствует
улучшению усвоения поступающего кальция.
Нужную дозировку и срок приема этих
препаратов Вам подберет лечащий врач,
потому что они индивидуальны для каждой женщины и зависят от степени выраженности осложнений беременности. Ни
в коем случае не стоит заниматься самоназначением того или иного витаминного
комплекса. Обязательно перед приемом
любого препарата проконсультируйтесь с
врачом!
Спазмолитические препараты. Они используются при повышении тонуса матки.
Удовлетворить эту потребность достаточно сложно
путем простой коррекции рациона;
— кальций обеспечивает правильный рост
и формирование костной ткани плода. Если
кальций в недостаточном количестве поступает с пищей, то он «берется» из костей матери, что приводит к нарушению их структуры — остеопорозу, ухудшению состояния
зубов. Поэтому беременным в
Домашняя аптечка
для беременных
ряде случаев рекомендуют принимать препараты кальция. Часто такие препараты содержат и витамин D, который способствует
улучшению усвоения поступающего кальция.
Нужную дозировку и срок приема этих
препаратов Вам подберет лечащий врач,
потому что они индивидуальны для каждой женщины и зависят от степени выраженности осложнений беременности. Ни
в коем случае не стоит заниматься самоназначением того или иного витаминного
комплекса. Обязательно перед приемом
любого препарата проконсультируйтесь с
врачом!
Спазмолитические препараты. Они используются при повышении тонуса матки. Их действие основано на расслаблении
мускулатуры матки. Врачи рекомендуют
обязательно носить подобные препараты с
собой всегда, поскольку тонус матки может
возникнуть в любой момент, а это неблагоприятно сказывается на самочувствии
плода и может даже привести к самопроизвольному аборту. Среди спазмолитиков, которые чаще всего назначаются беременным
женщинам, лидируют но-шпа и ректальные
свечи с папаверином.
Выбор препарата и периодичности его
применения возлагается исключительно
на врача, поскольку для каждого препарата существуют противопоказания.
Слабительные средства. Во время беременности часто возникают проблемы
со стулом, что препятствует нормальному
пищеварению и обмену веществ. Если корректирующая диета не помогает, можно использовать мягкие слабительные средства,
выбирая те, которые не противопоказаны
во время беременности и не оказывают влияния на плод.
Препараты для лечения геморроя. Часто
возникающие во время беременности запоры могут провоцировать развитие геморроя — варикозного расширения вен заднего
прохода и прямой кишки в виде болезненных узлов и шишек, которые начинают
кровоточить при опорожнении кишечника.
Их действие основано на расслаблении
мускулатуры матки. Врачи рекомендуют
обязательно носить подобные препараты с
собой всегда, поскольку тонус матки может
возникнуть в любой момент, а это неблагоприятно сказывается на самочувствии
плода и может даже привести к самопроизвольному аборту. Среди спазмолитиков, которые чаще всего назначаются беременным
женщинам, лидируют но-шпа и ректальные
свечи с папаверином.
Выбор препарата и периодичности его
применения возлагается исключительно
на врача, поскольку для каждого препарата существуют противопоказания.
Слабительные средства. Во время беременности часто возникают проблемы
со стулом, что препятствует нормальному
пищеварению и обмену веществ. Если корректирующая диета не помогает, можно использовать мягкие слабительные средства,
выбирая те, которые не противопоказаны
во время беременности и не оказывают влияния на плод.
Препараты для лечения геморроя. Часто
возникающие во время беременности запоры могут провоцировать развитие геморроя — варикозного расширения вен заднего
прохода и прямой кишки в виде болезненных узлов и шишек, которые начинают
кровоточить при опорожнении кишечника. Поэтому врач может прописать специальные лекарственные средства. Обычно
подобные препараты выпускаются в форме
ректальных свечей.
Иммуностимуляторы, которые используются для лечения или профилактики простудных заболеваний. Существуют специальные лекарственные средства, которые
показаны будущим мамам и не причиняют
вреда плоду в утробе. Как правило, все они
созданы на основе интерферона, который
помогает организму бороться с бактериальными и вирусными инфекциями.
Оксолиновая мазь используется для профилактики гриппа и ОРВИ во время эпидемий этих заболеваний. Небольшим количеством мази смажьте слизистую оболочку
носа, и она будет создавать барьер для проникновения вируса воздушно-капельным
путем. Подобную профилактику рекомендуется проводить перед тем, как Вы пойдете в места массового скопления людей.
Осенью и весной лучше использовать оксолиновую мазь перед поездкой в общественном транспорте, а лучше — каждый раз, выходя на улицу.
В первой половине беременности, учитывая особенности изменения возбудимости нервной системы – повышенную плаксивость, раздражительность, а во второй
половине беременности — учитывая частую
бессонницу, Вам может пригодиться успокаивающее средство.
Поэтому врач может прописать специальные лекарственные средства. Обычно
подобные препараты выпускаются в форме
ректальных свечей.
Иммуностимуляторы, которые используются для лечения или профилактики простудных заболеваний. Существуют специальные лекарственные средства, которые
показаны будущим мамам и не причиняют
вреда плоду в утробе. Как правило, все они
созданы на основе интерферона, который
помогает организму бороться с бактериальными и вирусными инфекциями.
Оксолиновая мазь используется для профилактики гриппа и ОРВИ во время эпидемий этих заболеваний. Небольшим количеством мази смажьте слизистую оболочку
носа, и она будет создавать барьер для проникновения вируса воздушно-капельным
путем. Подобную профилактику рекомендуется проводить перед тем, как Вы пойдете в места массового скопления людей.
Осенью и весной лучше использовать оксолиновую мазь перед поездкой в общественном транспорте, а лучше — каждый раз, выходя на улицу.
В первой половине беременности, учитывая особенности изменения возбудимости нервной системы – повышенную плаксивость, раздражительность, а во второй
половине беременности — учитывая частую
бессонницу, Вам может пригодиться успокаивающее средство. Валериана и пустырник — это средства, использование которых
безопасно для будущей мамы. Они выпускаются в форме таблеток, высушенного сбора
и в форме спиртовых настоек. Лучше всего
использовать сбор этих трав и готовить из
них отвары.
Антигистаминные средства. Во время беременности в связи с изменением иммунного статуса велика вероятность проявления
тех или иных аллергических реакций, даже
если раньше Вам не приходилось встречаться с этим недугом. Поэтому надо держать
в аптечке тот препарат против аллергии, который порекомендует Вам врач.
Валериана и пустырник — это средства, использование которых
безопасно для будущей мамы. Они выпускаются в форме таблеток, высушенного сбора
и в форме спиртовых настоек. Лучше всего
использовать сбор этих трав и готовить из
них отвары.
Антигистаминные средства. Во время беременности в связи с изменением иммунного статуса велика вероятность проявления
тех или иных аллергических реакций, даже
если раньше Вам не приходилось встречаться с этим недугом. Поэтому надо держать
в аптечке тот препарат против аллергии, который порекомендует Вам врач.
Поделиться в соц.сетях
Тонус матки при беременности: причины и лечение
Беременность — самый замечательный период каждой женщины. Важными факторами нормальной беременности являются спокойствие и гармония, поскольку от этих основных моментов зависит здоровье ребенка и матери, а также успешные роды. К сожалению, в большинстве случаев все происходит по-другому.
В последнее время считается нормой патология при беременности. По статистике, патологоанатомическое отделение родильного дома всегда было пустым; Сегодня беременным не осталось места.Самый частый диагноз — тонус матки.
Эта статья поможет вам позаботиться о своем здоровье во время беременности, так как это первоочередная задача, ведь тонус матки может грозить печальными последствиями. Тонус матки — одна из причин неправильного образа жизни, хронических стрессов и переутомления. Следует помнить, что такой тон не означает возможный аборт. Давайте узнаем, как его диагностировать и вовремя лечить.
Прежде всего, успокойся. Иногда врачи намеренно или по незнанию усугубляют проблему; такая ситуация сказывается на здоровье матери и ребенка.Болезненные комментарии врача побуждают женщину гуглить такие термины, как «беременность» и «тонус матки».
В целом тонус матки — это неконтролируемое снижение матки, провоцирующее возможный аборт. Однако есть и другие последствия такого тона. Давайте узнаем понятие о нормальном тонусе матки.
Давайте узнаем понятие о нормальном тонусе матки.
Матка — это орган, состоящий из мышечной ткани. Стены трехслойные:
- Слой 1 st покрывает матку тонкой пленкой снаружи;
- Посередине внешнего и внутреннего слоев находится мышечный слой, который называется «миометрий».Он состоит из соединительнотканных волокон;
- Эндометрий внутри матки.
Повышенное давление матки во время беременности провоцируется тканевыми волокнами, которые, как правило, сокращаются. При нормальном течении беременности мышцы матки расслаблены, это называется нормостенией. Если возникают стрессы и перенапряжение, сокращаются мышечные волокна; тонус и давление матки повышены.
У женщины может быть тонус матки на протяжении всей беременности.Обычно тонус матки 2 nd спровоцирован переутомлением и неправильным образом жизни. Если у женщины тон в сроке 3 rd , это может привести к преждевременным родам; таким образом, нужно приложить много усилий, чтобы окончательно ухаживать за ним.
Мать и ее тело ждут ребенка. Матка увеличивается за счет роста мышечных волокон. Также увеличивается количество ферментов, кальция, гликогена и других микроэлементов, так как это необходимо для работы матки во время родов.
Причины нормостении
Итак, для успешных родов необходимо иметь нормальный тонус матки. Гиперстения провоцируется дисфункцией некоторых процессов, вызывающих нормостению.
Мозг Все органы человека, включая матку, наполнены нервными окончаниями и рецепторами. Концы нервов матки посылают сигнал ЦНС и ВНС, то есть центральной и вегетативной нервным системам. В начале беременности ЦНС получает импульсы, чтобы предупредить об этом мозг.Мозг тормозит множество нервных процессов, и беременность становится важнейшим событием в жизни женщины. Теперь все остальное отодвинуто на второй план. Если у женщины было сильнейшее эмоциональное расстройство или страх, могут быть сформированы точки питания. Они влияют на доминанту беременности и вызывают повышение тонуса матки.
Они влияют на доминанту беременности и вызывают повышение тонуса матки.
В течение 39 недель беременности рецепторы матки и спинной мозг снижают возбудимость, что способствует нормальному течению беременности. К моменту родов возбудимость спинного мозга повышается.
Прогестерон и F этоплацентарная системаГормоны также отвечают за нормальное течение беременности. Прогестерон играет важную роль до 10 -й 9 919-й недели беременности. Этот гормон вырабатывается яичниками и называется желтым телом. Он образуется в месте выхода яйцеклетки и выходит в маточную трубу. В период беременности желтое тело яичника трансформируется в желтое тело беременности и стимулирует выработку эстрогена и прогестерона до 10 -й 9 919-й недели беременности.Затем он уменьшается с синтезом прогестерона.
Прогестерон является основным компонентом нормального течения беременности и тонуса матки. Он снижает способность матки сокращаться и снижает тонус кишечника. Это причина возможных запоров. Прогестерон влияет на ЦНС, поэтому многие женщины страдают от усталости.
Это причина возможных запоров. Прогестерон влияет на ЦНС, поэтому многие женщины страдают от усталости.
Состоит из печени, коры надпочечников и плаценты женщины и ребенка. FPS стимулирует выработку эстриола — гормона, регулирующего кровообращение в матке и плаценте.При нарушении выработки этого гормона и работы FPS могут развиться апериодичности.
Причины тонуса маткиМногие женщины сталкиваются с такой проблемой, как тонус матки во время беременности. Причины этого осложнения — разные проблемы.
Тонус матки в первые сроки беременности провоцируется неправильной выработкой гормонов. Основным гормоном, отвечающим за нормальный тонус матки, является прогестерон. Качество его изготовления зависит от множества условий.При дефиците прогестерона может произойти аборт.
Вот список условий, при которых не хватает прогестерона:
- Генитальный инфантилизм — ателия органов половой системы.
 В таких случаях матка сокращается из-за сильного давления.
В таких случаях матка сокращается из-за сильного давления. - Гиперандрогения — это повышенное количество мужских гормонов в организме женщины, которые вырабатываются надпочечниками. Эта проблема возникает задолго до беременности: нарушение менструального цикла, избыток волос и проблемы с кожей, которые усугубляются перед менструацией.Иногда гиперандрогения протекает бессимптомно, и тогда требуется анализ крови.
- Гиперпролактинемия — это повышенное количество пролактина в крови женщины. Этот гормон вырабатывается гипофизом. В случае такого отклонения возможно развитие бесплодия. До беременности гиперпролактинемия стимулирует отхождение молока из сосков и нарушение регулярного цикла.
До наступления беременности бесплодие, эндометриоз или миома предупреждают о проблемах с выработкой гормонов в организме.Такие апериодичности могут быть причиной повышения тонуса и прерывания беременности.
Помимо гормонов и нервных проблем, есть и другие предпосылки для тонуса матки. Причины кроются в тканях стенок и волокон матки:
Причины кроются в тканях стенок и волокон матки:
- Эндометриоз — разрастание мембраны внутри матки в нетипичных областях.
- Миома — доброкачественная опухоль матки.
- Раннее воспалительное заболевание матки и придатков.
Тонус матки может развиться из-за высокого уровня воды, многоплодной беременности и слишком большого плода.В случае дисфункции ЦНС запутывается процесс управления сокращением мышц в утробе; это приводит к повышению тонуса. Другие причины — чрезмерная физическая нагрузка, хронический стресс, инфекционные и воспалительные заболевания, например ОРЗ, грипп, пиелонефрит.
Симптомы тонуса матки при беременностиПри появлении болей внизу живота как можно скорее обратиться к врачу. Даже боль в спине на начальных сроках предупреждает об изменениях в организме, чтобы принять плод и сосуществовать с ним.
Тем не менее, вы чувствуете схватки и боль внизу живота, которые определяют тонус матки; Таким образом, рекомендуется срочно обратиться к квалифицированному специалисту.
Если женщина жалуется на боли внизу живота и люмбаго, то есть вероятность тонуса матки: живот и матка превращаются в камень или женщина жалуется на кровянистые выделения.
Для диагностики проблемы врачи применяют:
- Пальпация, i.е. прикосновение и пальпация живота беременной. Если она ложится на спину, живот и матка превращаются в камень в случае повышения тонуса матки.
- УЗИ определяет локальное или полное утолщение мышечного слоя матки.
Для его измерения врачи применяют специальный прибор со встроенным детектором.
Как избавиться от тонуса матки?Не волнуйтесь, если у вас есть такой диагноз! Стресс только провоцирует ухудшение тонуса и мешает от него избавиться.
Лечебно-профилактические мероприятия В первую очередь посоветуйтесь с врачом, как снизить тонус при беременности. Обычно врач назначает постельный режим, седативные средства, чтобы уменьшить спазмы и общую активность матки. Как правило, лечение проходит только в стационаре. Если женщине не хватает прогестерона, врач назначает Утрожестан или Дюфастон, различные спазмолитики, такие как Но-шпа, Папаверини. Во время лечения важно контролировать сахар, сердцебиение и давление.
Обычно врач назначает постельный режим, седативные средства, чтобы уменьшить спазмы и общую активность матки. Как правило, лечение проходит только в стационаре. Если женщине не хватает прогестерона, врач назначает Утрожестан или Дюфастон, различные спазмолитики, такие как Но-шпа, Папаверини. Во время лечения важно контролировать сахар, сердцебиение и давление.
Препарат снабжает организм витамином B6. Также его назначают при угрозе прерывания беременности или гиперстении матки. Повышенное содержание магния позволяет улучшить обменные процессы в организме и укрепить иммунную систему; это также помогает укрепить нервную систему. Магне В6 жизненно необходим, особенно в период вынашивания беременности. В нем содержится большое количество пиридоксина, а именно витамина B6. Этот компонент играет важную роль в обменных процессах и укрепляет нервную систему.Повышает уровень всасывания в крови и клеток магния. Перед приемом этого препарата проконсультируйтесь с врачом! Обычно среднее время приема этого препарата составляет месяц. После нормализации уровня B6 прием препарата следует прекратить. Дозировка для взрослых — 3-4 ампулы в день; для детей — 10-30 мг / кг, т. е. 1-4 ампулы в день. Взрослые принимают Магне В6 в таблетированной форме (6-8 таблеток). Детям — 4-6 таблеток в день.
После нормализации уровня B6 прием препарата следует прекратить. Дозировка для взрослых — 3-4 ампулы в день; для детей — 10-30 мг / кг, т. е. 1-4 ампулы в день. Взрослые принимают Магне В6 в таблетированной форме (6-8 таблеток). Детям — 4-6 таблеток в день.
В заключение следует помнить, что здоровый образ жизни, полноценный сон, отсутствие стрессов и физических нагрузок, отказ от вредных привычек — залог здоровья мамы и малыша! Удачи и не волнуйтесь!
Причины, признаки, лечение и профилактика
Атония матки или атония матки — серьезное заболевание, которое может возникнуть после родов.Атония матки является опасным для жизни состоянием и может привести к смерти матери. Немедленное лечение требуется, если женщина переходит в это состояние. Читайте дальше, чтобы узнать больше об этом состоянии.
Что такое атония матки?
Атония матки с медицинской точки зрения означает потерю тонуса мускулатуры матки. Во время родов мышцы матки сокращаются, сдавливая кровеносные сосуды и уменьшая кровоток. Это, в свою очередь, увеличивает вероятность коагуляции и предотвращает кровотечение.Но когда матка не сокращается после родов, это называется атонией матки, и это может привести к послеродовым кровотечениям. Доказано, что 75-80% послеродовых кровотечений происходят из-за атонии матки.
Это, в свою очередь, увеличивает вероятность коагуляции и предотвращает кровотечение.Но когда матка не сокращается после родов, это называется атонией матки, и это может привести к послеродовым кровотечениям. Доказано, что 75-80% послеродовых кровотечений происходят из-за атонии матки.
Причины атонии матки
Есть много факторов, которые препятствуют сокращению мышц матки после родов. Ниже перечислены некоторые из наиболее частых причин атонии матки.
- Продолжительные или отсроченные роды
- Быстрые роды
- Чрезмерное растяжение матки (увеличение матки) из-за избытка околоплодных вод (состояние, называемое многоводием) или большого ребенка
- Введение окситоцина, общей анестезии или других препаратов во время родов
- Стимулирование родов с помощью лекарств
Существует вероятность повышенного риска атонии матки при наличии нижеперечисленных факторов —
Вышеупомянутые факторы — это некоторые из причин, которые в зависимости от степени тяжести представляют риск послеродового кровотечения. Риск атонии матки — не единственная причина послеродового кровотечения; это могло произойти у женщин, у которых вообще не было факторов риска.
Риск атонии матки — не единственная причина послеродового кровотечения; это могло произойти у женщин, у которых вообще не было факторов риска.
Признаки и симптомы атонии матки
Самый распространенный и главный симптом атонии матки — это то, что после родов матка остается расслабленной и без напряжения. Атония матки — основная причина послеродового кровотечения. Послеродовое кровотечение — это чрезмерное послеродовое кровотечение, которое возникает после выхода плаценты.Около 1-5% женщин имеют послеродовое кровотечение, и потеря более 500 миллилитров крови после родов плаценты определяется как послеродовое кровотечение. При большинстве кровотечений, возникающих сразу после родов (особенно при родах с помощью кесарева сечения), симптомы включают:
- Неконтролируемое и чрезмерное кровотечение после родов
- Падение артериального давления
- Увеличение ЧСС
- Боль
- Боль в спине
Диагностика атонии матки
Атония матки диагностируется, когда матка мягкая, расслабленная и имеется избыточное кровотечение при рождении ребенка. Врач может оценить потерю крови, подсчитав количество влажных подушечек или взвесив губки, которые используются для впитывания крови. Медицинский осмотр врачом поможет исключить другие причины кровотечения, такие как разрыв шейки матки или кусочки плаценты в матке. Врач также будет следить за следующим.
Врач может оценить потерю крови, подсчитав количество влажных подушечек или взвесив губки, которые используются для впитывания крови. Медицинский осмотр врачом поможет исключить другие причины кровотечения, такие как разрыв шейки матки или кусочки плаценты в матке. Врач также будет следить за следующим.
- Частота следования импульсов
- Артериальное давление
- Количество эритроцитов
- Факторы свертывания крови
Осложнения
К другим осложнениям атонии матки, помимо недостаточного сокращения матки, относятся —
- Головокружение, головокружение или дурноту из-за низкого кровяного давления, обычно называемое ортостатической гипотонией
- Анемия
- Усталость и усталость
Анемия или утомляемость после родов повышают вероятность того, что мать переживет послеродовую депрессию.Неконтролируемая и чрезмерная потеря крови, чем обычно, может привести к геморрагическому шоку. Если не контролировать кровопотерю, это может привести к опасной для жизни ситуации.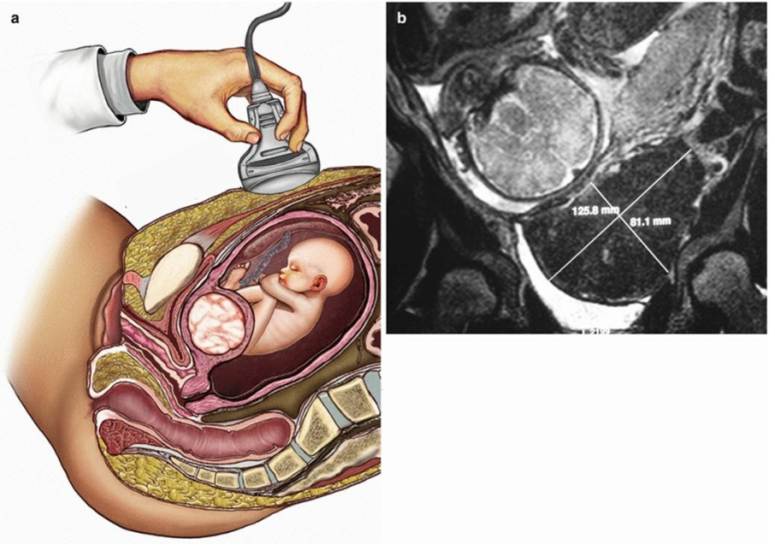
Лечение
Первая процедура предназначена для остановки кровотечения и восполнения утраченной крови. Медицинские эксперты следят за тем, чтобы матери без промедления вводили жидкости, кровь и продукты крови внутривенно.
Другие методы лечения включают:
- Массаж матки, при котором врач помещает одну руку во влагалище, прижимая ее к матке, а другой рукой прижимая ее к брюшной стенке.
- Выписанные утеротонические препараты, включая окситоцин, метилэргоновин и простагландины
- Переливания крови
В случаях тяжелого состояния лечение включает
- Операция по перевязке кровеносных сосудов.
- Эмболизация маточной артерии — включает инъекцию мельчайших и мелких частиц в маточную артерию, чтобы затруднить приток крови к матке.
- Гистерэктомия при неэффективности всех остальных методов лечения
Перспективы для людей с атонией матки
В странах с ограниченным количеством медицинских учреждений больше случаев смерти от послеродового кровотечения. Риск смерти увеличивается из-за задержки постановки диагноза, задержки доступа в медицинское учреждение и задержки в получении рекомендованного лечения. Если вовремя поставить диагноз и начать лечение, меньше вероятность осложнений.
Риск смерти увеличивается из-за задержки постановки диагноза, задержки доступа в медицинское учреждение и задержки в получении рекомендованного лечения. Если вовремя поставить диагноз и начать лечение, меньше вероятность осложнений.
Можно ли предотвратить атонию матки?
Нет, атонию матки нельзя предотвратить, но врач может помочь справиться с этим заболеванием на всех этапах родов. Если существует риск, то необходимо соблюдать соответствующие процедуры ухода за больными атонией матки.В медицинском учреждении должны быть готовы капельницы, под рукой прописанные лекарства и оборудование для лечения кровопотери.
Основные признаки кровотечения после родов должны контролироваться врачом для выявления кровотечения. Окситоцин — это первая линия лечения, которая помогает матке сокращаться после родов. Массаж матки теперь стал обычной практикой после родов, чтобы снизить риск появления симптомов атонии матки. Прием регулируемых доз дородовых витаминов и добавок железа также может помочь предотвратить анемию и другие осложнения послеродовой атонии матки.
Атония матки является основной причиной первичного послеродового кровотечения, состояния, характеризующегося обильным кровотечением. Плановое и постоянное наблюдение за пациентом, доступ в хорошо оборудованную больницу, наличие крови, продуктов крови, лекарств и присутствие компетентного медицинского персонала во время родов жизненно важны для диагностики и прогноза атонии матки.
Также читайте: Осложнения во время родов
Профилактика и лечение послеродового кровотечения
1.Профилактика и лечение послеродового кровотечения: отчет технической рабочей группы, Женева 3–6 июля 1989 г. Женева: Всемирная организация здравоохранения, 1990 ….
2. Elbourne DR, Prendiville WJ, Карроли Дж., Дерево J, Макдоналдс. Профилактическое применение окситоцина в третьем периоде родов. Кокрановская база данных Syst Rev . 2001; (4): CD001808.
3. Байс Дж. М.,
Эскес М,
Пел М,
Бонсель Г. Дж.,
Блекер ОП.
Послеродовое кровотечение у первородящих женщин: частота и факторы риска у женщин низкого и высокого риска.Голландское популяционное когортное исследование стандартного (> или = 500 мл) и тяжелого (> или = 1000 мл) послеродового кровотечения. Eur J Obstet Gynecol Reprod Biol .
2004. 115: 166–72.
Дж.,
Блекер ОП.
Послеродовое кровотечение у первородящих женщин: частота и факторы риска у женщин низкого и высокого риска.Голландское популяционное когортное исследование стандартного (> или = 500 мл) и тяжелого (> или = 1000 мл) послеродового кровотечения. Eur J Obstet Gynecol Reprod Biol .
2004. 115: 166–72.
4. Маганн Э.Ф., Эванс С, Чаухан СП, Lanneau G, Фиск А.Д., Моррисон JC. Продолжительность третьего периода родов и риск послеродового кровотечения. Акушерский гинекол . 2005; 105: 290–3.
5. Корвин Э.Дж., Мюррей-Колб Л.Е., Борода JL.Низкий уровень гемоглобина — фактор риска послеродовой депрессии. J Nutr . 2003; 133: 4139–42.
6. Экерома А.Дж., Ансари А, Стиррат GM. Переливание крови в акушерстве и гинекологии. Br J Obstet Gynaecol . 1997. 104: 278–84.
7. Willis CE,
Ливингстон В. Синдром недостаточности молока у младенцев, связанный с послеродовым кровотечением у матери. Дж Хум Лакт .
1995; 11: 123–6.
Синдром недостаточности молока у младенцев, связанный с послеродовым кровотечением у матери. Дж Хум Лакт .
1995; 11: 123–6.
8.Серт М, Тетикер Т, Кирим С, Коджак М. Клинический отчет о 28 пациентах с синдромом Шихана. Endocr J . 2003. 50: 297–301.
9. Рейал Ф., Деффарж Дж., Лутон D, Блот P, Ури Дж. Ф., Сибони О. Тяжелое послеродовое кровотечение: описательное исследование в родильном отделении больницы Роберта-Дебре [на французском языке]. J Gynecol Obstet Biol Reprod (Париж) . 2002; 31: 358–64.
10. Габби С.Г., Нибил Дж. Р., Симпсон Дж. Л..Акушерство: нормальные и проблемные беременности. 4-е изд. Нью-Йорк: Черчилль Ливингстон, 2002.
11. Combs CA,
Мерфи Э.Л.,
Ларос РК мл.
Факторы, связанные с послеродовым кровотечением при естественных родах. Акушерский гинекол .
1991; 77: 69–76.
12. Камни RW, Патерсон С.М., Сондерс, штат Нью-Джерси. Факторы риска серьезного акушерского кровотечения. Eur J Obstet Gynecol Reprod Biol . 1993; 48: 15–8.
13. Шерман С.Дж., Гринспун JS, Нельсон Дж. М., Пол RH.Выявление акушерского пациента с высоким риском переливания крови из нескольких единиц. J Репрод Мед . 1992; 37: 649–52.
14. Мальхотра М, Шарма Дж. Б., Батра С, Шарма С, Мурти Н.С., Арора Р. Материнский и перинатальный исход при анемии разной степени. Int J Gynaecol Obstet . 2002; 79: 93–100.
15. Сингла А.К., Лапинский Р.Х., Берковиц Р.Л., Saphier CJ. Подвержены ли риску материнской смерти женщины, являющиеся Свидетелями Иеговы ?. Am J Obstet Gynecol . 2001; 185: 893–5.
16. Ceriani Cernadas JM,
Карроли Дж.,
Пеллегрини L,
Отано Л,
Феррейра М,
Риччи С,
и другие.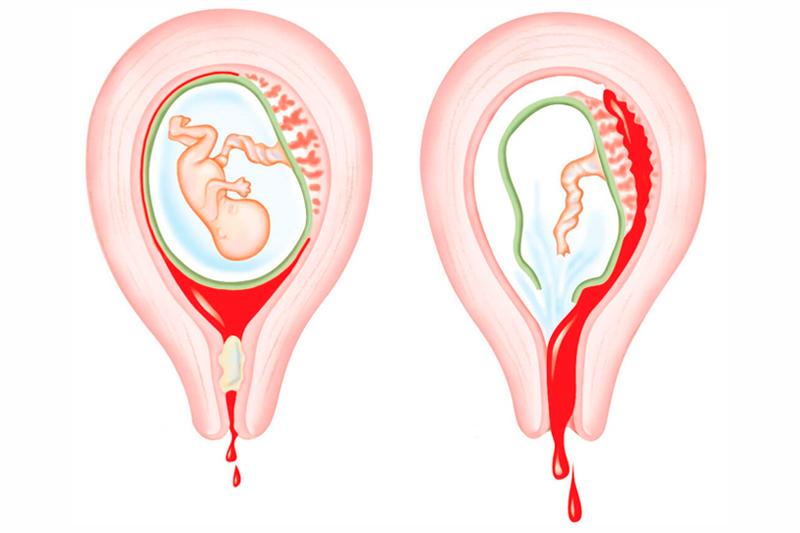 Влияние сроков пережатия пуповины на показатели венозного гематокрита новорожденных и клинический исход в срок: рандомизированное контролируемое исследование. Педиатрия .
2006; 117: e779–86.
Влияние сроков пережатия пуповины на показатели венозного гематокрита новорожденных и клинический исход в срок: рандомизированное контролируемое исследование. Педиатрия .
2006; 117: e779–86.
17. Prendiville WJ, Эльбурн Д, Макдоналдс. Активная тактика по сравнению с выжидательной тактикой в третьем периоде родов. Кокрановская база данных Syst Rev . 2000; (3): CD000007.
18. Джексон К.В. Младший, Олберт-младший, Шеммер Г.К., Эллиот М, Хамфри А, Тейлор Дж. Рандомизированное контролируемое исследование, сравнивающее введение окситоцина до и после родов в плаценту для предотвращения послеродового кровотечения. Am J Obstet Gynecol . 2001; 185: 873–7.
19. Ризви Ф,
Макки Р,
Барретт Т,
Маккенна П.,
Гири М.Успешное уменьшение массивных послеродовых кровотечений с помощью руководств и обучения персонала. БЖОГ . 2004; 111: 495–8.
2004; 111: 495–8.
20. Лалонд А, Дэвис Б.А., Акоста А, Гершдерфер К. Послеродовое кровотечение сегодня: инициатива ICM / FIGO 2004–2006. Int J Gynaecol Obstet . 2006; 94: 243–53.
21. Чапарро К.М., Нойфельд Л.М., Тена Алавес Дж., Эгиа-Лиз Седильо Р., Дьюи К.Г. Влияние времени пережатия пуповины на статус железа у мексиканских младенцев: рандомизированное контролируемое исследование. Ланцет . 2006; 367: 1997–2004.
22. Рабе Х, Рейнольдс Г, Диас-Росселло Дж. Раннее и отсроченное пережатие пуповины у недоношенных детей. Кокрановская база данных Syst Rev . 2004 (4): CD003248.
23. van Rheenen P,
Brabin BJ.
Позднее пережатие пуповины как средство уменьшения железодефицитной анемии у доношенных детей в развивающихся и промышленно развитых странах: систематический обзор. Энн Троп Педиатр . 2004; 24: 3–16.
2004; 24: 3–16.
24. Nordstrom L, Фогельштам К, Фридман Г, Ларссон А, Ридстрем Х. Обычный окситоцин в третьем периоде родов: плацебо-контролируемое рандомизированное исследование. Br J Obstet Gynaecol . 1997. 104: 781–6.
25. McDonald S, Эбботт Дж. М., Хиггинс С.П. Профилактика эргометрин-окситоцина по сравнению с окситоцином в третьем периоде родов. Кокрановская база данных Syst Rev . 2004; (1): CD000201.
26. Гюльмезоглу А.М., Форна Ф, Вильяр J, Hofmeyr GJ. Простагландины для профилактики послеродового кровотечения. Кокрановская база данных Syst Rev . 2004; (1): CD000494.
27. Дерман Р.Дж.,
Кодканы Б.С.,
Гоудар СС,
Геллер С.Е.,
Наик В,
Беллада МБ,
и другие.
Пероральный мизопростол для предотвращения послеродового кровотечения в общинах с ограниченными ресурсами: рандомизированное контролируемое исследование. Ланцет .2006; 368: 1248–53.
Ланцет .2006; 368: 1248–53.
28. Mousa HA, Альфиревич З. Лечение первичного послеродового кровотечения. Кокрановская база данных Syst Rev . 2003; (1): CD003249.
29. Андерсон Дж., Этчес Д., Смит Д. Послеродовое кровотечение. В: Бэксли Э. Программа курса акушерства «Продвинутая система жизнеобеспечения». 4-е изд. Leawood, Кан .: Американская академия семейных врачей, 2001.
30. Пробелы AM, Торнтон С. Роль окситоцина в родах. БЖОГ .2003; 110suppl 2046–51.
31. Сориано Д., Дулицки М, Шифф Э, Баркай Г, Машиах С, Зайдман Д.С. Проспективное когортное исследование окситоцина плюс эргометрин в сравнении с одним окситоцином для предотвращения послеродового кровотечения. Br J Obstet Gynaecol . 1996; 103: 1068–73.
32. Де Коста К.
Огонь святого Антония и живые лигатуры: краткая история эргометрина. Ланцет .
2002; 359: 1768–70.
33. Mosby’s Drug Consult 2005. Сент-Луис, Мосби, 2005.
34. Ламонт РФ, Морган диджей, Лог М, Гордон Х. Проспективное рандомизированное исследование для сравнения эффективности и безопасности гемабата и синтометрина для профилактики первичного послеродового кровотечения. Простагландины Другой липидный препарат . 2001; 66: 203–10.
35. Олин М.А., Мариано JP. Контроль рефрактерного атонического послеродового кровотечения с помощью стерильного раствора Hemabate. Am J Obstet Gynecol . 1990. 162: 205–8.
36. Калискан Э, Дильбаз Б, Мейданлы М.М., Озтюрк Н, Нарин М.А., Хабераль А. Мизопростол для перорального применения в третьем периоде родов: рандомизированное контролируемое исследование. Акушерский гинекол . 2003. 101 (5 пт 1) 921–8.
37. Хофмейр Г.Дж.,
Вальравен G,
Гюльмезоглу А.М.,
Махолвана Б,
Альфиревич З,
Вильяр Дж. Мизопростол для лечения послеродового кровотечения: систематический обзор. БЖОГ .
2005; 112: 547–53.
Мизопростол для лечения послеродового кровотечения: систематический обзор. БЖОГ .
2005; 112: 547–53.
38. Чонг Ю.С., Чуа С, Шен Л, Арулкумаран С. Имеет ли значение способ введения мизопростола? Утеротонический эффект и побочные эффекты мизопростола, вводимого разными путями после естественных родов. Eur J Obstet Gynecol Reprod Biol . 2004; 113: 191–8.
39. Лумбиганон П, Вильяр J, Piaggio G, Гюльмезоглу А.М., Адеторо Л, Карроли Г.Побочные эффекты перорального мизопростола в течение первых 24 часов после приема в третьем периоде родов. БЖОГ . 2002; 109: 1222–6.
40. Carroli G, Белизан Дж. Эпизиотомия при вагинальных родах. Кокрановская база данных Syst Rev . 1999; (3): CD000081.
41. Бенруби Г,
Нойман С,
Нусс RC,
Томпсон Р.Дж.
Гематомы вульвы и влагалища: ретроспективное исследование консервативного и оперативного лечения. South Med J .
1987; 80: 991–4.
South Med J .
1987; 80: 991–4.
42. Корзина TF. Острая инверсия матки: обзор 40 случаев. Банка J Obstet Gynaecol . 2002; 24: 953–6.
43. Уотсон П., Беш Н, Боуз WA мл. Ведение острой и подострой послеродовой инверсии матки. Акушерский гинекол . 1980; 55: 12–6.
44. Чаухан ИП, Мартин Дж. Н. Младший, Хенрихс CE, Моррисон JC, Magann EF. Материнские и перинатальные осложнения с разрывом матки у 142 075 пациенток, предпринявших попытку вагинальных родов после кесарева сечения: обзор литературы. Am J Obstet Gynecol . 2003. 189: 408–17.
45. Guise JM, МакДонах М.С., Остервейл П., Нигрен П., Чан Б.К., Гельфанд М. Систематический обзор частоты и последствий разрыва матки у женщин, перенесших кесарево сечение в прошлом. BMJ . 2004. 329: 19–25.
46. Лэндон МБ,
Хаут Дж. К.,
Левено К.Дж.,
Губка CY,
Leindecker S,
Варнер М.В.,
и другие.,
для сети отделений материнско-фетальной медицины Национального института детского здоровья и развития человека.Материнские и перинатальные исходы, связанные с пробными родами после предшествующего кесарева сечения. N Engl J Med .
2004; 351: 2581–9.
К.,
Левено К.Дж.,
Губка CY,
Leindecker S,
Варнер М.В.,
и другие.,
для сети отделений материнско-фетальной медицины Национального института детского здоровья и развития человека.Материнские и перинатальные исходы, связанные с пробными родами после предшествующего кесарева сечения. N Engl J Med .
2004; 351: 2581–9.
47. Практический бюллетень ACOG № 54: вагинальные роды после предыдущего кесарева сечения. Акушерский гинекол . 2004. 104: 203–12.
48. Заключение комитета ACOG № 342: индукция родов при естественных родах после кесарева сечения. Акушерский гинекол . 2006; 108: 465–8.
49. Ву С, Кочергинский М, Hibbard JU.Аномальная плацентация: анализ за двадцать лет. Am J Obstet Gynecol . 2005; 192: 1458–61.
50 недель нашей эры,
Мирембе FM.
Задержанная плацента — новый взгляд на старую проблему. Eur J Obstet Gynecol Reprod Biol . 2002; 102: 109–10.
2002; 102: 109–10.
51. Carroli G, Бергель Э. Инъекция в пупочную вену для лечения задержанной плаценты. Кокрановская база данных Syst Rev . 2001; (4): CD001337.
52. Муссалли GM, Шах Дж. Берк DJ, Элимиан А, Теджани Н, Мэннинг Ф.А.Приросшая плацента и терапия метотрексатом: три клинических случая. Дж Перинатол . 2000; 20: 331–4.
53. О’Брайен Дж. М., Бартон-младший, Дональдсон ES. Ведение percreta плаценты: консервативные и оперативные стратегии. Am J Obstet Gynecol . 1996; 175: 1632–8.
54. Alamia V Jr, Мейер Б.А. Послеродовое кровотечение. Акушерская гинекология Clin North Am . 1999; 26: 385–98.
55. Pritchard JA.Смерть плода в утробе матери. Акушерский гинекол . 1959; 14: 573–80.
56. Цена G,
Каплан Дж,
Сковронски Г.
Использование рекомбинантного фактора VIIa для лечения опасного для жизни нехирургического кровотечения у послеродового пациента. Бр. Дж. Анаэст .
2004. 93: 298–300.
Бр. Дж. Анаэст .
2004. 93: 298–300.
57. Маганн Э.Ф., Lanneau GS. Третий период родов. Акушерская гинекология Clin North Am . 2005; 32: 323–32, x – xi.
Послеродовое кровотечение: профилактика и лечение
1.Рыцарь М, Каллаган ВМ, Берг С, и другие. Тенденции послеродового кровотечения в странах с высокими ресурсами: обзор и рекомендации Международной совместной группы по послеродовым кровотечениям. BMC Беременность и роды . 2009; 9: 55 ….
2. Скажите L, Чжоу Д, Геммилл А, и другие. Глобальные причины материнской смертности: систематический анализ ВОЗ. Ланцетный шар Здоровье . 2014; 2 (6): e323 – e333.
3. Кларк С.Л.,
Белфорт М.А.,
Дилди GA,
Хербст М.А.,
Мейерс Дж. А.,
Хэнкинс Г.Д.
Материнская смерть в 21 веке: причины, профилактика и связь с кесаревым сечением. Am J Obstet Gynecol .
2008; 199 (1): 36.e136.e5.
Am J Obstet Gynecol .
2008; 199 (1): 36.e136.e5.
4. Менар МК, Главный ЭК, Currigan SM. Краткое изложение инициативы reVITALize: стандартизация определений акушерских данных. Акушерский гинекол . 2014. 124 (1): 150–153.
5. Американский колледж акушеров и гинекологов. Определения акушерских данных (версия 1.0). Оживить. https://www.acog.org/-/media/Departments/Patient-Safety-and-Quality-Improvement/2014reVITALizeObstetricDataDefinitionsV10.pdf. Доступ 2 октября 2016 г.
6. Эвенсен А., Андерсон Дж. Глава J. Послеродовое кровотечение: третья стадия беременности. В: Leeman L, Quinlan J, Dresang LT, ред. Продвинутое жизнеобеспечение в акушерстве: учебный план. 5-е изд. Ливуд, Кан .: Американская академия семейных врачей; 2014 г.
7. Руководящие принципы и комитет по аудиту Королевского колледжа акушеров и гинекологов. Профилактика и лечение послеродового кровотечения. https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg52/. По состоянию на 23 марта 2017 г. [обновлено]
По состоянию на 23 марта 2017 г. [обновлено]
8. Mousa HA, Блюм Дж. Abou El Senoun G, Шакур Х, Альфиревич З. Лечение первичного послеродового кровотечения. Кокрановская база данных Syst Rev . 2014; (2): CD003249.
9.Маганн Э.Ф., Эванс С, Хатчинсон М, Коллинз Р., Говард BC, Моррисон JC. Послеродовое кровотечение после естественных родов: анализ факторов риска. South Med J . 2005. 98 (4): 419–422.
10. Совет по безопасности пациентов при охране здоровья женщин. Связка безопасности пациента при акушерском кровотечении. http://safehealthcareforeverywoman.org/patient-safety-bundles/obstetric-hemorrhage/ [требуется вход в систему]. По состоянию на 16 октября 2016 г.
11.Бегли CM,
Gyte GML,
Деван Д,
Макгуайр В,
Недели А.
Активная тактика по сравнению с выжидательной тактикой у женщин в третьем периоде родов. Кокрановская база данных Syst Rev .
2015; (3): CD007412.
Кокрановская база данных Syst Rev .
2015; (3): CD007412.
12. Tunçalp Ö, Хофмейр Г.Дж., Гюльмезоглу AM. Простагландины для предотвращения послеродового кровотечения. Кокрановская база данных Syst Rev . 2012; (8): CD000494.
13. Комитет акушерской практики. Заключение комитета нет.529: приросшая плацента. Акушерский гинекол . 2012; 120 (1): 207–211.
14. Главный ЭК, Гоффман Д., Скавоне БМ, и другие.; Национальное партнерство по охране материнства; Совет по безопасности пациентов при охране здоровья женщин. Национальное партнерство за материнскую безопасность: согласованный пакет по акушерскому кровотечению [опубликованное исправление опубликовано в Obstet Gynecol. 2015; 126 (5): 1111]. Акушерский гинекол . 2015. 126 (1): 155–162.
15. Deneux-Tharaux C,
Sentilhes L,
Майяр Ф,
и другие. Влияние рутинного контролируемого тракции за пуповину в рамках активного ведения третьего периода родов на послеродовое кровотечение: многоцентровое рандомизированное контролируемое исследование (TRACOR) [опубликованные исправления появляются в BMJ. 2013; 347: f6619 и BMJ. 2013; 346: f2542]. BMJ .
2013; 346: f1541.
Влияние рутинного контролируемого тракции за пуповину в рамках активного ведения третьего периода родов на послеродовое кровотечение: многоцентровое рандомизированное контролируемое исследование (TRACOR) [опубликованные исправления появляются в BMJ. 2013; 347: f6619 и BMJ. 2013; 346: f2542]. BMJ .
2013; 346: f1541.
16. Westhoff G, Коттер А.М., Tolosa JE. Профилактический прием окситоцина в третьем периоде родов для предотвращения послеродового кровотечения. Кокрановская база данных Syst Rev . 2013; (10): CD001808.
17. Солтани H, Хатчон Д.Р., Пулозе Т.А. Сроки профилактического приема утеротоников в третьем периоде родов после естественных родов. Кокрановская база данных Syst Rev . 2010; (8): CD006173.
18. Беллад М.Б.,
Тара Д,
Ганачари М.С.,
и другие.
Профилактика послеродового кровотечения с помощью мизопростола или окситоцина сублингвально: двойное слепое рандомизированное контролируемое исследование. БЖОГ .
2012; 119 (8): 975–982, обсуждение 982–986.
БЖОГ .
2012; 119 (8): 975–982, обсуждение 982–986.
19. Хофмейр Г.Дж., Абдель-Алим Х, Абдель-Алим МА. Массаж матки для предотвращения послеродового кровотечения. Кокрановская база данных Syst Rev . 2013; (7): CD006431.
20. Чен М., Чанг Q, Дуан Т, Он J, Чжан Л., Лю X. Массаж матки для уменьшения кровопотери после естественных родов: рандомизированное контролируемое исследование. Акушерский гинекол .2013; 122 (2 п.1): 290–295.
21. Хофмейр Г.Дж., Мшвешве NT, Гюльмезоглу AM. Контролируемое вытяжение за пуповину в третьем периоде родов. Кокрановская база данных Syst Rev . 2015; (1): CD008020.
22. Количественная оценка кровопотери: практическое задание AWHONN № 1. J Obstet Gynecol Neonatal Nurs . 2015; 44 (1): 158–160.
23. Американский колледж акушеров и гинекологов.
Послеродовое кровотечение при естественных родах. Контрольный список безопасности пациента № 10. Акушерский гинекол .
2013; 121: 1151–1152.
Контрольный список безопасности пациента № 10. Акушерский гинекол .
2013; 121: 1151–1152.
24. Соса К.Г., Альтхабе Ф, Белизан Ю.М., Буекенс П. Использование окситоцина на ранних стадиях родов и его влияние на активное ведение третьего периода родов. Am J Obstet Gynecol . 2011; 204 (3): 238.e1–238.e5.
25. ЖЕНЩИНЫ, соавторы исследования. Влияние раннего введения транексамовой кислоты на смертность, гистерэктомию и другие заболевания у женщин с послеродовым кровотечением (ЖЕНЩИНЫ): международное рандомизированное двойное слепое плацебо-контролируемое исследование. Ланцет . 2017; 389 (10084): 2105–2116.
26. Carroli G, Миннини Л. Эпизиотомия при вагинальных родах. Кокрановская база данных Syst Rev . 2009; (1): CD000081.
27. You WB,
Zahn CM.
Послеродовое кровотечение: аномально прилегающая плацента, инверсия матки и послеродовые гематомы. Clin Obstet Gynecol .
2006. 49 (1): 184–197.
Clin Obstet Gynecol .
2006. 49 (1): 184–197.
28. Корзина TF. Острая инверсия матки: обзор 40 случаев. Банка J Obstet Gynaecol . 2002. 24 (12): 953–956.
29. Гильяно М., Шкаф E, Терби Д, LeGoueff F, Деруэль П., Субтил Д. Признаки, симптомы и осложнения полного и частичного разрыва матки во время беременности и родов. Eur J Obstet Gynecol Reprod Biol . 2014. 179: 130–134.
30. Группа участников конференции по развитию консенсуса национальных институтов здравоохранения. Заявление на конференции по развитию консенсуса Национального института здравоохранения: вагинальные роды после кесарева сечения: новые идеи, 8–10 марта 2010 г. Акушерский гинекол . 2010. 115 (6): 1279–1295.
31. Американский колледж акушеров и гинекологов.
Практический бюллетень ACOG № 115: вагинальные роды после предыдущего кесарева сечения. Акушерский гинекол . 2010. 116 (2 ч. 1): 450–463.
2010. 116 (2 ч. 1): 450–463.
32. Гиз Дж. М., МакДонах М.С., Остервейл П., Нигрен П., Чан Б.К., Гельфанд М. Систематический обзор частоты и последствий разрыва матки у женщин, перенесших кесарево сечение в прошлом. BMJ . 2004. 329 (7456): 19–25.
33. Magann EF, Эванс С, Чаухан СП, Lanneau G, Фиск А.Д., Моррисон JC. Продолжительность третьего периода родов и риск послеродового кровотечения. Акушерский гинекол . 2005. 105 (2): 290–293.
34. У С, Кочергинский М, Hibbard JU. Аномальная плацентация: анализ за двадцать лет. Am J Obstet Gynecol . 2005. 192 (5): 1458–1461.
35. Недели нашей эры. Задержка плаценты. Best Practices Clin Obstet Gynaecol . 2008. 22 (6): 1103–1117.
36. Нардин Ю.М.,
Недели А,
Карроли Г.
Инъекция в пупочную вену для лечения задержанной плаценты. Кокрановская база данных Syst Rev .
2011; (5): CD001337.
Кокрановская база данных Syst Rev .
2011; (5): CD001337.
37. Güngördük K, Асичиоглу О, Бесимоглу Б, и другие. Использование инъекции окситоцина в пупочную вену в повседневной практике с активным ведением третьего периода родов: рандомизированное контролируемое исследование. Акушерский гинекол . 2010. 116 (3): 619–624.
38. Каннингем Ф.Г., Нельсон ДБ. Синдромы диссеминированного внутрисосудистого свертывания в акушерстве. Акушерский гинекол . 2015; 126 (5): 999–1011.
39. Линдон А., Лагрю Д., Шилдс Л. Е., Мэйн Э, Кейп V. Улучшение реакции здравоохранения на акушерское кровотечение. (Калифорнийский набор инструментов по качественному уходу за матерями для преобразования системы охраны материнства). Разработан по контракту № 11–10006 с Министерством здравоохранения Калифорнии; Отдел охраны здоровья матери, ребенка и подростков; Опубликовано Калифорнийским объединением по качественному уходу за матерями, 17 марта 2015 г.
40. Neumar RW, Шустер М, Каллавей CW, и другие. Часть 1: Краткое содержание: Обновление рекомендаций Американской кардиологической ассоциации 2015 г. по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи. Тираж . 2015; 132 (18 приложение 2): S315 – S367.
41. Всемирная организация здравоохранения. Рекомендации ВОЗ по ведению послеродового кровотечения и задержки плаценты. http://apps.who.int/iris/bitstream/10665/44171/1/9789241598514_eng.pdf. По состоянию на 29 сентября 2016 г.
42. Grönvall M, Тикканен М, Талльберг Э, Паавонен Дж., Стефанович В. Использование баллонной тампонады Бакри при лечении послеродового кровотечения: серия из 50 случаев из клинической больницы третичного уровня. Acta Obstet Gynecol Scand . 2013. 92 (4): 433–438.
43. Американский колледж акушеров и гинекологов.
Практический бюллетень ACOG: руководство по клиническому ведению для акушеров-гинекологов № 76, октябрь 2006 г . : послеродовое кровотечение. Акушерский гинекол .
2006. 108 (4): 1039–1047.
: послеродовое кровотечение. Акушерский гинекол .
2006. 108 (4): 1039–1047.
44. Миллер С, Мартин HB, Моррис JL. Противошоковая одежда при послеродовом кровотечении. Best Practices Clin Obstet Gynaecol . 2008. 22 (6): 1057–1074.
45. Робертс Н.П., Китчинер, штат Нью-Джерси, Кенарди Дж. Bisson JI. Ранние психологические вмешательства для лечения симптомов острого травматического стресса. Кокрановская база данных Syst Rev . 2010; (3): CD007944.
46. Предупреждение материнской смертности. Jt Comm Perspect . 2010; 30 (3): 7–9.
47. Райли В,
Дэвис С.,
Миллер К,
Хансен Х,
Сайнфорт Ф,
Сладкий Р.
Дидактические и симуляционные групповые тренинги по нетехническим навыкам для улучшения перинатальных исходов для пациентов в общественной больнице. Jt Comm J Qual Безопасность пациента .
2011. 37 (8): 357–364.
37 (8): 357–364.
48. Комитет американских акушеров и гинекологов по безопасности пациентов и повышению качества.Заключение комитета нет. 590: подготовка к неотложной медицинской помощи в акушерстве и гинекологии. Акушерский гинекол . 2014. 123 (3): 722–725.
49. Maughan K, Хайм SW, Галазка СС. Профилактика послеродового кровотечения: ведение третьего периода родов. Ам Фам Врач . 2006. 73 (6): 1025–1028.
50. Андерсон Дж. М., Офорт Д. Профилактика и лечение послеродового кровотечения. Ам Фам Врач .2007. 75 (6): 875–882.
Оценка тонуса матки акушерками в сравнении с самооценкой пациента при активном ведении третьего периода родов (UTAMP): протокол рандомизированного контролируемого исследования | Испытания
Дизайн исследования
Это исследование будет прагматическим РКИ на индивидуальном уровне с двумя группами без оценки эффективности, в котором сравниваются две стратегии AMTSL.
Участники
Основу населения для настоящего исследования составляют беременные женщины, госпитализированные в родильную клинику Корле Бу (KBTH).KBTH выполняет около 10 600 доставок в год, примерно 200 в неделю. AMTSL внедрен в KBTH. В результате нехватки акушерок рутинная оценка тонуса матки в первые 2 часа после родов была делегирована пациентам, прошедшим соответствующую подготовку во время визитов к врачу в дородовой период (ДП) и получившим повторные инструкции после родов. За этими женщинами регулярно наблюдают акушерки. Тем не менее, является ли эта передача задач столь же эффективной, формально не оценивалось.
Критерии включения
Для того, чтобы иметь право участвовать в этом исследовании, должны быть выполнены следующие критерии: быть не моложе 18 лет, иметь роды с ожидаемыми вагинальными родами при доношенной одноплодной беременности, а также инструкциям реципиента по дородовой беременности. самооценка послеродового тонуса матки.
Критерии исключения
Следующие критерии приведут к исключению из участия в исследовании: оперативные роды, тяжелая анемия (<8 г / дл) в течение 2 недель после родов, факторы риска ПРК (предыдущие ПРК в анамнезе, пальпируемая миома матки, дородовой период кровотечение, ожидаемые тазовые предлежания), внутриутробная гибель плода.
Вмешательство
Участники будут случайным образом распределены в одну из двух групп:
- 1.
Оценка тонуса матки пациентом каждые 15 минут в течение первых 2 часов (текущая стандартная практика).
- 2.
Оценка тонуса матки SBA (акушеркой) каждые 15 минут в течение первых 2 часов (рекомендованная практика).
Цели и гипотеза исследования
Основная цель
Определить, есть ли разница в частоте ПРК (≥500 мл кровопотери) после стандартной оценки тонуса матки каждые 15 минут в первые 2 часа после родов, проводимой акушеркой. ) по сравнению с самооценкой пациента.
Дополнительная цель
Определить, приводит ли обычная оценка тонуса матки каждые 15 минут в первые 2 часа после родов, проводимая акушеркой (SBA), по сравнению с самооценкой пациента к различиям в частоте тяжелых ПРК (≥1000 мл кровопотери), различия в средней кровопотере, использование дополнительных утеротоников, использование других процедур для лечения ПРК (хирургическое вмешательство, ручное удаление ткани плаценты), переливание крови, реанимация матери и смерть матери.
Другие конечные точки и параметры исследования
Неонатальные исходы будут оцениваться по: баллам по шкале Апгар через 1 и 5 минут, реанимации новорожденных или перинатальной смерти.
Будут собраны следующие социально-демографические и акушерские характеристики: возраст, семейное положение, занятость, образование, количество предыдущих беременностей, количество предыдущих родов (живорожденных и мертворожденных), количество детей, текущая история беременности, медицинские и хирургический анамнез.
Гипотеза
Предполагается, что не будет разницы в результатах для группы, оцениваемой SBA, по сравнению с группой самооценки.
Расчет и обоснование размера выборки
Заболеваемость ПРК среди населения Ганы составляет примерно 11,1% [28]. Гипотеза этого РКИ не меньшей эффективности заключается в том, что между двумя видами лечения нет разницы. Чтобы исключить разницу от 5 до 7,5% с односторонним коэффициентом альфа 5% при мощности 80%, от 978 до 436 участников должны быть рандомизированы [29]. Учитывая ограничения ресурсов, размер нашей выборки составит 800 женщин, и мы сможем исключить разницу в 5.53%.
Учитывая ограничения ресурсов, размер нашей выборки составит 800 женщин, и мы сможем исключить разницу в 5.53%.
Поскольку вмешательство и оценка результатов проводятся в один и тот же день, мы не ожидаем никаких потерь для последующего наблюдения.
Процедуры исследования
Набор и зачисление
Набор будет проходить в клинике ДРП и в женских палатах KBTH после получения информированного согласия. Информация об исследовании будет доступна в клинике ДРП и предоставлена во время обучения / тренинга ДРП по оценке тонуса матки, чтобы ознакомить женщин с исследованием (см. Дополнительный файл 1 для Стандартизированной операционной процедуры для обучения).Пациенты будут проверены на соответствие критериям отбора на основании ранее заявленных критериев включения и исключения обученными научными сотрудниками. Все пациенты получат дородовое обучение по самооценке тонуса матки.
Рандомизация, назначение лечения и сокрытие лечения
Рандомизация происходит при поступлении в родильное отделение при установленных родах. Если на этом этапе зарегистрированные пациенты соответствуют одному из критериев исключения, они будут исключены из исследования.
Если на этом этапе зарегистрированные пациенты соответствуют одному из критериев исключения, они будут исключены из исследования.
Участникам будет присвоен идентификационный код исследования на основании последовательной регистрации. После присвоения участнику идентификационного номера ассистент-исследователь может открыть соответствующий запечатанный непрозрачный конверт, в котором скрыто распределение рук. Женщинам будет назначена рука распределения во время родов, но до начала родов, чтобы облегчить понимание руки, которую им назначили — поскольку во время полного раскрытия или начала толчка способность усваивать новую информацию могла быть снижена по сравнению с более ранним периодом родов.Список рандомизации с блоками от 2 до 6 идентификаторов будет создан отделом управления данными Медицинского центра Университета Утрехта с использованием программного обеспечения SAS (SAS Inc., Кэри, Северная Каролина, США). Могут быть созданы дополнительные коды рандомизации для замены женщин, которые были исключены из исследования из-за осложнений, включая кесарево сечение.
Из-за характера вмешательства пациенты, медицинские работники и научные сотрудники не будут ослеплены.
Оценка кровопотери
Оценка кровопотери будет проводиться обученными акушерками путем взвешивания крови, собранной после родов плаценты, с использованием одноразовых ковриков («прокладки INCO») размером 90 x 60 см.Весы будут стандартизированы и откалиброваны. Кровопотеря измеряется не позднее, чем через 2 часа после родов.
Другие исходы
Все остальные конечные точки для матери будут получены из журналов регистрации матерей, журналов операций, дородового буклета и собеседований.
Утилизация медицинских отходов
Коврики, использованные в исследовании, будут утилизированы в соответствии со стандартными процедурами утилизации медицинских отходов в KBTH.
Стандарт медицинской помощи во время участия в исследовании
Участники получат стандартную помощь во время своего участия в исследовании, включая все стандартные услуги в KBTH, связанные с развитием, профилактикой или лечением ПРК. Женщины, которые сообщают своей акушерке о неадекватном сокращении матки, будут получать стандартную помощь в соответствии с протоколами PPH KBTH.
Женщины, которые сообщают своей акушерке о неадекватном сокращении матки, будут получать стандартную помощь в соответствии с протоколами PPH KBTH.
Обработка и хранение данных и документов
Данные будут обрабатываться конфиденциально и анонимно путем присвоения участникам последовательного числового идентификационного кода (ID). Для привязки идентификационного кода участника к именам участников будет использоваться отдельный список идентификации субъектов.
Местные следователи имеют доступ к исходным данным.Ключ к коду останется у исследователя-координатора. В соответствии с правилами надлежащей клинической практики набор данных будет храниться в течение 15 лет.
Статистический анализ
Описательная статистика характеристик участников (возраст, семейное положение, занятость, образование, количество предыдущих беременностей, количество предыдущих родов (живорожденные и мертворожденные), количество детей, текущий анамнез беременностей, медицинский и хирургический анамнез ) будут представлены в виде частот и процентов для дихотомических и категориальных переменных, а также будут представлены средние значения и стандартные отклонения для непрерывных переменных. Различия между группами лечения будут оцениваться с использованием теста Стьюдента t для непрерывных данных результатов и теста хи-квадрат для дискретных данных результатов, и сообщается о значимости со значением p <0,05.
Различия между группами лечения будут оцениваться с использованием теста Стьюдента t для непрерывных данных результатов и теста хи-квадрат для дискретных данных результатов, и сообщается о значимости со значением p <0,05.
Анализ для первой и второй целей исследования между группой вмешательства и результатами будет в соответствии с намерением лечиться. Первичные и вторичные дихотомические, категориальные и непрерывные переменные результата будут подвергнуты описательному анализу с использованием подхода, аналогичного анализу характеристик участников.
Для исследуемых исходов, связанных с кровопотерей (ПРК, тяжелые ПРК и средняя кровопотеря), будет использоваться линейный и логистический регрессионный анализ для анализа разницы между двумя группами. Характеристики участников со значительными различиями между двумя группами, несмотря на рандомизацию, будут считаться искажающими при многовариантном логистическом или линейном регрессионном анализе. Нижняя граница 90% доверительного интервала разницы между группами по частоте первичного результата будет использоваться для оценки не меньшей эффективности по этим трем переменным. Наблюдения с отсутствующими данными о результатах не будут рассматриваться в этом анализе.
Наблюдения с отсутствующими данными о результатах не будут рассматриваться в этом анализе.
Этические соображения
Исследование будет проводиться в соответствии с принципами Хельсинкской декларации и в соответствии с Законом Нидерландов о медицинских исследованиях с участием людей и надлежащей клинической практикой. Исследование было одобрено Комитетом по этике и протоколу Медицинской школы Университета Ганы (MS-Et / M.8 – P4.1 / 2014–2015). После того, как информация будет предоставлена на тви или английском языке, участники должны предоставить письменное информированное согласие (подпись или отпечаток большого пальца) перед зачислением.
Чтобы гарантировать защиту прав участников, независимый гинеколог будет доступен для консультации.
Оценка выгод и рисков
Нет никаких прямых преимуществ или стимулов для участников, которые участвуют в этом исследовании. Поскольку группа вмешательства получает оценку тонуса матки акушеркой, преимущество участия в этом исследовании состоит в том, что ПРК можно обнаружить немного раньше, чем это могло бы произойти в противном случае. Поскольку исследование проводится в родильном отделении, контрольная группа получит лечение того же качества и будет находиться под наблюдением акушерок в рамках обычного ухода.Поскольку большая часть данных будет собрана из сборников, затраты времени сведены к минимуму.
Поскольку исследование проводится в родильном отделении, контрольная группа получит лечение того же качества и будет находиться под наблюдением акушерок в рамках обычного ухода.Поскольку большая часть данных будет собрана из сборников, затраты времени сведены к минимуму.
Все участвующие женщины зарегистрированы в национальной системе медицинского страхования. Плата мониторинга безопасности данных для этого исследования не устанавливалась. Подробная информация об отчетности по безопасности предоставляется по запросу.
Публичное раскрытие и политика публикации
Это испытание было публично зарегистрировано в Панафриканском реестре клинических испытаний (PACTR, PACTR201402000736158) и Clinicaltrials.gov (NCT02223806). Научные публикации будут разрабатываться под руководством исследователей и безоговорочно публиковаться в международных научных рецензируемых журналах. Полный протокол доступен по запросу.
Причина для беспокойства, когда паттерны ненормальные
Основные выводы:
- Сокращения матки могут сдавливать кровеносные сосуды матки, потенциально препятствуя передаче кислорода плаценте и ребенку.

- При нормальных родах идеальным является одно сокращение каждые две-три минуты или менее пяти сокращений за 10-минутный период.
- Матка должна отдыхать между схватками, иметь достаточный маточный тонус покоя (мягкий на ощупь) и время покоя матки (около одной минуты).
Плод полагается на адекватное кровообращение в матке и пуповине, чтобы обеспечить достаточное количество кислорода для поддержания благополучия плода во время родов. Состояние плода оценивается во время родов, отслеживая частоту сердечных сокращений плода.
Имеются характерные образцы частоты сердечных сокращений плода, отраженные на графике, что указывает на хорошую оксигенацию.Плод подвержен риску нарушения доставки кислорода при аномальном характере сокращения матки.
Почему характер сокращения матки важен
Аномальный паттерн сокращения матки, сопровождающийся неутешительным паттерном сердечного ритма плода, вызывает беспокойство. Медсестры, акушерки и врачи должны принять меры, чтобы избежать этого.
В медицинской литературе есть много статей об интерпретации паттернов частоты сердечных сокращений плода при оценке благополучия плода, но большая часть литературы не рассматривает или адекватно не рассматривает паттерн сокращения матки как критически важную переменную при оценке состояния плода. -существование.
Существует ряд характеристик модели сокращения матки, которые могут способствовать стрессу у плода во время родов, тем самым повышая риск нанесения вреда ребенку. Сокращения матки могут сдавливать кровеносные сосуды матки, потенциально препятствуя передаче кислорода плаценте и ребенку.
Сокращения также могут сдавливать пуповину, что может повлиять на приток насыщенной кислородом крови к ребенку. Оба события происходят в большинстве родов без последствий для ребенка.Но если эти события происходят слишком часто или слишком серьезно, возрастает риск травмы.
Последствия недостаточного кровотока, насыщенного кислородом
Существует ряд характеристик, свидетельствующих о чрезмерной активности матки, которых следует избегать, чтобы предотвратить повреждение плода.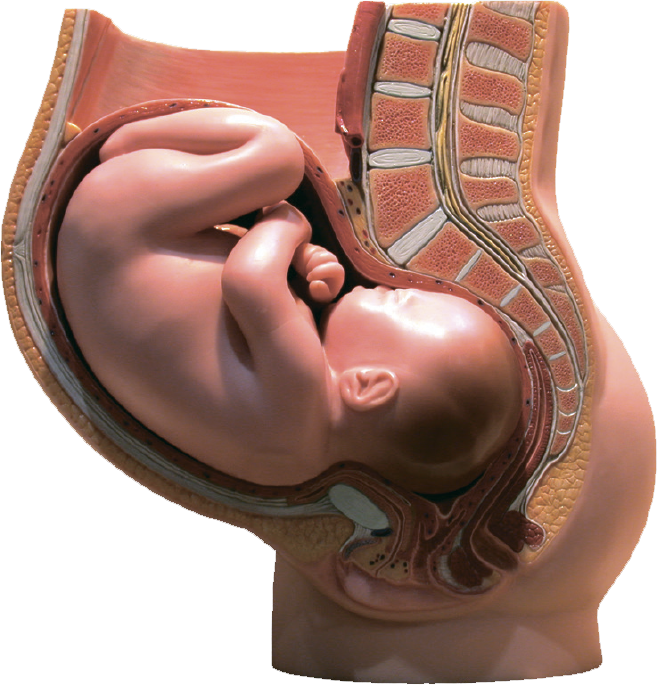 Чрезмерная активность матки может привести к нарушению оксигенации плода. Хотя плод обладает замечательной способностью переносить периоды нарушения оксигенации, эта толерантность имеет пределы.
Чрезмерная активность матки может привести к нарушению оксигенации плода. Хотя плод обладает замечательной способностью переносить периоды нарушения оксигенации, эта толерантность имеет пределы.
В конце концов, если чрезмерная активность матки сохраняется, у плода может развиться состояние, называемое метаболическим ацидозом, и, если оно достаточно серьезное, может произойти травма головного мозга и даже смерть. Существует ряд моделей сокращений, которые могут способствовать риску травмы или смерти плода.
Как часто у вас должны быть схватки?
Частота сокращений — важный вопрос. Частота сокращений матки должна быть достаточной для расширения шейки матки и содействия опусканию плода по родовым путям.
Вообще говоря, желаемая частота сокращений матки при нормальных родах — это одно сокращение каждые две-три минуты или менее пяти сокращений за 10-минутный период.
Если схватки происходят чаще, существует риск того, что плод не перенесет дополнительный стресс, если такая картина сохраняется. Чрезмерно частые сокращения матки называют «тахисистолией».
Чрезмерно частые сокращения матки называют «тахисистолией».
Что такое окситоцин и почему он используется при родах?
При некоторых родах используются лекарственные препараты для улучшения активности матки.Препарат называется «окситоцин» или «синтоцинон». Действие этого препарата, вводимого матери, заключается в увеличении частоты, продолжительности и интенсивности сокращений матки для ускорения родов.
Одним из рисков, связанных с окситоцином, является возможность чрезмерной активности матки. При использовании окситоцина в случае слишком частых сокращений (чаще, чем одно сокращение каждые две минуты) окситоцин необходимо либо уменьшить, либо прекратить.
Необходимо наблюдать за патологическим характером сокращений матки, чтобы увидеть, исчезнет ли она.Если прекращение приема окситоцина не решает проблему, на этом этапе могут потребоваться роды, особенно если частота сердечных сокращений плода неутешительна.
Почему важна продолжительность схваток
Продолжительность схваток — еще одна важная характеристика. При обычных родах желаемая продолжительность схваток составляет от 45 до 60 секунд. Сокращения, которые продолжаются более 60 секунд, если они продолжаются, могут указывать на то, что матка сокращается в течение чрезмерных периодов времени, что способствует стрессу плода.
При обычных родах желаемая продолжительность схваток составляет от 45 до 60 секунд. Сокращения, которые продолжаются более 60 секунд, если они продолжаются, могут указывать на то, что матка сокращается в течение чрезмерных периодов времени, что способствует стрессу плода.
Сокращение, продолжающееся более 90 секунд, называется «тетаническим» сокращением. Опять же, слишком продолжительные схватки являются ненормальными и приводят к дополнительному стрессу для плода, и их следует избегать.
Убедитесь, что матка отдыхает
Для благополучия плода важно, чтобы матка отдыхала между схватками. Этот отдых состоит из двух важных компонентов: тонуса матки в покое и времени отдыха матки. Во время сокращений матка, которая представляет собой мышцу, напрягается, чтобы обеспечить силу, необходимую для продвижения родов.
Что такое тонус покоя матки?
Матка напряжена во время схваток или имеет повышенный «тонус». Отдых между схватками требует, чтобы матка была «мягкой» при прикосновении или пальпации и имела пониженный тонус. Если матка не мягкая, то тонус повышен. Мышца может быть недостаточно расслаблена для улучшения кровообращения.
Если матка не мягкая, то тонус повышен. Мышца может быть недостаточно расслаблена для улучшения кровообращения.
Это может привести к снижению кровотока между схватками, что является проблемой для оксигенации плода.Медсестре важно прикасаться к животу матери между схватками, чтобы матка была мягкой.
Если между схватками наблюдается стойкое усиление тонуса, необходимо определить причину этой проблемы и разработать план по устранению проблемы, которая может включать снижение окситоцина или ускоренные роды.
Как долго длится маточный покой?
Между схватками должно быть достаточно времени, чтобы плод «оправился» от стресса, вызванного предыдущими схватками.В идеале время отдыха между схватками должно составлять одну минуту. Короткое время отдыха может способствовать ненужному стрессу у плода.
Другие модели сокращения
Схватки, которые происходят в быстрой последовательности, также могут вызывать проблемы. Когда два сокращения происходят очень быстро с небольшим перерывом между ними, это называется «сцеплением». Три быстрых последовательных сокращения называют «утроением». Эти паттерны ненормальны, и их следует избегать.
Три быстрых последовательных сокращения называют «утроением». Эти паттерны ненормальны, и их следует избегать.
Аномальная активность матки всегда должна рассматриваться как вызывающая беспокойство, независимо от того, наблюдаются ли паттерны с неутешительными паттернами ЧСС плода или без них.Если чрезмерная активность матки возникает при неутешительном ритме сердечного ритма плода, это вызывает гораздо большее беспокойство и требует лечения.
Врачи и медсестры должны быть внимательны к возможности развития метаболического ацидоза плода, когда эти состояния встречаются вместе, и от них требуется принять меры.
Свяжитесь с доверенным юристом по родовым травмам сегодня
Общей чертой во многих делах, которые юристы BILA рассматривают для семей детей, рожденных с церебральным параличом или другими родовыми травмами, является наличие аномальной активности матки, часто связанной с неразумным применением окситоцина.
Во многих из этих случаев травмы новорожденного можно было бы полностью избежать при правильном распознавании этих закономерностей и соответствующей клинической реакции. Свяжитесь с одним из наших доверенных юристов сегодня.
Свяжитесь с одним из наших доверенных юристов сегодня.
Атония матки — обзор
Патофизиология
Этиологии ПРК можно резюмировать в мнемонике 4Ts: тонус, травма, ткань и тромбин.
Атония матки — наиболее частая причина послеродовых кровотечений, составляющая от 70 до 80% случаев. 5 Это происходит при уменьшении сокращения миометрия. Постгравидная матка дряблая или дряблая и неспособна обеспечить адекватное сжатие для гемостаза. Факторы риска атонии включают многоплодную беременность, макросомию плода и затяжные роды.
Заворот матки, возможно связанный с атонией матки, является редким заболеванием, которое может вызвать ПРК. Заболеваемость составляет около 0,05%. Миометрий перевернутой матки не может сокращаться и втягиваться, что приводит к тяжелой кровопотере.Механизм развития инверсии матки неясен, но может быть связан с комбинированными факторами атонии матки, фундальной плаценты, повышенного давления на дно матки и чрезмерного тракции пуповины.
Родовая травма, приводящая к разрывам и гематомам, может быть причиной значительных ПРК, частота которых у этих пациентов составляет около 20%. 5 Травмы влагалища, шейки матки и матки приводят к кровотечению, учитывая сильно увеличившуюся васкуляризацию, которая возникла во время беременности. Факторы риска, которые увеличивают травму при родах, включают макросомию плода, любые инструменты (например,ж., щипцы, вакуум), вагинальные роды после кесарева сечения или эпизиотомии. 2
Небольшая группа пациентов с родовой травмой может получить серьезные повреждения матки, классифицируемые как разрыв матки. Заболеваемость составляет 0,6% у пациенток, рожающих через естественные родовые пути после кесарева сечения. 6 Риск разрыва матки увеличивается при классическом кесаревом сечении, коротком интервале между беременностями и множественных кесарева сечения в анамнезе, особенно у женщин, ранее не имевших родов через естественные родовые пути. Использование фармацевтических препаратов для стимуляции и / или увеличения родов также может увеличить скорость разрыва матки.
Использование фармацевтических препаратов для стимуляции и / или увеличения родов также может увеличить скорость разрыва матки.
В среднем плацентарные роды происходят в течение 10 минут после рождения плода. Диагноз : задержка плаценты определяется как отсутствие изгнания плаценты на 30 минут. Примерно у 10% пациентов с ПРК задержка плацентарной ткани является первичной этиологией. 5 Оператор может предпринять несколько манипуляций для извлечения оставшейся ткани и / или лечения последующей кровопотери.Однако у части этих пациентов плоскость ткани между стенкой матки и плацентой не может быть идентифицирована или разделена, и следует учитывать диагноз аномальной плаценты или инвазивной плаценты. Факторы риска задержанной плаценты включают любые события, которые могли повредить слизистую оболочку эндометрия перед беременностью, многодольная плацента, предшествующая операция на матке или кесарево сечение.
Наличие инвазивной плаценты может быть опасно для жизни.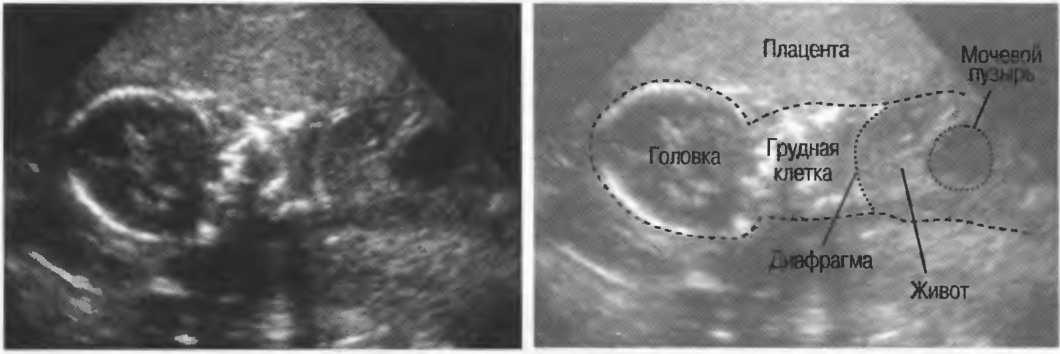 В Соединенных Штатах общая частота составляет 1 из 533 родов, и эта частота, по-видимому, увеличивается и, вероятно, вторична по сравнению с увеличением частоты кесарева сечения или других маточных инструментов. 7 Существует три различных типа инвазивной плаценты в зависимости от глубины инвазии: (1) приросшая плацента , которая прикрепляется к миометрию, (2) приращенная плацента , которая проникает в миометрий, и (3) placenta percreta , проникающая через миометрий в серозную оболочку или через нее.
В Соединенных Штатах общая частота составляет 1 из 533 родов, и эта частота, по-видимому, увеличивается и, вероятно, вторична по сравнению с увеличением частоты кесарева сечения или других маточных инструментов. 7 Существует три различных типа инвазивной плаценты в зависимости от глубины инвазии: (1) приросшая плацента , которая прикрепляется к миометрию, (2) приращенная плацента , которая проникает в миометрий, и (3) placenta percreta , проникающая через миометрий в серозную оболочку или через нее.
Нарушения коагуляции могут привести к послеродовым кровотечениям и могут быть причинной этиологией у 1% пациентов. 5 Существующее ранее заболевание может быть обнаружено до родов, что позволяет провести подготовку и соответствующую профилактику.Примеры включают идиопатическую тромбоцитопеническую пурпуру, тромботическую тромбоцитопеническую пурпуру, дефицит фактора X, семейную гипофибриногенемию и болезнь фон Виллебранда. Диссеминированная внутрисосудистая коагуляция может происходить при сепсисе, отслойке плаценты и эмболии околоплодными водами.
 В таких случаях матка сокращается из-за сильного давления.
В таких случаях матка сокращается из-за сильного давления.