Боли и дискомфорт при беременности от А до Я
Даже если беременность проходит идеально, болей и неприятных ощущений все равно не избежать. К счастью, многие из них появляются только в определенные периоды, а с остальными можно бороться. Ниже мы поговорим про все неприятные симптомы (от боли в пояснице до варикозного расширения вен), с которыми сталкивается большинство беременных женщин. А также расскажем, как их свести на нет и облегчить себе жизнь.
Боль в пояснице
Спазмы при беременности
Зубная боль и повышенная чувствительность зубов
Головные боли
Изжога и расстройство желудка
Икроножные судороги
Боль внизу живота
Защемление нерва
Отечность стоп и лодыжек
Отечность и боли в груди
Варикозное расширение вен и геморрой
Аномальные боли во время беременности: пора обратиться к врачу
Боль в пояснице
Ваш малыш становится все тяжелее, и мышцам спины приходится несладко. Это основная причина болей в пояснице. По мере того как центр тяжести смещается вперед, хочется самостоятельно возвращать его на место, слегка наклоняясь назад. Но на самом деле вы только даете дополнительную и неправильную нагрузку на мышцы спины. В результате появляются мышечные зажимы и неприятные ощущения. Абдоминальные (брюшные) мышцы растягиваются и ослабевают во время беременности, поэтому мышцы спины «работают за двоих». Соединительные ткани, которые держат кости в нужных местах, расслабляются под воздействием гормонов беременности. Это в первую очередь касается связок в области таза, ведь организм готовится к родам.
Но с болью в спине можно бороться — например, сохраняя правильную осанку. Есть и другие способы.
Носить обувь на низком каблуке и использовать хорошие стельки-супинаторы.
Купить качественный жесткий матрас.
Садиться на корточки, а не нагибаться.
Спать на боку, подложив подушки под живот и между ног.

Носить бандаж для беременных.
Регулярные занятия спортом укрепляют мышцы спины. Эффект почувствуется не сразу, но зато потом ноги и спина еще не раз скажут вам спасибо. Посоветуйтесь с вашим лечащим врачом, чтобы подобрать оптимальные упражнения. Вот несколько универсальных советов для упражнений во время беременности. Как только малыш появится на свет, нагрузка на спину ослабнет и боли довольно быстро пройдут.
Спазмы при беременности
Спазмы при беременности — распространенный недуг как на поздних сроках, когда тело готовится к схваткам, так и во время первого месяца беременности (в более легкой форме). В первые две недели после зачатия оплодотворенная яйцеклетка «пробирается» к матке. Этот процесс может сопровождаться легкими спазмами и незначительными кровянистыми выделениями. Это имплантационное кровотечение. Резкие боли в области таза, похожие на мышечные спазмы, вызваны растяжением связок вокруг матки.
В конце второго и в третьем триместре начинаются тренировочные схватки Брэкстона-Хикса. Они усиливаются по мере приближения родов. Как правило, схватки Брэкстона-Хикса прекращаются, если подвигаться или передохнуть. Однако, если они становятся все сильнее и чаще, возможно, это знак того, что начались роды. Если у вас есть хоть малейшие сомнения, обратитесь к врачу. Схватки Брэкстона-Хикса причиняют дискомфорт, но это абсолютно нормальный для беременности процесс. Так тело готовится к самому важному дню.
Зубная боль и повышенная чувствительность зубов
Во время второго триместра возрастает чувствительность десен. Особенно это заметно, когда вы чистите зубы и используете зубную нить. Десны иногда даже слегка кровоточат. Действительно, беременность влияет и на состояние полости рта. Гингивит беременных — одна из легких форм заболевания десен. Его симптомы: припухлости, покраснения, кровоточивость и воспаления. Помимо этого, у беременных часто встречается пародонтоз — инфекционное заболевание десен, которое поражает мягкие ткани и кости челюсти. Токсикоз, типичный для ранних сроков беременности, может стать причиной эрозии зубов и кариеса.
Помимо этого, у беременных часто встречается пародонтоз — инфекционное заболевание десен, которое поражает мягкие ткани и кости челюсти. Токсикоз, типичный для ранних сроков беременности, может стать причиной эрозии зубов и кариеса.
Несмотря на воспаление десен, важно тщательно чистить зубы дважды в день и не прекращать пользоваться зубной нитью. Если вы уже полгода не были у стоматолога или почувствовали какие-либо неприятные ощущения в полости рта, то самое время записаться на прием. Полоскания соленой водой и переход на щетку с более мягкой щетиной немного снимут дискомфорт.
Головные боли
Резкий всплеск гормонов беременности — эстрогена и прогестерона — запускает химические процессы в мозгу. И из-за этого может болеть голова. Даже если все проходит после таблетки обезболивающего, все равно лучше обратиться к врачу. Аспирин противопоказан беременным, так что вам назначут препараты, которые можно принимать во время беременности. Вот еще несколько способов, с помощью которых можно победить головную боль.
Приложить холодный компресс к голове.
Освоить техники релаксации.
Избегать всего, что может спровоцировать головную боль: продуктов и запахов, которые уже вызывали мигрень.
Побольше спать.
Давать себе легкую физическую нагрузку.
Стараться не нервничать.
Поддерживать правильный режим питания.
Изжога и расстройство желудка
Во время первого и третьего триместра клапан, отделяющий пищевод от желудка, расслабляется под действием гормонов беременности. Из-за этого желудочный сок попадает в пищевод и вызывает изжогу. Чтобы предотвратить изжогу, нужно не принимать горизонтальное положение в течение трех часов после еды. Вот почему ужинать нужно пораньше. Если вас по ночам все равно мучает изжога, то можно попробовать приподнять изголовье кровати. Для этого нужно положить валик между пружинным основанием и матрасом. Одних только подушек будет недостаточно.
Для этого нужно положить валик между пружинным основанием и матрасом. Одних только подушек будет недостаточно.
Исключите из рациона жареную и острую пищу, цитрусовые и шоколад. Эти продукты вызывают изжогу. Ешьте часто, но помалу.
Икроножные судороги
Икроножные судороги — один из самых распространенных физических недугов во время второго триместра беременности. Они бывают и во время третьего триместра. Болезненные мышечные сокращения в голени или ступне случаются по ночам, и их причина до сих пор неясна.
Однако с икроножными судорогами во время беременности можно побороться. Поможет легкая растяжка перед сном и регулярные физические упражнения. Важно оставаться активной на протяжении всей беременности и пить достаточно жидкости. Удобная обувь и хорошие стельки-супинаторы тоже помогут. Если вы проснулись из-за судороги, растяните мышцы, потянув стопу на себя, а потом в обратную сторону. Сделайте легкий массаж или теплую ванночку для ног.
Боль внизу живота
Во время беременности матка увеличивается, а связки, которые ее фиксируют, растягиваются. Эти связки называют круглыми. Их растяжение вызывает острые и короткие вспышки боли внизу живота, похожие на спазмы. Иногда боль проходит не сразу и даже отдает с другой стороны живота. Беспокоиться тут не о чем — малыш растет, и это вызывает ряд болезненных симптомов.
С болями внизу живота тоже можно бороться. Лучше двигаться медленнее, чем обычно, не вставать резко с кровати или со стула и вообще избегать любых резких движений. Теплая ванна или поход в бассейн — тоже хороший вариант. Так вы хотя бы на время снимите нагрузку с круглых связок. Также можно использовать специальный пояс для беременных или бандаж для живота.
Защемление нерва
Малыш растет, и ваш вес увеличивается, в организме задерживается вода — из-за этого нервные пути увеличиваются и давят на нервные окончания. В итоге происходит защемление нерва, на который давят все окружающие его ткани: кости, мускулы, сухожилия и хрящи. Защемления случаются в любой части тела, и болевые ощущения зависят от этого. Запястный синдром влечет за собой онемение пальцев или всей ладони. А защемления в спине, как при межпозвоночной грыже, наоборот вызывают острую боль. Все, что вы можете сделать, — попытаться расслабиться и отдохнуть. Если боль не проходит, обратитесь к врачу.
В итоге происходит защемление нерва, на который давят все окружающие его ткани: кости, мускулы, сухожилия и хрящи. Защемления случаются в любой части тела, и болевые ощущения зависят от этого. Запястный синдром влечет за собой онемение пальцев или всей ладони. А защемления в спине, как при межпозвоночной грыже, наоборот вызывают острую боль. Все, что вы можете сделать, — попытаться расслабиться и отдохнуть. Если боль не проходит, обратитесь к врачу.
Отечность стоп и лодыжек
На последних месяцах беременности часто отекают стопы и лодыжки. В организме увеличивается объем циркулирующей крови, а увеличившаяся в размерах матка давит на вены. В итоге лишняя жидкость вытесняется из вен в прилегающие ткани, и так появляются отеки. Добавьте к этому влияние гормонов беременности и получите отекшие ноги. После родов отечность прекратится, но кое-что предпринять можно уже сейчас.
Прилечь и поднять ноги вверх.
Спать на левом боку, чтобы снизить давление на вены, по которым кровь возвращается в сердце.
Носить компрессионные чулки.
Давать себе ежедневную физическую нагрузку.
Носить свободную одежду.
Делать прохладные ванночки для ног.
Походить по дну бассейна или просто постоять в нем, это способствует компрессии и улучшает кровообращение в ногах.
Отечность и боли в груди
В первом триместре гормональные изменения вызывают неприятные ощущения в груди: боль, отечность и повышенную чувствительность. Но через пару недель тело привыкнет к новым гормонам — и все пройдет.
Варикозное расширение вен и геморрой
У некоторых женщин во время беременности развивается варикозное расширение вен. Ведь общий объем крови в организме увеличивается, а отток крови от ног к тазу, наоборот, снижается. В итоге получается сильное давление на вены. Под действием прогестерона они увеличиваются, и это еще одна из причин возникновения варикозного расширения.
В итоге получается сильное давление на вены. Под действием прогестерона они увеличиваются, и это еще одна из причин возникновения варикозного расширения.
Вены способны расширяться даже внутри влагалища. Из-за этого могут возникать неприятные ощущения в нижнем отделе прямой кишки и вокруг ануса. Именно это называют геморроем. Изменения гормонального фона и циркуляция крови вам неподвластны, однако с варикозным расширением вен все равно можно бороться. Вот наши рекомендации:
Садиться и поднимать ноги выше тела при любой возможности.
Не стоять долго в одной и той же позе.
Не сидеть в положении «нога на ногу».
Внимательно следить за своим весом. Узнайте, как правильно набирать вес во время беременности.
Носить специальные чулки и следить, чтобы резинки не давили в коленях или бедрах.
Пить достаточно жидкости, добавить в свой рацион продукты, богатые клетчаткой, чтобы предотвратить появление геморроя.
Аномальные боли во время беременности: пора обратиться к врачу
Испытывать неприятные ощущения во время беременности и даже боли — это нормально. Но порой они могут быть симптомами серьезных заболеваний. Например, если боли в верхней части живота или плечах сопровождаются головными болями, стоит обратиться к врачу, чтобы исключить вероятность преэклампсии. А когда во время первого триместра вы чувствуете сильные боли в области живота и таза, сопровождающиеся вагинальными кровотечениями, то лучше проверить, не симптом ли это внематочной беременности. Поэтому при любых подозрениях и сильном дискомфорте сразу же обращайтесь к врачу.
Каждая женщина сталкивается с неприятными ощущениями и болями во время беременности — и даже не один раз. Как правило, это абсолютно естественно, и, когда малыш появится на свет, все пройдет. Ведь беременность — это подготовка к счастливому материнству, и нет ничего прекраснее этого.
Боли внизу живота при беременности
*Статья не носит медицинский характер, приведенная в ней информация требует консультации лечащего врача
Боли в животе могут возникнуть у любого человека. Вот только когда живот болит у беременной женщины ее реакция на это, может быть близкой к панике. Хотя болезненные ощущения в период беременности могут быть признаком не только патологии, но и ряда естественных (физиологических) причин.
Если появилась боль и кровянистые выделения необходимо срочное обращение к доктору. Возможные причины:
• Угроза самопроизвольного аборта до 22 недель и угроза преждевременных родов до 37 недель беременности. Спровоцировать выкидыш могут тяжелые физические нагрузки и длительные стрессовые ситуации. Без своевременного лечения беременность не сохранить.
• Внематочная или трубная беременность. Симптомы появляются, начиная от 5 недель беременности, такие как сильная схваткообразная боль обычно с одной стороны, кровянистые выделения, слабость, возможны обморочные состояния.
Естественные (физиологические) причины боли не угрожают здоровью, поэтому не нуждаются в коррекции и лечении:
1. Изменение гормонального фона может вызвать появление болей. При этом характер боли бывает разной интенсивности, но кровянистых выделений быть не должно.
2. Рост матки может провоцировать появление тянущих, либо колющих болей, которые могут усиливаться при физических нагрузках и успокаиваться при отдыхе.
3. Изменение структуры хрящевой ткани костей таза, происходящее во время беременности, может сопровождаться не сильными давящими болями.
4. Когда плод уже подрос и срок беременности перешел средину. Возможна боль по причине шевеления плода, особенно это сильно чувствуется при ягодичном предлежании.
Возможна боль по причине шевеления плода, особенно это сильно чувствуется при ягодичном предлежании.
5. После 30 недели возможно появление тренировочных схваток. Отличие их от настоящих состоит в различной интенсивности и отсутствии периодичости. Также если принять теплый душ, то тренировочные схватки как правило исчезают.
6. Незадолго до родов боль может быть от давления увеличенной в размерах матки на тазовое дно.
Также боль внизу живота может не ни иметь ничего общего с беременностью. Болезненные ощущения могут быть спровоцированы:
• Кишечной непроходимостью.
• Воспалением органов брюшной полости (иррадиирующие боли).
• Отравлением.
• Воспалением органов мочеполовой системы и ряду других причин.
Чтобы уменьшить вероятность появления болей не акушерского характера следует соблюдать соблюдать режим дня, регулярно и правильно питаться, заниматься физическими нагрузками (посильные), соблюдать питьевой режим.
Лечение геморроя при беременности
Геморрой — заболевание, связанное с воспалением и патологическим расширением геморроидальных вен, образующих узлы вокруг прямой кишки. Это очень частое заболевание, причиной его обычно является застой венозной крови в нижней части туловища и в ногах.
Развитие геморроя проходит постепенно − в начальной стадии отмечаются тяжесть и зуд в области заднего прохода, боль, запоры, позднее − кровотечение, провисание и выпадение эластичных геморроидальных узлов.
Факторами, вызывающими геморройявляются малоподвижный образ жизни, неправильное питание, ожирение, злоупотребление алкоголем, цирроз печени жизни.
Этот недуг часто сопутствует беременности − им страдают около половины женщин, ожидающих ребенка. К основным причинам у беременных добавляются давление растущей матки на низ живота, которое сдавливает вены, и обусловленные низкой двигательной активностью кишечника запоры.
У здоровых женщин геморрой может развиться во второй половине беременности, но в случае, если имеется наследственная предрасположенность, или симптомы геморроя проявлялись и до беременности, то геморрой может развиться и на более раннем сроке − уже с 12-ой недели.
Симптомы геморроя при беременности
Геморрой во время беременности может протекать в двух формах:
- острой;
- хронической.
Для острой формы характерно внезапное образование тромба в венах прямой кишки, что вызывает жгучие боли, особенно после процесса дефекации. Образуются плотные наружные узлы, диаметр которых может достигать 2-3 см, кожа под ними отекает и краснеет.
Через 5-10 дней острая форма переходит в хроническую − узлы размягчаются и набухают только при натуживании. Процесс сопровождается неприятными ощущениями в области заднего прохода и зудом.
В фекальных массах появляется кровь, иногда в довольно больших количествах, геморроидальные узлы могут выпадать из заднего прохода, самостоятельно вправляясь через какое-то время. Боли при этом может не быть, может возникать чувство неполного опорожнения кишечника, дискомфорт, вздутие живота. Ходьба и сидение становятся болезненными.
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Лечение геморроя при беременности
Основными методами лечения неострого геморроя при беременности являются строгое соблюдение диеты и правил гигиены. Назначаемая врачом-диетологом диета должна помогать избежать запоров и отрегулировать опорожнение кишечника − для этого рекомендуются сухофрукты, орехи, каши, кисломолочные продукты. Острую пищу, сдобные изделия, крепкий чай нужно исключить.
Для гигиенических процедур рекомендуется использовать влажную туалетную бумагу, подмывать задний проход после дефекации. При возникновении наружных узлов можно принимать ванночки со слабым раствором ромашки или марганцовки.
При возникновении наружных узлов можно принимать ванночки со слабым раствором ромашки или марганцовки.
Чтобы уменьшить застой крови, необходимо выполнять профилактическую гимнастику − её основные упражнения должны быть направлены на стимуляцию мышц таза, заднего прохода и ног. Кроме того, необходимо отрегулировать режим дня − совершать пешие прогулки, сочетая их с умеренным отдыхом и сном.
Если данные меры не приносят желаемого результата, возможно применение лекарственных средств − свечей, мазей, кремов. Однако стоит помнить, что любое медикаментозное лечение должно быть согласовано с гинекологом − при беременности самолечение и употребление лекарств без назначения недопустимо.
При неэффективности консервативного лечения может потребоваться хирургическая операция, но обычно во время вынашивания она выполняется лишь в крайних случаях, при тщательном контроле проктолога и хирурга. Обычно, если есть необходимость в хирургическом вмешательстве, операцию откладывают на послеродовой период.
После родов, в течение первых двух месяцев, геморрой может продолжать беспокоить, но обычно − с нормализацией образа жизни и увеличением физической нагрузки − он проходит. Тем не менее, запускать геморрой во время беременности не стоит − при первых признаках обращайтесь к врачу.
Это поможет избежать осложнений, снизить некомфортные ощущения, а также отличить болезнь от тех, что протекают со схожими симптомами (трещины заднего прохода, опухоли), но требующих иного лечения.
Узнать подробности и записаться на консультацию специалиста вы можете по телефону +7 (495) 292-39-72
Болит внизу живота — Причины боли у мужчин и женщин
Когда болит внизу живота, большинство людей пытается самостоятельно поставить себе диагноз. Потаскал тяжести, болит перед месячными, наверное что-то застудила, может быть газы? Знакомы такие вариант? Хотим предупредить вас, что боли внизу живота могут быть симптомом опасного заболевания и вам обязательно следует обратиться к врачу.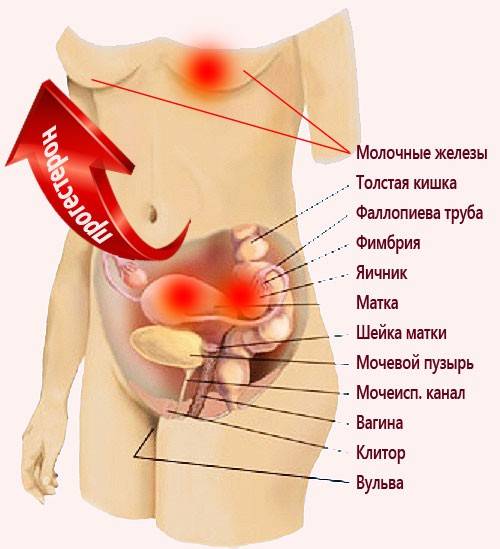
Почему болит внизу живота у мужчин
У представителей сильной половины человечества живот может болеть из-за проблем с желудком, двенадцатиперстной кишкой, аппендиксом. Кроме того, болеть внизу живота может из-за, дивертикулита, паховой грыжи, пиелонефрита, болезни Крона, мочекаменной болезни, глистной инвазии, орхита, болезней мочеполовой системы и др. Острый простатит, вызванный воздействием кишечной палочки, стафилококков и стрептококков и другими факторами, нередко проявляет себя именно болью внизу живота. Болеть низ живота может и из-за опухоли кишечника. Как видите, заболевания очень опасные и ни одно из них нельзя запускать.
Именно мужчины часто игнорируют, когда болит внизу живота. И мы настоятельно советуем при любых неприятных ощущениях внизу живота обращайтесь к доктору как можно скорее. Самостоятельно поставить диагноз и определить схему лечения практически невозможно. Кроме того, многие недуги, выражающие себя болью в нижней части живота, могут привести к серьезным осложнениям и даже летальному исходу.
Если у вас болит внизу живота, позвоните нам по многоканальному номеру 8 (495) 221-21-14 и запишитесь на прием к терапевту. А также вы можете записаться к врачу по интернету через форму записи онлайн. Врач осмотрит вас, назначит дополнительные исследования (УЗИ или анализы) и пропишет эффективное лечение. В случае необходимости врач направит вас на консультацию к урологу. Все услуги вы можете получить в наших клиниках, это очень удобно, все в одном месте.
Почему болит внизу живота у женщин
У женщин определить причину, почему болит внизу живота сложнее. Причин, вызвающих боль, может быть очень много. Это и периодические боли, и проблемы с кишечником, и дивертекулез, и грыжа, и многие другие недуги.
Боли в животе при беременности
В начале беременности у женщины растягиваются мышцы и связки живота. Боль при этом – нормальное явление. Но для точной уверенности следует обязательно рассказать о болях своему врачу, который ведет беременность.
Боль при этом – нормальное явление. Но для точной уверенности следует обязательно рассказать о болях своему врачу, который ведет беременность.
Если вы еще не встали на учет и не знаете, как выбрать врача для ведения беременности. Приглашаем вас в наши клиники «Диамед». У нас большой опыт в наблюдении беременных женщин как при стандартном течении беременности, так и в осложненных случаях. В фойе наших клиник проходит фотовыставка малышей, появившихся благодаря нашим врачам. Приходите посмотреть, это работает лучше отзывов или любых других доводов. Ведь фотографии малышей могут принести нам только счастливые родители. Записаться на прием к гинекологу вы можете по телефонам наших клиник:
- Диамед в Митино 8 (495) 212-90-47
- Диамед в Марьиной Роще 8 (495) 221-21-16
- Диамед в Текстильщиках 8 (499) 322-23-97
- Диамед на Щелковской 8 (495) 221-21-14
При длительных болях, во время беременности, а тем более – выделениях, срочно нужно ехать в роддом или больницу. Отслойка плаценты может вызывать сильную боль. Это состояние опасно как для матери, так и для малыша. Внематочная беременность также сопровождается болями. Не ждите, когда станет хуже, обращайтесь к специалисту.
Другие боли в животе
Бывают патологические болезненные ощущения: воспаления женских органов (яичников, матки, фаллопиевых труб, влагалища). Спайки, кольпиты, эндометриоз, опухоли также приводят к боли.
После родов некоторое время вполне могут беспокоить неприятные ощущения. Это нормально. Матка сокращается. Это вызывает боль. Плюс разрывы и растяжения. Но если боль беспокоит долго, необходима консультация гинеколога.
Часто женщины испытывают боль, которая не имеет никакого отношения к их полу. Такие негинекологические боли возникают по причине мочекаменной болезни, цистита, пиелонефрита. Причиной боли могут быть банальные запоры, гормональный дисбаланс, стрессы, молочница. Действительно, даже, казалось бы, безобидная молочница может быть опасна, если ее вовремя не начать лечить.
Острая боль может представлять угрозу. Ее могут вызвать, например:
- бактериальные инфекции;
- разрыв кисты яичника;
- фибромиома;
- перекрут придатков;
- опухоль яичника;
- мезаденит;
- острый аппендицит и пр.
Боли могут также сопутствовать дисменореи, аденомиозу, опущению матки и прочим недугам. Хронические боли часто говорят о скрытой инфекции (микоплазмозе, хламидиозе и др.).
Помощь при боли в животе
Если острая боль длится дольше часа и усиливается от напряжения, живот напряжен, сердцебиение учащенное, потливость повышена, кожа – бледная, давление – низкое, а в кале просматриваются сгустки крови, можно положить на живот холод и выпить пару таблеток Но-шпы, после чего – незамедлительно вызвать скорую. Больше ничего не предпринимайте ни в коем случае! Особенно опасны горячие грелки.
Перечислять заболевания, которые выражают себя, в том числе, и болью в животе, можно очень долго.Мы надеемся, что вы понимаете — определить самостоятельно, почему болит живот, вы не можете. Цель нашего материала одна – не терпите боль, идите к врачу. Эксперименты над организмом чреваты многими осложнениями и даже летальным исходом. В клиниках «Диамед» вам обязательно помогут: проведут обследование, поставят диагноз и назначат эффективное лечение.
Из практики врачей родильного дома в составе многопрофильного стационара
Из практики врачей родильного дома в составе многопрофильного стационара
Хотим поделиться с коллегами и читателями нашего сайта интересным с нашей точки зрения случаем из совместной практики акушеров и хирургов. Данный клинический случай акцентирует внимание акушеров-гинекологов на масках хирургической патологии у беременных женщин. Пациентки связывают наличие болей в животе с угрозой прерывания беременности и поступают в родильный дом с таким диагнозом. При подозрении на хирургическую патологию органов брюшной полости у беременных преимуществом работы родильного дома в структуре многопрофильного стационара является консультация врача-хирурга по cito.
В родильный дом филиала ГКБ №52 бригадой СМП доставлена беременная пациентка с жалобами на тянущие боли внизу живота и в пояснице. В приемном отделении установлен диагноз: Беременность 32-33 недели. Поперечное положение плода. Угроза преждевременных родов. После дообследования принято решение в условиях отделения патологии беременности провести динамическое наблюдение за беременной, состоянием внутриутробного плода и начать терапию, направленную на пролонгирование беременности.
Утром следующего дня у пациентки появились схваткообразные боли в нижних отделах живота и левой подвздошной области, тошнота, общая слабость. Была назначена терапия, снижающая тонус матки, взяты анализы крови и мочи. В связи с нарастанием болевого синдрома осмотрена хирургом. В анализе крови – повышение уровня лейкоцитов. При ультразвуковом исследовании органов брюшной полости обращали на себя внимание очаговые изменения участка тонкой кишки в виде отека, отсутствие перистальтики, сепарация листков брюшины до 1 см, выпот в брюшной полости в незначительном количестве. С предварительным диагнозом «перитонит?» пациентка переведена в отделение реанимации и интенсивной терапии ГКБ №52.
Исходя из истории заболевания, клинического состояния, данных обследования, консилиумом выставлен диагноз «перитонит». Пациентке было показано оперативное вмешательство в экстренном порядке по жизненным показаниям. Операцию предполагалось провести в два этапа: кесарево сечение внебрюшинным доступом бригадой акушеров-гинекологов, с последующей лапаротомией и ревизией брюшной полости бригадой хирургов. Такая тактика предупреждала распространение инфекции на матку и инфицирование ребенка.
Проведена операция в объеме: 1.Кесарево сечение в нижнем маточном сегменте. 2.Срединная лапаротомия. Обструктивная резекция сигмовидной кишки. Санация и дренирование брюшной полости.
В ходе первого этапа операции — кесарева сечения — извлечена живая недоношенная девочка массой 1940 гр, 43 см, с оценкой по шкале Апгар 6-7 баллов. В ходе второго этапа бригада хирургов определила, что имеет место гнойное расплавление воспалительного инфильтрата стенки сигмовидной кишки. Наиболее частой причиной образования подобных инфильтратов является дивертикулез (воспаление патологического выпячивания стенки кишки). Принято решение о необходимости обструктивной резекции сигмовидной кишки (удаление участка кишки) с выведением колостомы на переднюю брюшную стенку для того, чтобы временно выключить из процесса пищеварения разрушенную гнойным расплавлением часть толстой кишки.
В ходе второго этапа бригада хирургов определила, что имеет место гнойное расплавление воспалительного инфильтрата стенки сигмовидной кишки. Наиболее частой причиной образования подобных инфильтратов является дивертикулез (воспаление патологического выпячивания стенки кишки). Принято решение о необходимости обструктивной резекции сигмовидной кишки (удаление участка кишки) с выведением колостомы на переднюю брюшную стенку для того, чтобы временно выключить из процесса пищеварения разрушенную гнойным расплавлением часть толстой кишки.
Послеоперационный период протекал без осложнений. Дренажи из брюшной полости удалены на 4-5 сутки. На 6 сутки пациентка выписана. Женщине предстоит наблюдение хирургом и гинекологом по месту жительства с дальнейшим решением вопроса об операции по восстановлению целостности кишечника (через 2-3 месяца). В ГКБ №52 реконструктивные операции по показаниям выполняются лапароскопически и требуют госпитализации примерно на неделю.
При гистологическом исследовании удаленного участки кишки установлено экстрагенитальное эндометриоидное поражение стенки сигмовидной кишки с характерной децидуальной трансформацией, перфорацией и фибринозно-гнойным перитонитом.
Новорожденная в течение 2-х суток находилась под наблюдением детских реаниматологов родильного дома, затем была переведена в Детскую городскую клиническую больницу им. Н.Ф.Филатова. После выписки мамы из больницы девочка также выписана домой.
Для неспециалистов:
Эндометриоз (endometriosis: греч. endo внутри + metra матка +osis патология) — заболевание, при котором в различных органах наблюдается патологический рост ткани, похожей по своему строению и функции на эндометрий (слизистую оболочку тела матки). При экстрагенитальном эндометриозе патологический процесс чаще локализуется в прямой, сигмовидной, слепой кишке и аппендиксе, мочеточниках, мочевом пузыре, реже — в тонкой кишке.
Поскольку при беременности защитные силы организма определенным образом ослабевают, клиническая картина воспалительных заболеваний в брюшной полости может носить стертый характер, и типичные симптомы заболевания могут проявляться только при распространенном процессе. Боли в животе могут быть не столь выраженными, при этом на первый план выходят симптомы интоксикации, повышение температуры, тошнота, рвота, вздутие живота, нарушение перистальтики. Важное диагностическое значение имеет картина крови (лейкоцитоз), который позволяет предполагать наличие деструктивного процесса с высокой долей вероятности при четком локальном характере боли.
Боли в животе могут быть не столь выраженными, при этом на первый план выходят симптомы интоксикации, повышение температуры, тошнота, рвота, вздутие живота, нарушение перистальтики. Важное диагностическое значение имеет картина крови (лейкоцитоз), который позволяет предполагать наличие деструктивного процесса с высокой долей вероятности при четком локальном характере боли.
Эндометриоидное поражение кишечника с децидуальными изменениями, с формированием специфических эпителиоидно-клеточных гранулем с изъязвлением и прободением, приведшей к фибринозно-гнойному перитониту – редкий случай в практике хирургов и акушеров-гинекологов.
Цистит при беременности: описание болезни, причины, симптомы, диагностика и лечение
Что нельзя делать при цистите на раннем сроке беременности
1. Принимать антибиотики, если они не были назначены врачом. Самолечение может привести к развитию аномалий плода. Особенно запрещен прием тетрациклина, офлоксацина, норфлоксацина, аминогликозидов.
2. Проведение инстилляций. Это процедура, во время которой вводится антибактериальный препарат в мочевой пузырь, может стать причиной выкидыша на раннем сроке.
3. Нельзя принимать нестероидные противовоспалительные препараты. Имеется в виду прием нимесила, диклофенака, анальгина и т.д. В противном случае, у будущего ребенка могут возникнуть тяжелые патологии.
4. Не проводить физиотерапевтические процедуры, чтобы не спровоцировать выкидыш.
5. Не принимать горячую ванну, не посещать сауну, баню. Исключить перегрев, чтобы не возник гипертонус матки.
Как проявляется цистит при беременности
Воспалительный процесс в мочевом пузыре у беременной женщины проявляется:
-
Учащенным мочеиспусканием. Это симптом не всегда сигнализирует о появлении цистита. Во время беременности это является нормальным явлением.

-
Появление зуда и жжения в мочеиспускательном канале. Усиление этих симптомов наблюдается после того, как началась выделяться моча.
-
Присутствует всегда чувство, что мочевой пузырь не полностью опорожнился.
-
Появляются ложные позывы. Беременная остро нуждается в посещении туалета, но не происходит при этом выделение мочи.
-
Болит живот, в нижней части живота ощущается тяжесть.
-
Изменяется цвет мочи. Она мутная, красноватого оттенка. Это обусловлено кровянистыми примесями.
-
После опорожнения мочевого пузыря все равно подтекает моча. Распространение воспалительного процесса произошло на сфинктер. При этом произошло нарушение его функционирования.
-
Женщина наблюдает, что из уретры началось выделение гнойного и слизистого секрета.
-
Интоксикация организма. Появляется общая слабость, часто болит голова, повышается температура тела, отсутствует аппетит.
Особенности лечения цистита на поздних сроках
Лечение заболевания в третьем триместре беременности очень похоже на лечение на раннем сроке. Однако происходит снижение риска развития патологий у будущего ребенка, если срок беременности более 24 недель.
На таком сроке уже произошло формирование основных органов, тканей и систем. Они просто созревают и развиваются. Но на этой стадии беременности повышается вероятность развития цистита, который опасен как ребенку, так и беременной женщине своими осложнениями.
Те медикаменты и процедуры, которые были запрещены на раннем сроке, могут назначаться на более позднем сроке. Необходимо помнить, что назначать это может исключительно лечащий врач. Он учитывает все риски лечения для будущей матери и ее ребенка.
Он учитывает все риски лечения для будущей матери и ее ребенка.
Примерная схема лечения заболевания на позднем сроке беременности
1. Назначение антибактериальной терапии. Могут назначить прием амоксициллина, супракса, монурала. Если заболевание имеет более тяжелую форму, врач назначает пенициллины, макролипиды и другие цефалоспорины.
2. Проводится инстилляция. Во время процедуры вводится антибактериальный и противовоспалительный препарат в мочевой пузырь. Такой метод может проводиться только на позднем сроке беременности и только при хронической форме заболевания. Процедура проводится в стационаре.
3. Назначается прием растительных препаратов (канефрона, уролесана, цистона).
4. Лечение спазмолитиками.
5. Использование физиотерапии. Беременной могут назначить проведение электрофореза или гальванофореза с но-шпой или папаверином, хлористым кальцием, ацетилсалициловой кислотой, антисептиком и антибиотиком. Эти методы показаны до 34 недели беременности. Физиотерапию в большинстве случаев назначают при хроническом цистите. Противопоказанием является повышенный тонус матки, кровотечение, гестоз и т.д.
6. Использование иммуностимулирующих препаратов (флавозида или виферона).
Следует помнить, что любые лечебные мероприятия должны назначаться исключительно квалифицированным и опытным специалистом. При любых попытках самолечения могут возникнуть самые плачевные последствия для будущего ребенка.
Разновидности цистита при беременности
У цистита на ранних сроках беременности может быть различная этиология. Это значит, что не существует единого метода лечения патологии. Составление схемы лечения и назначение препаратов зависит от результатов проведенной диагностики. Заболевание может быть:
-
Геморрагическим. Провоцирующим фактором является инфекционный возбудитель.
 Имеют в виду кишечную или синегнойную палочку, энтеробактерии, стрептококки. Это наиболее распространенная форма цистита. В такой ситуации необходимо лечение с помощью антибактериального препарата. Выбор лекарственного средства осуществляется строго лечащим врачом, так как прием некоторых препаратов запрещен в первом триместре беременности.
Имеют в виду кишечную или синегнойную палочку, энтеробактерии, стрептококки. Это наиболее распространенная форма цистита. В такой ситуации необходимо лечение с помощью антибактериального препарата. Выбор лекарственного средства осуществляется строго лечащим врачом, так как прием некоторых препаратов запрещен в первом триместре беременности.
-
Интерстициальным. Такой вид цистита характеризуется неинфекционным воспалительным процессом, то есть причиной возникновения заболевания является аллерген или медикамент. Чтобы устранить такую форму болезни, антибиотик не назначается. Для лечения интерстициального цистита беременной показан прием противовоспалительных, успокаивающих и обезболивающих средств.
-
Лучевым. Относится к более редкому явлению при беременности. Объясняется это тем, что проведение лучевой терапии женщине запрещено во время вынашивания ребенка. Для лечения такой формы цистита назначаются спазмолитики, седативные препараты и лекарства, которые способствуют ускорению регенеративных процессов.
-
Половым. Обострение такой формы цистита при беременности происходит из-за предварительного инфицирования. Усиление симптомов заболевания наблюдается после полового акта, если отсутствуют барьерные средства защиты. Это можно легко объяснить. После интимной близости изменяется микрофлора. Если в уретру проникли патогенные или условно патогенные микроорганизмы, женщина заметит появление признаков цистита. Половое воспаление мочевого пузыря нуждается в приеме антисептиков, успокаивающих средств, мочегонных препаратов.
Почему появляется цистит
Развитие цистита при беременности происходит под воздействием нескольких факторов. Важным моментом является своевременное определение причин, приведших к появлению цистита. Это необходимо для того чтобы врач смог назначить эффективное лечение и составить список медицинских рекомендаций, благодаря которым беременная женщина избежит рецидива болезни. Также, это способствует предотвращению перехода болезни в хроническую форму.
Также, это способствует предотвращению перехода болезни в хроническую форму.
Существует ряд факторов, которые приводят к возникновению цистита:
-
Беспорядочная половая связь. Повышается вероятность инфицирования при половом контакте, так как мочеиспускательной канал и влагалище расположены в непосредственной близости. Следует учитывать, что проникновение инфекции в мочевыводящие пути может происходить, как со слизистой влагалища и наружного полового органа женщины.
-
Пренебрежение правилами гигиены. Необходимо ежедневно подмывать наружные половые органы, подмываться после интимной близости, своевременно менять нижнее белье, использовать ежедневные прокладки. Всё это способствует снижению вероятности проникновения инфекции в мочевыводящие пути женщины.
-
Длительное присутствие дисбактериоза или кандидоза влагалища. Если нарушена микрофлора влагалища, патогенные микроорганизмы размножаются намного быстрее. Это может стать причиной воспалительной реакции.
-
Нарушенный иммунитет. Если понижен иммунитет или присутствуют аллергические локальные патологии, происходит существенное снижение защитных свойств организма. В результате этого, патогенные или условно патогенные микроорганизмы без каких-либо препятствий проникают в мочевой пузырь.
-
При редком мочеиспускании. Нормально, когда женщина опорожняет мочевой пузырь не менее 4 раз в сутки. При беременности этот показатель увеличивается. Существуют различные причины, по которым своевременный поход в туалет невозможен. А если это принимает регулярный характер, структура мочеиспускательного канала и сфинктер анатомически изменяются. Вследствие таких изменений нарушается нормальное опорожнение мочевого пузыря. Кроме этого, если моча на протяжении длительного времени находится в мочевом пузыре, происходит создание оптимальных условий для инфекционного развития.

-
При регулярном переохлаждении. Если организм беременной часто переохлаждается, его локальные защитные свойства ослабевают, в результате этого, повышается вероятность беспрепятственного проникновения инфекции в мочевой пузырь. Повреждающие факторы способствуют развитию воспалительной реакции в стенках мочевого пузыря, как следствие – появление признаков цистита.
Все причины цистита разделены на инфекционные и неинфекционные. Существует четыре пути инфицирования мочевого пузыря:
1. Нисходящий – проникновение инфекции происходит из воспаленного органа, то есть почки.
2. Восходящий – изначальной локализацией инфекции, которая попала в мочевой пузырь, является внешняя среда.
3. Лимфогенный – в движении инфекции участвуют лимфатические сосуды. В основном, очаг инфекции в воспаленном половом органе.
4. Гематогенный – распространение инфекции происходит по кровотоку из отдаленного гнойного очага.
Неинфекционные причины цистита:
-
Аллергическая реакция, которая проявляется в виде воспалительного процесса слизистой оболочки мочевого пузыря.
-
Нарушенная работа иммунитета, нервной системы.
-
Если нижняя часть живота или лобок подвергаются лучевой терапии.
Существуют факторы, при наличии которых повышается вероятность развития цистита. Это бывает при:
-
регулярном переохлаждении организма.
-
Постоянном использовании узкого белья.
-
Несоблюдении гигиенических правил.
-
Хроническом заболевании того или иного внутреннего органа.

-
Переутомлении, гиповитаминозе.
-
Нарушенном опорожнении мочевого пузыря.
-
Сниженных защитных функциях организма.
-
Наличии инородного тела, которое расположено в мочевом пузыре.
Несмотря на то, что к наиболее частой причине развития цистита относят бактериальную инфекцию, воспалительный процесс в мочевом пузыре может начаться из-за некоторых неинфекционных факторов.
Под воздействием некоторых лекарственных средств, особенно химиотерапевтических препаратов, может начаться воспалительный процесс в мочевом пузыре. Причиной лекарственного цистита является выведение из организма продуктов распада медикаментов.
При длительном использовании катетера происходит повышение восприимчивости к бактериальной инфекции. В результате этого, увеличивается вероятность воспалительного процесса. Это называется циститом инородного тела.
У некоторых женщин может присутствовать повышенная чувствительность к определённому веществу, которое содержится в средстве для личной гигиены или бытовой химии. Имеют в виду пену для ванны, женский гигиенический спрей, спермицидный гель. В некоторых ситуациях воспалительный процесс является следствием реакции организма – аллергии.
Диагностические мероприятия
При появлении каких-либо признаков цистита женщине необходимо безотлагательно обратиться к врачу. На приеме пациентку опрашивают о том, как давно она заметил появление симптомов, случалось ли подобное раньше, а также, какие болезни перенесены ранее и присутствуют сейчас. Пациентка должна правдиво отвечать на поставленные вопросы. В противном случае, врач не получит полноценную картину того, что с ней происходит.
Для выявления цистита врач направляет на лабораторное обследование. Оно заключается в сдаче общего анализа крови и мочи. Благодаря таким исследованиям, можно выявить воспаление, уровень лейкоцитов и незрелой формы нейтрофилов, уровень скорости оседания эритроцитов. Кроме этого, выявляется белок в моче, бактерии. Если результат общего анализа мочи показал, что повышено содержание лейкоцитов, пациентке назначается проведение анализа мочи по Нечипоренко.
Проведение такого исследования мочи поможет определить, что послужило возбудителем болезни. В результате этого, назначается более эффективное лечение. При таком методе обследования может проводиться антибиотикограмма и определяться чувствительность возбудителя болезни к различным видам антибактериальных препаратов.
Также, применяются специальные тест-полоски, благодаря которым, определяются нитриты и лейкоциты. Такие специальные полоски дают реакцию, если в моче присутствуют продукты деятельности патогенных микроорганизмов.
Ультразвуковое исследование мочевого пузыря способствует исключению конкрементов в органе, а также, врач оценивает, в каком состоянии находятся верхние мочевыводящие пути и соседние с мочевым пузырем органы. Узи позволит исключить объемное новообразование.
Как предотвратить развитие цистита
Существует ряд рекомендаций, при соблюдении которых понижается вероятность развития болезни.
1. Необходимо подмываться каждый день один раз в сутки. Для этих целей использовать мыло, лучше детское. В нем отсутствуют ароматизаторы и красители.
2. Внимательно следить, чтобы сексуальным партнером соблюдались элементарные правила личной гигиены. Он должен каждый день подмывать наружные половые органы.
3. До и после полового контакта следует тщательно подмываться. Использовать мыло. Такое правило должно соблюдаться обоими половыми партнерами.
4. При стоматите, ангине, кандидозе полости рта и других инфекциях не рекомендовано заниматься оральным сексом. Такое правило легко объяснить – со слюной передается инфекция на наружные половые органы, а затем и в мочеиспускательный канал.
5. Всегда одеваться по погоде. Переохлаждение может стать причиной хронического рецидивирующего цистита. Следует учесть, что цистит является не самой страшной патологией, которую способно вызвать переохлаждение. Помимо цистита развивается воспалительный процесс в близлежащих органах, что может спровоцировать выкидыш.
6. Следить, в каком состоянии собственный иммунитет. Если у женщины часто появляется простудное заболевание, можно судить о том, что снижена работа иммунной системы. Чтобы её восстановить, необходимо обратиться к квалифицированному специалисту.
7. Максимально стараться не сдерживать мочеиспускание. При длительной задержке мочи в мочевом пузыре развивается инфекция.
8. Употреблять достаточное количество жидкости.
9. Мужчина должен каждый день проводить смену нижнего белья. Благодаря такому правилу, минимизируется риск развития заболевания.
10. После опорожнения кишечника подтирание проводить спереди назад. Ни в коем случае не наоборот. Такую тактику легко объяснить – если подтираться сзади наперед, можно перенести кишечные бактерии на наружные половые органы. После этого патогенные микроорганизмы достигнут и мочеиспускательного канала.
11. При обострении болезни пациентка должна принимать около 2,5 л жидкости в сутки. Это может быть как вода, так и свежие натуральные соки, клюквенный морс. Газированную воду и искусственные напитки следует исключить из рациона.
12. Не носить тесное синтетическое белье.
13. Не допускать частые запоры.
В любом случае, необходима консультация с квалифицированным специалистом, который расскажет, как следует женщине вести себя при беременности. Если не посещать врача при симптомах цистита, это грозит опасными осложнениями не только будущей матери, но и ребенку, вплоть до смерти плода.
Боль в спине при беременности
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в спине при беременности: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.Определение
Боль в спине является одной из самых частых жалоб беременных женщин на приеме в женской консультации, особенно на поздних сроках.
Несмотря на то, что беременность – естественный процесс, для организма женщины она является сильным стрессом и привносит в жизнь будущей мамы некоторый дискомфорт, связанный с изменениями в ее теле и ростом ребенка.
Боли в спине приводят к ограничению активности будущей мамы и нарушению привычного образа жизни. Иногда боль в спине − это симптом, требующий срочного обращения к врачу.Разновидности болей в спине при беременности
Можно выделить виды боли в спине в зависимости от срока беременности: боли на ранних сроках и боли на поздних сроках.
По своим характеристикам боли могут быть ноющими, тянущими, стреляющими.
Боли в спине при беременности чаще возникают в поясничном отделе, однако могут локализоваться и в других отделах позвоночника: шейном, грудном, крестцово-копчиковом.
Возможные причины возникновения боли в спине у беременныхБоли в спине во время беременности возникают по различным причинам. Условно можно говорить о физиологичных причинах болей в спине, хотя стоит отметить, что в норме беременность протекает без боли до поздних сроков, и о появлении болевых ощущений необходимо сообщать своему врачу. Пояснично-крестцовый отдел позвоночника у женщин во время беременности испытывает возрастающие нагрузки. Так называемые физиологичные боли могут возникать на поздних сроках беременности при смещении центра тяжести тела, перегрузке поясничных мышц и сдавливании органов и нервных сплетений увеличенной маткой.
Часто подобные боли возникают при многоплодной беременности и при большом размере плода.
Гормональный фон женщины претерпевает значительные изменения во время беременности. В большом количестве вырабатывается гормон релаксин, который способствует расслаблению мышц, растяжению связок, что, в свою очередь, ведет к нестабильности суставов и болевым ощущениям.В конце беременности возможны так называемые прелиминарные боли – нерегулярные тянущие боли внизу живота, пояснице, крестце.
Такие боли являются предвестниками родов.
Их еще называют «тренировочными схватками», при этом общее состояние будущей мамы не нарушено, сон сохранен.Патологические боли в спине во время беременности, причиной которых могут быть угроза выкидыша и преждевременных родов, — это опасные состояния для жизни женщины и будущего ребенка. Они сопровождаются болями в животе, особенно в нижней его части, чувством распирания во влагалище (они могут напоминать схватки или выраженные боли при менструациях), кровянистыми выделениями из половых путей.
При появлении этих симптомов следует немедленно обратиться за медицинской помощью!
Любые боли в спине у беременной женщины необходимо дифференцировать с гестационным пиелонефритом (воспалением лоханок почек в период беременности). Заболевание начинается с подъема температуры до высоких значений, озноба, боли в поясничной области, тошноты, иногда рвоты.Женщины с мочекаменной болезнью могут столкнуться с приступом почечной колики – интенсивной боли в пояснице, отдающей в промежность, в моче может появиться кровь. Однако возможны и безболезненные спонтанные отхождения камней. В результате нарушения оттока мочи возникает нарушение работы почек, и при длительной закупорке камнем могут произойти необратимые изменения в структуре почки с постепенным ее сморщиванием или присоединением воспалительного процесса.
Боль опоясывающего характера характерна для панкреатита. Подобные боли сопровождаются потерей аппетита, отвращением к жирной пище, приступами тошноты и рвоты, урчанием в животе, диареей.
Хронический холецистит может привнести в жизнь беременной женщины немалый дискомфорт: горький привкус во рту, боли в правом подреберье и пояснице, чувство тяжести. Обострение заболевания сопровождается небольшим подъемом температуры.
Аномалии позвоночника также могут приводить к возникновению болевого синдрома в условиях возрастающей нагрузки на позвоночник.
Сколиоз, плоскостопие, грыжи и протрузии позвоночника могут напоминать о себе во время беременности внезапной болью при движении.
Дефицит некоторых микроэлементов в организме беременной приводит к появлению неприятных симптомов.Так, например, дефицит магния может стать причиной боли в пояснице и тазовой области, подергиваний икроножных мышц, угрозы прерывания беременности.
К каким врачам обращаться при появлении боли в спине при беременности?Если появились внезапные резкие боли в спине, особенно сопровождающиеся кровотечением из половых путей, подъемом температуры на фоне полного благополучия, следует обратиться за медицинской помощью как можно скорее.
В остальных случаях необходимо обратиться к гинекологу за консультацией и необходимыми назначениями. Возможно, потребуется консультация других специалистов: невролога, хирурга, уролога.Диагностика и обследования при болях в спине при беременности
После осмотра врач назначит дополнительные исследования, которые помогут установить причину появления боли в спине. Перечень исследований может быть разным в зависимости от предполагаемой причины возникновения неприятных ощущений и сопутствующих симптомов. В список исследований могут быть включены:
- ультразвуковое исследование органов малого таза;
Боль или спазмы в животе при беременности
Спазмы при беременности — это нормально?
Совершенно очевидно, что беспокоиться о боли в животе во время беременности и беспокоиться о том, что это является признаком выкидыша, вполне понятно. Но боли в животе или спазмы — обычное явление во время беременности, и обычно не о чем беспокоиться.
Умеренная боль в животе на ранних сроках беременности (в течение первых 12 недель) обычно вызвана расширением матки, растяжением связок по мере роста шишки, гормональным запором или задержкой ветра.Иногда это может ощущаться как «колющая» или легкая менструальная боль. Вам, вероятно, не о чем беспокоиться, если боль слабая и проходит, когда вы меняете позу, отдыхаете, какаете или уносите ветер.
В конце беременности вы также можете почувствовать легкий дискомфорт или спазмы, напоминающие менструальный цикл. Не о чем беспокоиться, но если у вас возникнут какие-либо проблемы, позвоните акушерке.
Когда мне следует сообщать о боли в животе при беременности?
Боль в животе может сильно беспокоить беременных.Боль может заставить вас бояться худшего, например выкидыша. Важно прислушиваться к своим инстинктам. Если вас беспокоят боли или вы просто чувствуете, что что-то не так, обратитесь к акушерке. Не бойтесь тратить чье-то время. Всегда лучше все проверить.
Если вы испытываете постоянную боль в животе (боль, которая не проходит) или спазмы, или если боль возникает внезапно, вам следует немедленно обратиться к врачу или акушерке.
На какие боли в животе и спазмы следует обращать внимание при беременности?
Большинство болей в животе и спазмов во время беременности — это не о чем беспокоиться. Но есть некоторые симптомы, о которых вам следует знать, поскольку они могут быть признаком чего-то более серьезного.
Если вы чувствуете какую-либо из следующих болей, , даже если вы не испытываете никаких других симптомов, перечисленных в списке , немедленно позвоните своей акушерке, врачу или в больницу.
Сильная боль в нижней части живота с одной стороны на ранних сроках беременности
Эта боль может быть признаком внематочной беременности.Другие симптомы могут включать:
Сильные спазмы в животе с или без кровотечения, которое длится несколько часов
Это может быть признаком выкидыша или отслойки плаценты.
Регулярные болезненные схватки / судороги до 37 недель
Это может быть признаком преждевременных родов, особенно если у вас также есть:
- Либо медленная струйка, либо поток прозрачной или розоватой жидкости из влагалища, либо любое увеличение выделений из влагалища
- необычная боль в спине
- Спазмы, похожие на сильные месячные
- ощущение давления в нижней части живота (таз).
Сильная боль в животе, которая не проходит.
Эта боль может быть признаком отслойки плаценты. Другие симптомы могут включать:
- Нежность при нажатии на живот
- Боль в спине с кровотечением или без него.
Боль в верхнем отделе желудка
Боль под ребрами часто встречается на поздних сроках беременности, потому что ребенок растет, а матка подталкивается вверх под ребрами. Но если эта боль сильная или постоянная, особенно с правой стороны, это может быть признаком преэклампсии.Другие симптомы могут включать:
- внезапное увеличение отека на лице, руках или ногах
- Сильная головная боль или тупая головная боль, которая не проходит
- Проблемы со зрением, такие как размытие или мигание света
- рвота или просто плохое самочувствие.
Преэклампсия обычно развивается во второй половине беременности (примерно от 20 недель).
Боль внизу живота или тупая боль в спине
Позвоните своей акушерке, если у вас есть эта боль и вы испытываете одно или несколько из следующего:
- Боль или дискомфорт при мочеиспускании
- Частая потребность в мочеиспускании (сама по себе это обычное явление при нормальной беременности)
- Повышенная температура (более 37.5 ° С)
- мутная, мутная или кровавая с неприятным запахом
- плохое самочувствие (тошнота) и рвота.
Это симптомы инфекции мочевыводящих путей. Это не экстренная ситуация, но ее следует лечить как можно скорее.
Какой еще боли в животе мне следует ожидать?
схватки Брэкстона-Хикса
Сокращения Брэкстона-Хикса — признак того, что мышцы матки напрягаются. Это может произойти уже с 16 недели, но чаще встречается на более поздних сроках беременности.
схваток Брэкстона-Хикса:
- нерегулярно (с интервалом более 10 минут)
- кратковременный
- неудобно больше, чем больно.
Вам не нужно связываться с родильным отделением или акушеркой, если схватки не станут болезненными и регулярными (с интервалом менее 10 минут).
Схватки / спазмы после 37-40 недель могут быть признаком ранних стадий родов. Это называется латентной фазой родов.
Боль внизу живота при беременности: это серьезно?
Боль внизу живота во время беременности — это нормально.По мере роста плода организм претерпевает множество изменений, и это может вызывать различные виды дискомфорта на протяжении всей беременности.
Может быть несколько объяснений боли внизу живота. Большинство из них безвредны и совершенно нормальны.
Однако сильная боль или спазмы, которые не проходят, могут быть признаком серьезной проблемы.
В этой статье будут рассмотрены некоторые из наиболее распространенных причин боли в нижней части живота во время беременности, способы их лечения и время обращения к врачу.
В течение первого триместра следующие потенциальные причины боли внизу живота:
Ранняя беременность
На ранних сроках беременности многие женщины испытывают менструальные боли или спазмы, обычно внизу живота.Это нормально, поскольку яйцеклетка попадает в матку.
Внематочная беременность
Внематочная беременность — редкое, но потенциально опасное для жизни состояние. Это происходит, когда оплодотворенная яйцеклетка растет вне матки, обычно в маточной трубе. По мере развития яйцеклетки может разорваться трубка, что может вызвать серьезное внутреннее кровотечение.
Ранние признаки внематочной беременности включают:
- легкая боль в нижней части живота или таза
- вагинальное кровотечение
- боль в пояснице
- легкие спазмы на одной стороне таза
Эти симптомы могут ухудшаться по мере яйцо растет.Признаки разрыва маточной трубы включают:
- внезапная сильная боль в животе или тазу, которая не проходит
- боль в плечах
- слабость
- головокружение
- обморок
Разрыв трубы требует неотложной медицинской помощи это требует немедленного внимания.
Врачи обычно используют комбинацию лекарств и хирургического вмешательства для лечения внематочной беременности. Лечение будет направлено на то, чтобы заставить организм реабсорбировать яйцеклетку и восстановить разрыв маточной трубы.
Узнайте больше о внематочной беременности здесь.
Следующие причины боли внизу живота чаще встречаются на поздних сроках беременности:
Сокращения Брэкстона-Хикса
Потенциальной причиной боли в животе на более поздних сроках беременности являются схватки Брэкстона-Хикса. Иногда врачи называют это ложными родами.
Сокращения Брэкстона-Хикса являются частью подготовки организма к родам и обычно происходят за неделю до родов. Они помогают сделать шейку матки более мягкой и тонкой.Многие женщины обнаруживают, что боль уходит, если они пойдут на прогулку или поменяют позу.
Узнайте больше о схватках Брэкстона-Хикса или ложных родах здесь.
Преждевременные роды
Боль в животе, которая не проходит, когда женщина двигается, может быть признаком преждевременных родов. Это означает роды до 37 недели беременности.
Признаки и симптомы преждевременных родов включают:
- боль или давление в нижней части живота
- тупая боль в спине, которая не проходит
- спазмы в животе
- диарея
- схваток
- изменение выделений из влагалища количество или консистенция — он может быть более водянистым, слизистым или кровянистым
Любой, у кого возникли симптомы родов слишком рано, должен немедленно вызвать врача.
Легкая боль в животе во время беременности обычно проходит сама по себе. Женщины также могут попробовать принимать ацетаминофен, чтобы уменьшить дискомфорт.
ИМП, внематочная беременность и преждевременные роды требуют медицинской помощи.
Домашние средства
Есть несколько домашних средств для облегчения легких случаев боли внизу живота. К ним относятся:
- в состоянии покоя
- с использованием грелки
- с использованием холодного компресса
- массаж живота
- техники релаксации
- упражнения
Беременным женщинам следует обратиться к врачу, если у них есть одно из следующих условий:
- симптомы ИМП
- сильная боль
- боль, которая длится более нескольких часов
- вагинальное кровотечение
- лихорадка
- головокружение
- слабость
Всем, кто думает, что у них может быть внематочная беременность, следует позвоните 911.
Боль внизу живота во время беременности является обычным явлением. Этот дискомфорт обычно легкий и проходит сам по себе или с помощью безрецептурных лекарств, таких как ацетаминофен.
Если боль сильная и длится более нескольких часов, это может указывать на более серьезное состояние. В этих случаях следует поговорить с врачом.
Когда беспокоиться о спазмах на ранних сроках беременности
Судороги на ранних сроках беременности могут вызвать беспокойство.Вы можете задаться вопросом, является ли это просто нормальным растяжением и ростом матки или признаком надвигающегося выкидыша. Поскольку существует множество причин спазмов, и ваше тело быстро меняется, ответ не всегда очевиден.
Хотя судороги иногда могут указывать на проблемы, легкие и преходящие спазмы на ранних сроках беременности обычно являются нормальным явлением и не являются признаком выкидыша. Одна из таких болей известна в просторечии как молния в промежности. Это быстрая острая боль во влагалище.
Вероятно, нет непосредственных причин для беспокойства, если боль, которую вы чувствуете, не является сильной, односторонней или сопровождается кровотечением.Вот несколько советов, которые следует иметь в виду, когда вы решаете, что делать.
Нормальные судороги
В течение первого триместра ваше тело готовится к растущему ребенку. Эти изменения могут вызвать спазмы, которые будут считаться нормальными. Обычно это легкое и временное заболевание.
Как только вы забеременеете, ваша матка начнет расти. При этом вы, вероятно, почувствуете спазмы от легкой до умеренной в нижней части живота или пояснице. Это может быть ощущение давления, растяжения или тяги.Это может быть даже похоже на ваши типичные менструальные спазмы.
По мере прохождения первых двух триместров, возможно, время от времени вы будете испытывать спазмы. Поскольку матка — это мышца, каждый раз, когда она сокращается, может возникнуть небольшой дискомфорт. Это может быть вызвано переполнением мочевого пузыря, запором, газами или вздутием живота, которые испытывают многие беременные женщины.
Судороги также могут возникать во время упражнений, что означает, что вам нужно немного отдохнуть, или после секса.
Даже если у вас могут быть нормальные судороги, об этом стоит рассказать врачу на следующем приеме у врача.
Беременные женщины также подвержены дрожжевым инфекциям и инфекциям мочевыводящих путей, каждая из которых может вызвать легкие судороги. Ваш врач захочет вылечить их как можно скорее, чтобы обеспечить здоровую беременность.
Судороги на более поздних сроках беременности
Поскольку матка продолжает увеличиваться в размерах, спазмы в животе могут возникать и на более поздних сроках беременности.Во втором триместре у вас должно быть меньше спазмов. Однако именно тогда ваша круглая связка — мышца, поддерживающая матку — начнет растягиваться. В это время нормально ощущать резкие или тупые боли внизу живота.
Если вы беременны многоплодной беременной, во втором триместре ожидайте некоторых спазмов, так как ваше тело освобождает место для малышей. Этот последний скачок роста (вместе с вызываемым им повышенным тазовым давлением) обычно не происходит при одиночной беременности до третьего триместра.
Хотя некоторые спазмы являются нормальным явлением, будьте внимательны к признакам преждевременных родов. К ним относятся тупые боли в спине, сильное тазовое давление, кровь или жидкость из влагалища или более пяти схваток или судорог в час.
Аномальные судороги
Если ваши спазмы постоянные или сильные, не стесняйтесь обращаться к врачу. Лучше проверить все, что кажется неправильным, чем игнорировать то, что может вызвать серьезную озабоченность.
В частности, следует всегда исследовать сильные спазмы, чтобы исключить внематочную беременность.По данным Американской академии семейных врачей (AAFP), это происходит менее чем в 2% беременностей, однако это основная причина смерти женщин в первом триместре.
Внематочная беременность возникает, когда оплодотворенные яйцеклетки имплантируются вне полости матки, и симптомы обычно появляются на сроке от шести до восьми недель беременности. Чаще всего это сопровождается односторонними спазмами, болью в шее или плече и постоянным позывом к дефекации.
Если вы считаете, что у вас есть признаки прерывистой внематочной беременности, немедленно обратитесь в отделение неотложной помощи, поскольку это может быть опасно для жизни.Кроме того, если вам кажется, что спазмы сосредоточены на одной стороне нижней части живота, на всякий случай обратитесь к врачу, даже если спазмы не сильные.
Если у вас на ранних сроках беременности наблюдается какое-либо вагинальное кровотечение вместе со спазмами, вам следует позвонить своему врачу — возможно, у вас выкидыш. Эти симптомы не всегда означают выкидыш, но ваш врач должен иметь возможность назначить анализ крови на ХГЧ или УЗИ, чтобы выяснить, что происходит.
Избавление от спазмов
Есть способы избавиться от обычных спазмов, возникающих при беременности.Довольно часто это может быть так же просто, как сменить позу или посидеть или прилечь на некоторое время, чтобы немного отдохнуть.
Иногда спазмы являются признаком того, что вы слишком много делаете или испытываете стресс. Выделите себе несколько минут, чтобы расслабиться и телу, и разуму. Попробуйте успокоиться, используя методы релаксации, такие как медитация или контролируемое дыхание.
Многие женщины считают, что ночная ванна творит чудеса. Бутылка с горячей водой, аккуратно приложив ее к боли, также может принести облегчение.Некоторые врачи рекомендуют также эластичную повязку на живот.
Слово от Verywell
В общем, спазмы на ранних сроках беременности — это нормально. Это не значит, что вам не следует задавать врачу какие-либо вопросы, особенно если это ваш первый ребенок или беременность отличается от предыдущих. Лучше проявить осторожность, поэтому обратите внимание на то, насколько продолжительны и часты ваши судороги, и, если у вас есть проблемы, сообщите о них своей медицинской бригаде.
Боль в животе на ранних сроках беременности
Цели исследования
- Определите, когда тошнота и рвота во время беременности являются ненормальными.
- Определите наиболее частые причины неакушерских болей в животе и острого живота на ранних сроках беременности.
- Пересмотрите диагноз аппендицита при беременности.
- Обсудите алгоритм диагностической визуализации для беременных с подозрением на аппендицит.
Дело и комментарии — Часть 1
34-летняя женщина на 14 неделе беременности поступила в отделение неотложной помощи с 5-дневными неспецифическими болями в животе, тошнотой и рвотой.При осмотре она выглядела хорошо, с нормальными показателями жизнедеятельности и легкой диффузной болезненностью в животе. Количество лейкоцитов составляло 19 000 клеток / мкл, а анализ мочи был положительным на нитраты и лейкоцитарную эстеразу (что указывает на возможную инфекцию). У нее диагностировали инфекцию мочевыводящих путей, и она была выписана на курс антибактериальной терапии. Во время первого визита визуализация не проводилась.
Пациент вернулся на следующий день с неизменной болью в животе, а также с тошнотой и рвотой.Было проведено УЗИ плода и обнаружена нормальная сердечная деятельность плода. Никаких дальнейших анализов не проводилось, и ее выписали домой с указанием продолжить лечение антибиотиками.
Боль в животе остается наиболее частой причиной посещений отделения неотложной помощи (ED), составляя более 11% всех посещений в 2008 году. (1) В 2011 году 54% пациентов, обратившихся в отделение неотложной помощи, были женщинами, более 25% были детородного возраста, а уровень беременностей в Соединенных Штатах составляет примерно 10% в любой момент времени.(2,3) По этим причинам клиницисты, которые оценивают пациентов с абдоминальной болью в ЭД, должны знать общие причины абдоминальной боли у беременных и понимать, когда тошнота и рвота во время беременности являются ненормальными.
Тошнота, рвота и боль в животе очень распространены во время беременности. До 80% беременных женщин испытывают тошноту и рвоту, чаще всего в первом триместре. Симптомы и признаки, которые могут указывать на другую причину, включают тошноту и рвоту, сохраняющиеся после середины беременности (примерно 20 недель), и связанные с ними боли в животе, лихорадку или диарею.В этих случаях показано более тщательное обследование. (4) Из-за увеличения матки и положения / движения плода боль в животе также часто встречается во время беременности. К предупреждающим признакам относятся локализованная, резкая, постоянная или сильная боль или боль, связанная с тошнотой и рвотой, вагинальным кровотечением или лихорадкой. При любом из них необходимо дальнейшее расследование причин, не связанных с беременностью. Если присутствует какой-либо из вышеперечисленных предупреждающих знаков, рекомендуется проконсультироваться с акушером.
Женщины детородного возраста, обращающиеся в отделение неотложной помощи с болью в животе как минимум, должны пройти тест на беременность с мочой, а место и гестационный возраст беременности следует определить с помощью УЗИ. Выкидыш и внематочная беременность являются наиболее частыми причинами боли в животе на ранних сроках беременности и часто сопровождаются вагинальным кровотечением. (5,6) После подтверждения раннего гестационного возраста и внутриутробного местоположения и исключения выкидыша следует определить неакушерские причины боли в животе. быть изученным, особенно если присутствует какой-либо из вышеперечисленных предупреждающих знаков.
За исключением перекрута яичника, который чаще встречается в первом триместре, причина и частота неакушерских болей в животе во время беременности мало варьируются в зависимости от гестационного возраста плода. Ниже приведены приблизительные частоты возникновения некоторых причин острого живота во время беременности: аппендицит (1/1500 беременностей), холецистит, нефролитиаз, панкреатит и непроходимость тонкой кишки (каждая встречается примерно у 1/3000), с патологией яичников (перекрут или симптоматические образования). ) и лейомиомы матки встречаются реже.(7)
После сбора анамнеза, медицинского осмотра, теста на беременность и УЗИ следует пересмотреть лабораторные тесты, которые могут помочь сузить дифференциальный диагноз, включая общий анализ крови, ферментов печени и поджелудочной железы, а также анализ мочи. Количество лейкоцитов увеличивается до 10 000–14 000 клеток / мкл при нормальной беременности (и до 30 000 клеток / мкл при родах). Однако сдвиг дифференциала влево и наличие полос являются ненормальными и требуют дальнейшего исследования.(8) Если клинические признаки и симптомы, сопровождаемые лабораторными данными, не являются окончательными, может потребоваться быстрое визуализацию.
Визуализация во время беременности должна начинаться с ультразвуковой или магнитно-резонансной томографии (МРТ), поскольку они не имеют ионизирующего излучения и не связаны с повреждением плода. Компрессионное ультразвуковое исследование может быть полезно при оценке подозрения на аппендицит, холецистит, нефролитиаз и патологию яичников. Однако компрессионный ультразвук становится менее чувствительным и специфичным во время беременности и во многом зависит от навыков техника или радиолога.Если ультразвуковое исследование не является диагностическим, можно рассматривать МРТ, поскольку отсутствие ионизирующего излучения также делает его безопасным для плода. МРТ может помочь в диагностике острого аппендицита, холецистита, непроходимости кишечника и патологии яичников. Если МРТ недоступна и есть серьезные опасения по поводу не связанной с беременностью причины боли в животе, можно выполнить компьютерную томографию (КТ).
Если диагностические тесты, содержащие ионизирующее излучение (например, компьютерная томография), считаются клинически необходимыми, их не следует отказывать беременным пациенткам, даже если они опасаются повышенного риска повреждения плода.Хотя облучение может нанести вред плоду (включая выкидыш, аномалии плода, задержку роста плода, умственную отсталость и будущий детский рак), риск невелик, особенно при более низких дозах облучения. В течение первых 2 недель беременности ионизирующее излучение связано с эффектом «все или ничего» (выкидыш или неповрежденная выживаемость) в зависимости от дозы излучения. По истечении этого периода времени рекомендуется доза менее 5 рад, чтобы снизить вероятность повреждения плода. (9) Обычная компьютерная томография брюшной полости и таза дает примерно 1 рад радиации.Как правило, у беременных пациенток должно использоваться наименьшее количество ионизирующего излучения в необходимых диагностических тестах, и для достижения этой цели часто помогает консультация радиолога и акушера. (9) Полное обсуждение рисков для плода, связанных с КТ. сканирование выходит за рамки данного комментария, но компьютерная томография в этом случае должна быть получена только после консультации с акушером.
В этом случае, при первом посещении отделения неотложной помощи, сочетание боли в животе, тошноты и рвоты, соответственно, вызвало обеспокоенность по поводу причины, не связанной с беременностью, и послужило поводом для дальнейших расследований.У пациента был обнаружен лейкоцитоз и положительный анализ мочи, и он лечился от инфекции мочевыводящих путей (ИМП). Во время первого визита ей также следовало сделать анализ мочи на беременность и УЗИ, чтобы установить место и срок беременности. Кроме того, было бы разумно, если бы поставщики услуг рассмотрели визуализацию, поскольку совокупность симптомов — 5 дней постоянной боли в животе, тошнота, рвота, болезненность живота при осмотре и повышенное количество лейкоцитов — не были полностью объяснены простые ИМП.Ультразвук был проведен, когда пациентка вернулась в реанимацию и показала нормальную жизнеспособную беременность. Однако дальнейшая визуализация не проводилась. Учитывая тяжесть и постоянство ее симптомов, несмотря на лечение, было бы целесообразно провести полное УЗИ брюшной полости (для выявления внутрибрюшной патологии, не связанной с беременностью).
Дело и комментарий — Часть 2
Пациент снова вернулся в реанимацию в течение 24 часов с постоянными жалобами. Теперь она выглядела более больной, при осмотре у нее усилились боли в животе.Магнитно-резонансная томография брюшной полости выявила разрыв аппендикса с признаками воспаления брюшины. Пациент был немедленно доставлен в операционную, и у него был обнаружен диффузный перитонит, вторичный по отношению к разрыву аппендикса. Была проведена экстренная лапароскопическая аппендэктомия, которую пациентка перенесла хорошо. К сожалению, через 3 часа после операции у нее произошел самопроизвольный аборт с последующим сильным кровотечением, потребовавшим нескольких переливаний. Через несколько дней ее выписали домой.
Оглядываясь назад, возможно, было нецелесообразно выписывать эту пациентку из отделения неотложной помощи после ее первоначального обращения без дальнейшей оценки, и она испытала трагическое неблагоприятное событие.
На ранних сроках беременности симптомы аппендицита идентичны симптомам, наблюдаемым в небеременном состоянии: околопупочная боль, которая мигрирует в правый нижний квадрант, сопровождается анорексией, лихорадкой, тошнотой и рвотой. С увеличением гестационного возраста и у рожениц диагностика может стать более сложной задачей, в основном из-за слабости передней брюшной стенки.(10) По мере того, как матка увеличивается и заполняет брюшную полость, возможное смещение аппендикса от головы к верхнему квадранту (рисунок) может нарушить клиническую картину. Пациенты могут действительно испытывать боль в правом подреберье. Более того, по мере увеличения расстояния между брюшиной и аппендиксом признаки брюшины могут маскироваться. Наконец, становится все сложнее получить точное изображение аппендикса. Сокращения матки, более распространенные на более поздних сроках беременности, также снижают способность точно выявлять перитонеальные признаки и болезненность живота при физикальном обследовании.Несмотря на эти различия, клиницисты должны знать, что боль в правом нижнем квадранте остается наиболее частым симптомом аппендицита у беременных (10). Учитывая, что аппендицит является наиболее частой причиной острого живота во время беременности, высокий индекс подозрения оправдан для снижения. заболеваемость и смертность матери и плода. В данном случае у пациента было несколько необычное предлежание, без локализации боли в животе. Однако тошнота, рвота и стойкие симптомы должны были побудить врачей задуматься о диагнозе аппендицита на ранней стадии обследования.
При подозрении на аппендицит диагностическая визуализация может помочь определить или исключить диагноз. В этой ситуации предпочтительным методом является ультразвуковое исследование — диагноз аппендицита ставится, когда в правом нижнем квадранте визуализируется несжимаемая трубчатая структура с слепым концом более 6 мм. К сожалению, аппендикс не всегда можно визуализировать с помощью ультразвука, и ультразвук может быть менее точным при разрыве аппендикса или при увеличении гестационного возраста. (11) Американский колледж радиологии предлагает МРТ в качестве второго метода при оценке аппендицита у беременных. беременная пациентка.Диагноз ставится при визуализации аппендикса, заполненного жидкостью, диаметром более 7 мм. МРТ обладает высокой чувствительностью и специфичностью для диагностики аппендицита. (12) Однако технологии и опыт МРТ не всегда доступны, особенно в небольших больницах или в нерабочее время. В этом случае следует использовать КТ с контрастом или без него. Компьютерная томография доступна в большинстве центров и обладает высокой чувствительностью и специфичностью для диагностики аппендицита. Диагноз ставится при визуализации фекалита, увеличенной незаполненной трубчатой структуры или воспаления правого нижнего квадранта.Использование контраста обычно повышает диагностическую точность с потенциальным увеличением вреда для плода (см. Выше). Решение об использовании контраста должно уравновесить потенциальное повреждение плода с возможной задержкой постановки диагноза из-за невизуализации аппендикса, если контраст не используется. Промедление может привести к разрыву аппендикса и увеличению внутриутробной смертности. Частота гибели плода увеличивается с 3–5% при неразорвавшемся аппендиците до 25% при разрыве аппендикса. (13) Материнская заболеваемость также выше при разрыве аппендикса.
Учреждения должны разработать алгоритм для оптимальной визуализации беременных пациенток с острым абдоминальным процессом, и этот алгоритм следует сообщить всем клиницистам, которые заботятся о беременных. Алгоритм должен учитывать передовой опыт, а также опыт и возможности радиологической бригады. Целью должно быть сведение к минимуму ионизирующего излучения и вреда для плода при сохранении точности диагностики. Использование алгоритма, а также клинические исходы у беременных пациенток с болью в животе должны быть проверены и проанализированы.Результаты этих обзоров должны быть предоставлены клиницистам и могут быть легко включены в институциональные собрания, посвященные усовершенствованию больниц.
Реализация контрольного списка может также помочь снизить заболеваемость беременной пациенткой, которая жалуется на боль в животе, без какого-либо негативного влияния на безопасность. Контрольные списки в медицине связаны со снижением заболеваемости и смертности, улучшением коммуникации, уменьшением нежелательных явлений и улучшением соблюдения операционных процедур больницы.(14) Компьютеризированный контрольный список может проверять атипичные признаки и симптомы у беременной пациентки и побуждать клиницистов рассмотреть другие диагнозы. В этом случае, например, 5 дней боли в животе, тошноты и рвоты с болезненностью живота при физикальном обследовании должны были побудить к исследованию других диагнозов, кроме ИМП, и, возможно, привести к визуализации брюшной полости.
В указанном выше случае при первом посещении должны быть задокументированы место беременности и срок гестации, а дальнейшее исследование признаков и симптомов пациентки должно потребовать визуализации брюшной полости и таза и консультации со специалистом-акушером.Когда пациент вернулся с ухудшением симптомов, было проведено соответствующее обследование и выявлен острый аппендицит. Ошибка (задержка постановки диагноза) привела к катастрофическому неблагоприятному событию — потере плода. Контрольный список с указанием вышеупомянутых предупреждающих знаков или алгоритм ранней и безопасной визуализации могли привести к более ранней диагностике и лучшему результату.
Точки забора
- Тошнота и рвота обычны на ранних сроках беременности, но симптомы, которые сохраняются после 16–20 недель или сопровождаются болью в животе, следует считать ненормальными и оценивать.
- Первоначальную визуализацию для оценки боли в животе у беременной пациентки следует начинать с УЗИ или МРТ, но не следует откладывать или отказываться от получения ионизирующего изображения, которое четко указано клинической ситуацией, у беременной пациентки из-за опасений по поводу повреждения плода.
- Врачи отделения неотложной помощи совместно со специалистами-акушерами должны разработать алгоритм диагностической визуализации для беременных с болью в животе, основываясь на доступности и опыте их рентгенологического персонала.
- Консультации акушера следует настоятельно рекомендовать пациентам с болью в животе, связанной с тошнотой и рвотой во время беременности.
- Аппендицит остается наиболее частой причиной острого живота во время беременности, а промедление с диагностикой увеличивает смертность плода.
Чарли К. Килпатрик, доктор медицины, доцент кафедры акушерства и гинекологии, директор программы резидентуры Бейлорский медицинский колледж, Хьюстон, Техас
Раскрытие информации факультета: Dr.Килпатрик заявил, что ни он, ни кто-либо из ближайших членов его семьи не имеет финансовых договоренностей или иных отношений с производителями каких-либо коммерческих продуктов, обсуждаемых в рамках этого непрерывного медицинского образования. Кроме того, комментарий не включает информацию об использовании фармацевтических продуктов или медицинских устройств в исследовательских целях или не по назначению.
Список литературы
1. Посещение отделения неотложной помощи при боли в груди и животе: США, 1999–2008 гг.Атланта, Джорджия: Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Сентябрь 2010 г. Краткий обзор данных NCHS № 43. [Доступно на]
2. Обзор амбулаторной медицинской помощи Национальной больницы: Сводные таблицы отделения неотложной помощи за 2011 год. Атланта, Джорджия: Центры по контролю и профилактике заболеваний, Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Ноябрь 2014 г.[Доступно по адресу]
3. Число беременностей среди женщин в США продолжает снижаться. Атланта, Джорджия: Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Декабрь 2013 г. Краткий обзор данных NCHS № 136. [Доступно на]
4. Маккарти Ф.П., Лютомски Дж. Э., Грин Р. А.. Hyperemesis gravidarum: современные перспективы. Int J Womens Health. 2014; 6: 719-725. [перейти в PubMed]
5. Doubilet PM, Benson CB, Bourne T, Blaivas M; Общество радиологов в ультразвуковой мультиспециализированной группе по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриутробной беременности.Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med. 2013; 369: 1443-1451. [перейти в PubMed]
6. Lipscomb GH. Внематочная беременность: по-прежнему вызывает беспокойство. Obstet Gynecol. 2010; 115: 487-488. [перейти в PubMed]
7. Килпатрик С.С., Монга М. Тактика острого живота при беременности. Obstet Gynecol Clin North Am. 2007; 34: 389-402. [перейти в PubMed]
8. Кувин С.Ф., Брехер Г. Дифференциальное количество нейтрофилов при беременности. N Engl J Med. 1962; 266: 877-878.[перейти в PubMed]
9. Комитет АКОГ по акушерской практике. Мнение Комитета ACOG № 299 (заменяет № 158, сентябрь 1995 г.): рекомендации по диагностической визуализации во время беременности. Obstet Gynecol. 2004; 104: 647-651. [перейти в PubMed]
10. Мурад Дж., Эллиот Дж. П., Эриксон Л., Лисбоа Л. Аппендицит во время беременности: новая информация, которая противоречит давним клиническим представлениям. Am J Obstet Gynecol. 2000; 182: 1027-1029. [перейти в PubMed]
11. Лим HK, Bae SH, Seo GS. Диагностика острого аппендицита у беременных: значение сонографии.AJR Am J Roentgenol. 1992; 159: 539-542. [перейти в PubMed]
12. Андреотти РФ, Ли С.И., Дежесус АСО и др. Критерии соответствия ACR острой тазовой боли в репродуктивной возрастной группе. Ультразвук, квартал 2011; 27: 205-210. [перейти в PubMed]
13. Добернек RC. Аппендэктомия при беременности. Am Surg. 1985; 51: 265-268. [перейти в PubMed]
14. Thomassen Ø, Storesund A, Søfteland E, Brattebø G. Влияние контрольных списков безопасности в медицине: систематический обзор. Acta Anaesthesiol Scand.2014; 58: 5-18. [перейти в PubMed]
Рисунок
Рисунок. Иллюстрация, показывающая, как положение аппендикса меняется во время беременности. (Иллюстрация © 2015 Chris Gralapp.)
Боль в животе при беременности — NHS
Боли или спазмы в животе часто возникают при беременности. Обычно они не о чем беспокоиться, но иногда они могут быть признаком чего-то более серьезного, что необходимо проверить.
Вероятно, не о чем беспокоиться, если боль слабая и проходит, когда вы меняете положение, отдыхаете, моетесь или мочитесь.Но если у вас болит живот и вы беспокоитесь, позвоните акушерке или роддому.
Безобидные боли в животе, которые могут быть тупыми или острыми, могут быть вызваны:
- Боль в связках (часто называемая «болью роста», поскольку связки растягиваются, чтобы поддерживать растущую шишку) — это может ощущаться как резкая судорога на одном теле. сторона нижней части живота
- запор, который часто встречается при беременности (узнайте, как избежать запора)
- застрявший ветер
Срочный совет: немедленно позвоните акушерке, если у вас болит живот и:
- кровотечение или кровянистые выделения
- регулярные спазмы или спазмы
- необычные выделения из влагалища
- боль в пояснице
- боль или жжение при мочеиспускании
- боль сильная или не проходит после того, как вы отдохнули в течение От 30 до 60 минут
Любой из этих симптомов может быть признаком того, что необходимо срочно проверить или лечить.
Коронавирус Новости
Если вы здоровы, очень важно, чтобы вы ходили на все приемы и осмотрели состояние здоровья вас и вашего ребенка.
Если вы беременны, больницы и клиники позаботятся о том, чтобы вам было безопасно ходить на прием.
Если у вас появились симптомы коронавируса или вы нездоровы из-за чего-то другого, кроме коронавируса, поговорите со своей акушеркой или родильным отделением. Они посоветуют, что делать.
Узнать больше о беременности и коронавирусе
Состояния, которые могут вызывать боль в животе и которые требуют срочного осмотра, включают:
Внематочная беременность
Это когда оплодотворенная яйцеклетка имплантируется вне матки, например, в маточную трубу. Беременность не может выжить, и ее необходимо удалить с помощью лекарств или хирургического вмешательства.
Симптомы обычно появляются между 4 и 12 неделями беременности и могут включать:
- боль в животе и кровотечение
- боль в кончике плеча
- дискомфорт при мочеиспускании или мочеиспускании
Узнайте больше о внематочной беременности.
Выкидыш
Спазматические боли и кровотечение до 24 недель беременности иногда могут быть признаком выкидыша или угрозы выкидыша (когда кровотечение продолжается, но беременность продолжается).
Преэклампсия
Боль под ребрами часто встречается на поздних сроках беременности из-за растущего ребенка и матки, проталкивающейся под ребра.
Но если эта боль сильная или постоянная, особенно с правой стороны, это может быть признаком преэклампсии (высокого кровяного давления во время беременности), которым страдают некоторые беременные женщины.Обычно это начинается через 20 недель или сразу после рождения ребенка.
Другие симптомы преэклампсии включают:
- сильная головная боль
- проблемы со зрением
- опухшие ступни, руки и лицо
Вам нужно будет наблюдать в больнице.
Узнайте больше о преэклампсии.
Преждевременные роды
Если вы беременны менее 37 недель и у вас регулярно возникают спазмы или спазмы в животе, позвоните своей акушерке.
Это может быть признаком преждевременных родов, и вам необходимо будет находиться под наблюдением в больнице.
Отслойка плаценты
Это когда плацента начинает отделяться от стенки матки, обычно вызывая кровотечение и постоянную сильную боль, которая не приходит и не проходит, как при схватках.
Иногда возникает чрезвычайная ситуация, потому что это означает, что плацента не может должным образом поддерживать вашего ребенка.
Вам следует пойти в больницу, чтобы вас и вашего ребенка проверили.
Узнать больше об отслойке плаценты
ИМП (инфекция мочевыводящих путей)
ИМП часто встречаются у беременных женщин и обычно легко поддаются лечению. Они могут вызывать боль в животе и иногда, но не всегда, боль при мочеиспускании.
Узнайте больше об ИМП.
Последняя проверка страницы: 1 мая 2018 г.
Срок следующего рассмотрения: 1 мая 2021 г.
Боль внизу живота на ранних сроках беременности
Любая боль во время беременности может быть немного пугающей, и мы заметили на нашем форуме немало мам, болтающих о колющих болях внизу живота на самых ранних стадиях их беременности. беременность.
Например, smudgesmith, беременная почти на 5 неделе, говорит: «Сегодня на работе было немного беспокойства, когда внезапно у меня внезапно появились стреляющие / колющие боли в нижней части живота — действительно было очень больно.
«Я позвонила акушерке, и она сказала, надеюсь, что это просто растягивающие боли, но сразу же обратиться к врачу, если начнется сильное кровотечение или станет сильным.
«Это прошло примерно через полтора часа, однако каждый раз, когда я хожу в туалет и (извините, тми) напрягаюсь (чтобы посмотреть, ветер ли и т. Д.), Я чувствую себя очень болезненно в нижней части живота, болит в течение минуты или двух после .”
Kelby1978 находится в аналогичной ситуации, показывая: «Мне почти 10 недель, и у меня появились резкие колющие боли в передней части живота, которые поднимаются вверх внутри меня, это нормально?
«У меня была внематочная беременность и 3 выкидыша, но до этого никогда не доходила так, я тоже на этот раз принимаю аспирин, я стараюсь не паниковать !!»
Итак, что происходит? А если у вас возникнут похожие боли — что делать?
Что может вызывать боли внизу живота на ранних сроках беременности?
Мы поговорили с нашим терапевтом, доктором Филиппа Кэй, и она сообщила, что в первые несколько недель беременности довольно часто возникают боли в нижней части живота.
Это связано с тем, что гормоны беременности начинают действовать рано и вызывают растяжение связок и тканей вокруг матки, что может вызвать дискомфорт.
«Другая причина на ранних сроках беременности связана с желтым телом в яичнике», — говорит она, поясняя:
«Обычно, когда вы выпускаете яйцеклетку из фолликула в яичнике, а она не оплодотворяется, оставшееся желтое тело разрушается.
«Но когда вы беременны, желтое тело остается и вырабатывает гормоны, помогающие поддерживать беременность, примерно до 10 недели, когда на смену приходит плацента.
«Может возникнуть киста желтого тела , которая может вызывать боль».
Когда следует обратиться к врачу с болью внизу живота на ранних сроках беременности?
Другая распространенная причина — инфекция мочевыводящих путей. Итак, если вы чувствуете покалывание / жжение при мочеиспускании или собираетесь мочиться чаще, чем обычно, Филиппа советует обратиться к врачу.
Она добавляет, что, хотя наличие некоторого дискомфорта является обычным и может быть нормальным явлением, также стоит обратиться к врачу, если:
- У вас кровотечение от боли, даже если оно легкое
- боль больше в ту или иную сторону, а не в центре
- Сильная боль
- Вы чувствуете головокружение / дурноту.
Затем (скорее всего) врачи проведут сканирование для проверки на выкидыш или внематочную беременность.
Д-р Филиппа Кэй — лондонский терапевт, написала несколько книг по беременности и уходу за детьми, в том числе «Первые пять лет». Посетите ее официальный сайт или подпишитесь на Twitter.
Изображение: Getty Images
Подробнее:
Беременность: боль в животе, тазе и спине
Обзор темы
Тазовая боль и проблемы с мочеиспусканием могут означать, что у вас инфекция мочевого пузыря.Боль в боку с лихорадкой и симптомами мочеиспускания может означать, что у вас почечная инфекция (пиелонефрит). Боль в боку ощущается чуть ниже грудной клетки и выше талии. Он может быть с одной или двух сторон спины. Если у вас есть боль в области таза или бока, а также другие симптомы инфекции мочевого пузыря или почек, обратитесь к врачу.
Внематочная беременность (трубная беременность или внематочная беременность) возникает, когда оплодотворенная яйцеклетка прикрепляется (имплантат) к области за пределами матки. Боль в животе или тазу, возникающая при задержке менструации на ранних сроках беременности, является наиболее частым симптомом внематочной беременности и встречается примерно у 75% женщин с внематочной беременностью.
При внематочной беременности оплодотворенная яйцеклетка может имплантироваться в маточную трубу, яичник или в брюшную полость. Эти органы не могут удержать растущего ребенка. Боль появляется, когда ребенок растет и орган не может увеличиваться в размерах.
Боль в области таза или внизу живота, вызванная внематочной беременностью, может усиливаться, когда вы двигаетесь или напрягаетесь. Боль может сначала возникать резко с одной стороны, а затем распространяться по тазу.
Сильные судороги во время беременности, с сильным кровотечением или без него, могут быть признаком выкидыша.Спазмы могут быть настолько сильными, что вы не можете двигаться, или могут быть легкими. У вас также могут быть большие сгустки крови или серая или розовая ткань.
Боль в животе на поздних сроках беременности, особенно перед родами, может быть вызвана другими проблемами, такими как преждевременные роды или отслойка плаценты. Обратитесь к врачу за инструкциями, если вы испытываете умеренную или сильную боль в животе на любом сроке беременности.
Кредиты
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Уильям Х.Блахд-младший, доктор медицины, FACEP — неотложная медицина
Адам Хусни, доктор медицины, семейная медицина
Кэтлин Ромито, доктор медицины, семейная медицина
Элизабет Т.
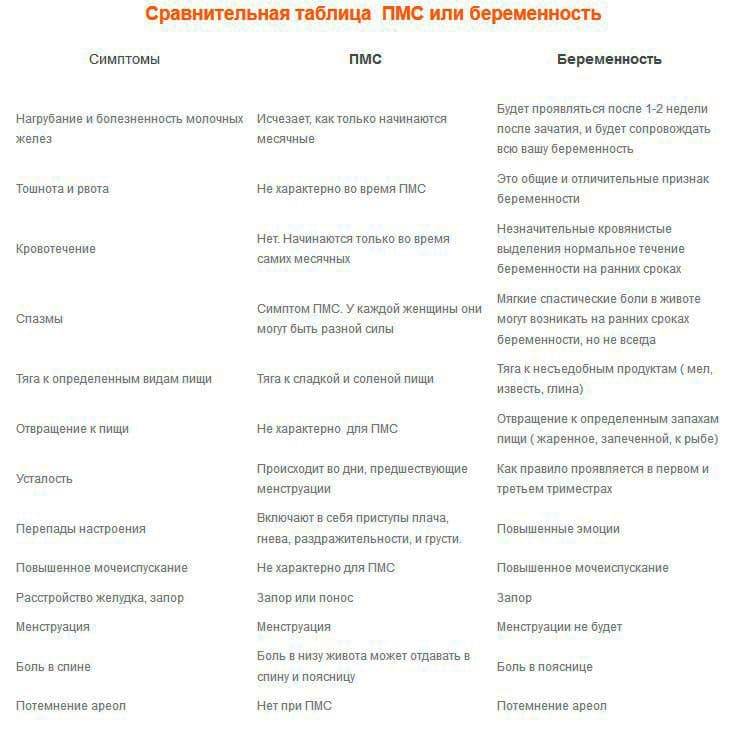

 Имеют в виду кишечную или синегнойную палочку, энтеробактерии, стрептококки. Это наиболее распространенная форма цистита. В такой ситуации необходимо лечение с помощью антибактериального препарата. Выбор лекарственного средства осуществляется строго лечащим врачом, так как прием некоторых препаратов запрещен в первом триместре беременности.
Имеют в виду кишечную или синегнойную палочку, энтеробактерии, стрептококки. Это наиболее распространенная форма цистита. В такой ситуации необходимо лечение с помощью антибактериального препарата. Выбор лекарственного средства осуществляется строго лечащим врачом, так как прием некоторых препаратов запрещен в первом триместре беременности.
