Возрастные особенности структуры и функции орагнов дыхания. Часть 3.
В этой части речь идет об изменении внешнего дыхания с возрастом: об изменении типа дыхания, об изменении ритма и частоты дыхания с возрастом, об изменении с возрастом величины дыхательного и минутного объемов легких, их жизненной емкости.
Изменения внешнего дыхания с возрастом.
Изменение типа дыхания.
Диафрагмальное дыхание сохраняется вплоть до второй половины первого года жизни. По мере роста ребенка грудная клетка опускается вниз и ребра принимают косое положение. При этом у грудных детей наступает смешанное дыхание (грудобрюшное), причем более сильная подвижность грудной клетки наблюдаются в ее нижних отделах. В связи с развитием плечевого пояса (3-7 лет) начинает преобладать грудное дыхание. К 7-летнему возрасту дыхание становится преимущественно грудным.
С 8-10 лет возникают половые различия в типе дыхания: у мальчиков устанавливается преимущественно диафрагмальный тип дыхания, а у девочек — грудной.
Изменение ритма и частоты дыхания с возрастом.
У новорожденных и грудных детей дыхание аритмичное. Аритмичность выражается в том, что глубокое дыхание сменяется поверхностным, паузы между вдохами и выдохами неравномерны. Продолжительность вдоха и выдоха у детей короче, чем у взрослых: вдох равен 0,5-0,6 сек (у взрослых — 0,98-2,82 сек), в выдох — 0,7-1 сек (у взрослых — от 1,62 до 5,75 сек). Некоторые исследователи считают, что у новорожденных в первые дни жизни вдох на 25% продолжительнее выдоха. Большинство поддерживает мнение о том, что у же с момента рождения устанавливается такое же, как и у взрослых, соотношение между вдохом и выдохом: вдох короче выдоха.
Частота дыхательных движений у детей уменьшается с возрастом. У плода она колеблется в пределах 46-64 в минуту. Постепенное уменьшение происходит к 14-15-летнему возрасту, когда частота дыханий приближается к ее величине у взрослого.
В связи с легкой возбудимостью дыхательного центра частота дыхания колеблется не только в пределах одной возрастной группы, но и у одного испытуемого в течение дня.
Дыхание новорожденных и грудных детей в бодрствующем состоянии очень неравномерно, оно более спокойно во время сна.
До 8 лет частота дыханий у мальчиков больше, чем у девочек. К периоду полового созревания частота дыханий у девочек становится больше, и это соотношение сохраняется в течение всей жизни.
Частота дыхания у детей значительно больше, чем у взрослых, изменяется под влиянием различных воздействий. Она увеличивается при психических возбуждениях, небольших физических упражнениях, незначительном повышении температуры тела и среды.
Изменение с возрастом величины дыхательного и минутного объемов легких, их жизненной емкости.
Жизненная емкость легких, дыхательный и минутный объемы у детей с возрастом постепенно увеличиваются в связи с ростом и развитием грудной клетки и легких.
У новорожденного ребенка легкие мало эластичны и относительно велики. Во время вдоха или объем увеличивается незначительно, всего на 10-15 мм. Обеспечение организма ребенка кислородом происходит за счет увеличения частоты дыхания. Дыхательный объем легких увеличивается с возрастом вместе с уменьшением частоты дыхания.
Изменение величины дыхательного объема легких с возрастом.
| Возраст | Величина дыхательного объема (в мл) |
| Новорожденный | 30-35 |
| 2-3 года | 86-114 |
| 8-10 лет | 170-230 |
| 14-15 лет | 300-375 |
| 16-17 лет | 400-420 |
| Взрослый | 450-500 |
Относительный объем дыхания (отношение дыхательного объема к массе тела) у детей больше, чем у взрослых; у новорожденных он превышает величину взрослых в 2 раза. Так, у взрослых людей отношение дыхательного объема воздуха к массе тела равно 6, а у новорожденных оно около 12. Это связано с высоким обменом веществ у детей и, следовательно, с большой потребностью растущего организма в кислороде. О величине минутного объема приводится очень пестрые данные, зависящие от метода измерения. С возрастом величина минутного объема легких увеличивается. Но относительный минутный объем легких (отношение минутного объема дыхания к массе тела) с возрастом уменьшается. У новорожденных и детей первого года жизни он в два раза больше, чем у взрослых. Это связано с тем, что у детей при одинаковом относительном дыхательном объеме частота дыханий в несколько раз больше, чем у взрослых. В связи с этим легочная вентиляция на 1 кг массы тела у детей больше. Величина легочной вентиляции на 1 кг массы тела у новорожденных равна 400 мл, в 5-6-летнем возрасте она составляет 210, в 7-летнем — 160, в 8-10-летнем — 150, 11-13-летнем — 130-145, 14-летних — 125, а у 15-17-летних — 110. Благодаря этому обеспечивается большая потребность растущего организма в О
Величина жизненной емкости легких увеличивается с возрастом в связи с ростом грудной клетки и легких. У ребенка 5-6 лет она равна 700-800 мл, в 14-16 лет = 2500-2600 мл. С 18 до 25 лет жизненная емкость легких является максимальной, а после 35-40 лет уменьшается. Величина жизненной емкости легких колеблется в зависимости от возраста, роста, типа дыхания, пола (у девочек на 100-200 мл меньше, чем у мальчиков).
Жизненная емкость легких является более или менее постоянной величиной с колебаниями, не превышающими 100 мл. Она в значительной мере зависит от физического развития и тренировки детей. Наибольшая величина отмечена у лыжников, гребцов, пловцов, бегунов (до 6000 мл). Увеличение жизненной емкости легких происходит за счет роста альвеол.
Дыхательная поверхность легких и количество крови, протекающей через легкие в единицу времени, у детей относительно больше, чем у взрослых. В связи с большим развитием капилляров легких ребенка поверхность соприкосновения крови с альвеолярным воздухом у детей также относительно больше, чем у взрослых. Все это способствует лучшему газообмену в легких растущего организма, что необходимо для обеспечения интенсивного обмена веществ.
У детей своеобразно изменяется дыхание при физической работе. Во время физической нагрузки увеличивается частота дыхательных движений и почти не меняется дыхательный объем легких. Такое дыхание не экономно и не может обеспечить длительное выполнение работы.
Легочная вентиляция у детей при выполнении физической работы увеличивается в 2-7 раз, а при больших нагрузках (беге на средние дистанции) почти в 20 раз.
Максимальное потребление кислорода у взрослого человека в покое составляет 150-300 мл в минуту. У детей оно значительно меньше и увеличивается при работе. При выполнении физической работы у тренированных детей 10-13 лет максимальное потребление кислорода равно 49 мл на 1 кг массы тела в минуту, у нетренированных — 47,3 мл. Повышение потребления кислорода при работе у детей от 9 до 18 лет происходит одинаково и через 3 мин становится максимальным: в первую минуту оно достигает 45% максимальной величины, во вторую возрастает до 75%, а в третью достигает максимума.
Зависимость величины максимального потребления кислорода от тренировки у детей проявляется меньше, чем у взрослых. У подростков быстрее достигается максимум в потреблении кислорода, но так как они не могут (подобно взрослым) длительно удерживать потребление кислорода на максимальном уровне, то быстрее прекращают работу.
По окончании работы в восстановительном периоде погашение «кислородного долга» у детей происходит быстрее. Восстановление осуществляется уже во время работы. У девушек и юношей 14-18 лет потребление кислорода и выделение углекислого газа во время восстановительного периода несколько больше, чем у взрослых. Восстановление у младших школьников 8-12 лет при беге на 50 м протекает быстрее, чем у старших школьников, а при беге на 100 м быстрее у старших — 12-16-летних.
С возрастом уменьшается способность восстановления во время работы, а кислородный долг увеличивается. Величина кислородного долга на 1 кг массы у детей старшего возраста больше, чем у детей младшего возраста.
Абсолютная величина потребления кислорода у мальчиков 8-9 лет в 2 раза меньше, чем у мальчиков 16-18 лет. У девочек при выполнении максимальной работы потребление кислорода меньше, чем у мальчиков, особенно в 8-9 лет и в 16-18. Все это следует учитывать при занятиях физическим трудом и спортом с детьми различного возраста.
Читать книгу Возрастная физиология (физиологические особенности детей и подростков). Учебник для вузов Ю. И. Савченкова : онлайн чтение
Типы дыхания у детей и их смена в процессе роста и развития организма
Морфологические особенности дыхания ребенка первых дней жизни связаны с узкими носовыми проходами, что затрудняет дыхание через нос. Кроме того, ребра у новорожденных расположены под прямым углом к позвоночнику, а межреберные мышцы еще недостаточно развиты, поэтому дыхание поверхностное и частое.
Относительно большая печень затрудняет движения диафрагмы, поэтому мал объем дыхания. В дальнейшем тип дыхания устанавливается индивидуально и в зависимости от пола становится преимущественно диафрагмальным, грудным или смешанным.
В ходе созревания органов дыхательной системы происходит смена типов дыхания: у грудных детей дыхание грудобрюшное, в 3–7 лет – грудное. В 7–8 лет появляются половые различия в типах дыхания. К 14–17 годам у юношей имеет место наиболее эффективное брюшное дыхание, у девушек – грудное. Однако тип дыхания может измениться, если ребенок или подросток занимается спортом.
Вентиляция легких у детей грудного и более старшего возраста
Дыхательная система ребенка характеризуется рядом морфофункциональных особенностей, обусловленных незавершенностью формирования бронхолегочного аппарата. Развитие легких ребенка заключается в увеличении их размеров, в преобладании альвеол и альвеолярных ходов, увеличении емкости альвеол и эластических элементов в соединительнотканных прослойках. Увеличение размеров легких происходит до 16 лет. Наиболее интенсивный рост отмечается в первые 3 месяца и в период с 13 по 16 лет. Дыхательная поверхность легких у детей по сравнению со взрослыми относительно больше.
Грудная клетка маленьких детей всегда находится в состоянии максимального вдоха: ребра расположены под прямым углом по отношению к позвоночнику, поэтому компенсация кислородной недостаточности за счет углубления дыхания практически невозможна. Собственно дыхательная мускулатура у новорожденных развита слабо, поэтому в дыхательном акте с первых часов после рождения участвуют мышцы живота.
Частота дыхательных движений у детей с возрастом меняется в сторону уменьшения. Меняется и емкость легких. О последней можно судить по ряду показателей. Чаще всего используется изменение жизненной емкости легких (ЖЕЛ). В первые годы жизни ребенка измерение ЖЕЛ невозможно, т. к. при этом требуется произвольное углубление дыхания, чего не может сделать ребенок примерно до 4–6 лет.
Минутный объем дыхания с возрастом увеличивается. Для обеспечения потребности растущего детского организма на каждый килограмм массы требуется больше кислорода, чем у взрослого, однако артериовенозная разница по кислороду во всех возрастных периодах достигается тем, что минутный объем дыхания у детей больше, чем у взрослых.
Усиление газообмена обусловлено усилением вентиляции в основном за счет учащения дыхания, а не углубления его, как это имеет место у взрослых.
В связи с тем, что у детей до 1 года дыхательные движения очень часты, эффективность дыхания у них соответственно меньше, о чем свидетельствует газовый состав выдыхаемого и альвеолярного воздуха. Лишь к 14 годам эти показатели приближаются к значениям, характерным для взрослого человека. В течение всего первого года жизни ребенок находится как бы в состоянии физиологической одышки. При этом отношение числа дыханий к числу сердечных сокращений составляет у новорожденного 1:2, в 1 год – 1:3, у взрослого – 1:4.
Т. к. интенсивность окислительных процессов с возрастом падает, то уменьшается и величина газообмена, перечитанная на 1 кв. м поверхности или на 1 кг массы.
При гипоксии вначале происходит гипервентиляция, но небольшая и нестойкая, а через 3–5 минут она сменяется депрессией и даже остановкой дыхания. Следовательно, защита новорожденных от гипоксии развита слабо. Однако устойчивость нервных клеток к гипоксии у них выше, чем у взрослых. Новорожденные дети могут вынести такие степени гипоксии, при которых взрослые погибают.
Наибольшее количество воздуха, которое человек может выдохнуть после глубокого вдоха, – жизненная емкость легких, достигает уровня взрослых к 16–17 годам. У мужчин она обычно больше, чем у женщин.
Легочная вентиляция. В покое у взрослого человека эта величина составляет 5–6 л/мин. У новорожденного ребенка минутный объем дыхания составляет 650–700 мл/мин, к концу 1 года жизни достигает 2,6–2,7 л/мин, к 6 годам – 3,5 л/мин, в 10 лет – 4,3 л/мин, а у подростков – 4,9 л/мин. При физической нагрузке минутный объем дыхания может очень существенно увеличиваться, достигая у юношей и у взрослых 100 л/мин и более.
Частота и глубина дыхания. Дыхательный акт, состоящий из вдоха и выдоха, имеет две основные характеристики – частоту и глубину. Частота – это количество дыхательных актов в минуту. У взрослого человека эта величина обычно составляет 12–15, хотя она может изменяться в широких пределах. У новорожденных частота дыхания во время сна достигает 50–60 в минуту, к годовалому возрасту снижается до 40–50, затем по мере роста происходит постепенное снижение этого показателя. Так, у детей младшего школьного возраста частота дыхания составляет обычно около 25 циклов в минуту, а у подростков – 18–20. Прямо противоположную тенденцию возрастных изменений демонстрирует дыхательный объем, т. е. мера глубины дыхания. Он представляет собой среднее количество воздуха, которое поступает в легкие за каждый дыхательный цикл. У новорожденных он очень мал – всего 30 мл или даже меньше, к годовалому возрасту увеличивается до 70 мл, в 6 лет становится свыше 150 мл, к 10 годам достигает 240 мл, в 14 лет – 300 мл. У взрослого дыхательный объем в покое превышает 500 мл.
Особенности регуляции дыхания у детей различного возраста в период полового созревания, при мышечной работе
У новорожденных периодичность дыхания еще нерегулярна. Серии частых дыханий чередуются с редкими, порой возникают глубокие вдохи. Возможны и внезапные остановки дыхания, что объясняется низкой чувствительностью нейронов дыхательного центра (в продолговатом мозге) к содержанию СО2 и частично О2. Поэтому новорожденные и грудные дети более устойчивы к гипоксии (недостатку кислорода). Чувствительность нейронов дыхательного центра к содержанию CO2 с возрастом повышается, достигая уровня «взрослого» состояния к 7–8 годам. К 11 годам уже хорошо выражена приспособляемость дыхания к различным условиям.
В период полового созревания происходит некоторое нарушение регуляции дыхания и снижается устойчивость к недостатку кислорода. Дети и подростки меньше, чем взрослые, способны задерживать дыхание и работать в условиях недостатка кислорода. Поэтому чистота воздуха и его физико-химические свойства, которые зависят от температуры воздуха в помещении, имеют большое значение для здоровья и поддержания высокой работоспособности детей и подростков.
Интенсивность обмена в различные периоды развития ребенка во многом зависит от особенностей регуляции дыхания. В связи с незрелостью нервных центров и рецепторного аппарата у новорожденных возбудимость дыхательного центра значительно снижена. Хеморецепторы каротидного синуса и дуги аорты начинают функционировать примерно с 15–18-го дня после рождения. Низкая возбудимость дыхательного центра сохраняется довольно продолжительное время. Лишь к школьному периоду она достигает нормальных для взрослого человека значений. В период полового созревания можно обнаружить некоторое повышение возбудимости дыхательного центра. У подростков в данный период наблюдается повышенная чувствительность к недостатку кислорода.
Особенности регуляции дыхания детей связаны с постепенным формированием дыхательного центра. Дыхательные движения плода обусловлены активностью дыхательного центра продолговатого мозга и после отделения его от спинного прекращаются При гиперкапнии и ацидозе частота дыхательных движений плода увеличивается путем раздражения центральных хеморецепторов, т. к. периферические еще не развиты. Гипоксия первоначально учащает дыхательные движения, действуя непосредственно на мозг, но при углублении гипоксии дыхание плода ослабляется.
У новорожденного ребенка ритмическая смена вдохов и выдохов обусловлена деятельностью дыхательных нейронов продолговатого мозга, а также возбуждением рецепторов растяжения и ирритантных легочных рецепторов, но дыхательная периодика нерегулярна: частое дыхание чередуется с редким, примерно 1 раз в минуту возникают глубокие вздохи, иногда наступает задержка дыхания на 3 и более секунд. Это особенно часто наблюдается в период быстрого сна. Повышение легочной вентиляции на увеличение СО2 во вдыхаемом воздухе выражена значительно слабее, чем у взрослых, и осуществляется через центральные хеморецепторы.
У детей с пониженной реакцией на СО2 во время сна происходят длительные задержки дыхания. Это бывает причиной внезапной смерти детей. С возрастом повышение вентиляции легких в ответ на гиперкапнию и гипоксию увеличивается, но даже к 8–9 годам реакция в ответ на гиперкапнию и гипоксию у детей слабее, чем у взрослых, почти два раза.
У детей младшего школьного возраста сохраняется пониженная чувствительность к избытку СО2 и недостатку О2. В период полового созревания наблюдается обратное явление. В процессе роста ребенка регуляция дыхания совершенствуется благодаря развитию периферических рецепторов и центра пневмотаксиса в варолиевом мосту. Появляется способность к произвольному управлению дыханием, условно-рефлекторное повышение легочной вентиляции перед физическими нагрузками. Однако у детей в 7–8 лет и даже 12–14 лет физические нагрузки должны сочетаться с отдыхом и только к 17–18 годам подростки способны к длительной мышечной работе.
Произвольная регуляция дыхания развивается вместе с развитием речи. Совершенствование этой регуляции отмечается в первые годы жизни. Пневмограмма детей, особенно новорожденных и грудного возраста, отличается большой вариабельностью амплитуды и соотношений отдельных элементов кривой. На фазе вдоха часто видны дополнительные волны добавочных вдохов. Ритм дыхания относительно правильный наблюдается только в состоянии сна и при сосредоточении внимания ребенка, при полном торможении его двигательной активности. Во время обычного бодрствования на кривой отмечается периодическое дыхание.
Глава 7
Физиология пищеварения
Соотношение типов питания и особенности системы пищеварения в онтогенезе
Система пищеварения ребенка обладает рядом существенных особенностей, отличающих ее от системы пищеварения взрослого. Это обусловлено как недоразвитием важнейших структурных элементов в морфологическом и функциональном отношениях, так и тем, что система пищеварения ребенка, особенно первых месяцев жизни, характеризуется четкой возрастной специализацией к определенному виду и форме питания. Кроме того, в связи с ростом организма ребенка потребность в пластических и энергетических материалах столь велика, что его система пищеварения должна работать гораздо более интенсивно, чем у взрослого человека.
Наибольшие морфофункциональные особенности органов и системы пищеварения свойственны новорожденным и детям грудного возраста. Как известно, внутриутробно плод получает все необходимое из материнской крови и околоплодных вод практически непрерывно. После перевязки пуповины поступление питательных веществ в организм ребенка прекращается, что вызывает немедленное обеднение крови новорожденного питательными веществами и обусловливает резко выраженное повышение возбудимости пищевого центра, внешним проявлением которого служит крик, поисковые рефлексы и особенно способность осуществлять активные сосательные движения в первые же 10–15 минут после перевязки пуповины.
Эндогенное возбуждение пищевого центра длится в среднем 1–1,5 часа, а начиная со второго часа после рождения вплоть до 12-го часа оно угасает. Проявлением этого служит утрата способности ребенка самостоятельно пробуждаться в течение 12–16 часов и отсутствие искательных пищевых реакций. Чтобы вызвать сосательные движения в этом периоде, требуется искусственное рефлекторное возбуждение (раздражение губ, щек, полости рта путем вкладывания соска в рот, вкусовыми и температурными свойствами молока).
Сразу же после рождения ребенок имеет все необходимое для перехода на новый тип принятия пищи – питание экзогенной пищей.
Знание особенностей функционирования системы пищеварения детского возраста является непременным условием не только для организации полноценного питания, но и предпосылкой профилактики расстройств пищеварения у детей.
Недоучет ферментных возможностей пищеварительного тракта и назначение прикорма в то время и в том виде, когда для его усвоения еще нет физиологических условий, легко вызывает резкие нарушения деятельности желудочно-кишечного тракта. Педиатру и родителям необходимо не только учитывать возрастные особенности системы пищеварения, но и иметь представление об основных видах и формах пищевых продуктов, включение которых наиболее целесообразно в каждом возрасте.
В частности, нужно помнить, что молозиво и грудное молоко являются единственным естественным видом пищи ребенка в течение первых 5 месяцев жизни, поскольку отвечают всем физиологическим особенностям системы пищеварения детей этого возраста. Существующее среди некоторых педиатров мнение о нецелесообразности кормления новорожденных молозивом с физиологической точки зрения неверно. Действительно, во-первых, молозиво уже есть в достаточном количестве к моменту рождения ребенка. Во-вторых, оно очень богато белком (9–12 %), в нем содержится 4–5 % жира, общая калорийность молозива в два раза выше зрелого молока. В-третьих, в молозиве содержатся необходимые для новорожденного ферменты (каталаза, пероксидаза), а также антитела и антитоксины, имеющие чрезвычайно важное значение для формирования резистентности организма. В-четвертых, молозиво хорошо утилизируется организмом новорожденного.
Вместе с тем не следует забывать, что после 5 месяцев грудное молоко уже не может полностью удовлетворять потребностям организма в питательных веществах. Затянувшееся свыше 6–7 месяцев кормление грудным молоком без добавок других видов пищи ведет к развитию у детей анемии, запоров и снижению тургора тканей. Причиной анемии является недостаточное содержание в грудном молоке железа.
Ранее пятого месяца переводить ребенка на смешанное питание нецелесообразно, а иногда и опасно, т. к. желудочно-кишечный тракт еще недостаточно сформирован и к тому же чувствительность его к необычным пищевым раздражителям высокая. С пятого—шестого месяца прикармливание становится и возможным, и необходимым, поскольку ЖКТ претерпевает существенные преобразования. В частности, емкость желудка с 30–40 мл при рождении увеличивается до 100 мл к третьему месяцу и до 300 мл к одному году. Более интенсивно происходит слюноотделение, нарастает секреторная активность желез желудка, сокоотделение в желудке начинает протекать в обе фазы – сложнорефлекторную и нервно-химическую, т. е. создаются предпосылки для эффективного усвоения новых видов и форм питательных веществ, которые необходимы для дальнейшего роста и развития организма.
Переходить на смешанный тип питания следует осторожно и постепенно. Само питание по мере того, как ребенок растет, должно становиться все более разнообразным по набору питательных веществ и форме их приема.
Не менее важным вопросом для правильной организации полноценного питания новорожденных и грудных детей наряду с подбором продуктов является режим питания. В связи с этим необходимо помнить, что у физиологически зрелых новорожденных весом 3–3,5 кг очередное возбуждение пищевого центра возникает сразу же после опорожнения желудка, т. е. в среднем через 2,5–3 часа. Ночью эта периодичность полностью сохраняется. Следовательно, новорожденные должны получать питание не менее 8 раз в сутки, а не 6, как это чаще всего делается в настоящее время. При несоблюдении указанной периодичности очередное кормление, проводимое через 4 часа (при шестикратном кормлении), может совпасть с периодом пониженной возбудимости пищевого центра, либо с его полным торможением, следствием чего может быть плохой прием пищи или отказ от нее. Спустя 40–60 минут, когда произойдет естественное ритмическое возбуждение пищевого центра, ребенок будет проявлять «непонятное» для окружающих беспокойство.
Следует также помнить, что у новорожденных хорошо развита вкусовая рецепция, в особенности по отношению к горькому и соленому. Это важно иметь в виду при кормлении ребенка грудью, т. к. иногда пахучие вещества (чеснок, лук), а также спиртные напитки и лекарства (хинин и др.), употребляемые матерью, поступают в молоко и могут вызвать снижение аппетита ребенка и даже спровоцировать отказ от грудного кормления.
Пищеварение в полости рта грудных детей: роль слюны, взаимоотношения процессов глотания, сосания и дыхания
Секреция слюны у ребенка начинается сразу после рождения, хотя при питании молоком нет необходимости смачивать пищу и гидролизировать отсутствующие в молоке полисахариды. Слюна в этот период играет роль герметизатора ротовой полости при сосании, иначе ребенок заглатывал бы большие количества воздуха, которые раздували бы его желудок и кишечник. С переходом на питание твердой пищей количество образующейся слюны увеличивается. Масса трех пар слюнных желез новорожденного составляет 6 г. В течение первых 6 месяцев жизни она увеличивается в 3 раза и почти в 5 раз в течение первых двух лет.
После окончания периода молозивного вскармливания в слюне появляется лизоцим, который до того поступал в организм новорожденного с молоком матери. Таким образом, иммунологическая, защитная, функция слюны формируется уже в раннем постнатальном онтогенезе. Следует отметить, что, будучи «входными воротами» для множества инфекций, ротоглоточная область обильно снабжена лимфоидной тканью. Так, две нёбные миндалины (язычная и носоглоточная) образуют почти полное кольцо лимфоидной ткани, окружающей глотку. Наибольшего развития железы достигают в период от 1 года до 5–6 лет, после чего постепенно подвергаются инволюции. Новорожденный секретирует 0,6–6 мл слюны в час, при сосании это количество может возрастать до 24 мл/час. Секреция слюны у детей школьного возраста колеблется от 12 до 18 мл/час, причем уже у семилетних детей количество вырабатываемой слюны практически такое же, как у взрослых. У детей до 7–10 лет слюна имеет слабощелочную реакцию. После начала полового созревания слюна становится слабокислой.
Нежная, обильно снабженная кровеносными сосудами слизистая ротовой полости в первые 1,5–2 месяца очень ранима, т. к. в это время отмечается относительная сухость во рту из-за недостаточности слюной секреции. С 4–6 месяцев слюноотделение у грудных детей значительно усиливается. У детей доказана непрерывность секреции слюны, причем наибольшее ее количество выделяется во время приема пищи. В промежутки между приемами пищи слабая секреция слюны продолжается, но ребенок еще не умеет глотать слюну, что обусловливает постоянное (физиологическое) слюнотечение, которое прекращается к 1–1,5 годам. Слюноотделение усиливается в период прорезывания зубов. С переходом на более твердую пищу количество слюны увеличивается. У семилетних детей количество слюны такое же, как у взрослых. Отличает ее только слабощелочная реакция. После периода полового созревания слюна становится слабокислой.
В слюне новорожденных содержится амилаза, способная расщеплять крахмал и гликоген. Позднее появляется фермент мальтаза, расщепляющая мальтозу до глюкозы.
Активность амилазы слюны резко возрастает в течение первого года достигая практически тех же значений у годовалого ребенка, что и у взрослого. Наибольшее содержание амилазы в слюне наблюдается в возрасте от 2 до 7 лет, после 13 лет оно заметно снижается. Такая динамика не случайна. Дети раннего возраста должны усваивать большое количество углеводов, которые необходимы для питания их интенсивно развивающегося мозга.
Помимо ферментов в слюне новорожденных содержится лизоцим, обладающий выраженным бактерицидным действием. Муцин слюны предохраняет слизистую оболочку рта от повреждений, а азотистые соединения и минеральные соли слюны, смешиваясь с частицами молока, способствуют образованию в желудке более нежных рыхлых комочков казеина, что облегчает их переваривание в желудке и кишечнике.
Доношенный ребенок рождается с достаточно выраженной сосательной функцией, которая в течение первых дней претерпевает ряд определенных изменений. Дело в том, что акт сосания – сложный процесс, требующий строгой координации между дыханием, сосанием и глотанием. У взрослого человека глотание не может осуществляться одновременно с дыханием. У новорожденного все три процесса протекают одновременно. Этому способствует то, что вход в гортань новорожденного расположен выше, чем у взрослого. Акт сосания в течение нескольких дней становится все более совершенным и автоматизированным.
Лекция 9. Возрастные особенности дыхательной системы
Современные представления о развитии дыхательной системы в онтогенезе базируются на многочисленных исследованиях, выполненных в нашей стране и за рубежом. Во многих работах изучена их зависимость от антропометрических показателей. Динамика морфологических преобразований легких в онтогенезе человека рассмотрена в ряде исследований.
Дыхательная система является одной из ведущих и во многом определяющих как умственную, так и физическую работоспособность. Отмечена тесная связь формирования дыхательной системы с физическим развитием и созреванием других физиологических систем организма. Учитывая то, что процесс полового созревания влияет на возрастное развитие в целом, отмечено влияние его на характер возрастных преобразований дыхательной системы подростка.
Дыхательная система человека в различные возрастные периоды имеет не только количественные, но и качественные различия. В их основе лежат процессы непрерывного развития морфологических структур и функциональных процессов.
Большинство исследователей отводят значительную роль в развитии функции дыхания следующим периодам: новорожденности, до 1 года, от 5 до 7 лет и от 11 до 12 лет, когда отмечаются наибольшие количественные изменения показателей изучаемой функции.
Дыхание необходимый для жизни процесс постоянного обмена газами между организмом и окружающей средой. Обмен газов между атмосферным воздухом и воздухом, находящимся в альвеолах, происходит благодаря ритмическому чередованию актов вдоха и выдоха. Постепенность созревания костно-мышечного аппарата дыхательной системы и особенности его развития у мальчиков и девочек определяет возрастные и половые различия типов дыхания. У новорожденных детей преобладает диафрагмальное дыхание с незначительным участием межреберных мышц. Дыхание грудных детей является грудобрюшным, с преобладанием диафрагмального. В возрасте от 3 до 7 лет начинает преобладать грудной тип дыхания, и к 7 годам он становится выраженным. В 7-8 лет выявляются положительные отличия в типе дыхания: у мальчиков преобладает брюшной тип дыхания, у девочек грудной. Заканчивается половая дифференцировка дыхания к 14-17 годам. Тип дыхания у юношей и девушек может меняться в зависимости от занятий спортом, трудовой деятельностью. Фарбер Д.А. и Козлов В.И. выделяют у новорожденных смешанное дыхание.
Возрастные особенности строения грудной клетки и мышц обусловливают особенности глубины и частоты дыхания в детском возрасте. Объем воздуха, поступающий в легкие за один вдох, характеризует глубину дыхания. Число дыханий у детей в минуту (по А.Ф. Туру): От 7 до 12 лет 30-35, от 2 до 3 лет 25-30, от 5 до 6 лет около 25, от 10 до 12 лет 20-22\, от 14 до 15 лет 18-20
До 8 лет частота дыхания у мальчиков больше, чем у девочек. Перед периодом полового созревания частота дыхания у девочек больше, и в дальнейшем это отношение сохраняется в течение всей жизни. Дыхательный центр у детей легко возбудим. Дыхание у детей значительно учащается при психических возбуждениях, небольших физических упражнениях, незначительном повышении t0 тела и окружающей среды.
Большая частота дыхательных движений у ребенка обеспечивает высокую легочную вентиляцию. Объем вдыхаемого воздуха у детей в 10 лет 239 мл, в 14 лет 300 мл. За счет большой частоты дыхания у детей значительно выше, чем у взрослых, минутный объем дыхания (в пересчете на 1 кг массы). В 6 лет он равен 3500 мл, в 10 лет 4300 мл, в 14 лет 4900 мл, у взрослого человека 5000-6000 мл.
Важной характеристикой функционирования дыхательной системы является жизненная емкость легких наибольшее количество воздуха, который человек может выдохнуть после глубокого вдоха. ЖЕЛ меняется с возрастом (таблица см. ниже) зависит от длины тела, степени развития грудной клетки и дыхательных мышц, пола. ЖЕЛ является важным показателем физического развития. К 16-17 годам ЖЕЛ достигает величин, характерных для взрослых людей.
Средняя величина ЖЕЛ (в мл)
Пол | Возраст в годах | |||||
7 | 8 | 10 | 12 | 15 | 17 | |
Мальчики Девочки | 1400 1200 | 1440 1360 | 1630 1460 | 1975 1905 | 2600 2530 | 3520 2760 |
Человек может произвольно регулировать частоту и глубину дыхания, осуществлять задержку дыхания. Но задержка дыхания не может быть слишком длительной, так как в крови человека, задержавшего дыхание, накапливается СО2, а когда его концентрация достигает сверхпорогового уровня, возбуждается дыхательный центр и дыхание возобновляется помимо воли человека. Так как возбудимость дыхательного центра у разных людей различна, то и длительность произвольной задержки дыхания оказывается у них разной. Время задержки дыхания можно удлинить, если провести гипервентиляцию легких (несколько частых и глубоких вдохов и выдохов в течение 20-300 С).
Во время гипервентиляции СО2 «вымывается» из крови и время его накопления до уровня, возбуждающего дыхательный центр, увеличивается. Это и позволяет после гипервентиляции легких осуществлять задержку дыхания на значительно большее время. При гипервентиляции и задержке дыхания в выдыхаемом воздухе значительно изменяется содержание СО2 и почти не изменяется содержание О2. Следовательно, гуморальным фактором, возбуждающим дыхательный центр и влияющим на длительность задержки дыхания, является СО2.
В современной физиологии произвольную задержку дыхания применяют для исследований произвольной регуляции дыхания, при этом продолжительность пробы служит мерой способности человека произвольно управлять дыханием. Она используется для определения индивидуальных особенностей регуляции дыхания. Из различных вариантов проведения произвольной задержки дыхания широкое распространение получили проба Штанге задержка дыхания, проводимая на высоте обычного вдоха и проба Генча задержка дыхания, проводимая на высоте обычного выдоха.
При задержке дыхания происходит быстрое упрочение условного рефлекса на время, чем при нормальном дыхании. Индивидуальные особенности реакций обусловлены неодинаковой чувствительностью к гуморальным (гиперкапния и гипоксия), нейрогенным и механическим факторам, возникающим в процессе пробы и размещениями в механизмах осуществления этих реакций.
Для характеристики функционального состояния ССС и дыхательной систем используются еще одна методика определение по пробе Руфье. Эта проба является наиболее объективным и простым критерием оценки взаимодействия СС и дыхательной систем.
Возрастные особенности сердечно-сосудистой системы
Эффективность обучения и воспитания подрастающего поколения зависит от того, насколько учитываются адаптационные возможности школьников, находящихся на разных этапах индивидуального развития, когда периоды наибольшей восприимчивости сменяются периодами пониженной сопротивляемости воздействию факторов внешней среды.
Развитие всех систем организма предъявляет повышенные требования к ССС, как системе жизнеобеспечения. Именно деятельность ССС является одним из важнейших факторов, лимитирующих развитие приспособительных реакций растущего организма в процессе его адаптации к условиям обучения и воспитания Крови у ребенка 6-16 лет до 7%, т.е. на 1 кг веса тела приходится примерно 70 г крови. Обычно у детей старше одного года многие гематологические показатели приближаются к значениям, характерным для взрослого организма.
У детей относительная масса сердца и общий просвет сосудов больше, чем у взрослых, что в значительной степени облегчает процессы кровообращения. Рост сердца находится в тесной связи с общим ростом тела. Наиболее интенсивный рост сердца наблюдается в первые годы развития и в конце подросткового периода (Калюжная. Функциональные различия в ССС детей и подростков сохраняются до 12 лет. Частота сердечных сокращений у детей больше, чем у взрослых, что связано с преобладанием у детей тонуса симпатических центров по сравнению с блуждающими нервами. В процессе постнатального развития тоническое влияние на сердце блуждающего нерва постепенно усиливается. Задержка в формировании тонического влияния блуждающего нерва на сердечно-сосудистую деятельность может свидетельствовать о задержке физического развития ребенка. Тонус блуждающего нерва усиливается с возрастом, особенно у хорошо физически развитых детей и подростков.
Частота сердечных сокращений обычно измеряется по пульсу, поскольку каждый выброс крови в сосуды приводит к изменению их кровенаполнения, растяжению сосудистой стенки, что ощущается в виде толчка, наибольшая частота пульса наблюдается у новорожденных, у которых число сокращений сердца 120-140 в минуту, а к 12-13 годам 75-80 уд/мин. К 15 годам эта величина приближается к показателю взрослых и составляет 65-75 уд/мин.
Интегральный критерий состояния кровообращения уровень артериального давления в нашей работе не изучался. В общем необходимо отметить, что у детей кровяное давление значительно ниже, чем у взрослых. Чем меньше ребенок, тем у него больше капиллярная сеть и шире просвет кровеносных сосудов, а следовательно, и ниже давление крови. Следует также упомянуть, что возраст 9-10 лет нужно рассматривать как переломный в развитии ССС, т.к. в этот период направленность возрастных изменений показателей артериального давления у мальчиков и девочек противоположна. С окончанием полового созревания у девочек (14-15 лет) и мальчиков (15-16 лет) устанавливаются величины показателей гемодинамики на уровне, характерном для взрослых людей.
В целом, деятельность всей системы кровообращения направлена на обеспечение организма в разных условиях необходимым количеством О2 и питательных веществ, на выведение из клеток и органов продуктов обмена, сохранение на постоянном уровне кровяного давления. Это создает условия для сохранения постоянства внутренней среды организма.
Физиология развития ССС растущего организма характеризуется постепенной экономизацией функции, выражающейся по мере роста и развития ребенка в урежении ритма сердечных сокращений, усилении мощности сократительного миокарда.
Возрастные изменения системы крови.
Кровь — это промежуточная внутренняя среда, находящаяся в сосудах и не соприкасающаяся непосредственно с большинством клеток организма. Однако кровь и лимфа, находясь в непрерывном движении, обеспечивают постоянство состава и свойств тканевой жидкости.
Важнейшей функцией крови является дыхательная, т.е. она доставляет клеткам кислород и выносит из них углекислый газ. Обогащение крови кислородом происходит через тончайшие стенки эпителиальных клеток капилляров, окружающих легочные пузырьки; там же кровь отдает углекислый газ, который удаляется в окружающую среду с выдыхаемым воздухом. Протекая через капилляры различных тканей и органов, кровь отдает им кислород и поглощает углекислый газ.
Кровь, находясь в постоянном движении, выполняет в организме транспортную функцию. С кровью переносится от органов пищеварения к тканям различные питательные вещества: аминокислоты, глюкоза, жиры, минеральные: вёщества, витамины. Они усваиваются раз личными тканями, клетками организма, а их избыток откладывается в запас. Так осуществляется питательная функция крови.
Кровь переносит продукты обмена веществ мочевина, мочевая кислота и др. от места образования к месту их выделения из организма, так кровь участвует в экскреторной функции организма. Кровь транспортирует гормоны (секреты желез внутренней секреции) и другие физиологически активные вещества и осуществляет гуморальную регуляцию функций организма.
Благодаря тому, что в составе крови очень много воды, а она обладает высокой теплопроводностью и удельной теплоемкостью, велико значение крови в повышении или понижении, в поддержании постоянной температуры тепа — терморегулятивная функция. Защитная функция крови — особая, так как все, что связано с деятельностью крови, имеет защитное для организма значение. Кровь защищает клетки живого организма от вредного влияния чрезмерно сильных колебаний условий внешней среды. Свертываемость крови, обусловленная белками ее плазмы и кровяными пластинками, защищает от кровопотерь. Эта функция включает и защиту организма от чужеродных веществ: белки бактерий, вирусов, различные токсины. Против них в организме вырабатываются антитела. Защитная функция зависит от активности лейкоцитов, которые обладают способностью к поглощению и перевариванию чужеродных веществ. Лейкоциты также участвуют в образовании антител, т.е. в создании иммунных свойств крови.
Количество крови в организме человека меняется (Я возрастом. У детей крови, относительно массе тела, больше, чем у взрослых (табл.1). В пересчете на 1 кг массы тела приходится у новорожденных 150 мл, у 6-11-летнего — 70 мл, а у взрослых — 50 мл. Это связано с более интенсивным протеканием обмена веществ в детском организме. У взрослых людей массой 60-70 кг общее количество крови 5-5,5 л.
Количество крови у детей и подростков
Кол-во крови | Возраст | |||
Новорожд. | 1 год | 6-11 пет | 12-16 | |
В % к массе тела | 14,7 | 10,9 | 7 | 7 |
На 1 кг массы тепа (в мл) | 150 | 110 | 70 | 70 |
Важное значение в сохранении относительного постоянства состава и количества крови в организме имеет ее резервирование в специальных кровяных депо. Эту функцию выполняют селезенка, печень, легкие, кожа подкожные слои, где резервируются до 50% крови. Например, в кровеносных сосудах кожи может храниться до 1 л крови.
В тех случаях, когда в организме человека возникает недостаток кислорода, — при усиленной мышечной работе, при потере больших количеств крови при ранениях и хирургических операциях, некоторых заболеваниях — запасы крови из депо поступают в общий кровоток. Потеря 50% крови смертельна.
Кровь — эта жидкая соединительная ткань организма. В ее состав входят форменные элементы (клетки крови) и плазма (жидкая часть крови). К форменным элементам крови относят красные кровяные тельца — эритроциты, белые кровяные тельца — лейкоциты и кровяные пластинки -тромбоциты. У взрослого человека они составляют 45% объема крови, а 55% объема составляет плазма. У детей же форменных элементов в крови больше и процентов. У грудных детей 55-50% форменных элементов, 45-50% — плазмы, у детей младшего школьного возраста — 50% на 50%. В плазме крови 90-92% воды, 8-10% приходится на долю сухого вещества. Из них 6,5-8,2% составляют белки и лишь 2% приходится на все остальные органические и неорганические вещества. Неорганические вещества плазмы — это хлориды, фосфаты, карбонаты и сульфиты натрия, калия, кальция и магния. К органическим веществам относятся белки: апьбумины, глобулины, фибриноген и протромбин, аминокислоты, мочевина, мочевая кислого, глюкоза и другие вещества.
Эритроциты. Самыми многочисленными форменными элементами крови являются эритроциты — красные кровяные тельца. Они безъядерные, двояковогнутой формы. Такая форма увеличивает их поверхность более чем в 1,5 раза и обеспечивает более быструю и равномерную диффузию кислорода внутрь эритроцитами способствует лучшему выполнению транспортной функции крови. Молодые эритроциты имеют ядра, но в процессе созревания ядра исчезают, что обеспечивает более экономную работу эритроцитов.
В 1 куб мм крови содержится 4-5 млн. эритроцитов (у мужчин 4,5-5 млн., а у женщин 4-4,5 млн). Значит общее количество их огромно. Подсчитано, что сумма поверхностей всех эритроцитов одного человека в 1500 раз превышает поверхность его тела. Количество эритроцитов не строго постоянно. Оно может значительно увеличиваться при недостатке кислорода на больших высотах, при мышечной работе. Когда же потребность в кислороде уменьшается, количество эритроцитов в крови снижается. Содержание эритроцитов изменяется и с возрастом ребенка.
У детей 6-10-летнего возраста их количество колеблется в пределах 4,1-6,4 млн в 1 мл крови. У детей изменяется не только количество, но и размеры эритроцитов. Так, диаметр эритроцитов у детей колеблется от 3,5 до 10 мк, когда у взрослых — 6-9 мк. Примерно к 9-10 годам, т.е. к концу периода младшего школьного возраста, и форма, и размеры эритроцитов становятся такими же, как у взрослых.
Характерное для детей большое количество эритроцитов делает кровь детей более вязкой, густой. Осуществление эритроцитами дыхательной функции связано с наличием в них особого вещества — гемоглобина, являющегося переносчиком кислорода. Это вещество содержит белок-глобин и небелковое вещество – гем, в составе которого имеется двухвалентное железо. Благодаря этому соединению, гемоглобин в капиллярах легких соединяется с кислородом и образует оксигемоглобин. Это вещество имеет ярко-красный цвет, а кровь, содержащая оксигемоглобин, называется артериальной. В капиллярах тканей оксигемоглобпн распадается на свободный кислород и гемоглобин. Последний, соединяясь с углекислым газом, образует карбгемоглобин. Это вещество темно-красного цвета. Кровь называется венозной.
Лейкоцитами называются бесцветные ядерные клетки разнообразной формы. У взрослого человека в 1 куб мм крови содержится 6-8 тысяч лейкоцитов. По форме клетки и ядра они делятся на лимфоциты, моноциты, нейтрофипы, эозинофипы и базофилы.
Лимфоциты образуются в лимфатических узлах и, вырабатывая антитела, участвуют в формировании иммунных свойств организма. Важное Место они занимают в Обеспечении защиты организма от чужеродных образований.
Нейтрофилы вырабатываются в красном костном мозге. Это самые многочисленные лейкоциты и выполняют основную роль в фагоцитозе. Поглощение и переваривание лейкоцитами различных микробов, простейших, чужеродных веществ, попадающих в организм, называют фагоцитозом, а сами лейкоциты — фагоцитами. Явление фагоцитоза бы по изучено известным русским ученым. И.И. Мечниковым. Один нейтрофил может поглотить 20-30 микробов. Через час все они оказываются переваренными внутри нейтрофила. Способны к фагоцитозу и моноциты — клетки, образующиеся в селезенке и печени, Существует определенное соотношение между разными типами лейкоцитов, выраженное в процентах гак называемой лейкоцитарной формулы.
При патологических состояниях изменяется как общее чисто лейкоцитов, так и лейкоцитарная формула.
Количество лейкоцитов и их соотношение изменяются с возрастом. У новорожденного лейкоцитов значительно больше, чем у взрослого (до 20 тыс. в 1 мл крови. В первые сутки жизни число лейкоцитов возрастает (происходит рассасывание продуктов распада тканей ребенка, тканевых кровоизлияний, возможных во время родов) до 30 тыс. в 1 мл крови. Наибольшее количество лейкоцитов у детей в 2-3 месяца, а затем оно постепенно волнообразно уменьшается и доходит до уровня взрослых к 13-15 годам. Чем меньше возраст ребенка, тем его кровь содержит больше незрелых форм лейкоцитов.
Кровь ребенка в первые годы жизни содержит больше лимфоцитов и пониженное число нейтрофилов. К 5-6 годам количество их выравнивается, затем количество нейтрофилов быстро увеличивается, а лимфоцитов понижается. Низка в ранние периоды жизни и фагоцитарная функция нейтрофилов. Всем этим объясняется большая восприимчивость детей младших возрастов к инфекционным болезням. С другой стороны, частые простудные заболевания приводят к гибели большого количества лейкоцитов, в особенности нейтрофилов.
Увеличение общего количества лейкоцитов в крови называется лейкоцитоз, а понижение — лейкопения. В отличие от эритроцитов, содержание лейкоцитов в крови резко колеблется. Лейкоцитоз наблюдается при болезненном состоянии, при мышечной работе, после приема пищи. Лейкопения наблюдается при ионизирующем облучении. У большинства детей до 12 лет учебная нагрузка вызывает лейкоцитоз, особенно увеличение количества лимфоцитов. Хотя у младших школьников в крови лейкоцитов больше, чем у старших детей и взрослых людей, однако их подвижность и фагоцитарная активность понижена. Следовательно, у младших школьников понижена и способность крови к образованию специфических защитных теп, а это повышает восприимчивость детей к инфекционным заболеваниям.
Тромбоциты или кровяные пластинки — очень мелкие, неправильной формы клетки крови. Количество тромбоцитов в 1 мл крови колеблется от 200 тыс. до 400 тыс. Днем их больше, ночью меньше. Мышечная работа увеличивает их количество в крови, т.к. в кровь интенсивно выбрасываются тромбоциты из депо, а именно из селезенки, а также вследствие усиленного кроветворения. Питание белками и жирами и процессе пищеварения вызывают снижение количества тромбоцитов в крови. Такое же явление наблюдается при недостатке в пище витаминов групп А и В и после ионизирующего облучения. У детей тромбоцитов меньше, чем у взрослых.
Выяснено, что любой вид нагрузки, в том числе и умственная, приводит к увеличению количества тромбоцитов и к уменьшению времени свертываемости крови. Например, у мальчиков после 40 приседаний тромбоциты увеличиваются на 13,3%, у девочек – на 8,7%. И вообще у мальчиков 7-10 лет тромбоцитов больше на 12-13%, чем у девочек, а вот время свертывания крови короче у девочек. Все эти изменения и отличия в основном объясняются более высокой моторносгыо мальчиков.
Образуются тромбоциты в красном костном мозге и селезенке. Основная их функция — обеспечение свертываемости крови. В тромбоцитах находится активный фермент фибринаэа, участвующий в превращении белка фибриногена (растворенного в крови) в фибрин — тромб, необходимый для формирования кровяного сгустка. В течение учебного года у школьников 1-Ш классов происходит снижение активности важнейшего фермента — фибринааы. Такое снижение активности фибриназы особо отмечается во втором полугодии. Исследования показывают, что активность фибриназы может снижаться к концу учебного года в 4 раза. Эти данные, видимо, отражают сдвиги в метаболических процессах клеток и тканей, возникающие по мере приспособления школьников младших классов к учебной нагрузке.
Свертывание крови у детей в первые, дни после рождения замедленно, особенно это заметно в первые дни жизни ребенка. С 3-го по 7-й день жизни свертывание крови ускоряется и приближается к норме взрослых, У детей дошкольного и школьного возраста время свертывания крови имеет широкие индивидуальные колебания. В среднем начало свертывания в капле крови наступает через 1-2 мин; конец свертывания — через 3-4 мин. Эту особенность необходимо всегда учитывать при организации учебно-воспитательного процесса, особенно при организации экскурсий, при проведении уроков физкультуры, труда и т.д., так как при ранениях ученики могут терять большое количество крови.
Кроветворение. У взрослого человека кроветворение происходит в красном костном мозги черепа, грудины, ребер, позвонков, таза и эпифизов трубчатых костей. Лимфоциты образуются в селезенке и лимфатических узлах. У детей восстановление форменных элементов крови совершается значительно быстрее, чем у взрослых. Соотношение различных форменных элементов крови на протяжении развития ребенка периодически изменяется. Периодичность этих изменений совпадает с периодичностью в отношении деятельности кроветворных органов: костною мозга, селезенки и печени, которые находятся в самой тесной взаимосвязи благодаря нервной системе.
Костный мозг несет двоякую функцию. С одной стороны, он принимает участие в процессе роста и развития костной ткани, а с другой, — является органом кроветворения. Уже на первом году жизни начинается замена части красного костного мозга жировым. В периоды усиленного роста организма костный мозг находится в состоянии напряжения ввиду предъявленных к нему больших запросов, связанных с интенсивным ростом и кроветворением. И в периоды особо, быстрого росту или во время сильных, длительных болезней у детей костный мозг не успевает с кроветворением. И тогда кроветворную функцию частично берет на себя печень, иногда желтый костный мозг временно переходит в красный костный мозг. Но после выздоровления он снова превращается в желтый костный мозг. С возрастом интенсивность образования форменных элементов крови постепенно снижается.
С возрастом у детей частота дыхательных движений — Давление и всё о нём
Одним из действий, осуществляемых при осмотре педиатром, является подсчет дыхательных движений. Этот простой на первый взгляд показатель несет важную информацию о состоянии здоровья в целом и о функционировании органов дыхания и сердечно-сосудистой системы в частности.
 Как правильно подсчитать частоту дыхательных движений (ЧДД) в минуту? Это не составляет особой сложности. А вот с интерпретацией данных возникают определенные трудности. Это в большей степени касается молодых родителей, поскольку, получив результат у ребенка, в несколько раз превышающий свой собственный, они впадают в панику. Поэтому в данной статье предлагаем все же разобраться, какая норма ЧДД у детей. Таблица нам в этом поможет.
Как правильно подсчитать частоту дыхательных движений (ЧДД) в минуту? Это не составляет особой сложности. А вот с интерпретацией данных возникают определенные трудности. Это в большей степени касается молодых родителей, поскольку, получив результат у ребенка, в несколько раз превышающий свой собственный, они впадают в панику. Поэтому в данной статье предлагаем все же разобраться, какая норма ЧДД у детей. Таблица нам в этом поможет.
Особенности дыхательной системы ребенка
Первое, чего так долго ждет будущая мама — первый крик малыша. Именно с этим звуком происходит и первый его вдох. К моменту рождения органы, обеспечивающие дыхание ребенка, еще не до конца развиты, и только с ростом самого организма происходит их дозревание (как в функциональном, так и в морфологическом плане).
Носовые ходы (которые являются верхними дыхательными путями) у новорожденных имеют свои особенности:
• Они достаточно узкие.
• Относительно короткие.
• Внутренняя их поверхность нежная, с огромным количеством сосудов (кровеносных, лимфатических).
 Поэтому даже при незначительных катаральных явлениях слизистая носа у ребенка быстро отекает, уменьшается и так маленький просвет, как результат — затрудняется дыхание, развивается одышка: маленькие дети еще не могут дышать ртом. Чем младше ребенок, тем опаснее могут быть последствия, и тем быстрее необходимо устранить патологическое состояние.
Поэтому даже при незначительных катаральных явлениях слизистая носа у ребенка быстро отекает, уменьшается и так маленький просвет, как результат — затрудняется дыхание, развивается одышка: маленькие дети еще не могут дышать ртом. Чем младше ребенок, тем опаснее могут быть последствия, и тем быстрее необходимо устранить патологическое состояние.
Легочная ткань у маленьких детей также имеет свои особенности. У них, в отличие от взрослых, слабо развита легочная ткань, а сами легкие имеют небольшой объем при огромном количестве кровеносных сосудов.
Правила подсчета частоты дыхания
Измерение частоты дыхательных движений не требует каких-либо особенных навыков или оснащения. Все, что понадобится – это секундомер (или часы с секундной стрелочкой) и соблюдение простых правил.
Человек должен находиться в спокойном состоянии и в удобной позе. Если речь идет о детях, особенно раннего возраста, то подсчет дыхательных движений лучше проводить во сне. Если такой возможности нет, следует максимально отвлечь испытуемого от проводимой манипуляции. Для этого достаточно взяться за запястье (где обычно определяется пульс) и тем временем подсчитывать частоту дыхания. Следует отметить, что и пульс у детей младше года (около 130-125 ударов в минуту) не должен вызывать опасений — это норма.
 У грудничков настоятельно рекомендуется проводить подсчет частоты дыхания во время сна, поскольку плач может в значительной степени повлиять на результат и дать заведомо ложные цифры. Положив руку на переднюю брюшную стенку (или просто визуально), вы сможете с легкостью провести данное исследование.
У грудничков настоятельно рекомендуется проводить подсчет частоты дыхания во время сна, поскольку плач может в значительной степени повлиять на результат и дать заведомо ложные цифры. Положив руку на переднюю брюшную стенку (или просто визуально), вы сможете с легкостью провести данное исследование.
Учитывая, что дыхание имеет свой ритмический цикл, необходимо соблюдать и длительность его подсчета. Обязательно проводите измерение ЧДД в течение целой минуты, а не умножая результат, полученный всего за 15 секунд, на четыре. Рекомендуется провести три подсчета и вычислить среднее значение.
Норма ЧДД у детей
Таблица демонстрирует нормы частоты дыхательных движений. Данные представлены для детей разных возрастных групп.
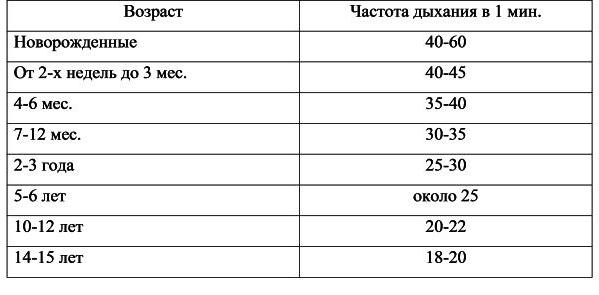 Как видим из таблицы, частота дыхательных движений в минуту тем выше, чем младше ребенок. Постепенно, по мере взросления, их количество уменьшается, и к пубертатному периоду, когда ребенку исполняется 14-15 лет, частота дыхания становится равной этому показателю у взрослого здорового человека. Каких-либо различий по половому признаку не наблюдается.
Как видим из таблицы, частота дыхательных движений в минуту тем выше, чем младше ребенок. Постепенно, по мере взросления, их количество уменьшается, и к пубертатному периоду, когда ребенку исполняется 14-15 лет, частота дыхания становится равной этому показателю у взрослого здорового человека. Каких-либо различий по половому признаку не наблюдается.
Типы дыхания
Существует три основных типа дыхания как у взрослого, так и у ребенка: грудной, брюшной и смешанный.
Грудной тип больше характерен для представительнец женского пола. При нем вдох/выдох обеспечиваются в большей степени за счет движений грудной клетки. Недостатком такого типа дыхательных движений является плохая вентиляция нижних отделов легочной ткани. Тогда как при брюшном типе, когда в большей степени задействована диафрагма (и визуально движется при дыхании передняя брюшная стенка), недостаток вентиляции испытывают верхние отделы легких. Данный тип дыхательных движений присущ в большей степени для мужчин.
А вот при смешанном типе дыхания происходит равномерное (одинаковое) расширение грудной клетки с увеличением объема ее полости во всех четырех направлениях (верхне-нижнем, боковых). Это наиболее правильный тип дыхания, который обеспечивает оптимальную вентиляцию всей легочной ткани.
В норме частота дыхания у здорового взрослого человека равна 16-21 в одну минуту, у новорожденных – до 60 в минуту. Выше более подробно приведена норма ЧДД у детей (таблица с возрастными нормами).

Учащенное дыхание
Первым признаком поражения органов дыхания, особенно при инфекционных заболеваниях, является учащение дыхания. При этом обязательно будут и другие признаки простудного заболевания (кашель, насморк, хрипы и т. д.). Достаточно часто при повышении температуры тела увеличивается частота дыхания и учащается пульс у детей.
Задержка дыхания во сне
Достаточно часто у маленьких детей (особенно грудничков) во сне отмечаются кратковременные по длительности остановки дыхания. Это физиологическая особенность. Но если вы заметили, что подобные эпизоды учащаются, их продолжительность становится большей или возникают другие симптомы, такие как посинение губ или носогубного треугольника, потеря сознания, немедленно необходимо вызывать «Скорую помощь», чтобы предотвратить необратимые последствия.
 Заключение
Заключение
Органы дыхания у детей раннего возраста имеют ряд особенностей, способствующих их частому поражению и быстрой декомпенсации состояния. Это, прежде всего, связано с их незрелостью к моменту рождения, определенными анатомо-физиологическими особенностями, незавершенной дифференциацией структур центральной нервной системы и их непосредственным влиянием на дыхательный центр и органы дыхания.
Чем младше ребенок, тем меньшим объемом легких он обладает, тем, следовательно, ему потребуется сделать большее количество дыхательных движений (вдох/выдох), чтобы обеспечить организм необходимым объемом кислорода.

Подводя итоги
Следует помнить, что у детей первых месяцев жизни достаточно часто встречается дыхательная аритмия. Чаще всего это не является патологическим состоянием, а лишь свидетельствует о возрастных особенностях.
Итак, теперь и вы знаете, какая норма ЧДД у детей. Таблица средних показателей должна приниматься во внимание, но не следует паниковать при небольших отклонениях. И обязательно проконсультируйтесь с врачом, прежде чем делать поспешные выводы!
Source: fb.ru
Читайте также
С возрастом у детей частота дыхательных движений — Детишки и их проблемы
Количество просмотров публикации ОСОБЕННОСТИ РЕГУЛЯЦИИ ДЫХАНИЯ У ДЕТЕЙ РАЗЛИЧНОГО ВОЗРАСТА — 1111
ХАРАКТЕРИСТИКА ОРГАНОВ ДЫХАНИЯ ПЛОДА И НОВОРОЖДЕННОГО, МЕХАНИЗМ ПЕРВОГО ВДОХА. ПОКАЗАТЕЛИ ВЕНТИЛЯЦИИ ЛЕГКИХ. ОСОБЕННОСТИ ГАЗООБМЕНА В ЛЕГКОМ И ТРАНСПОРТА ГАЗОВ КРОВЬЮ У НОВОРОЖДЕННОГО.
Задолго до рождения грудная клетка плода совершает 38-70 ритмических движений в минуту. При гипоксемии они могут усиливаться. В процессе этих движений легочная ткань остается спавшейся, однако между листками плевры при расширении грудной клетки создается отрицательное давление. Колебания давления грудной полости плода создают благоприятные условия для притока крови к сердцу. При ритмических движениях грудной клетки в дыхательные пути плода может попадать амниотическая жидкость, особенно когда ребенок рождается в асфиксии. В этих случаях прежде чем начать искусственное дыхание, жидкость из воздухоносных путей отсасывают.
Первый самостоятельный вдох непосредственно после рождения является началом собственного газообмена в легких ребенка. Механизм возникновения первого вдоха новорожденного складывается из многих факторов. Основные из них: прекращение газообмена через плаценту в связи с перевязкой пуповины, вследствие чего развивается гипоксия и гиперкапния; рефлекторное раздражение термо- и механорецепторов кожи и слизистых оболочек новорожденного факторами внешней среды. Как правило, после рождения через 1-3 дыхательных движения легочная ткань становится равномерно прозрачной. С началом легочного дыхания изменяется кровообращение через малый круг за счёт уменьшения сопротивления в легочной артерии.
После рождения содержание газов в крови ребенка меняется, однако оно по-прежнему существенно отличается от газового состава крови взрослого человека. Содержание кислорода и углекислого газа в крови детей ниже, чем у взрослых. Наблюдается состояние физиологической гипоксемии и гипокапнии.
Ввиду незрелости аппарата дыхания и соответственно неэффективности реберного дыхания у новорожденных имеет место диафрагмальное дыхание.
Морфологические особенности дыхания ребенка первых дней жизни связаны с узкими носовыми проходами, что затрудняет дыхание через нос. Вместе с тем, ребра у новорожденных расположены под прямым углом к позвоночнику, а межреберные мышцы еще недостаточно развиты, в связи с этим дыхание поверхностное и частое. С возрастом происходит уменьшение угла наклона ребер по отношению к позвоночнику, соответственно увеличивается объём легких. В связи с этим увеличивается глубина дыхания и снижается частота дыхания от 30–70 дыханий в минуту у новорожденных до 12–18 у взрослых.
Относительно большая печень затрудняет движения диафрагмы, в связи с этим мал объём дыхания. В дальнейшем тип дыхания устанавливается индивидуально и исходя из пола становится преимущественно диафрагмальным, грудным или смешанным.
В ходе созревания органов дыхательной системы происходит смена типов дыхания: у грудных детей дыхание грудобрюшное, в 3 – 7 лет – грудное. В 7 – 8 лет появляются половые различия в типах дыхания. К 14 – 17 годам у юношей имеет место наиболее эффективное брюшное дыхание, у девушек – грудное. При этом тип дыхания может измениться исходя из занятий спортом.
Дыхательная система ребенка характеризуется рядом морфофункциональных особенностей, обусловленных незавершенностью формирования бронхолегочного аппарата. Развитие легких ребенка состоит в увеличении их размеров, в преобладании альвеол и альвеолярных ходов, увеличении емкости альвеол и эластических элементов в соединительно-тканных прослойках. Увеличение размеров легких происходит до 16 лет. Наиболее интенсивный рост отмечается в первые 3 месяца и в период с 13 по 16 лет. Дыхательная поверхность легких у детей по сравнению со взрослыми относительно больше.
Грудная клетка маленьких детей всегда находится в состоянии максимального вдоха — ребра расположены под прямым углом по отношению к позвоночнику, в связи с этим компенсация кислородной недостаточности за счёт углубления дыхания практически невозможна. Собственно дыхательная мускулатура у новорожденных развита слабо, в связи с этим в дыхательном акте с первых часов после рождения участвуют мышцы живота.
Частота дыхательных движений у детей с возрастом меняется в сторону уменьшения.
Меняется и емкость легких. О последней можно судить по ряду показателей. Чаще всего используется изменение жизненной емкости легких (ЖЕЛ). В первые годы жизни ребенка измерение ЖЕЛ невозможно, так как при этом требуется произвольно углубление дыхания, чего не может сделать ребенок примерно до 4-6 летнего возраста. ЖЕЛ достигает уровня взрослых к 16 – 17 годам. У мужчин она обычно больше, чем у женщин.
Минутный объём дыхания с возрастом увеличивается. По причине того, что у детей до одного года дыхательные движения очень часты, эффективность дыхания у них соответственно меньше, о чем свидетельствует газовый состав выдыхаемого и альвеолярного воздуха. Лишь к 14 годам эти показатели приближаются к значениям, характерным для взрослого человека. В течение всего первого года жизни ребенок находится как бы в состоянии физиологической одышки.
Защита новорожденных от гипоксии развита слабо. При этом устойчивость нервных клеток к гипоксии у них выше, чем у взрослых. Новорожденные дети могут вынести такие степени гипоксии, при которых взрослые погибают.
Легочная вентиляция. В покое у взрослого человека эта величина составляет 5—6 л/мин. У новорожденного ребенка минутный объём дыхания составляет 650—700 мл/мин, к концу 1 года жизни достигает 2,6—2,7 л/мин, к 6 годам — 3,5 л/мин, в 10 лет — 4,3 л/мин, а у подростков — 4,9 л/мин. При физической нагрузке минутный объём дыхания может очень существенно увеличиваться, достигая у юношей и у взрослых 100 л/мин и более.
У новорожденных периодичность дыхания еще нерегулярна. Серии частых дыханий чередуются с редкими, порой возникают глубокие вдохи. Возможны и внезапные остановки дыхания, что объясняется низкой чувствительностью нейронов дыхательного центра (в продолговатом мозге) к содержанию СО2 и частично О2. По этой причине новорожденные и грудные дети более устойчивы к гипоксии (недостатку кислорода). Чувствительность нейронов дыхательного центра к содержанию CO2 с возрастом повышается, достигая уровня ʼʼвзрослогоʼʼ состояния к 7–8 годам. К 11 годам уже хорошо выражена приспособляемость дыхания к различным условиям.
В период полового созревания происходит неĸᴏᴛᴏᴩᴏᴇ нарушение регуляции дыхания и снижается устойчивость к недостатку кислорода. Дети и подростки меньше, чем взрослые, способны задерживать дыхание и работать в условиях недостатка кислорода. По этой причине чистота воздуха и его физико-химические свойства, которые зависят от температуры воздуха в помещении, имеют большое значение для здоровья и поддержания высокой работоспособности детей и подростков.
В связи с незрелостью нервных центров и рецепторного аппарата у новорожденных возбудимость дыхательного центра значительно снижена. Хеморецепторы каротидного синуса и дуги аорты начинают функционировать примерно с 15-18 дня после рождения. Низкая возбудимость дыхательного центра сохраняется довольно продолжительное время. Лишь к школьному периоду она достигает нормальных для взрослого человека значений. В период полового созревания можно обнаружить неĸᴏᴛᴏᴩᴏᴇ повышение возбудимости дыхательного центра. У подростков в данный период наблюдается повышенная чувствительность к недостатку кислорода.
Особенности регуляции дыхания детей связаны с постепенным формированием дыхательного центра. У новорожденного ребенка дыхательная периодика нерегулярна: частое дыхание чередуется с редким, примерно 1 раз в минуту возникают глубокие вздохи, иногда наступает задержка дыхания на 3 и более сек. Это особенно часто наблюдается в период быстрого сна. Повышение легочной вентиляции на увеличение СО2 во вдыхаемом воздухе выражена значительно слабее, чем у взрослых, и осуществляется через центральные хеморецепторы.
У детей с пониженной реакцией на СО2 во время сна происходят длительные задержки дыхания. Это бывает причиной внезапной смерти детей. С возрастом повышение вентиляции легких в ответ на гиперкапнию и гипоксию увеличивается, но даже к 8-9 годам реакция в ответ а гиперкапнию и гипоксию у детей слабее, чем у взрослых, почти два раза.
У детей младшего школьного возраста сохраняется пониженная чувствительность к избытку СО2 и недостатку О2. В период полового созревания наблюдается обратное явление. В процессе роста ребенка регуляция дыхания совершенствуется благодаря развитию периферических рецепторов и центра пневмотаксиса в варолиевом мосту. Появляется способность к произвольному управлению дыханием, условно-рефлекторное повышение легочной вентиляции перед физическими нагрузками. При этом детей в 7-8 лет и даже в 12-14 лет физические нагрузки должны сочетаться с отдыхом и только к 17-18 годам подростки способны к длительной мышечной работе.
Произвольная регуляция дыхания развивается вместе с развитием речи. Совершенствование этой регуляции отмечается в первые годы жизни.
Source: referatwork.ru
Учебно-методический материал на тему: 1. Возрастные особенности системы дыхания. 2.Анализ возрастных особенностей двух систем органов: нервной системы и сердечно-сосудистой системы у детей.
1. Возрастные особенности системы дыхания.
дыхание возрастной гигиенический воздушный
Дыхание плода. Дыхательные движения у плода возникают задолго до рождения. Стимулом для их возникновения является уменьшение содержания кислорода в крови плода.
Дыхательные движения плода заключаются в небольшом расширении грудной клетки, которое сменяется более длительным спаданием, а затем еще более длительной паузой. При вдохе легкие не расправляются, а только возникает небольшое отрицательное давление в плевральной щели, которое отсутствует в момент спадания грудной клетки. Значение дыхательных движений плода заключается в том, что они способствуют увеличению скорости движения крови по сосудам и ее притоку к сердцу. А это приводит к улучшению кровоснабжения плода и снабжения тканей кислородом. Кроме того, дыхательные движения плода рассматриваются как форма тренировки функции легких.
Дыхание новорожденного. Возникновение первого вдоха новорожденного обусловлено рядом причин. После перевязки пупочного канатика у новорожденного прекращается плацентарный обмен газов между кровью плода и матери. Это приводит к увеличению содержания в крови углекислого газа, раздражающего клетки дыхательного центра и вызывающего возникновение ритмического дыхания.
Причиной возникновения первого вдоха новорожденного является изменение условий его существования. Действие различных факторов внешней среды на все рецепторы поверхности тела становится тем раздражителем, который рефлекторно способствует возникновению вдоха. Особенно мощным фактором является раздражение кожных рецепторов.
Первый вдох новорожденного особенно труден. При его осуществлении преодолевается упругость легочной ткани, которая увеличена за счет сил поверхностного натяжения стенок спавшихся альвеол и бронхов. После возникновения первых 1 – 3 дыхательных движений легкие полностью расправляются и равномерно наполняются воздухом.
Грудная клетка растет быстрее, чем легкие, поэтому в плевральной полости возникает отрицательное давление, и создаются условия для постоянного растяжения легких. Создание отрицательного давления в плевральной полости и поддержание его на постоянном уровне зависит и от свойств плевральной ткани. Она обладает высокой всасывательной способностью. Поэтому газ, введенный в плевральную полость и уменьшивший в ней отрицательное давление, быстро всасывается, и отрицательное давление в ней снова восстанавливается.
Механизм акта дыхания у новорожденного. Особенности дыхания ребенка связаны со строением и развитием его грудной клетки. У новорожденного грудная клетка имеет пирамидальную форму, к 3 годам она становится конусообразной, а к 12 годам – почти такой же, как и у взрослого. У новорожденных эластичная диафрагма, ее сухожильная часть занимает малую площадь, а мышечная – большую. По мере развития мышечная часть диафрагмы увеличивается еще больше. Она начинает атрофироваться с 60-летнего возраста, и взамен ее увеличивается сухожильная часть. Поскольку у грудных детей в основном диафрагмальное дыхание, то во время вдоха должно преодолеваться сопротивление внутренних органов, находящихся в брюшной полости. Кроме того, при дыхании приходится преодолевать упругость легочной ткани, которая у новорожденных еще велика и уменьшается с возрастом. Приходится преодолевать также бронхиальное сопротивление, которое у детей значительно больше, чем у взрослых. А поэтому работа, затрачиваемая на дыхание, у детей значительно больше по сравнению со взрослыми.
Изменение с возрастом типа дыхания. Диафрагмальное дыхание сохраняется вплоть до второй половины первого года жизни. По мере роста ребенка грудная клетка опускается вниз и ребра принимают косое положение. При этом у грудных детей наступает смешанное дыхание (грудобрюшное), причем более сильная подвижность грудной клетки наблюдаются в ее нижних отделах. В связи с развитием плечевого пояса (3 – 7 лет) начинает преобладать грудное дыхание. С 8 – 10 лет возникают половые различия в типе дыхания: у мальчиков устанавливается преимущественно диафрагмальный тип дыхания, а у девочек – грудной.
Изменение с возрастом ритма и частоты дыхания. У новорожденных и грудных детей дыхание аритмичное. Аритмичность выражается в том, что глубокое дыхание сменяется поверхностным, паузы между вдохами и выдохами неравномерны. Продолжительность вдоха и выдоха у детей короче, чем у взрослых: вдох равен 0,5 – 0,6 с (у взрослых – 0,98 – 2,82 с), а выдох – 0,7 – 1 с (у взрослых – от 1,62 до 5,75 с). Уже с момента рождения устанавливается такое же, как и у взрослых, соотношение между вдохом и выдохом: вдох короче выдоха.
Частота дыхательных движений у детей уменьшается с возрастом. У плода она колеблется в пределах 46 – 64 в минуту. До 8 лет частота дыханий (ЧД) у мальчиков больше, чем у девочек. К периоду полового созревания ЧД у девочек становится больше, и это соотношение сохраняется в течение всей жизни. К 14 – 15-летнему возрасту ч. д. приближается к величине у взрослого человека.
Частота дыхания у детей значительно больше, чем у взрослых, изменяется под влиянием различных воздействий. Она увеличивается при психическом возбуждении, небольших физических упражнениях, незначительном повышении температуры тела и среды.
Изменение с возрастом величины дыхательного и минутного объемов легких, их жизненной емкости. У новорожденного ребенка легкие малоэластичны и относительно велики. Во время вдоха их объем увеличивается незначительно, всего на 10 – 15 мм. Обеспечение организма ребенка кислородом происходит за счет увеличения частоты дыхания. Дыхательный объем легких увеличивается с возрастом вместе с уменьшением частоты дыхания.
С возрастом абсолютная величина МОД увеличивается, но относительный МОД (отношение МОД к массе тела) уменьшается. У новорожденных и детей первого года жизни он в два раза больше, чем у взрослых. Это связано с тем, что у детей при одинаковом относительном дыхательном объеме частота дыханий в несколько раз больше, чем у взрослых. В связи с этим легочная вентиляция на 1 кг массы тела у детей больше (у новорожденных она равна 400 мл, в 5 – 6-летнем возрасте она составляет 210, в 7-летнем – 160, в 8 – 10-летнем – 150, 11 – 13-летнем – 130 – 145, 14-летних – 125, а у 15 – 17-летних – 110). Благодаря этому обеспечивается большая потребность растущего организма в О2.
Величина ЖЕЛ увеличивается с возрастом в связи с ростом грудной клетки и легких. У ребенка 5 – 6 лет она равна 710–800 мл, в 14 – 16 лет – 2500 – 2600 мл. С 18 до 25 лет жизненная емкость легких является максимальной, а после 35 – 40 лет уменьшается. Величина жизненной емкости легких колеблется в зависимости от возраста, роста, типа дыхания, пола (у девочек на 100 – 200 мл меньше, чем у мальчиков).
У детей при физической работе дыхание изменяется своеобразно. Во время нагрузки увеличивается ЧД и почти не меняется ДО. Такое дыхание неэкономно и не может обеспечить длительное выполнение работы. Легочная вентиляция у детей при выполнении физической работы увеличивается в 2 – 7 раз, а при больших нагрузках (беге на средние дистанции) почти в 20 раз. У девочек при выполнении максимальной работы потребление кислорода меньше, чем у мальчиков, особенно в 8 – 9 лет и в 16 – 18. Все это следует учитывать при занятиях физическим трудом и спортом с детьми различного возраста.
Возрастные особенности системы дыхания. Дети до 8-11 лет имеют недоразвитую носовую полость, набухшую слизистую оболочку и сужены носовые ходы. Это затрудняет дыхание носом и поэтому дети часто дышат с открытым ртом, что может способствовать простудным заболеваниям, воспалению глотки и гортани. Кроме того, постоянное дыхание ртом может привести к частым отитов, бронхитов, сухости полости рта, к неправильному развитию твердого неба, к нарушению нормального положения носовой перегородки и др.. Простудно – инфекционные заболевания слизистой носа почти всегда способствуют ее дополнительному отеку и еще большему уменьшению и к тому суженных носовых проходов у детей, дополнительно способствует усложнению их дыхание носом. Поэтому простудные заболевания детей требуют быстрого и эффективного лечения, тем более, что инфекция может попадать в полости костей черепа вызывая соответствующие воспаление слизистой этих полостей и развитие хронического насморка. Из полости носа воздух попадает через хоаны в глотку, куда открываются также ротовая полость (зовет), слуховые (евстахиевы каналы) трубки, и берут начало гортань и пищевод. У детей до 10-12 лет глотка очень короткая, что приводит к тому, что инфекционные заболевания верхних дыхательных путей часто осложняются воспалением среднего уха, так как инфекция туда легко попадает через короткую и широкую слуховую трубу. Об этом следует помнить при лечении простудных заболеваний детей, а также при организации занятий по физической культуре, особенно на базе водных бассейнов, по зимним видам спорта и тому подобное. Вокруг отверстий из полости рта, носа и слуховых трубок в глотке находятся узлы, предназначенные защищать организм от болезнетворных микроорганизмов, которые могут попадать в рот и глотки вместе с воздухом, который вдыхает, или с пищей или водой, употребляемых. Эти образования называются аденоиды или гланды (миндалины).
Из носоглотки воздух попадает в гортань, которая состоит из хрящей, связок и мышц. Полость гортани со стороны глотки при глотании пищи прикрывается эластичным хрящом – надгортанником, который противодействует попаданию пищи в дыхательные пути. В верхней части гортани расположены также голосовые связки. Вообще, гортань у детей более короткая, чем у взрослых. Наиболее интенсивно этот орган растет в первые 3 года жизни ребенка, и в период полового созревания. В последнем случае формируются половые различия в строении гортани: у мальчиков она становится более широкой (особенно на уровне щитовидного хряща), появляется кадык и голосовые связки становятся более длинными, что обусловливает ломкую голоса конечного формированием более низкого голоса у мужчин.
От нижнего края гортани отходит трахея, которая далее разветвляется на два бронха, которые и поставляют воздух в соответствии с левого и правого легкого. Слизистая оболочка путей детей (до 15-16 лет) очень уязвима к инфекциям за счет того, что содержит меньшее количество слизистых желез и очень нежная.
Состояние внешнего дыхания характеризуется функциональными и объемными показателями. К функциональным показателям относят прежде всего тип дыхания. Дети до 3-х лет имеют диафрагмальный тип дыхания. С 3 до 7 лет у всех детей формируется грудной тип дыхания. С 8 лет начинают проявляться половые особенности типа дыхания: у мальчиков постепенно развивается брюхо – диафрагмальный тип дыхания, а у девочек совершенствуется грудной тип дыхания. Закрепление такой дифференциации завершается в 14-17 лет. Следует заметить, что тип дыхания может изменяться в зависимости от физической нагрузки. При интенсивном дыхании у ребят начинает активно работать не только диафрагма, а и грудная клетка, а у девушек вместе с грудной клеткой активируется и диафрагма.
Вторым функциональным показателем дыхания является частота дыханий (количество вдохов или выдохов за I минуту), которая значительно уменьшается с возрастом.
Органы дыхания человека очень важны для жизнедеятельности организма, так как снабжают кислородом ткани и выводят из них углекислый газ. К верхним дыхательным путям относятся носовые отверстия, доходящие до голосовых связок, а к нижним – бронхи, трахея и гортань. В момент рождения ребёнка строение органов дыхания ещё не до конца развито, что и составляет особенности дыхательной системы у грудных дет
Анализ возрастных особенностей двух систем органов: нервной системы и сердечно-сосудистой системы у детей.
К моменту рождения ребенка его нервная система по сравнению с другими органами и системами наименее развита и дифференцирована. В то же время именно к этой системе предъявляются большие требования, так как она обеспечивает приспособление организма к условиям новой внешней среды и регулирует жизненно важные функции новорожденного ребенка.
В процессе приспособления должен установиться обмен веществ, должна перестроиться работа органов дыхания, кровообращения, пищеварения. Все эти системы после рождения ребенка начинают функционировать по-новому. Согласованную деятельность этих органов должна обеспечить именно нервная система
У новорожденного вес головного мозга относительно велик, составляя 1/8 – 1/9 веса тела, тогда как у взрослого, головной мозг составляет 1/40 веса тела. В течение первых 6 месяцев жизни вес головного мозга увеличивается на 86,3%. В период от 2 до 8 лет рост головного мозга замедляется и в последующем вес его изменяется незначительно.
Мозговая ткань у ребенка богата водой, мало содержит лецитина и других специфических белковых веществ. Борозды и извилины выражены слабо, серое вещество мозга плохо дифференцируется от белого вещества. После рождения продолжается развитие формы, величины борозд и извилин: борозды становятся глубже, извилины – крупнее и длиннее. Особенно энергично этот процесс совершается в первые 5 лет, что приводит к увеличению общей поверхности полушарий мозга. Процесс созревания нервных клеток в разных отделах головного мозга совершается неодинаково энергично: для клеток коры он заканчивается к 18 – 20 месяцам. В продолговатом мозге этот процесс завершается к 7 годам. Приблизительно к этому возрасту заканчивается миелинизация нервных волокон.
Спинной мозг к моменту рождения ребенка оказывается более законченным по своему строению. Он относительно длиннее, чем у взрослого (поэтому спинномозговые функции у детей производят в III – IV межпоясничном пространстве).
Поскольку кора, пирамидные пути, полосатое тело к рождению ребенка недостаточно развиты, все жизненные функции у новорожденного регулируются межуточным мозгом, подкорковыми центрами.
С момента рождения доношенный ребенок имеет ряд врожденных, или безусловных, рефлексов. К ним относится сосание, глотание, мигание, кашель, чихание, акт дефекации, мочеиспускания и некоторые другие. Жизненно важная роль этих рефлексов бесспорна – они осуществляют приспособление организма к окружающей среде и до конца первого года жизни подвергаются быстрой и существенной эволюции.
На базе указанных безусловных рефлексов у ребенка происходит выработка условных рефлексов, имеющих основное значение в жизни человека, иными словами, происходит развитие первой сигнальной системы.
Развитие высшей нервной деятельности, т.е. приобретение условных рефлексов, идет очень быстрыми темпами. Ребенок значительно легче, чем взрослый, образует условные связи с окружающей внешней средой. Эти связи у него устойчивы и ярки. Это значит, что ребенок ожжет сравнительно быстро приобрести определенные навыки поведения, привычки, которые потом остаются на длительное время, часто на всю жизнь.
Развитие сложного поведения ребенка тесно связано с определенным уровнем развития органов чувств, как периферических воспринимаемых органов. Достаточно хорошо у ребенка развит вкус, он различает горькие сладкие лекарства, охотнее пьет сладкие смеси. Хуже развито обоняние, однако некоторые резкие запахи ребенок различает. Достаточно хорошо развито чувство осязания, например, прикосновение к губам вызывает сосательное движение. Наиболее чувствительна к прикосновению кожа лица, ладоней и подошв. Самым сложным является развитие слуха и зрения. С момента рождения ребенок видит и слышит, но восприятие у него не отличается четкостью. Слуховые рецепторы у новорожденного развиты достаточно и на сильные звуковые раздражители он реагирует вздрагиванием.
Огромную роль в поведении ребенка играет речь – вторая сигнальная система. Становление детской речи происходит по законам образования условных рефлексов и проходит через несколько этапов. В 2-3 месяца обычно ребенок «гулит» — это речевые шумы, зачаток будущих слов. Во втором полугодии начинает формироваться речь. Ребенок начинает произносить отдельные слоги, а иногда повторяемые слоги имеют определенный смысл. К году дети обычно знают 5-10 слов. На 2-3м году жизни особенно бурно и интенсивно идет развитие речи. К 2 годам словарный запас ребенка должен состоять из 200 слов. Речь, возникая на основе первой сигнальной системы и будучи тесно связана с ней, становится ведущим звеном формирующейся в дальнейшем нервной деятельности ребенка. С развитием речи познание ребенком окружающего мира идет необычно быстро и бурно.
Сердечно-сосудистая система
Сердце и сосуды у ребенка значительно отличаются от сердечно-сосудистой системы взрослого. После рождения особенно резко меняется функциональное состояние органов кровообращения. С перевязкой пуповины прекращается плацентарное кровообращение. С первым вдохом кровеносные сосуды легких расширяются, их сопротивление току крови сильно уменьшается. Наполнение легких кровью через легочную артерию резко возрастает. Начинает функционировать малый круг кровообращения. Затем идет полное прекращение связи между левой и правой половинками сердца, и вследствие чего, разделение малого и большого круга кровообращения. Вместе с тем создаются и новые условия для развития сердечно-сосудистой системы.
Сердце у новорожденного относительно велико, оно весит 20-25 г, что составляет 0,8% по отношению к общей массе тела. Наиболее энергично сердце растет в первые 2 года жизни. В дошкольном и младшем школьном возрасте он замедляется.
Положение сердца зависит от его возраста. У новорожденных и детей первых 1-2 лет жизни сердце расположено поперечно и более высоко. После двух лет сердце начинает приобретать косое положение. Это обусловлено переходом ребенка в вертикальное положение, ростом легких и грудной клетки, опусканием диафрагмы и др.
Форма сердца в грудном и раннем возрасте может быть овальная, конусообразная, шаровидная. После 6 лет сердце ребенка приобретает форму, свойственную взрослым людям, чаще всего – удлиненного овала.
Артерии у детей относительно широки и развиты сильнее, чем вены. Отношение просвета артерии к просвету вен в детском возрасте составляет 1:1, тогда как у взрослых 1:2. из больших сосудов легочный ствол у детей в возрасте до 10 лет шире аорты, затем просвет их уравнивается, а в период полового созревания аорта превосходит легочный ствол по ширине.
Следовательно, сердечно-сосудистая система у детей характеризуется относительно большой массой сердца, большой шириной отверстий и более широким просветом сосудов, чем значительно облегчается кровообращение.
У детей имеются отличительные особенности в функциях сердечно-сосудистой системы. Пульс у детей более частый, чем у взрослых, причем частота пульса тем выше, чем ребенок моложе. Это обусловлено превалирующим влиянием симпатической иннервации, в то время как сердечные ветви блуждающего нерва развиты значительно слабее. С возрастом происходит постепенное нарастание роли блуждающего нерва в регуляции сердечной деятельности и это выражается в замедлении пульса у детей.
Артериальное давление у детей ниже, чем у взрослых. Объясняется это большой шириной просвета сосудистой системы, большой податливостью сосудистых стенок и меньшей нагнетательной способностью сердца. У новорожденного максимальное давление составляет в среднем 70-74 мм рт. ст. и к году жизни оно становится равным 80-85 мм рт. ст.
Артериальное давление у детей также отличается большой лабильностью. При горизонтальном положении ребенка, особенно во сне, оно понижается, физическая нагрузка и психические переживания вызывают его повышение.
Кровообращение у новорожденных совершается почти вдвое быстрее, чем у взрослого один кругооборот крови происходит у новорожденных за 12 секунд; у ребенка 3 лет – за 15 секунд; у взрослого – за 22 секунды.
Итак, организм ребенка все время находится в процессе роста и развития, которые проходят непрерывно в определенной закономерной последовательности. От момента рождения до взрослого человека ребенок приходит через определенные возрастные периоды. Ребенку в различные периоды жизни свойственны определенные анатомо-физиологические особенности, совокупность которых накладывает отпечаток на реактивные свойства сопротивляемость организма. Жизнь человека – это непрерывный процесс развития. Первые шаги и дальнейшее развитие двигательной функции, первые слова и развитие речевой функции, превращении ребенка в подростка в период полового созревания, непрерывное развитие центральной нервной системы, усложнение рефлекторной деятельности – это только примеры из огромного числа непрерывных изменений организма. Организм ребенка развивается в конкретных условиях среды, непрерывно действующей ход его развития. Еще И.М. Сеченов отмечал, что «…организм без внешней среды, поддерживающей его существование, невозможен, поэтому в научное определение организма должна входить и среда, влияющая на него, а так как без последней существование организма невозможно, то споры о том, что в жизни важнее — среда или самое тело – не имеют ни малейшего смысла». В зависимости от конкретных условий среды процесс развития может быть ускорен или замедлен, а его возрастные периоды могут наступать раньше или позже и иметь разную продолжительность
Показатели частоты дыхания у здоровых детей различного возраста
Возраст
Частота дыханий в 1 мин
Дети новорожденные
40-60
4-6 мес.
35-40
7-12 мес.
30-35
2-3 года
25-30
5-6 лет
Около 25
10-12 лет
20-22
14-15 лет
18-20
Частота сердечных сокращений в минуту у детей
возраст
Средняя частота ударов в минуту
Дети новорожденные
140
10-30 дней
140
1-12 мес.
132
1-2 года
124
2-4 года
115
4-6 лет
106
6-8 лет
98
8-10 лет
88
10-12 лет
80
Артериальное давление, как и другие показатели, повышается с возрастом ребенка. Наиболее быстро оно возрастает в грудном возрасте (на 1 мм. рт. ст. в месяц), у детей от 1 года до 5 лет практически не меняется. У доношенного новорожденного систолическое АД составляет около 60-65 мм. рт. ст. Примерный уровень максимального АД у детей первого года жизни можно рассчитать по формуле: 76+2п, где 76-средний показатель систол. АД у новорожденного, п-число месяцев,
У детей старше 1 года максимальное АД ориентировочно рассчитывается по формуле 100+п где п-число лет, при этом допускается колебания ±15 мм.рт.ст.
Описать язык: влажный, сухой, обложенность. Рвотные массы (визуально): съеденной пищей, «пустая», желчью, кофейной гущей, с примесями крови, и т.д. Стул (визуально): не осмотрен, оформленный, кашицеобразный, водянистый, слизь, кровь, непереваренный, и т.д. Отметить цвет.
Осмотр живота необходим для определения степени его вздутия (метеоризм, парез кишечника), наличия асимметрии и грыжевых выпячивании. Живот: обычной формы, вздут, втянут, ассиметричен. Участие в акте дыхания передней брюшной стенки: да, нет. Напряжение живота: (нет, есть) и болезненность при пальпации: (нет, есть): левая подрёберная, собственно надчревная, правая подрёберная, правая боковая, параумбиликальная, левая боковая, правая подвздошная, надлонная, левая подвздошная и т.д. Симптомы раздражения брюшины: какие. Печень: _____ см. из-под края рёберной дуги, край какой. Диурез (со слов): достаточен, снижен, увеличен. Не мочился с ____ часов. Цвет мочи (со слов, визуально). Прозрачная, мутная. Симптом поколачивания в поясничной области: (справа, слева).
Неврологический статус: Шкала Глазго в баллах. Выяснение степени угнетения или возбуждения ЦНС (расстройство сознания, судороги, мышечный тонус). При отсутствии словесного контакта у детей первого года жизни уровень сознания определяют по активности ребенка, как он следит за окружающими людьми и предметами, играет ли он с игрушкой, как он кричит или плачет (например, монотонный крик характерен для менингита), тремор подбородка и конечностей, пульсация большого родничка, положительный симптом Грефе – отставание верхнего века при движении глазного яблока книзу; срыгивание, рвота. Пальпация большого родничка. Дети склонны:
1. к общемозговым реакциям, у них часто развиваются судорожный синдром (фебрильные судороги) и неспецифические токсические энцефалопатии (нейротоксикоз). Ситуация осложняется при осмотре грудного ребенка, особенно первых 2 месяцев жизни. В этих случаях ориентирами для оценки сознания могут служить реакции сосредоточения (на звуковые, зрительные раздражения) и эмоциональный ответ на положительные и отрицательные воздействия (мать, рожок с молоком, пошлепывание по щекам и др.).
2. если сознание утрачено, то необходимо обратить внимание на ширину зрачков и наличие их реакции на свет. Широкие, не реагирующие на свет зрачки без тенденции к сужению — один из симптомов глубокого угнетения сознания ЦНС.
Необходимо проверить реакцию на боль и рефлексы с гортани и глотки, которые позволяют определить глубину комы. Если сознание сохранено, то надо обратить внимание, насколько ребенок заторможен или возбужден, так как эти симптомы могут быть признаками интоксикации и гипоксии ЦНС.
3. При судорогах учитывают их сочетание с расстройствами дыхания, состояние мышечного тонуса (гипер- или гипотония) и характер судорожного синдрома (преобладание клонического или тонического компонента). Отсутствие мышечного тонуса и тонический компонент судорог чаще всего свидетельствует о стволовых расстройствах. Судороги: отсутствуют, судорожная готовность (подергивания), приступ судорог, судорожный статус. Очаговая неврологическая симптоматика: нет, есть. Нистагм: нет, есть. Бульбарные расстройства: не выявлены, Менингеальные симптомы: не выявлены, Кернига, Брудзинского (верхний, средний, нижний), Лессажа, ригидность затылочных мышц (см.). Движения D S Чувствительность D S Координационные пробы: в позе Ромберга, пальценосовая проба и т.д.
 Заключение
Заключение