Прививка АДСМ
Проводим вакцинацию от столбняка и дифтерии. Безопасно, быстро, в 8 районах Санкт-Петербурга.
АДСМ (АДС) — это вакцина, используемая для прививки от столбняка и дифтерии – инфекционных заболеваний, опасных развитием осложнений и летальным исходом.
Дифтерия – острое бактериальное заболевание, проявляется тяжелой интоксикацией, воспалением рото- и носоглотки, поражением сердечно-сосудистой системы, почек, печени и др. Дифтерия преимущественно передается воздушно-капельным путем (в редких случаях контактно-бытовым). Риск заражения при контакте с больным очень высок.
Столбняк – крайне опасное бактериальное заболевание с высокой вероятностью смертельного исхода. Болезнь протекает стремительно, поражая нервную систему и вызывая сильные судороги, мышечный гипертонус и боль. Заражение столбняком чаще всего происходит через попадание возбудителя из почвы, воды, загрязненных предметов в рану, ожог или поврежденную слизистую.
Дифтерия и столбняк практически не поддаются лечению сверхсильными антибиотиками, и даже при успешном выздоровлении риск грозных осложнений очень велик. Обезопасить себя от заражения можно с помощью своевременной вакцинации АДСМ. Прививка во взрослом возрасте обеспечивает защиту на 10 лет.
Другие названия: вакцинация АДСМ, вакцинация АДС, прививка АДС, вакцинация от столбняка, вакцинация от дифтерии, прививка от столбняка, прививка от дифтерии
Кому и в каких случаях необходима прививка АДСМ?
Вакцинация АДСМ нужна всем, кто хочет обезопасить себя от столбняка и дифтерии. В детском возрасте прививка проводится планово дважды — в 7 и 14 лет. Взрослым людям с 18 лет необходимо самостоятельно повторять вакцинацию каждые 10 лет на протяжении всей жизни. Ограничений по возрасту нет.
Прививка АДСМ особенна необходима лицам с нарушенным режимом вакцинации — непривитым в детском возрасте, привитым однократно, а также в случаях, когда после последней вакцинации прошло более 20 лет.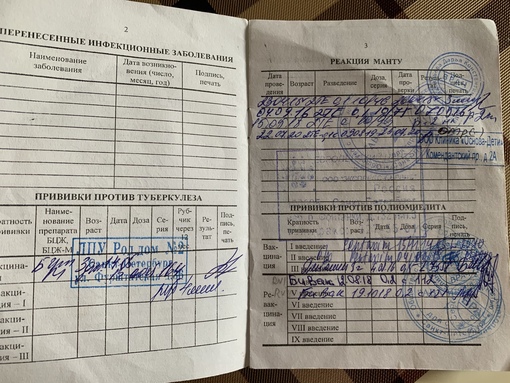
Как проводится вакцинация от столбняка и дифтерии?
Прививка АДСМ ставится посредством инъекции строго внутримышечно. Подкожное введение вакцины чревато неэффективностью в связи с медленным попаданием препарата в кровь.
Чаще всего укол производится в верхнюю треть плеча. В некоторых случаях возможно введение вакцины в бедро или подлопаточную область.
Есть ли противопоказания к прививке?
Вакцина АДСМ хорошо переносится и крайне редко приводит к побочным реакциям. Тем не менее существуют общие и специфические противопоказания, о которых следует предварительно сообщить врачу.
К общим противопоказаниям относятся острые и хронические заболевания в стадии обострения, ВИЧ, туберкулез, беременность.
Противопоказаниями непосредственно к АДСМ будут являться тяжелые реакции на препарат и заболевания центральной нервной системы.
Какие документы понадобятся для проведения вакцинации от кори?
В центрах «Медкомиссии №1» для вакцинации понадобится только паспорт.
Куда и когда можно обратиться?
Сделать прививку АДСМ можно в любом удобном центре «Медкомиссия №1». Мы работаем в 8 районах Санкт-Петербурга и имеем все необходимые лицензии. В наших клиниках используются только проверенные безопасные вакцины, предоставляется консультация врача.
Почему стоит обратиться к нам?
Надежно — наши центры имеют все необходимые лицензии на данный вид услуг. Вакцинация проводится сертифицированными специалистами с большим опытом работы. Используется только высококачественные препараты.
Удобно – наши медицинские центры расположены в 8 районах Санкт-Петербурга и работают без выходных.
Получить консультацию или записаться на прием можно по телефону +7 (812) 380-82-54
Записаться на прием >>>
Вакцина АДС-М — многопрофильная клиника Чудо-Доктор в Москве
Наличие вакцин уточняйте у администраторов клиники.
Дифтерия (греч. διφθέρα — кожа), устар. дифтерит — инфекционное заболевание, вызываемое бактерией Corynebacterium diphtheriae (бацилла Лёффлера). Чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы.
Столбняк — это инфекционное заболевание, вызываемое бактерией Clostridium tetani, с острым характером течения и преимущественным поражением нервной системы.
Вакцина рассматривается как смесь компонентов, подвергнутых прохождению специальной обработки. Составляющие препарата не могут стать причиной тяжелой токсической реакции или спровоцировать инфекционное поражение.
Прививка АДС-М подстегивает иммунную систему на соответствующий ответ, в котором и заключается принцип ее действия.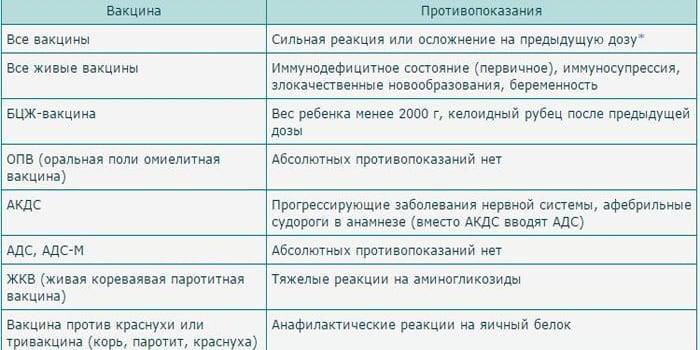
Симптомы инфекционного заболевания
Перечисленные инфекции относятся к разряду бактериальных патологий острого характера. Заболевший представляет угрозу для окружающих. В ситуации со столбняком заразиться реально и от животных. Дифтерия локализуется в области верхних дыхательных путей.
К числу клинических симптомов относятся следующие признаки:
- Увеличение температуры на фоне слабости и измененных размеров лимфатических узлов;
- Болезненные ощущения в горле, тканевый отек в зоне шеи, трудности при глотании;
- Гиперемия глоточной слизистой оболочки и увеличение миндалин;
- Налет на них, захватывающий прилегающие ткани.
При наступлении осложнений страдает сердце, наступает мышечный шейный паралич, нарушается функционирование нервной системы. При особых обстоятельствах не исключается летальный исход.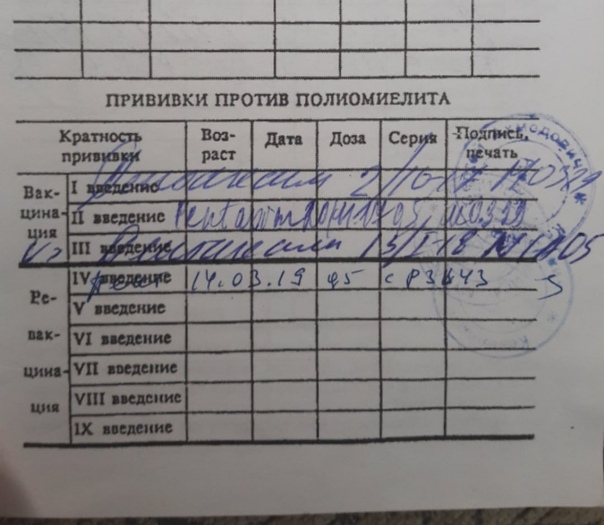
Когда делают прививку от дифтерии?
Вакцина АДС-М считается комплексной. Ее введение допустимо через 3 месяца с момента рождения ребенка. Клиническая картина столбняка разнится с таковой при дифтерии.
Как правило, больные ощущают:
- Температурное повышение и слабость;
- Мышечную напряженность и спастичность лица наряду с аналогичными симптомами в остальными частях тела;
- Проблемы с дыханием, заключенные в его затруднении;
- Дыхательные спазмы, приводящие к смертельному исходу.
Рассматриваемые заболевания наносят ущерб нервной системе. Их возбудители невосприимчивы к лечению даже сильнейшими антибактериальными средствами. Облегчить протекание инфекции или предотвратить ее поможет вовремя сделанная АДСМ прививка.
Она показана не только в детском возрасте. Возрастная принадлежность не служит препятствием для принятия профилактических мер, направленных на отведение угрозы заражения в любой момент.
Что за прививка АДС-М?
Формой выпуска вакцины является суспензия. Для нее характерен желто-белый оттенок. Все ампулы вмещают 1 мл вещества, соответствующий удвоенной дозе анатоксина.
Инструктивные материалы рекомендуют применять прививку, если:
- Планируется профилактика дифтерии и столбняка в детском возрасте с 6 лет;
- Необходимо вакцинировать взрослых, с момента последнего прививания которых прошло 20 лет;
- Требуется заменить АКДС и АДС, основываясь на детских реакциях и осложнениях;
- Нужно привить 4-летних детей, не получивших в свое время АКДС.
Прививка АДС-М взрослым и детям показана каждые 10 лет. Она формирует иммунитет на долгие годы.
Куда делают прививку АДС-М?
В соответствии с обновленными рекомендациями практикуется внутримышечное введение препарата в области передненаружной части бедра. Возможно подкожное глубокое инъецирование в подлопаточную зону.
Противопоказания для применения АДС-М
АДС-М прививка детям и взрослым не делается при наличии противопоказаний постоянного или временного свойства.
К числу первых относятся:
- Яркая реакция на вакцинацию указанным препаратом в прошлом;
- Осложнения после его введения.
Ко второй группе принадлежат:
- Беременность и кормление грудью;
- Обострение хронических состояний;
- Текущий инфекционный процесс;
- Аллергическая реакция;
- Продромальные явления с плохим самочувствием, суставной ломотой, слабостью.
Прививка разрешается спустя месяц после исчезновения признаков аллергии. В остальных случаях выдерживать паузу не требуется.
Люди, не привитые от инфекций, составляют группу риска. Они могут заразиться ими сами и инфицировать других, в особенности детей со слабым иммунитетом.
Преимущества вакцинации АДС-М в клинике «Чудо Доктор»
Обращение к врачу — терапевту с целью получения прививки сопровождается медицинским осмотром. В медицинском центре используются только те препараты, которые прошли сертификацию и подтвердили свое качество. Вакцина отличается высокой эффективностью с минимальными побочными явлениями.
Персонал клиники строго придерживается соблюдения правил при выполнении прививки от столбняка и дифтерии. Это обстоятельство исключает возникновение осложнений и побочных реакций на используемый препарат.
Специалисты «Чудо Доктор» помогут достигнуть максимального результата в деле сохранения здоровья. Вы не столкнетесь с неожиданными проблемами в будущем, вызванными такими серьезными заболеваниями.
Подумайте о своем здоровье – заблаговременно пройдите вакцинацию!
Прививка от дифтерии
опубликовано: | изменено:
Прививка от дифтерии
Варианты вакцин
Вакцины против дифтерии производятся на основе дифтерийного анатоксина, являющегося модифицированным бактериальным токсином, который индуцирует защитный антитоксин.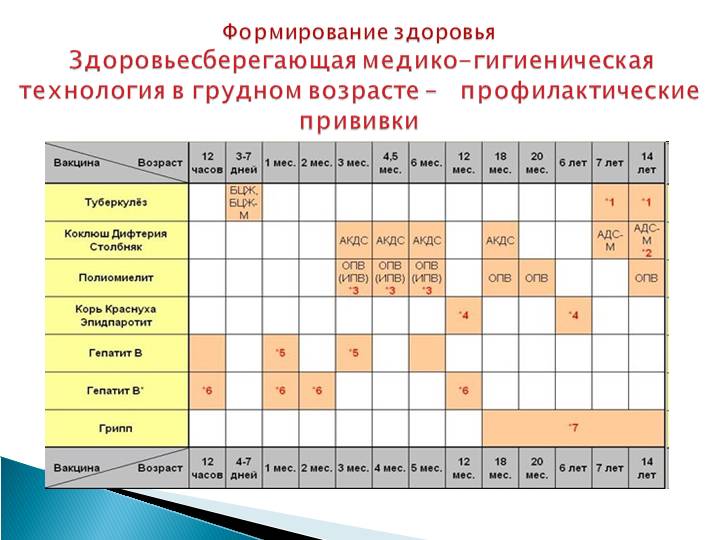 Прививка для профилактики дифтерии представляет собой анатоксин, адсорбированный на алюминия гидроксиде. Дифтерийный анатоксин выпускается также в комбинации со столбнячным анатоксином (прививки АДС, АДС-м) и коклюшной вакциной (цельноклеточной – АКДС, Бубо-М, Бубо-Кок; и бесклеточной, или ацеллюлярной – Инфанрикс, Пентаксим, Тетраксим, Инфанрикс Пента, ИнфанриксГекса). Профилактические прививки позволяют создать длительный и напряжённый антитоксический иммунитет от дифтерии.
Прививка для профилактики дифтерии представляет собой анатоксин, адсорбированный на алюминия гидроксиде. Дифтерийный анатоксин выпускается также в комбинации со столбнячным анатоксином (прививки АДС, АДС-м) и коклюшной вакциной (цельноклеточной – АКДС, Бубо-М, Бубо-Кок; и бесклеточной, или ацеллюлярной – Инфанрикс, Пентаксим, Тетраксим, Инфанрикс Пента, ИнфанриксГекса). Профилактические прививки позволяют создать длительный и напряжённый антитоксический иммунитет от дифтерии.
Прививка АКДС состоит из смеси корпускулярной коклюшной вакцины, дифтерийного и столбнячного анатоксинов. АДС-анатоксин представляет собой очищенные и адсорбированные дифтерийный и столбнячный анатоксины. АДС-М-анатоксин отличается от АДС уменьшенным содержанием антигенов — в одной прививочной дозе (0,5 мл) содержится 5 ЛФ (единица измерения активности компонентов) дифтерийного анатоксина и 5 ЕС (единица измерения активности компонентов) столбнячного анатоксина (для сравнения, в 0,5 мл прививки АДС содержится 30 ЛФ дифтерийного анатоксина и 20 ЕС столбнячного анатоксина).
Все вакцины для профилактики дифтерии, столбняка и коклюша являются инактивированными (убитыми), то есть они не содержат ничего живого. Известно, что отдельные антигены в чистом виде и инактивированные вакцины уступают по эффективности живым вакцинам. В этой связи в качестве усилителя (т.н. адъюванта) прививки против дифтерии, столбняка, коклюша (и ряда других инфекций) используется гидроокись алюминия. Смысл использования этого вещества заключается в усилении воспалительной реакции в месте введения вакцин и, как следствие, интенсификации иммунных реакций и увеличении эффективности прививки в целом.
Принципы и цели вакцинации
Дифтерия – крайне опасное своими осложнениями заболевание, для ее профилактики необходима вакцинация. Производство вакцин – сложный многоступенчатый процесс. Дифтерийный анатоксин получают из токсина, продуцируемого дифтерийным микробом. Микроорганизмы культивируют в жидкой питательной среде, в которую они выделяют токсин. Полученную среду тщательно освобождают от микробных клеток, а затем обрабатывают, чтобы полностью обезвредить токсин, сохранив только его иммунизирующую активность. Дифтерийный анатоксин контролируется по нескольким показателям (приняты ВОЗ в 1965 г.): прежде всего, на безопасность, то есть полноту обезвреживания токсина. Этот показатель проверяют на чувствительных животных, вводя им дозу, в 50-100 раз превышающую дозу для человека, что позволяет выявить следовые количества недообезвреженного токсина. После теста на безопасность его проверяют на возможность возврата токсических свойств. С этой целью очищенный анатоксин инкубируют в течение шести недель при разных температурных режимах, а затем опять проводят контрольный тест на животных.
Полученную среду тщательно освобождают от микробных клеток, а затем обрабатывают, чтобы полностью обезвредить токсин, сохранив только его иммунизирующую активность. Дифтерийный анатоксин контролируется по нескольким показателям (приняты ВОЗ в 1965 г.): прежде всего, на безопасность, то есть полноту обезвреживания токсина. Этот показатель проверяют на чувствительных животных, вводя им дозу, в 50-100 раз превышающую дозу для человека, что позволяет выявить следовые количества недообезвреженного токсина. После теста на безопасность его проверяют на возможность возврата токсических свойств. С этой целью очищенный анатоксин инкубируют в течение шести недель при разных температурных режимах, а затем опять проводят контрольный тест на животных.
Дозировка — у детей с 3-х месяцев до 4 лет — три прививки от дифтерии по 0,5 мл с интервалом 6 недель, с последующей ревакцинацией через 12 месяцев после третьей прививки; у детей старше 4 лет и взрослых – две прививки от дифтерии по 0,5 мл с интервалом 4-6 недель с последующей ревакцинацией через 9-12 месяцев
После проведения серии первичной иммунизации средняя продолжительность защиты от дифтерии составляет около 10 лет.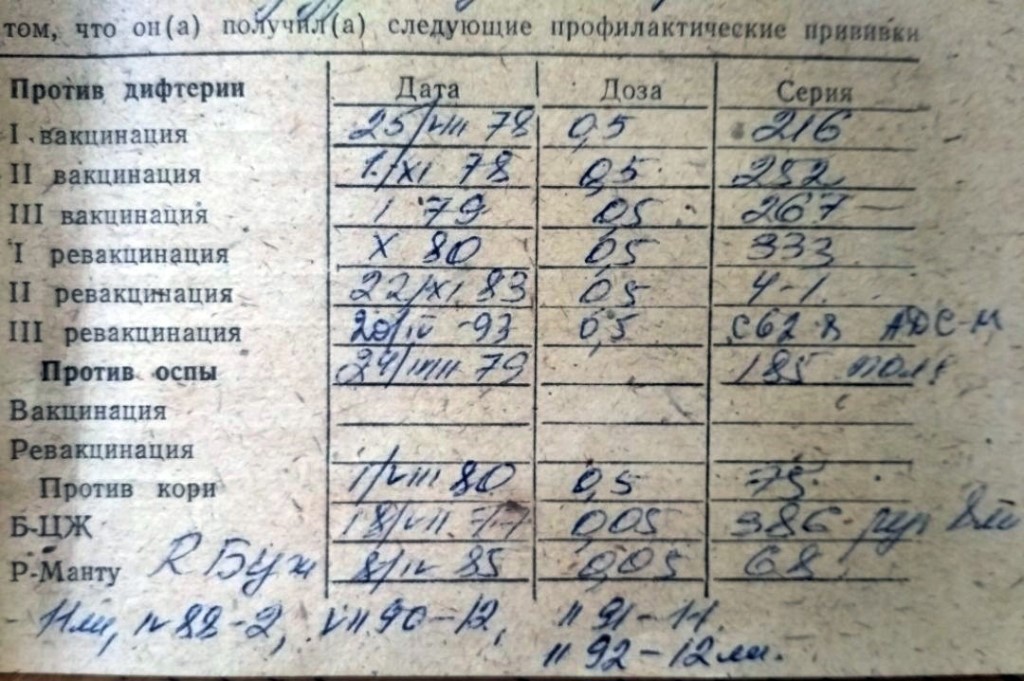 Далеко не все знают, что во взрослом возрасте показана ревакцинация ассоциированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигена (АДС-м) каждые 10 лет.
Далеко не все знают, что во взрослом возрасте показана ревакцинация ассоциированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигена (АДС-м) каждые 10 лет.
Эффективность вакцин
Введение в 1994 г. массовой иммунизации населения страны против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. В совокупности с многолетним надзором это привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%.
Все компоненты АКДС-вакцин способны формировать иммунитет практически у 100% привитых.
Побочные реакции
После введения адсорбированных препаратов (внутримышечно или подкожно) на месте инъекции может некоторое время сохраняться небольшое уплотнение, которое не опасно для организма.
Прививки АКДС являются наиболее реактогенными, «тяжелыми» вакцинами детского возраста. В среднем побочные реакции встречаются у трети привитых, причем не на каждую прививку. Пик частоты реакций отмечается, как правило, на третье и четвертое введения вакцины, что совпадает с пиковыми показателями выработки иммунитета. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания. Реакции в месте введения прививки от дифтерии в целом отмечаются у 15-25% привитых: покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения вакцины и действием адъюванта. Боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) также является следствием воспалительной реакции.
Общие реакции на прививку от дифтерии в среднем отмечаются у 20% привитых: повышение температуры тела (до 30%), прочие (беспокойство или, наоборот, заторможенность, рвота, понос, нарушения аппетита). Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Риск поствакцинальных осложнений
Как и на введение любой другой вакцины, в редких случаях возможны аллергические реакции на компоненты АКДС-вакцины. Эти осложнения связаны не со свойствами прививки, а с количеством вспомогательных веществ в конкретных препаратах, наличием у ребенка аллергии к ним и, в части случаев, несоблюдением правил вакцинации. Показателен тот факт, что, согласно статистике поствакцинальных осложнений в США, даже тяжелые аллергические реакции на АКДС-вакцины не привели к тяжелым последствиям ни в одном случае с 1978 года, с учетом того, что за этот период было сделано около 80 млн прививок против дифтерии. К вероятным специфическим осложнениям на прививки АКДС можно отнести неврологические осложнения, которые крайне редки. Как предполагается, они могут быть вызваны тем, что токсины коклюшной палочки (даже инактивированной) в комбинированных вакцинах имеют свойство раздражать, у крайне небольшой части восприимчивых детей, мозговые оболочки.
Редкими проявлениями неврологических осложнений на прививку от дифтерии могут быть: судороги без повышения температуры – 0,3-90 на 100 тыс. прививок, осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых. В настоящее время в мире судороги без повышения температуры не считают осложнением на прививку. Исследования, проведённые в Великобритании в 1960-1970 гг. свидетельствуют об одинаковой частоте развития судорог у привитых и непривитых детей. При этом первые проявления таких заболеваний как эпилепсия, органическое поражение головного мозга могут проявляться в виде судорог в возрасте 3-4 месяцев, когда начинают проводить вакцинацию, и связаны с прививкой только временным фактором.
Противопоказания
Помимо общих противопоказаний к вакцинации против дифтерии, таких как острое заболевание, аллергия к компонентам прививок и тяжелый иммунодефицит (при котором формирование иммунитета невозможно), АКДС-вакцины временно или абсолютно противопоказаны в случае, если у ребенка имеется прогрессирующая патология нервной системы, либо отмечались судороги без повышения температуры (афебрильные). В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
Когда прививать?
Курс первичной вакцинации против дифтерии проводят детям с 3-месячного возраста троекратно, с интервалом 45 дней. Первая ревакцинация проводится прививкой АКДС через 12 месяцев после 3-й вакцинации, вторая ревакцинация — с 7 лет АДС-М-анатоксином, третья — в 14 лет, и далее взрослым– каждые 10 лет АДС-М-анатоксином
Стоит ли делать прививки в разгар пандемии — Российская газета
Как должна проводиться вакцинация в период пандемии коронавируса, можно ли прививками перегрузить иммунную систему, что будет, если отказаться от них вовсе, рассказала «РГ» заведующая отделением вакцинопрофилактики детей с отклонениями в состоянии здоровья и семейной вакцинации «НМИЦ здоровья детей» Минздрава России Наталья Ткаченко.
Нужно делать плановые прививки ребенку в разгар эпидемии коронавируса?
Наталья Ткаченко: Категорического запрета на плановую вакцинацию детей пока не было. По совершенно понятной причине: если отказаться от прививок, то через 3-6 месяцев мы получим вспышки других заболеваний, в числе которых — коклюш, пневмококковая инфекция, корь, краснуха, паротит, ветрянка и другие. Даже в условиях эпидемии коронавируса вакцинация должна проводиться, но с соблюдением всех мер предосторожности.
Стоит опасаться, что из-за прививки ослабнет иммунитет ребенка?
Наталья Ткаченко: Нет… Прививка стимулирует иммунитет, она заставляет его вырабатывать антитела против инфекции. Суть вакцинации — это обучение иммунной системы.
Активный иммунитет, который мы приобретаем к инфекционным болезням, можно получить только двумя способами: переболеть или сделать прививку. Первый способ опасен тем, что сложно предсказать, как человек будет болеть: легко или очень тяжело.
Можно прививками перегрузить иммунную систему?
Наталья Ткаченко: Многие боятся прививаться, а уж использовать комбинированные многокомпонентные вакцины тем более! Например, есть шестивалентная вакцина против коклюша, дифтерии, столбняка, полиомиелита, вирусного гепатита B и гемофильной инфекции. Приходят родители и просят все сделать по отдельности, чтобы уменьшить «нагрузку» на иммунную систему ребенка. То есть предлагают сначала три раза сделать прививку от полиомиелита, потом отдельно три раза от коклюша, дифтерии, столбняка и гепатита B. О чем они беспокоятся? Вакцина полиомиелитная инактивированная содержит 3 антигена, противококлюшная — столько же, против дифтерии и столбняка — по одному антигену. Для сравнения — нагрузка цельноклеточной вакцины АКДС, которая начала применяться во второй половине ХХ века в Советском Союзе и до сих пор широко используется, равна трем тысячам антигенов. Почувствуйте разницу: три тысячи или всего десять антигенов! От чего вы хотите освободить ребенка? Современные вакцины высокоэффективны, хорошо переносятся, не угнетают иммунную систему, а, скорее наоборот, стимулируют ее.
Осторожность в прививках необходима при врожденном или приобретенном иммунодефиците, например, в том случае, когда ребенок получает иммуносупрессивную терапию, которая снижает иммунный ответ организма. В частности, абсолютно противопоказана вакцинация живыми вакцинами после трансплантации почки, печени, сердца, легких, а также детям с онкологическими заболеваниями, которым назначена химиотерапия. Живые вакцины противопоказаны также при беременности, поэтому позаботиться о своем здоровье и здоровье будущего ребенка женщина, планирующая беременность, должна заранее!
Какие бывают противопоказания для того, чтобы на время отложить вакцинацию?
Наталья Ткаченко: Если ребенок заболел, к примеру, у него температура или понос, рвота, тогда на некоторое время вакцинация откладывается. Но нужно смотреть на общее состояние пациента. Если болезнь протекала легко и это была обычная сезонная респираторная инфекция без высокой температуры, то на самом деле через 2-3 дня после нормализации температуры прививку можно делать.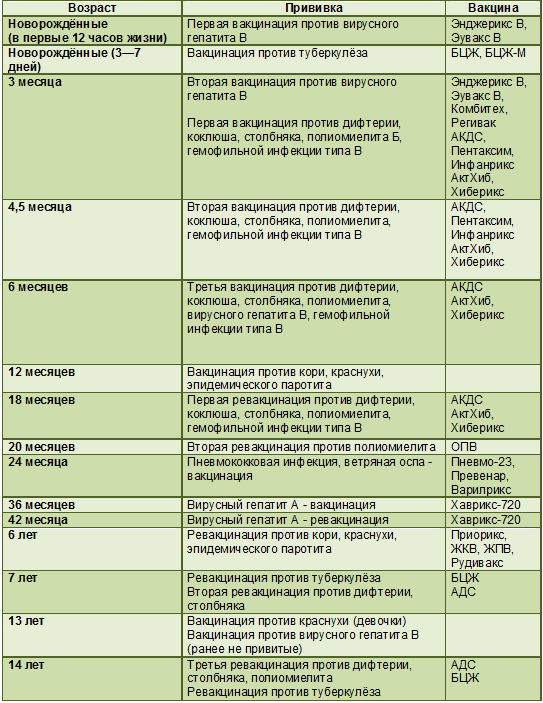 Если болезнь сопровождается лихорадкой, ребенок лечится антибиотиками, лучше подождать, иногда необходимо отложить вакцинацию до месяца. Зависит от того, как будет улучшаться состояние.
Если болезнь сопровождается лихорадкой, ребенок лечится антибиотиками, лучше подождать, иногда необходимо отложить вакцинацию до месяца. Зависит от того, как будет улучшаться состояние.
Живые вирусы содержатся в вакцинах против кори, краснухи, ветряной оспы, паротита, полиомиелита. Фото: istock / Bet_Noire
Насколько оправданы прививки в грудном возрасте? Можно от них отказаться?
Наталья Ткаченко: Когда 1,5 года назад мы проводили анкетирование родителей по вакцинации детей против пневмококковой инфекции, которая начинается в 2 месяца, то были удивлены. Это одна из самых ранних вакцин в Национальном календаре профилактических прививок России. В тех случаях, когда эта вакцинация не проводилась, мы ожидали на первом месте увидеть отказы родителей от нее. Но были страшно удивлены, когда на первое место вышли рекомендации врача. Причем зачастую это были не письменные медотводы, а устные советы об отказе или переносе сроков иммунизации! Это был шок, потому что наиболее тяжело пневмококковая инфекция протекает именно у ребенка самого раннего возраста.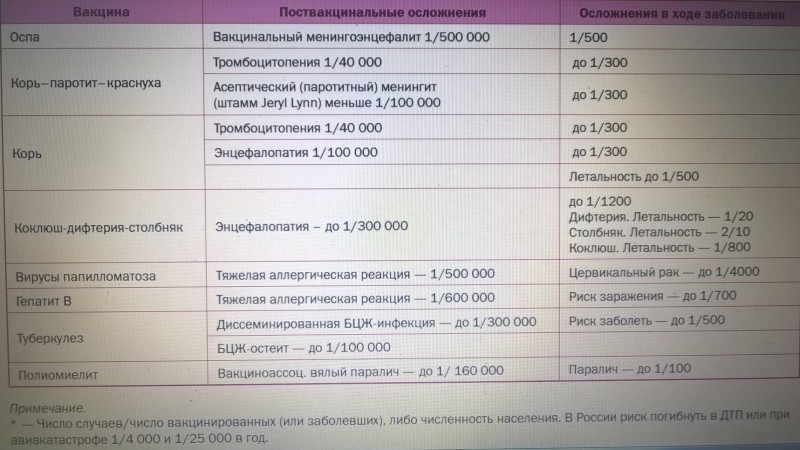 Если это отит — то гнойный, с частыми осложнениями, если пневмония, то она зачастую приобретает деструктивный характер. Кроме того, именно у маленьких детей отмечается самый высокий уровень заболеваемости пневмококковыми менингитами!
Если это отит — то гнойный, с частыми осложнениями, если пневмония, то она зачастую приобретает деструктивный характер. Кроме того, именно у маленьких детей отмечается самый высокий уровень заболеваемости пневмококковыми менингитами!
Новорожденный ребенок рождается «стерильным». Сразу после рождения его иммунная система сталкивается с огромным количеством антигенов. Это всевозможные бактерии, которые находятся вокруг, вирусы, пищевые антигены, например, те, что он получает с молоком матери, антигены пылевые и пыльцевые. Но его иммунная система с этим благополучно справляется. Другое дело, что она еще не обучена и не готова сопротивляться инфекционным болезням. Вакцинация восполняет собой эту слабость, позволяя заблаговременно выработать антитела к разным инфекциям.
Бывает, что организм не может справиться с вирусом или микробом, который содержит вакцина?
Наталья Ткаченко: На самом деле большинство вакцин — неживые. Это значит, что инфекционный агент в них предварительно умерщвлен.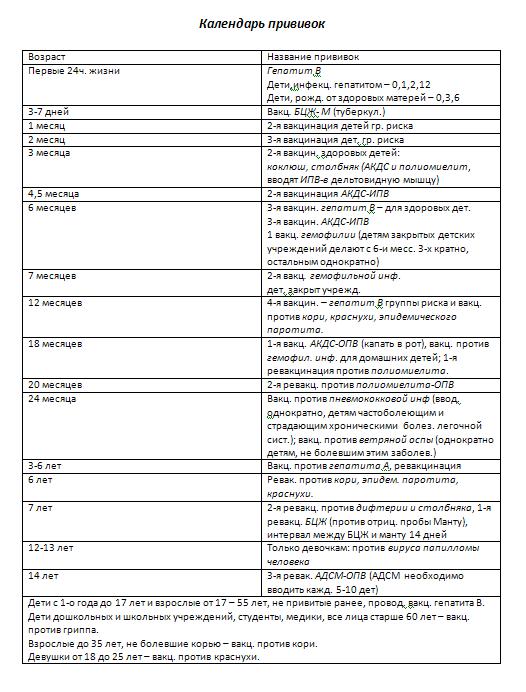 Более того, часто они содержат лишь часть бактериальной клетки или вируса. Это касается прививок от вирусных гепатитов А и B, вируса папилломы человека, полиовируса, коклюша, дифтерии, столбняка. Любая инактивированная вакцина не содержит патогена, который вызывает болезнь. Живые вирусы содержатся в вакцинах против кори, краснухи, ветряной оспы, паротита, полиомиелита, но культуры в них настолько ослаблены, что не способны размножаться в организме. Они не вирулентны, то есть не могут причинить вреда организму, в отличие от инфекции.
Более того, часто они содержат лишь часть бактериальной клетки или вируса. Это касается прививок от вирусных гепатитов А и B, вируса папилломы человека, полиовируса, коклюша, дифтерии, столбняка. Любая инактивированная вакцина не содержит патогена, который вызывает болезнь. Живые вирусы содержатся в вакцинах против кори, краснухи, ветряной оспы, паротита, полиомиелита, но культуры в них настолько ослаблены, что не способны размножаться в организме. Они не вирулентны, то есть не могут причинить вреда организму, в отличие от инфекции.
Что будет, если вовсе отказаться от прививок?
Наталья Ткаченко: Как только падает процент охвата вакцинацией населения в каком-либо регионе, там возникает вспышка инфекции. Так было в 90-е годы в России. Советский Союз распался в 1991 году, и уже в 1993-1994 годах было зарегистрировано порядка 40 тысяч случаев дифтерии в Российской Федерации. В 2011 году Европа получила мощнейшую вспышку кори, когда резко упала привитость населения против этого заболевания. Тогда и в Российской Федерации был отмечен резкий подъем заболеваемости корью, и мы тоже были вынуждены последние несколько лет активно проводить догоняющую вакцинацию взрослых против кори. Не будет вакцинации от гриппа — будут вспышки гриппа, колоссальные вспышки.
Тогда и в Российской Федерации был отмечен резкий подъем заболеваемости корью, и мы тоже были вынуждены последние несколько лет активно проводить догоняющую вакцинацию взрослых против кори. Не будет вакцинации от гриппа — будут вспышки гриппа, колоссальные вспышки.
Насколько эффективна прививка от гриппа, учитывая, что вирус постоянно мутирует?
Наталья Ткаченко: Истинная мутация — это то, что произошло с коронавирусом: где, когда и как он мутировал, на этот вопрос не ответит никто. Доподлинно неизвестно, когда конкретно появится эффективная вакцина. А когда мы говорим о вакцинации против гриппа, это рутинная вакцинация, это обыденное дело для человечества. Истинных мутаций встречается не так уж и много. На самом деле это просто чередование видов гриппа А и гриппа B. Все штаммы хорошо известны, пути распространения гриппа тоже понятны и изучены. Как правило, шествие гриппа начинается с Юго-Восточной Азии, где сезонная вспышка начинается весной. Штаммы отбираются, исследуются, и уже летом производится вакцина для других территорий. Выбранную вакцину запускают в производство, чтобы в дальнейшем опередить волну гриппа, которая неизбежно придет.
Штаммы отбираются, исследуются, и уже летом производится вакцина для других территорий. Выбранную вакцину запускают в производство, чтобы в дальнейшем опередить волну гриппа, которая неизбежно придет.
От себя добавлю, что в предстоящем эпидсезоне 2020-2021 гг. особое внимание надо уделить именно вакцинации против пневмотропных инфекций, таких как грипп, пневмококковая инфекция и коклюш.
Прививка АДС взрослым и детям в Одинцово и Звенигороде
Кому надо вакцинироваться?
Прививка данной вакциной необходима детям, переболевшим коклюшем, имеющим медицинский отвод от вакцинации АКДС, а также детям 4-5 лет, которые не прививались от столбняка и дифтерии. Через 30 дней после первой ребенку делается вторая прививка. Ревакцинация АДС проводится через 6-12 месяцев.
Прививки АДС взрослым тоже делают, поскольку дифтерия и столбняк относятся к группе опасных для жизни заболеваний: лечение антистолбнячной сывороткой далеко не всегда успешно, а иммунитет не вырабатывается даже у переболевших; дифтерия же часто вызывает серьезные осложнения.
АДС-прививка в 7 лет и людям более старшего возраста делается вакциной с ослабленным токсином, которая маркируется как АДС-М — анатоксин дифтерийно-столбнячный с малой концентрацией антигенов. Он не способен вызвать интоксикацию такой же силы, как прививка АДС, реакция на него практически отсутствует, но он стимулирует организм на выработку антител. Прививка АДС-М взрослым ставится раз в 10 лет.
Колоть анатоксин можно одновременно или спустя месяц после инъекции полиомиелитной вакцины.
Подготовка и последствия
Вакцинация проводится только при условии, что пациент здоров. До визита в медицинское учреждение стоит начать принимать антигистаминное средство, хотя бы в течение трех дней до инъекции анатоксина. В течение месяца перед тем, как привиться, человек не должен ничем болеть, — иммунитету понадобятся силы на борьбу с чужеродными для организма веществами. Перед самим уколом вас должен осмотреть врач.
Возможны следующие реакции организма на введение препарата:
- кратковременное повышение температуры, слабость;
- появление уплотнения, покраснения в месте инъекции;
- реже — аллергическая реакция.

После прививки пациенту рекомендуется не покидать лечебное учреждение в течение получаса. Если за это время случится нетипичная острая реакция, ему будет оказана помощь.
Где сделать прививку АДС?
Вакцинацией занимаются и государственные бюджетные поликлиники, и частные медицинские центры. Стоимость инъекции зависит от ценовой политики клиники.
Если вы хотите привить своего ребенка, или взрослому в вашей семье нужна прививка от столбняка, АДС-вакцина в наличии в МЦ «ВЕРАМЕД». Вы всегда можете уточнить ее стоимость и записаться по нашему единому номеру телефона: 8(495)150-03-03.
Сделать прививку от дифтерии и столбняка вакциной АДС-м в Москве
Вакцина АДС-м (адсорбированная дифтерийно-столбнячная модифицированная) защищает от дифтерии и столбняка.
Согласно Национальному календарю профилактических прививок, АДС-м должна вводиться в 6–7 и 14 лет, далее — каждые 10 лет жизни. То есть она используется для ревакцинации (бустера, продления иммунной защиты после уже введенного полного курса вакцинации, например, Пентаксимом) при ненарушенном графике вакцинации. При нарушенных графиках она может использоваться для введения недостающих доз вакцины (после 7 лет, когда Пентаксим уже запрещен) или для первичной иммунизации против дифтерии и столбняка.
То есть она используется для ревакцинации (бустера, продления иммунной защиты после уже введенного полного курса вакцинации, например, Пентаксимом) при ненарушенном графике вакцинации. При нарушенных графиках она может использоваться для введения недостающих доз вакцины (после 7 лет, когда Пентаксим уже запрещен) или для первичной иммунизации против дифтерии и столбняка.
АДС-м — российская вакцина, ее полных аналогов импортного производства в России нет. Есть импортная вакцина Адасель (против дифтерии, столбняка и коклюша), ей можно заменить все бустерные введения вакцины АДС-м, но для нарушенных графиков и для первичной иммунизации она подходит с большими оговорками.
Вакцина АДС-м разрешена к использованию с 6 лет, без верхнего ограничения по возрасту. Не следует путать вакцину АДС-м с вакциной АДС, разрешенной с 3 месяцев до 6 лет, в них различаются дозы компонентов (как ни парадоксально, для маленьких детей используются большие дозы, чем для детей постарше, это связано с особенностями иммунного ответа в разных возрастах).
Вакцина имеет среднюю переносимость, примерно у каждого десятого вакцинированного возникнет покраснение, отек и легкая болезненность в месте введения, поднимется температура до 38 °C и будет наблюдаться легкое недомогание. У каждого двадцатого эти симптомы могут быть весьма яркими, но все пройдет за 1–4 дня. Для облегчения симптомов можно принимать нурофен или парацетамол.
Календарь вакцинации детей от 0 до 7 лет Графический календарь прививок для детей от рождения и до 7-летнего возраста с обозначением сроков введения вакцин согласно российским правилам.Источник: календарь CDC
Редакция: педиатр Сергей Бутрий
Все о вакцинации. Виды вакцин
СОДЕРЖАНИЕ
Что такое вакцинопрофилактика? Это система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок. Вакцины защищают людей от очень тяжелых инфекционных болезней.
Еще несколько десятилетий назад врачам приходилось неустанно бороться с такими инфекциями, как натуральная оспа, полиомиелит, дифтерия, коклюш, корь, эпидемический паротит, краснуха. Многих больных спасти не удавалось, многие оставались инвалидами.
Все радикально изменилось с появлением вакцин. Мир полностью избавлен от натуральной оспы, во многих странах ликвидирован полиомиелит, резко сократилось число и тяжесть течения дифтерии, коклюша, кори, краснухи, эпидемического паротита. С помощью прививок врачи научились бороться с такой инфекцией, как гепатит В, который чрезвычайно опасен возможностью формирования хронического поражения печени (цирроз, рак).
Человеку свойственно быстро забывать неприятные для него вещи: вот и вспышки инфекционных заболеваний, уносившие тысячи, а иногда и миллионы, человеческих жизней, забылись. По мнению некоторых, эпидемии инфекций – это пройденный этап в человеческой истории.
К сожалению – нет!
При снижении порога вакцинации возможна новая вспышка инфекций.
Например:
1973-1974 года – натуральная оспа в Стокгольме;
1990-1999 года – дифтерия в СССР;
Вспышка кори в г. Екатеринбурге в 2016-17 годах у непривитых от кори лиц.
Благодаря вакцинопрофилактике появилась возможность защиты от 40 инфекционных заболеваний. Часть из этих прививок ставят всему населению, часть – по эпидемическим показаниям. Это зависит от опасности распространения инфекции на данной территории.
Обязательными на всей территории России являются прививки против туберкулеза (БЦЖ), коклюша, дифтерии, столбняка, кори, эпидемического паротита, краснухи, пневмококковой и гемофильной (ХИБ) инфекций. На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
Дети, организм которых ослаблен в силу разных причин врожденного или приобретенного характера, особенно подвержены инфекции, болеют тяжело, часто с осложнениями и возможным неблагоприятным исходом. Такие дети нуждаются в защите от инфекционных болезней в первую очередь.
Такие дети нуждаются в защите от инфекционных болезней в первую очередь.
КАЛЕНДАРЬ ПРИВИВОК
|
Возраст |
Наименование прививки |
|
Новорожденные в первые 24 часа жизни |
Первая вакцинация против гепатита В |
|
Новорожденные (при выписке из родильного дома) |
Вакцинация против туберкулеза |
|
1 месяц |
Вторая вакцинация против гепатита В |
|
2 месяца |
Первая вакцинация против пневмококковой инфекции Первая вакцинация против ротавирусной инфекции |
|
3 месяца |
Первая вакцинация против дифтерии, коклюша, столбняка Первая вакцинация против полиомиелита Первая вакцинация против гемофильной инфекции Вторая вакцинация против ротавирусной инфекции |
|
4,5 месяца |
Вторая вакцинация против дифтерии, коклюша, столбняка Вторая вакцинация против полиомиелита Вторая вакцинация против гемофильной инфекции Вакцинация против пневмококковой инфекции Третья вакцинация против ротавирусной инфекции |
|
6 месяцев |
Третья вакцинация против гепатита В Третья вакцинация против дифтерии, коклюша, столбняка Третья вакцинация против полиомиелита Третья вакцинация против гемофильной инфекции |
|
9 месяцев |
Первая вакцинация против менингококковой инфекции |
|
11 месяцев |
Вторая вакцинация против менингококковой инфекции |
|
12 месяцев |
Четвертая вакцинация против гепатита В Вакцинация против кори, краснухи, эпидемического паротита Вакцинация против ветряной оспы |
|
15 месяцев |
Ревакцинация против пневмококковой инфекции Первая вакцинация против клещевого энцефалита |
|
18 месяцев |
Первая ревакцинация против дифтерии, коклюша, столбняка Первая ревакцинация против полиомиелита Ревакцинация против гемофильной инфекции |
|
20 месяцев |
Вторая ревакцинация против полиомиелита Первая вакцинация против гепатита |
|
21 месяц |
Вторая вакцинация против клещевого энцефалита |
|
26 месяцев |
Вторая вакцинация против гепатита А |
|
2 года 6 месяцев |
Первая ревакцинация против клещевого энцефалита |
|
6 лет |
Ревакцинация против кори, краснухи, эпидемического паротита Вторая вакцинация против ветряной оспы |
|
6-7 лет |
Вторая ревакцинация против дифтерии, столбняка Ревакцинация против туберкулеза |
|
13 лет (обоего пола) |
Вакцинация против папилломавирусной инфекции |
|
14 лет |
Третья ревакцинация против дифтерии, столбняка Третья ревакцинация против полиомиелита |
АКДС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.

Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы.
От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. АКДС вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация?
С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ИНФАНРИКС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная бесклеточная вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание). За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. Учитывая сложную эпид. обстановку по коклюшу на территории Свердловской области, МЗ Свердловской области рекомендована 2 ревакцинация против коклюша вакциной «инфанрикс» в возрасте 6 лет. Инфанрикс вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом
АДС
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как в состав вакцины не входит коклюшная вакцина, АДС применяется для вакцинации против дифтерии и столбняка у детей младше 6 лет при наличии противопоказаний к введению вакцины АКДС и Инфанрикс. Вакцина в этом случае вводится двукратно с интервалом 1,5 месяца. АДС вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко (много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
АДС-М
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как содержание дифтерийного и столбнячного анатоксинов в вакцине АДС-М уменьшено по сравнению с вакцинами АКДС, инфанрикс, АДС, вакцина АДС-М не годится для вакцинации детей до 6 лет и применяется только для вакцинации и ревакцинации детей старше 6 лет и взрослых. Хотя в крайне редких случаях, когда все названные вакцины противопоказаны, вакцина АДС-М применяется и для вакцинации против дифтерии и столбняка детям до 6 лет, которая проводятся двукратно с интервалом в 1,5 месяца.
Ревакцинации вакциной АДС-М проводятся в 7 лет, 14 лет и далее 1 раз в 10 лет пожизненно. АДС-М детям раннего и дошкольного возраста вводится внутримышечно в передненаружную область бедра, старшим детям и взрослым ее можно вводить глубоко подкожно.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко(много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПОЛИОМИЕЛИТНЫЕ ВАКЦИНЫ
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Схема вакцинации: трехкратно с интервалом в 1,5 месяца на первом году жизни, ревакцинации в 1 год 6 месяцев, 1 год 8 месяцев и в 14 лет.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Крайне редко после введения инактивированной (неживой) вакцины против полиомиелита может быть местная реакция. Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей. Могут быть аллергические реакции при наличии аллергии к стрептомицину.
Введение живой полиомиелитной вакцины реакции обычно не вызывает. Очень редко, с частотой 1 на 1 000 000 доз, у детей с иммунодефицитным состоянием возможно развитие вакциноассоциированного паралитического полиомиелита.
Для профилактики этого осложнения все дети получают комбинированную схему вакцинации – первые 2 прививки проводятся инактивированной полиомиелитной вакциной, а третья вакцинация и все ревакцинации – живой. При этом инактивированная полиомиелитная вакцина создает хороший общий иммунитет к полиомиелиту, на его фоне живая полиомиелитная вакцина создает местный иммунитет, надежно защищающий от вируса полиомиелита. При такой схеме вакцинации вакциноассоциированный паралитический полиомиелит не возникает.
Вакцины для профилактики полиомиелита:
- Живая полиомиелитная вакцина – БиВак полио. Вакцину закапывают в рот.
- Имовакс – инактивированная полиомиелитная вакцина
- Полиорикс — инактивированная полиомиелитная вакцина.
- Полимилекс — инактивированная полиомиелитная вакцина
Инактивированные полиомиелитные вакцины вводятся внутримышечно в передненаружную область бедра. Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
ВАКЦИНА ПРОТИВ КОРИ
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Для вакцинации против кори используется отечественная живая коревая вакцина
Вакцинация против кори проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против кори малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых, начиная с 4-5 дня после прививки может подняться температура, с 8-го по 12-й день даже до высоких цифр (выше 39,00С), появиться насморк, кашель, единичные элементы сыпи. Это является допустимой (обычной) реакцией организма на введение живой коревой вакцины, и на 13-14-й день состояние ребенка нормализуется. Реакции на вторую дозу возникают еще реже.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ ЭПИДЕМИЧЕСКОГО ПАРОТИТА («свинки»)
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Для вакцинации против эпидемического паротита используется отечественная живая паротитная вакцина
Вакцинация против эпидемического паротита проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против эпидемического паротита малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день и очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой паротитной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ КРАСНУХИ
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
Заболевание опасно для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца беременности, то нередко беременность заканчивается выкидышем, рождением мертвого ребенка или ребенка с синдромом врожденной краснухи (врожденный порок сердца, слепота, глухота, в последствии – умственная отсталость), при заражении на поздних сроках беременности у ребенка может возникнуть энцефалит.
Для вакцинации против краснухи используется живая краснушная вакцина
Вакцинация против краснухи проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против краснухи малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморка, а у взрослых – болей в суставах. Это является допустимой (обычной) реакцией организма на введение живой краснушной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПРИОРИКС
Это вакцина, защищающая сразу от трех вирусных инфекций – кори, эпидемического паротита, краснухи.
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
В состав вакцины «приорикс», производства ГлаксоСмитКляйн, Бельгия, входят живые вакцины против кори, эпидемического паротита и краснухи.
Вакцинация проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Вакцина альтернативная, т.е. приобретается за счет средств родителей и по желанию родителей. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморк, очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ТУБЕРКУЛЕЗА
Туберкулез – бактериальная инфекция, вызываемая микобактериями туберкулеза человека или животного. Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).
В наши дни в мире ежегодно заболевают туберкулезом более 9 млн. человек и 3-4 млн. умирают от него.
В России заболеваемость туберкулезом ( в том числе детей) за последние годы выросла более, чем в 2 раза и продолжает расти.
Для туберкулеза характерно постепенное, часто незаметное начало заболевания. Клинические проявления туберкулезной инфекции могут быть разные. Но всегда это сопровождается явлениями интоксикации. И всегда требует лечения.
Для вакцинации против туберкулеза существует две вакцины: БЦЖ и БЦЖ-М
Вводят вакцины внутрикожно в наружную верхнюю треть руки. Кожу после введения вакцины не обрабатывают, повязку не накладывают. В месте введения вакцины в течение 3-6 месяцев последовательно развиваются пятно, гнойничковый элемент, корочка и рубчик. Наличие рубчика свидетельствует о правильном проведении прививки. Подъема температуры, ухудшения общего состояния не бывает.
Вакцинацию против туберкулеза проводят новорожденным в роддоме на 3-7 сутки жизни вакциной БЦЖ, или при наличии при наличии временных противопоказаний – после их отмены дома вакциной БЦЖ-М. До 2-х месячного возраста прививки против туберкулеза проводятся без предварительной реакции Манту, после 2-х месяцев жизни – при отрицательном результате р. Манту. Ревакцинацию вакциной БЦЖ (повторное введение) проводят при отрицательном результате туберкулиновой пробы в 7 лет и в 14 лет.
Возможные осложнения после введения вакцины БЦЖ и БЦЖ-М: лимфаденит, инфильтрат, холодный абсцесс, язва, келоидный рубец, остеит, генерализованный БЦЖ-ит. Осложнения встречаются не часто, но при появлении у ребенка каких-либо симптомов, жалоб необходимо обратиться к врачу.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА В
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
Вакцины против гепатита В не содержат вирус, созданы генно-инженерным путем, содержат белок пищевых дрожжей.
Первую прививку против гепатита В проводят в роддоме в первый день жизни ребенка, через 1 месяц – вторую вакцинацию, в 6 месяцев – третью. Детям, родившимся от матерей-носителей вируса гепатита В или больных гепатитом В, вакцинацию проводят 4-х кратно: в первый день жизни, в 1 месяц, в 2 месяца, в 12 месяцев. Все вакцины против гепатита В вводят внутримышечно: детям до 2 лет – в бедро, старше – в дельтовидную мышцу (высоко в руку).
На месте введения вакцины могут появиться уплотнение и краснота, которые проходят через несколько дней. Небольшое повышение температуры бывает редко и быстро проход.
Теоретически возможна аллергическая сыпь на вакцину при наличии аллергической реакции на пекарские дрожжи, но т.к. аллергическая реакция на пекарские дрожжи встречается крайне редко, аллергическая сыпь на вакцину тоже почти не регистрируется в мире.
БУБОКОКК
Это вакцина против коклюша, дифтерии, столбняка, гепатита В.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание), а также рекомбинантная вакцина против гепатита В.
Вакцина применяется в том случае, если ребенку необходимо сделать АКДС и вакцинацию против гепатита В, вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
МОНОВАКЦИНЫ ПРОТИВ ГЕМОФИЛЬНОЙ ТИПА b ИНФЕКЦИИ (ХИБ-ИНФЕКЦИИ)
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Схема вакцинации против гемофильной типа b (Хиб) инфекции:
— дети, начинающие получать прививки против Хиб-инфекции с 3 до 6 месяцев прививаются трехкратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети, начинающие получать прививки против Хиб-инфекции с 6 до 12 месяцев прививаются двукратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети старше года прививаются однократно
Для вакцинации против гемофильной типа b (Хиб) инфекции используются две вакцины: Хиберикс (ГласкоСитКляйн, Бельгия) и Акт-хиб (Санофи Пастер, Франция). Вакцины против гемофильной типа b (Хиб) инфекции вводятся внутримышечно или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у менее 10 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С (до 1% привитых детей).
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцины не имеют специальных противопоказаний, кроме гиперчувствительности к ее компонентам и сильной реакцией на предыдущую дозу. ВИЧ-инфекция не является противопоказанием.
ПЕНТАКСИМ
Это вакцина против коклюша (бесклеточная), дифтерии, столбняка, полиомиелита (инактивированная) и гемофильной инфекции типа b.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Вакцина вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА А
Гепатит А – острое вирусное заболевание, поражающее печень. Проявляется заболевание слабостью, снижением аппетита, рвотой, желтой окраской кожи, обесцвеченным стулом, темной окраской мочи. Бывает затяжное и осложненное течение гепатита А. Наиболее тяжело болеют люди с хроническими заболеваниями печени, у них возможен смертельный исход.
Для профилактики гепатита А применяются убитые отечественные (ГЕП-А-ин-ВАК, с 3-х лет) и зарубежные (Хаврикс, с 1 года, и Аваксим, с2 лет) вакцины.
Схема вакцинации две прививки с интервалом 6 – 18 месяцев. Вакцина вводится внутримышечно (предпочтительно) или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие. Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВЕТРЯНАЯ ОСПА
Ветряная оспа -это острое инфекционное заболевание, передающееся воздушно-капельным путем. Инфекция крайне заразна. Она характеризуется лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью. Кроме часто встречающейся легкой формы ветряная оспа может протекать в виде среднетяжелой и тяжелой форм, когда резко выражены симптомы интоксикации, может быть поражение головного мозга. А также бывают геморрагическая форма (могут быть кровоизлияния в кожу, слизистые, носовые кровотечения, кровавая рвота), гангренозная форма (некрозы и глубокие язвы на месте пузырьков). Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Для вакцинации против ветряной оспы используются следующие живые вакцины:
- Варилрикс (ГласкоСмитКляйн, Бельгия)
- Окавакс ( Институт Бикен, Япония)
Схема вакцинации: вакцинация в год и ревакцинация в 6 лет, при вакцинации против ветряной оспы детей старше 6 лет – прививки проводятся двукратно с интервалом в 6 небель. Вакцины против ветряной оспы вводятся подкожно.
У детей, перенесших ветряную оспу, вакцина уменьшает частоту опоясывающего лишая.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
В исключительно редких случаях (частота 1:1 000 000) в период от нескольких дней до трех недель после вакцинации может развиться идеопатическая тромбоцитопеническая пурпура.
ВАКЦИНЫ ПРОТИВ ПНЕВМОКОККОВОЙ ИНФЕКЦИИ
Пневмококковая инфекция – вызывается бактериями и характеризуется тяжелыми заболеваниями ушей (отит), легких, других органов, заражением крови (сепсис), поражением мозговых оболочек (менингит). Пик заболеваемости наблюдается на 1 – 2 году жизни и у пожилых людей. Иммунизация рекомендуется детям первых лет жизни, пожилым людям, пожилым людям, пациентам в учреждениях постоянного пребывания, больным при отсутствии селезенки, онкологических заболеваниях, сахарным диабетом, хронической почечной патологией, ВИЧ. Вакцина показана часто болеющим, детям с увеличением аденоидов, с бронхолегочной патологией, инфицированным туберкулезом.
Для вакцинации против пневмококковой инфекции используется три вакцины: превенар и синфлорикс, разрешенные к применению с 2-х месячного возраста, и пневмо-23, разрешенная к применению с 2-х летнего возраста.
Схема вакцинации:
Вакцинация проводится двукратно (в 2 мес. и 4,5 мес.) с ревакцинацией в 1 год 3 месяца. Если ребенок прививается на втором году жизни – двукратно без ревакцинации. У лиц старше 2 лет – однократно.
Вакцины против пневмококковой инфекции вводятся внутримышечно, детям первых лет жизни в передненаружную поверхность бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
К редко встречающимся осложнениям при использовании вакцины «превенар» относятся отек Квинке, бронхоспазм, судороги, дерматит, зуд, крапивница.
ВАКЦИНЫ ПРОТИВ КЛЕЩЕВОГО ЭНЦЕФАЛИТА
Клещевой энцефалит – природно-очаговое (характерно только для определенных территорий) вирусное заболевание с преимущественным поражением центральной нервной системы. Переносчиками и резервуарами клещевого энцефалита являются иксодовые клещи. Заражение возможно при употреблении в пищу сырого коровьего или козьего молока. Вирус сохраняется в клещах в течение всей их жизни и передается от поколения к поколению, что делает клещей природным очагом инфекции. Заражение клещевым энцефалитом может произойти и без посещения леса – клещ может быть принесен домой с ветками, цветами, на шерсти домашних животных, на одежде людей. При заболевании вирус поражает головной и спиной мозг, характерны упорные головные боли, судороги, параличи. Заболевание никогда не проходит бесследно, у переболевших на всю жизнь остаются осложнения различной степени тяжести.
Наша область является эндемичной по этому заболеванию, т.е. опасность инфицирования клещевым энцефалитом на территории Свердловской области (в т.ч. и в нашем городе) довольно велика.
Для вакцинации детского населения применяются следующие вакцины:
- «ФСМЕ-ИММУН Инжект» Австрия, разрешенная к применению с годовалого возраста;
- «ЭНЦЕПУР» Германия, разрешенная к применению с годовалого возраста;
- Вакцина против клещевого энцефалита культуральная очишенная концентрированная инактивированная сухая (г. Москва), разрешенная к применению с 4-х летнего возраста;
- КлещЭвак (г. Москва), разрешенная к применению с годовалого возраста.
- «ЭнцеВир Нео детский» (Россия)
Схема вакцинации: вакцинация двукратно с интервалом для отечественной вакцины 1-6 месяцев, для импортной 1-2 месяца; первая ревакцинация для всех вакцин через год после вакцинации, отдаленные ревакцинации 1 раз в 3 года. Вакцины вводятся внутримышечно, а отечественная для старших возрастов может быть введена подкожно в подлопаточную область.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
После первой дозы иногда наблюдается кратковременное повышение температуры, головная боль, боли в конечностях, тошнота и рвота. На следующие дозы эти симптомы наблюдаются еще реже.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редки аллергические реакции.
ВАКЦИНЫ ПРОТИВ ГРИППА
Грипп – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем, поражающее верхние дыхательные пути.
По своей социальной значимости он находится на первом месте среди всех болезней человека. Заболеваемость гриппом и ОРВИ превышает суммарную заболеваемость всеми остальными инфекциями: даже вне эпидемии грипп и ОРВИ составляют до 40% всех заболеваний взрослых и более 60% заболеваний среди детей. Ежегодно по всему земному шару фиксируется ни одна сотня тысяч смертей. Каждые 2-3 года возникают эпидемии. Во время эпидемии каждый пятый россиянин болеет гриппом.
Случаются и пандемии, когда заболевает большинство населения по всему земному шару. Такое массовое инфицирование населения происходит при возникновении нового типа вируса, имеющего незнакомые для иммунной системы человека антигены, т.е. когда у всего населения земного шара нет иммунитета к данному вирусу. Пандемии опасны из-за своего масштаба, из-за тяжести заболевания у многих. Так пандемия 1918-1919 гг. унесла 20 миллионов жизней.
Иммунитет после перенесенного гриппа кратковременный, типоспецифический (т.е. только к тому типу вируса, который вызвал заболевание). Повторные заболевания, вызванные этим же типом вируса возможны через 2-5 лет.
Наиболее частым осложнением гриппа является вторичная бактериальная пневмония. Именно от нее погибает большинство детей младшего возраста, пожилых людей и больных, страдающих хроническими заболеваниями. Пневмония развивается спустя 4-14 дней после исчезновения симптомов гриппа.
Кроме пневмонии встречаются и другие респираторные осложнения: круп (ларинготрахеит), средний отит, синусит, ринит. Грипп также может спровоцировать обострение хронических заболеваний легких (астма, бронхит), декомпенсацию сердечно-сосудистых заболеваний (миокардит, перикардит), почечной недостаточности или эндокринных расстройств (сахарный диабет).
Для профилактики гриппа используются живые, инактивированные, субъединичные и сплит-вакцины.
В Свердловской области преимущественно для вакцинации против гриппа используются субъединичные и сплит-вакцины.:
- Гриппол и Гриппол-плюс. Применяется с 6-ти месячного возраста.
- Совигрипп. Применяется с 6-ти месячного возраста.
- Ультрикс. Применяется с 6 лет.
- Флюарикс (Бельгия) Применяется с 12-ти месяцев.
- Инфлювак (Нидерланды) Применяется с 6-ти месяцев.
- Агриппал (Италия) Применяется с 6-ти месяцев.
- Бегривак (Германия) Применяется с 6-ти месяцев.
- Ваксигрип (Франция) Применяется с 12-ти месяцев.
Инактивированные вакцины вводят внутримышечно или глубоко подкожно в верхнюю треть наружной поверхности плеча.
Говоря обо всех этих вакцинах, хотелось бы отметить, что в состав данных вакцин не входит вирус ни в живом, ни в убитом виде. Все перечисленные вакцины содержат только поверхностные антигены вируса, на которые и вырабатывается иммунитет. Заболевание они вызывать не могут. Наличие же симптомов вирусной инфекции после прививки у некоторых людей связано с тем, что прививки против гриппа делаются в период роста респираторной инфекции. Это просто ОРВИ, которая была бы и без прививки. Это случайное совпадение. От гриппа же прививки эти защищают очень надежно, даже если иммунитет после прививки формируется на фоне ОРВИ. При этом не утяжеляется течение респираторной инфекции. Прививки против гриппа лучше делать до начала эпидемического сезона гриппа.
Прививочные реакции и осложнения. Живые вакцины в течение 3 суток после вакцинации у 2% привитых могут вызывать повышение температуры до 37,50С, легкое недомогание, головную боль, катаральные явления. При подкожном введении убитых вакцин допускается кратковременное повышение температуры выше 37,50С или инфильтратов до 50 мм не более, чем у 3% привитых. При впрыскивании вакцины в нос также возможно кратковременное повышение температуры. Субъединичные и сплит-вакцины дают слабые кратковременные реакции.
Возможны аллергические реакции при наличии анафилактической реакции на куриный белок. В этом случае прививки против гриппа противопоказаны.
ВАКЦИНЫ ПРОТИВ ПАПИЛЛОМАВИРУСНОЙ ИНФЕКЦИИ
В настоящее время известно более 120 типов вируса паппиломы человека, некоторые из них вызывают бородавки на коже, но более 30 типов инфицируют половой тракт. Инфицирование женщин вирусом паппиломы человека является важнейшим фактором канцерогенеза шейки матки. Этот вирус был выявлен в 99,7% биоптатов у женщин с раком шейки матки. Рак шейки матки занимает второе место среди злокачественных опухолей репродуктивных органов у женщин и уступает только раку молочной железы.
По региональному календарю прививки против папилломавирусной инфекции рекомендованы девушкам с 13 летнего возраста.
Для иммунопрофилактики используется две вакцины:
- Гардасил (Мерк Шарп и Доум) – 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 11 и 16 (по 40 мкг), сорбент –маморфный алюминия гидроксифофатсульфат. Схема введения: 0-2-6 мес.
- Церварикс (ГласкоСмитКляйн) — 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 50 мкг 3-О-дезацил 1-4-монофосфорил липид А, алюминия 0,5 мг, 0,624 мг дигидрофосфат-динидрата. Схема введения: 0-1-6 мес.
Вакцины вводятся внутримышечно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины.
Из всех реакций на вакцину чаще регистрируется боль в месте инъекции и головная боль, кратковременное повышение температуры, тошнота, рвота, боли в мышцах и суставах. Крайне редко могут быть сыпи, зуд, воспаление органов малого таза.
ВАКЦИНЫ ПРОТИВ РОТОВИРУСНОЙ ИНФЕКЦИИ
Ротовирусная инфекция – основная причина острого гастроэнтерита, к возрасту 5 лет ею переболевают практически все дети. Эпидемии наблюдаются в зимне-весенний период. В мире ротовирус уносит более 600000 детских жизней в год.
Инкубационный период составляет до пяти суток, при этом острый период начинается с третьего-седьмого дня. Для восстановления после перенесённой болезни ребёнку требуется до пяти суток.
Для данного заболевания характерно острое начало. Основными его признаками являются рвота, резкое повышение температуры тела, часто возникает понос. Стул при данном патологическом состоянии довольно характерный. В первый день он жидкий, желтый, затем приобретает глинообразную окраску. Обычно среди заболевших отмечается появление насморка, покраснение горла и болезненные ощущения при глотании. Для острого периода характерно отсутствие аппетита, а также состояние упадка сил. Ротовирусная инфекция у детей имеет следующее течение: утром отмечается вялость, капризность, тошнота, возможна рвота (иногда со слизью). Аппетит значительно снижен, после принятия пищи рвота характеризуется присутствием кусочков непереваренной еды, также она возникает при употреблении жидкости в объёме свыше пятидесяти миллилитров. В течение дня повышается температура тела, причём к вечеру она может достигать тридцати девяти градусов. Длительность состояния с повышенной температурой может составлять пять дней.
Самолечение грозит развитием осложнений и более тяжёлым течением заболевания. К таким осложнениям относят присоединение к вирусу бактериальной инфекции, отмирание клеток головного мозга (при значительном повышении температуры). В тяжёлых случаях может отмечаться летальный исход.
В Российской Федерации зарегистрировано две вакцины против ротовирусной инфекции:
- Роторикс (Англия)
- РотаТек (Швецария)
Реактогенность обеих вакцин низкая. Вакцины живые в виде капель в рот. Крайне редко в поствакцинальный период может быть повышение температуры, разжижение стула, иногда – рвота.
Первую прививку против ротовирусной инфекции необходимо поставить в возрасте с 6 до 12 недель, все три – до 32 недель. Вакцинация проводится трехкратно с интервалом между прививками в 1 месяц.
Эффективность и приемлемость родительских финансовых стимулов и квазиобязательных схем для увеличения вакцинации детей дошкольного возраста: систематический обзор, качественное исследование и эксперимент дискретного выбора
Задний план: Принятие дошкольных прививок далеко не оптимально. Финансовые стимулы и квазиобязательные меры политики (ограничение доступа к детским учреждениям или образовательным учреждениям для полностью вакцинированных детей) использовались для увеличения охвата вакцинацией на международном уровне, но не в Великобритании.
Цель: Предоставить доказательства эффективности, приемлемости и экономических затрат и последствий финансовых стимулов для родителей и квазиобязательных схем увеличения использования дошкольных вакцинаций.
Дизайн: Систематический обзор, качественное исследование и эксперимент с дискретным выбором (DCE) с анкетой.
Параметр: Сообщество, здравоохранение и образование в Англии.
Участники: Качественное исследование — родители и опекуны дошкольников, работники здравоохранения и образования. DCE — родители и опекуны детей дошкольного возраста, отнесенных к группе «высокого риска» и «не подверженной высокому риску» неполной вакцинации своих детей.
Источники данных: Качественное исследование — фокус-группы и индивидуальные интервью. DCE — онлайн-анкета.
Методы обзора: Обзор включал исследования, изучающие эффективность, приемлемость или экономические затраты и последствия вмешательств, которые предлагали условные вознаграждения или штрафы с реальной материальной ценностью за дошкольные вакцинации, или квазиобязательные схемы, которые ограничивали доступ к «универсальным» услугам по сравнению с обычным уходом или отсутствием вмешательство.Электронная база данных, поиск по справочникам и цитированию.
Полученные результаты: Систематический обзор — недостаточно доказательств, чтобы сделать вывод об эффективности рассматриваемых вмешательств. Были некоторые свидетельства того, что квази-обязательные вмешательства были приемлемыми. Не было достаточных доказательств, чтобы сделать выводы об экономических издержках и последствиях. Качественное исследование — было мало аппетита к материальному стимулированию родителей.Квази-обязательные схемы были более приемлемыми. Оптимизация текущих услуг всегда предпочтительнее предлагаемых вмешательств. DCE и анкета — универсальные финансовые стимулы для родителей были предпочтительнее квазиобязательных вмешательств, которые были предпочтительнее целевых стимулов. Тем, кто сообщил, что им понадобится стимул для полной вакцинации своих детей, требовалось около 110 фунтов стерлингов. Те, кто не считал, что максимально приемлемый стимул составляет около 70 фунтов стерлингов.
Ограничения: Систематический обзор — ряд соответствующих исследований был исключен, поскольку они не соответствовали критериям включения в дизайн исследования.Качественное исследование — было набрано несколько частично вакцинированных и непривитых родителей. DCE и анкета — данные были взяты из удобной выборки.
Выводы: В настоящее время имеется мало данных об эффективности или экономических затратах и последствиях финансовых стимулов для родителей и квазиобязательных мер вмешательства в отношении дошкольных вакцинаций. Универсальные стимулы, вероятно, будут более приемлемыми, чем целевые.Предпочтения в отношении стимулов по сравнению с квази-обязательными вмешательствами могут зависеть от контекста, в котором они возникают.
Будущая работа: Требуются дополнительные доказательства (i) эффективности и оптимальной конфигурации родительского финансового стимула и квазиобязательных мер вмешательства для дошкольных вакцинаций — если эффективность подтверждена, требуются дополнительные доказательства того, как сообщить об этом заинтересованным сторонам и как это повлияет на приемлемость; и (ii) приемлемость родительских финансовых стимулов и квазиобязательных мер вмешательства для дошкольной вакцинации для членов населения, которые не являются родителями дошкольников или соответствующими медицинскими работниками.Дальнейшее рассмотрение следует уделить (i) включению причин отказа от вакцинации в новые мероприятия, способствующие распространению вакцинации; и (ii) как можно оптимизировать существующие услуги.
Регистрация на учебу: Это исследование зарегистрировано как PROSPERO CRD42012003192.
Финансирование: Программа оценки технологий здравоохранения Национального института исследований в области здравоохранения.
FDA разрешает использование у детей в возрасте от 12 до 15 лет
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов в понедельник одобрило запрос Pfizer и BioNTech о разрешении введения их вакцины Covid-19 детям в возрасте от 12 до 15 лет в чрезвычайных ситуациях, что позволяет Ученики средней школы прошли вакцинацию до осени.
Агентство США, предоставляющее вакцину подросткам, также ускорит усилия страны по борьбе с инфекциями, заявляют представители общественного здравоохранения и эксперты по инфекционным заболеваниям.
Двухдозовая вакцина уже разрешена для использования людям от 16 лет и старше. Консультативный комитет по вакцинам Центров по контролю и профилактике заболеваний назначил встречу на среду, чтобы рассмотреть прививки для детей. В случае одобрения CDC, как и ожидалось, его можно будет распространить среди подростков уже на этой неделе.
Исполняющая обязанности комиссара FDA д-р Джанет Вудкок сказала, что это решение приближает «нас к возвращению к нормальному состоянию и прекращению пандемии». Она заверила родителей, что агентство «провело тщательный и тщательный анализ всех доступных данных», прежде чем разрешить их использование подростками.
В конце марта компании заявили, что вакцина оказалась на 100% эффективной в клинических испытаниях более чем 2000 подростков. Они также заявили, что вакцина вызвала у детей «устойчивый» антительный ответ, превышающий таковые в более раннем испытании подростков старшего возраста и молодых людей. Они добавили, что побочные эффекты в целом соответствовали тем, которые наблюдались у взрослых.
Считается, что вакцинация детей имеет решающее значение для прекращения пандемии. По словам представителей органов здравоохранения и экспертов, нация вряд ли сможет добиться коллективного иммунитета — когда у достаточного количества людей в данном сообществе есть антитела против определенного заболевания — до тех пор, пока дети не смогут пройти вакцинацию.
По данным правительства, дети составляют около 20% от общей численности населения США. По словам экспертов, от 70% до 85% населения США должны быть вакцинированы против Covid для достижения коллективного иммунитета, а некоторые взрослые могут отказаться от прививки. Хотя сейчас все больше экспертов говорят, что коллективный иммунитет становится все менее вероятным по мере распространения вариантов.
Главный медицинский советник Белого дома доктор Энтони Фаучи заявил в апреле, что США могут начать вакцинацию детей старшего возраста от Covid-19 к осени, в то время как дети младшего возраста могут начать делать прививки к началу следующего года.
Вакцина будет вводиться серией из двух доз с интервалом в три недели по той же схеме для детей от 16 лет и старше, согласно FDA.
Утверждение FDA для детей младше 12 лет может прийти во второй половине этого года. В слайд-презентации, сопровождавшей отчет о прибылях и убытках компании от 4 мая, Pfizer заявила, что планирует подать заявку на разрешение на вакцину для использования у детей ясельного и раннего возраста в сентябре и младенцев в ноябре. Компания заявила в пятницу, что уже начата процедура подачи заявки на получение полного одобрения FDA для использования людьми в возрасте от 16 лет.
В конце марта Pfizer и BioNTech начали клинические испытания своей вакцины на здоровых детях в возрасте от 6 месяцев до 11 лет. Moderna and Johnson & Johnson, вакцины которых разрешены для людей от 18 лет и старше, также тестируют свои прививки в более молодых возрастных группах.
Объявление от FDA также было сделано на фоне стремления президента Джо Байдена вновь открыть школы для очного обучения. Администрация Байдена уже заявила, что потратит 10 миллиардов долларов на тестирование Covid для школ, чтобы ускорить возвращение к очным занятиям по всей стране.
Дети, делающие вакцинацию, также могут разрешить внеклассные мероприятия после школы, такие как спорт, искусство и другие личные занятия.
В то время как родители могут чувствовать облегчение, что их дети могут пройти вакцинацию, некоторые эксперты в области здравоохранения сомневаются, следует ли удерживать дозы для детей, которые считаются менее подверженными риску тяжелых заболеваний, в то время как люди с более высоким риском во всем мире остаются без защиты.
Доктор Крейг Спенсер, директор отдела глобального здравоохранения и неотложной медицины в Медицинском центре Колумбийского университета, сказал, что нет необходимости делать выбор между вакцинацией детей и распространением прививок среди остального мира.По его словам, США могут сделать и то, и другое. Но добавил, что разочарован тем, что США не уделяют больше внимания вакцинации остального мира.
«Если бы я спросил вас, следует ли делать вакцинацию 12-летнему ребенку без проблем со здоровьем или 57-летнему медицинскому работнику, который ежедневно ухаживает за пациентами с Covid, ответ будет предельно ясным, верно ? » он сказал. «Почему этот расчет меняется, если это медицинский работник из другой страны?»
CDC говорит, что дети в возрасте от 12 лет должны получить вакцину Pfizer от COVID-19: обновления коронавируса: NPR
Флакон и шприц вакцины Pfizer-BioNTech COVID-19.Консультативная группа Центров по контролю и профилактике заболеваний рекомендовала вводить вакцину Pfizer-BioNTech детям в возрасте от 12 до 15 лет. Яап Арриенс / Нур Фото через Getty Images скрыть подпись
переключить подпись Яап Арриенс / Нур Фото через Getty ImagesФлакон и шприц вакцины Pfizer-BioNTech COVID-19.Консультативная группа Центров по контролю и профилактике заболеваний рекомендовала вводить вакцину Pfizer-BioNTech детям в возрасте от 12 до 15 лет.
Яап Арриенс / Нур Фото через Getty ImagesЦентры по контролю и профилактике заболеваний рекомендуют вводить вакцину Pfizer COVID-19 подросткам в возрасте 12-15 лет.
Директор CDC Рошель Валенски сделала заявление, в котором говорилось: «CDC теперь рекомендует использовать вакцину среди этой группы населения, и поставщики медицинских услуг могут начать вакцинацию их сразу.»
Независимый федеральный консультативный комитет в среду проголосовал — 14 за с одним отказом — рекомендовать быстро одобрить вакцину Pfizer-BioNTech для людей в возрасте 12 лет. борьба с COVID-19, так как многие штаты следуют рекомендации.
Ранее вакцины COVID-19 в США.С. был разрешен только для людей в возрасте 16 лет и старше. Pfizer — первый производитель вакцин, получивший разрешение на использование в экстренных случаях для молодых американцев после того, как в мартовском клиническом испытании он продемонстрировал, что его вакцина на 100% эффективна в предотвращении COVID-19 у участников исследования в возрасте от 12 до 15 лет.
«Мы. готов «, — сказал президент Байден в своем обращении в среду днем. «Для этой новой группы населения внедрение вакцины будет быстрым и эффективным. С завтрашнего дня более 15 000 аптек по всей стране будут готовы к вакцинации этой возрастной группы.«
Публично ожидая завершения процесса авторизации CDC и FDA, администрация Байдена начала незаметно закладывать основу для немедленного распространения вакцины среди подростков.
Это включает в себя активную работу по привлечению педиатров и семейных врачей к назначению доз своим пациентам, обеспечение готовности аптек к обслуживанию более молодых пациентов и обращение к поставщикам услуг Medicaid, поскольку 40% детей в стране застрахованы через Детское здравоохранение. Программа страхования.
Примечательно, что официальный представитель Белого дома сообщил NPR, что администрация планирует обеспечить доставку небольших упаковок вакцин Pfizer в кабинеты врачей, как только они станут доступны. Это было серьезным препятствием, поскольку вакцина Pfizer в настоящее время поставляется только в упаковках, содержащих почти 1200 доз, что больше, чем могут выдержать многие частнопрактикующие врачи. Pfizer заявила, что планирует начать поставки небольших упаковок к концу этого месяца.
По мере того, как лето подходит к концу, молодые люди снова возвращаются в школу, прежде чем они вернутся в классы.Администрация планирует работать над тем, чтобы вакцины от COVID-19 предлагались в рамках ежегодных медосмотров и спортивных осмотров, которые дети и подростки часто обязаны проходить до начала занятий в школе.
Группа считает, что исследования подтверждают использование вакцины у подростков
Во время почти четырехчасового заседания консультативный комитет заслушал подробности исследований, показывающих, что вакцина предотвратила COVID-19 у более чем 1000 подростков в возрастном диапазоне, в то время как 16 Случаи произошли у тех, кто получал плацебо.О серьезных побочных эффектах не сообщалось.
Должностные лица общественного здравоохранения, включая представителей CDC и независимых советников в комитете, заявили, что вакцина еще больше поможет контролировать пандемию коронавируса в США и других странах, которые обычно следуют примеру США. Данные, представленные CDC, показали, что около 20% случаев COVID-19 в США приходится на детей и подростков 17 лет и младше.
Американская академия педиатрии одобрила этот шаг в заявлении, зачитанном во время встречи.
«Это действительно захватывающее событие, которое позволяет нам защитить большое количество детей и помочь им восстановить свою жизнь после действительно тяжелого года», — сказал президент AAP Ли Савио Бирс. «Как педиатр и родитель, я с нетерпением жду возможности вакцинации своих детей и пациентов, и я очень рад, что теперь дети в возрасте от 12 лет и старше могут быть защищены. Данные продолжают показывать, что эта вакцина безопасна и эффективна. Я призвать всех родителей позвонить своему педиатру, чтобы узнать больше о том, как сделать прививки своим детям и подросткам.»
Комментарии общественности во время открытого заседания включали вопросы о том, оправдывает ли относительно низкий риск серьезных осложнений COVID-19 у детей использование вакцины в этой возрастной группе до проведения дополнительных исследований.
Исследование включало более 2000 подростков, но были раскритикованы некоторыми общественными комментаторами за недостаточный размер. Комментаторы также выразили обеспокоенность по поводу того, что исследований было недостаточно, чтобы продемонстрировать, есть ли какие-либо долгосрочные эффекты, связанные с этой или другими вакцинами COVID-19.
Представители CDC и Pfizer подчеркнули результаты исследования, которые показывают, что вакцина чрезвычайно безопасна для этой возрастной группы, что аналогично тому, что наблюдали у взрослых в течение нескольких месяцев.
Более 150 миллионов человек в США получили по крайней мере одну дозу одной из вакцин COVID-19 с очень низким уровнем серьезных побочных эффектов.
Разрешение приходит на лето
Разрешение и одобрение приходит вовремя, чтобы многие подростки прошли вакцинацию перед участием в летних мероприятиях, таких как кемпинг и групповые виды спорта.Уже предпринимаются усилия по вакцинации как можно большего числа подростков до возобновления школьного обучения в августе и сентябре.
В педиатрических исследованиях CDC и FDA оценили ту же схему с двумя дозами, разделенную на три недели, которая используется для людей в возрасте от 16 лет и старше.
Хотя дети и подростки обычно имеют более легкие симптомы, если они заражаются COVID-19, по сравнению со взрослыми, они, тем не менее, могут передать коронавирус другим людям. Это заставило родителей обеспокоиться перспективой полного открытия школ осенью.
«Я думаю, что осенью мы должны перейти в полноценную школу, в полноценную очную школу», — сказал директор CDC Валенски на саммите CNBC по вопросам здоровья во вторник.
Несмотря на то, что администрация Байдена настаивала на том, чтобы обеспечить прививку от COVID-19 достаточному количеству американцев для установления коллективного иммунитета, темпы вакцинации в США в последние недели замедлились, и многие взрослые предпочитают не делать прививки.
Данные CDC показывают, что чуть более трети американцев полностью вакцинированы, при этом 46% получили хотя бы одну дозу.Хотя опросы показали, что только от 46% до 60% родителей заявили, что планируют иммунизацию своих детей-подростков, открытие вакцинации для миллионов подростков, вероятно, приблизит США к цели коллективного иммунитета.
Чтобы помочь в убеждении, чиновник Белого дома говорит, что администрация Байдена уже провела вебинары и слушания с Американской академией педиатрии и многочисленными образовательными ассоциациями.
На этой и следующей неделе будет больше занятий, в том числе с Американской ассоциацией лагерей и поставщиками медицинских услуг для индейцев.
В ближайшие дни и недели будет проводиться телевизионная реклама, кампании в социальных сетях и мероприятия с участием «знаменитостей и влиятельных лиц, у которых есть возможность обратиться к подросткам и их родителям». Белый дом отказался сообщить, кем могут быть эти знаменитости.
Он не знаменитость по любому традиционному определению, но главный хирург США Вивек Мурти собирается провести на следующей неделе круглый стол с родителями, чтобы ответить на вопросы о вакцине.
В марте компании Pfizer и Moderna начали педиатрические испытания своих вакцин у детей в возрасте от 6 месяцев.Результаты ожидаются в начале осени. Ни одна из компаний не обращалась в FDA за разрешением на применение в экстренных случаях у детей младше 12 лет.
Johnson & Johnson возобновила поставки своей однократной вакцины в прошлом месяце после того, как федеральные регулирующие органы США прекратили 10-дневную паузу в введении вакцины, пока есть потенциальная связь. на редкую форму тромба.
Вакцины Moderna и Johnson & Johnson в настоящее время разрешены только для взрослых в возрасте 18 лет и старше.
Между тем, по сообщению Associated Press, штаты уже начали рассылку вакцины Pfizer педиатрам в ожидании рекомендации среды.
Вероятно, легальные, «паспорта вакцины» появятся в качестве следующего раздела по коронавирусу
Но по мере того, как нация изо всех сил пытается выйти из самого серьезного кризиса общественного здравоохранения за столетие, появление цифровых приложений для проверки вакцин — современной версии «Всемирной организации здравоохранения». желтая карточка », которая предоставляет международное доказательство вакцинации против желтой лихорадки, вызвала интенсивные споры о том, может ли вообще требоваться доказательство вакцинации.
Во вторник губернатор Техаса Грег Эбботт стал последним губернатором-республиканцем, издавшим указ, запрещающий государственным учреждениям и частным организациям, получающим средства от штата, требовать доказательства вакцинации.Всемирная организация здравоохранения, сославшись на озабоченность по поводу справедливости, также заявила во вторник, что в настоящее время не поддерживает обязательное доказательство вакцинации для международных поездок.
Остальные продвигаются вперед. Такие университеты, как Rutgers, Brown и Cornell, уже заявили, что этой осенью потребуют от студентов доказательства вакцинации. Майами Хит на этой неделе стала первой командой в НБА. открыть специальные разделы «Только для вакцинированных».
И хотя предприятия еще не объявили о полном запрете непривитых клиентов, некоторые штаты и технологические фирмы готовятся: по крайней мере 17 компаний или некоммерческих организаций разрабатывают веб-сайты или приложения, которые могут использоваться спортивными объектами, ресторанами и другими предприятиями, стремящимися сохранить свою безопасность клиентов и сотрудников, по словам Джоэла Уайта, исполнительного директора Health Innovation Alliance, широкой коалиции поставщиков медицинских услуг, технологических компаний, работодателей и страховщиков.
Авиакомпании, включая JetBlue и United, также тестируют приложение CommonPass, разработанное The Commons Project, некоммерческим фондом, занимающимся использованием технологий для помощи людям в управлении своей личной информацией. Авиакомпания для Америки, торговая группа основных авиаперевозчиков страны, выступает против обязательного подтверждения вакцинации для авиаперелетов, но хотела бы, чтобы путешественники могли легко и чисто продемонстрировать свой статус. В других странах может потребоваться подтверждение вакцинации, и приложения также могут быть использованы для подтверждения отрицательных результатов теста на коронавирус, который в Соединенных Штатах требуется для международных путешественников.
«На первый взгляд, требование доказательства вакцинации очень похоже на« Ни обуви, ни рубашки, ни обслуживания », — сказал Марк Тушнет, профессор права из Гарварда.
Центры по контролю и профилактике заболеваний уже предоставляют всем, кто вакцинирован, карту, которая может служить доказательством, и люди всегда могут иметь при себе бумажные записи об отрицательных тестах на коронавирус. Но лидеры отрасли сравнивают приложения для цифровой вакцинации со службами проверки безопасности, такими как TSA PreCheck; это не обязательно, но это может сделать путешествие более приятным.
Вакцина против COVID-19 | Департамент здравоохранения округа Триест
Вакцинация без предварительной записи, доступная в наших клиниках
Все наши клиники вакцинации открыты для вакцинации без предварительной записи. Вы можете распечатать флаер на английском или испанском языке с указанием места и времени. . Встречи по-прежнему можно запланировать через наш веб-сайт. Все площадки закрыты на обед с полудня до 13:00. Вакцина Pfizer доступна во всех наших клиниках.
| Наши клиники вакцинации | Когда | Услуги |
|---|---|---|
Aurora East Office | по понедельникам и пятницам.м.-15 ч .; Среда с 16:30 до 18:30; Выберите субботу | Pfizer доступен Помощь на испанском языке |
Castle Rock Office | по вторникам и пятницам с 9 до 15 часов. | Pfizer доступен Помощь на испанском языке |
Westminster Office, | вторник и четверг, 9 часов утра.м.-15.00 | Pfizer доступен Помощь на испанском языке |
Lone Tree Office | Среда и четверг с 9 до 15 часов. | Pfizer доступен Помощь на испанском языке |
Englewood Office | Понедельник и среда, 9 часов утра.м.-15.00 | Доступна Pfizer Доступна помощь на испанском языке |
Центр отдыха Малли | Четверг с 9 до 15 часов. | Доступно Pfizer Доступна помощь на испанском языке |
Местные педиатрические поликлиники с Pfizer для детей 12-17 лет
Стратегия вакцинации Департамента здравоохранения округа Три округа
27 мая: Прочтите наш Обзор стратегии вакцинации94 Получите шанс выиграть 1 миллион долларов за вакцинацию
Если вы вакцинированы и старше 18 лет, вы автоматически получаете шанс выиграть 1 миллион долларов от штата Колорадо.Последний день подачи заявки — 30 июня. С 4 июня по 7 июля будет проведено пять рисунков.
Проверка записей о вакцинации
Используйте общедоступный портал Информационной системы иммунизации штата Колорадо, чтобы просмотреть и распечатать записи о ваших прививках. Если вы не можете найти свои записи или они неверны, следуйте инструкциям CIIS по обновлению своих записей.
Сообщение о проблемах поставщика вакцины
Используйте систему обратной связи штата, чтобы сообщить о поставщиках, которые не соблюдают правила штата.Это включает в себя запрос у вас удостоверения личности или свидетельства о страховании для вакцинации или оплату посещения офиса.
Бесплатные поездки до места вакцинации
Не позволяйте транспортным средствам помешать вам или вашей семье пройти вакцинацию. Программа Ride United Mile High United Way предоставляет доступ к бесплатным поездкам к пунктам вакцинации по всему Колорадо с понедельника по пятницу с 8:00 до 17:00. Позвоните по телефону 2-1-1, чтобы узнать больше.
Вакцинация на рабочем месте
В настоящее время штат предлагает программу вакцинации на рабочем месте для работодателей, профсоюзов и торговых ассоциаций любого размера.Это бесплатно, и государство координирует укомплектование персоналом, логистику и поставку вакцин. Запишитесь сегодня!
Латвийской женщине в США предъявлено обвинение в участии в киберпреступной группе
Автор: ЭРИК ТАКЕР, Associated Press
Размещено: / Обновлено:ФАЙЛ — На этой фотографии из архива от 9 марта 2021 года Лиза Монако выступает на слушаниях в судебном комитете Сената на Капитолийском холме в Вашингтоне для рассмотрения ее кандидатуры на пост заместителя генерального прокурора.Латвийской женщине было предъявлено обвинение в разработке вредоносного программного обеспечения, используемого крупной цифровой сетью киберпреступлений, которая заразила компьютеры по всему миру и разграбила банковские счета на миллионы долларов. (AP Photo / Alex Brandon, файл)
ВАШИНГТОН (AP). Женщине из Латвии было предъявлено обвинение в разработке вредоносного программного обеспечения, используемого организацией по борьбе с киберпреступностью, которая заразила компьютеры по всему миру и разграбила банковские счета на миллионы долларов, сообщило в пятницу Министерство юстиции.
Алле Витте предъявлено обвинение по 47 пунктам обвинения в участии в организации, известной как Trickbot Group, которая, по утверждениям властей, действовала в России и некоторых других странах.Группу обвиняют в заражении миллионов компьютеров по всему миру вредоносным ПО, нацеленным на больницы, школы, правительства, предприятия и другие организации.
Витте, который, по утверждениям властей, ранее проживал в Суринаме, был арестован в Майами в феврале. По данным Министерства юстиции, в пятницу она была привлечена к уголовной ответственности в федеральном суде Кливленда.
Обвинение, которое, по словам Министерства юстиции, является частью недавно созданной целевой группы по программам-вымогателям, началось в тот момент, когда администрация Байдена столкнулась с растущим бедствием атак программ-вымогателей, нацеленных на важнейшие цепочки поставок, включая мясо и топливо.Белый дом, который также борется с кампаниями кибершпионажа, направленными на правительственные учреждения США, на этой неделе выпустил меморандум, в котором подчеркивается, что борьба с программами-вымогателями является главным приоритетом.
«Эти обвинения служат предупреждением для потенциальных киберпреступников, что Министерство юстиции через Целевую группу по программам-вымогателям и цифровому вымогательству и вместе с нашими партнерами будет использовать все имеющиеся в нашем распоряжении инструменты для нарушения экосистемы киберпреступников», — заявил заместитель генерального прокурора Об этом говорится в заявлении Лизы Монако.
В обвинительном заключении Витте обвиняется в участии в схеме кражи миллионов долларов у организаций по всему миру путем заражения компьютеров вредоносным ПО, которое захватывает личную информацию, такую как номера кредитных карт и пароли, и дает членам TrickBot доступ к сетям жертв.
Среди целей, указанных в обвинительном заключении, — фирмы по недвижимости и юридические фирмы, загородные клубы, округа государственных школ и другие компании.
По словам прокуроров, Витте работал в этой группе разработчиком вредоносных программ, создавая код, связанный с программами-вымогателями, которые сообщали жертвам, что им необходимо приобрести специальное программное обеспечение для расшифровки файлов.Ее также обвиняют в предоставлении кода, который отслеживал и отслеживал авторизованных пользователей вредоносного ПО.
В октябре, за несколько недель до президентских выборов 2020 года, Microsoft объявила о возбуждении судебного иска с целью помешать работе TrickBot в ходе операции, направленной на отключение командно-управляющих серверов в автономном режиме.
Обвинительное заключение, которое включает нескольких других подсудимых, чьи имена были затемнены, включает обвинения в заговоре с целью совершения компьютерного мошенничества, кражи личных данных при отягчающих обстоятельствах и других преступлений.
Не сразу стало ясно, есть ли у Витте адвокат.
____
Следите за сообщениями Эрика Такера в Twitter: http://www.twitter.com/etuckerAP
Руководство по управлению рисками для защиты от программ-вымогателей
Программы-вымогатели особенно опасны для организаций здравоохранения и биологических наукRansomware — это вредоносный вектор киберугроз, который использует вредоносное ПО для шифрования, чтобы предотвратить доступ пользователей к их системам и данным, если выкуп не будет выплачен в обмен на ключи дешифрования.То, что когда-то было простым вымогательством, превратилось в тройную угрозу. Криминальные хакеры теперь не только угрожают опубликовать данные, если выкуп не будет оплачен криптовалютой в обмен на ключ разблокировки и заверения в том, что любые взятые данные будут удалены, но также все чаще вывозят конфиденциальные данные и делятся ими с другими, часто правительствами принимающих стран, противодействующими Интересы США. Эти хакеры также используют данные клиентов или контактов жертвы для совершения дополнительных эксплойтов.
Недавняя атака программ-вымогателей на Colonial Pipeline остановила поставки бензина для большей части Восточного побережья и высветила уязвимость нашей критически важной инфраструктуры, важной частью которой является сектор здравоохранения и биологических наук.Можно легко представить себе риск для больниц, например, когда они будут отрезаны от их электронных записей, необходимых для оценки их пациентов, которые в этом случае могут не получить жизненно важную помощь. Точно так же компании, производящие фармацевтические препараты и медицинские устройства, подвергаются большому риску, если их закодированные данные об участниках клинических испытаний, некоторые из которых содержат коммерческую тайну, будут замешаны в атаке программ-вымогателей. В общем, воры жаждут медицинских данных по разным причинам, включая слабые места кибербезопасности своих целей, потенциальную полезность идентифицируемой личной информации, ценность клинической интеллектуальной собственности и интеллектуальной собственности устройства, а также потому, что медицинская информация может использоваться в качестве основы. для фальшивых счетов в федеральные платежные органы и органы штата.И многие, если не большинство из этих киберпреступников, базируются в странах, особенно в Китае и России, которые защищают их от досягаемости правоохранительных органов США.
В результате многие организации удовлетворили требования злоумышленников и заплатили запрашиваемый выкуп, посчитав это наиболее эффективным способом разрешения ситуации. Их поддерживали страховые компании, которые посчитали, что затраты на ремонт системы и восстановление данных часто превышают стоимость выплаты выкупа. Однако из-за роста требований хакеры оказались более амбициозными и менее надежными, и, что наиболее важно, U.Правительство Южной Кореи пришло к выводу, что атаки программ-вымогателей на элементы критически важной инфраструктуры, включая организации, связанные с здравоохранением, ставят под угрозу национальную безопасность, ситуация с платежами и соблюдением требований изменилась.
Недавно Федеральное бюро расследований («ФБР»), Министерство здравоохранения и социальных служб США («HHS») и Агентство кибербезопасности и безопасности инфраструктуры («CISA») опубликовали отчет [1] , привлекающий внимание к безудержной активности программ-вымогателей, нацеленных на сектор здравоохранения.Другие органы исполнительной власти, в том числе само Министерство юстиции США, заявили, что программы-вымогатели сейчас являются главным приоритетом для правоохранительных органов и национальной безопасности. Кроме того, Управление по контролю за иностранными активами Министерства финансов США («OFAC») бросило тень на хакеров, которые могут быть агентами стран, враждебных Соединенным Штатам, по поводу выплаты выкупа.
Принимая во внимание эту эволюцию правоприменительной политики, хотя, как и в случае с Colonial Pipeline, которая сочла необходимым выплатить выкуп, для организации явно более чем когда-либо необходимо иметь надежные меры по обеспечению соответствия и устойчивости, чтобы обеспечить для обеспечения безопасности, нормативного надзора и обеспечения соблюдения на федеральном уровне и уровне штата.
Таким образом, это предупреждение для клиентов суммирует (а) меняющийся ландшафт нормативно-правового регулирования и риски для медицинских организаций, (б) упреждающие меры, которые организации здравоохранения должны принимать, чтобы помочь предотвратить атаки программ-вымогателей, и (в) ответные меры, которые организация здравоохранения следует принять после атаки программы-вымогателя.
Изменение нормативно-правовой базы Федеральное бюро расследованийВ течение многих лет у организаций было мало указаний относительно того, платить ли выкуп или нет.Хотя, например, ФБР обычно препятствует выплате выкупа, оно также признает, что в некоторых ситуациях оплата может быть единственным жизнеспособным вариантом для возобновления деятельности или даже для выживания организации. Хотя это остается верным в некоторых крайне серьезных ситуациях, таких как ситуация с Colonial Pipeline, где под контролем ФБР было выплачено выкуп в размере около 5 миллионов долларов, сейчас существует презумпция, что платежа следует избегать, даже если ФБР все еще будет рассматривать вымогала сущность в качестве жертвы.В меньшей степени это относится к другим правительственным учреждениям.
Управление по контролю за иностранными активами1 октября 2020 года OFAC и Сеть по борьбе с финансовыми преступлениями (известная как FinCEN) предупредили, что компании рискуют нарушить правила OFAC и наложить нормативные и финансовые санкции, когда они осуществляют или содействуют выплатам программ-вымогателей злоумышленникам, которые являются или являются агентами лиц, подпадающих под санкции. [2] OFAC предупреждает, что, если иное не разрешено, соответствующие правила и положения OFAC [3] требуют, чтобы U.S. физическим и юридическим лицам запрещается прямо или косвенно участвовать или способствовать сделкам с физическими и юридическими лицами, включенными в Список специально обозначенных и заблокированных лиц OFAC («Список SDN»). В список SDN входят лица, на которые распространяется полное эмбарго страны или региона, например Иран, Северная Корея и Сирия, а также другие заблокированные лица.
В рекомендациях OFAC говорится, что это «относится к компаниям, которые взаимодействуют с жертвами атак программ-вымогателей, например, тех, кто занимается страхованием от киберпространства.. . и финансовые услуги, которые могут включать обработку выкупа. . . . » [4] I Если в такой транзакции участвует физическое или юридическое лицо из США, OFAC оставляет за собой право предпринять принудительные действия, включая наложение гражданских денежных штрафов, обращение в правоохранительные органы и другие административные меры. [5] Широкий объем рекомендаций OFAC также влияет на киберстраховщиков, так что организациям может быть отказано в получении страхового покрытия, если они нарушают правила OFAC.В свете этой новой рекомендации организации должны проявлять осторожность при рассмотрении вопроса о выплате выкупа и должны переключить свое внимание на принятие упреждающих мер по обеспечению соблюдения нормативных требований для снижения риска и предотвращения атаки программ-вымогателей.
Управление по гражданским правам и HIPAAУправление по гражданским правам («OCR»), агентство HHS, отвечающее за регулирование деятельности организаций здравоохранения, которые являются «страховыми организациями» и их «деловыми партнерами» в соответствии с Законом о переносимости и подотчетности медицинского страхования 1996 года («HIPAA»). ) и Закон о медицинских информационных технологиях для экономического и клинического здоровья («HITECH») аналогичным образом демонстрирует предвзятость правоприменения.Таким образом, OCR рассматривает атаку с помощью программы-вымогателя как нарушение, и в первую очередь обязано обеспечить соблюдение требований правила уведомления о нарушениях HIPAA 45 C.F.R. Часть 164, подраздел D. Соответственно, OCR выпустило руководство, в котором указывается, что заражение программами-вымогателями, включающая ранее незашифрованную защищенную медицинскую информацию («PHI»), обычно считается приобретением и несанкционированным раскрытием, представляющим угрозу для конфиденциальности и безопасности PHI.Это, в свою очередь, потребует отчетности и уведомления регулирующих органов и частных лиц, если организация не проведет оценку риска для установления низкого риска компрометации. Таким образом, крайне важно, чтобы охваченные медицинские учреждения и деловые партнеры максимально использовали свои программы соответствия и, если они подверглись атаке программ-вымогателей, использовали компьютерную криминалистику, чтобы понять основную причину и характер атаки, чтобы поддержать оценку риска и определение нарушений. .
Соображения государственного праваВторя обеспокоенности федерального регулирующего органа, регулирующие органы некоторых штатов также выпустили инструкции, касающиеся программ-вымогателей, и заняли жесткие меры по обеспечению соблюдения.Например, в феврале 2021 года Департамент финансовых услуг штата Нью-Йорк («NYDFS») опубликовал Страховое циркулярное письмо № 2, [6] , в котором обсуждались риски киберстраховщиков, связанные с выплатами программ-вымогателей. NYDFS придерживается позиции, согласно которой выплаты выкупа «разжигают порочный круг программ-вымогателей». Кроме того, NYDFS не рекомендует производить выплаты выкупа по трем основным причинам: (а) возможность того, что выкупные выплаты могут нарушить правила OFAC, (б) отсутствие гарантий со стороны злоумышленника в отношении восстановления доступа к данным (или возврата извлеченных данных без публичного раскрытия) (c) вероятность того, что выплаты выкупа будут использоваться для финансирования будущих атак программ-вымогателей против той же самой или других организаций.Все это верно, но не имеет большого значения для организации, которая столкнется с исчезновением, если ее файлы будут зашифрованы непонятным образом враждебным субъектом.
Подобно федеральным регулирующим органам, NYDFS действительно предоставляет рекомендации по упреждающим и превентивным действиям по снижению риска. Сосредоточившись на важном присутствии страховщиков, NYDFS рекомендует, чтобы страховщики и страхователи: (а) оценивали кибербезопасность застрахованного, (б) учитывали общеотраслевой риск, а также риск, характерный для компании, при оценке риска, (в) приверженность кибербезопасности. образования, (d) нанимать экспертов по рискам кибербезопасности для консультирования по вопросам управления рисками, и (e) требовать уведомления правоохранительных органов об инцидентах, связанных с кибербезопасностью.Подводя итог, очевидно, что государства побуждают отрасль более изощренно готовиться к проблемам с программами-вымогателями и реагировать на них, чтобы снизить финансовые последствия таких событий.
Рекомендуемые профилактические мерыПервый шаг для любой организации к тому, чтобы избежать вреда от программ-вымогателей, — это проактивно внедрить программу соответствия и процедуры для предотвращения программ-вымогателей до того, как они появятся. Организации должны внедрить программу соответствия, основанную на оценке рисков, для снижения подверженности киберрискам.OFAC также заявило, что такая программа является фактором, который он может учитывать при определении масштабов своей правоприменительной деятельности. Ключевые элементы, которые организация должна учитывать, включают (а) обязательства руководства, (б) оценку рисков, (в) внутренний контроль, (г) тестирование и аудит и (д) обучение.
Обязательство руководства : Учитывая серьезность программ-вымогателей, а также любого проникновения злоумышленников в системы, любая атака будет в значительной степени затрагивать высшее руководство, и, следовательно, любая жизнеспособная программа соответствия должна включать ее создание, надзор и оперативную поддержку.Сотрудник организации, отвечающий за соблюдение нормативных требований, независимо от того, занимается ли он проблемами программ-вымогателей или общими требованиями киберпреступности, должен иметь прямой доступ к отчетности высшим руководителям и совету директоров организации. Это больше, чем просто отображение «тона наверху». Правоприменительные органы рассматривают это как непременное условие очевидной приверженности организации соблюдению нормативных требований.
Оценка риска : Никакая программа соответствия не может быть оправдана для регулирующих органов и правоохранительных органов, если она не основана на оценке рисков на основе данных, которая охватывает потенциальные уязвимости кибербезопасности в технических системах, в элементах резервного копирования и устойчивости, а также в человеческих ресурсах.Такие оценки должны быть постоянными, при условии периодического обучения, тестирования и документированных оценок результатов.
Внутренний контроль : Организация должна иметь внутренний контроль, достаточный для выявления, перехвата, эскалации, сообщения (при необходимости) и ведения записей, относящихся к деятельности, которая может быть заподозрена с использованием программ-вымогателей. Эти средства контроля включают внедрение письменных политик и процедур, описывающих программу соответствия, общий внутренний контроль, обеспечение соблюдения политик и процедур, политик и процедур ведения документации, а также информирование о политиках и процедурах программы соответствия всем соответствующим сотрудникам, особенно тем, кто работает в условиях повышенного риска. областях, а также соответствующим внешним сторонам, выполняющим обязанности программы соответствия.
Предотвращение программ-вымогателей — один из ключевых аспектов надежной программы кибербезопасности, которая включает в себя (а) введение ограничений на локальный и удаленный доступ в сети организации (включая VPN-соединения, многофакторную аутентификацию, где это возможно, и усиленные ограничения для привилегированных учетных записей), ( б) проведение тренингов по безопасности с особым подходом к предотвращению программ-вымогателей и реагированию на них, (в) внедрение брандмауэров и антивирусных решений нового поколения, (г) внедрение фильтров спама в электронной почте, (д) обеспечение шифрования данных при передаче и хранении, (f) регулярное применение программных исправлений и (g) регулярное резервное копирование данных и систем (и периодическое тестирование таких резервных копий).
Чтобы должным образом обеспечить непрерывность бизнеса при атаке программы-вымогателя и прерывании операций, политика и процедуры организации должны включать надежный план резервного копирования данных и обеспечения непрерывности бизнеса, в особенности ориентированный на реагирование и устойчивость в случае атаки программы-вымогателя.
Тестирование и аудит : Программа соответствия должна содержать всеобъемлющую и объективную функцию тестирования или аудита в реальном времени, чтобы гарантировать, что организация выявляет слабые места и недостатки программы, а также методологию для улучшения своей программы для устранения любых выявленных пробелов в соответствии.Это должно включать внутреннее тестирование, такое как моделирование фишинга и других проникновений электронной почты, а также «настольные» военные игры для оценки технической и человеческой осведомленности и реакции. Это также может включать аудит и тестирование третьими сторонами.
Обучение : В то время как преступники-вымогатели становятся все более технически подкованными, большинство атак по-прежнему начинаются с социальной инженерии, например с фишинга или целевого фишинга, а также с использованием человеческих уязвимостей.Таким образом, обучение, связанное с программами-вымогателями и кибербезопасностью, должно проводиться для всего потенциально уязвимого персонала на периодической основе и должно включать всесторонние знания и обязанности, связанные с конкретной работой, с упором на подотчетность, требования к отчетности и измерение соответствия параметрам безопасности.
Рекомендуемые меры реагирования
Даже самые сложные организации с надежными средствами контроля все еще подвержены риску атак программ-вымогателей.Недавний эксплойт Solar Winds, не связанный с программами-вымогателями, который начался с создания и распространения фальшивым обновлением программы иностранным субъектом и привел к проникновению в несколько высокотехнологичных компаний и критических правительственных агентств, включая CISA, демонстрирует, что даже наиболее подготовленные организация все еще может подвергнуться успешной атаке. Таким образом, любая организация должна реализовать план реагирования, который возлагает ответственность на назначенных лиц за выполнение конкретных корректирующих действий.Среди важнейших элементов эффективного реагирования можно выделить следующие:
Связаться с правоохранительными органами: Настоятельно рекомендуется, чтобы организация, столкнувшаяся с атакой программы-вымогателя, обратилась в ФБР или другие федеральные органы и полностью удовлетворила запросы этих органов о предоставлении информации после консультации с юрисконсультом. Мы понимаем, что такой контакт может создавать нормативный риск и создавать требования к отчетности, которые могут препятствовать такому контакту, и это способствует необходимости совета со стороны юриста.
Выполните оценку риска: Это не оценка уязвимости, на которой основывается программа соответствия. Теперь, когда фактическая атака уже идет или, что более вероятно, завершена, организация должна оценить риски, с которыми она сталкивается, в том числе была ли раскрыта личная информация, PHI или другая важная информация; влияет ли это на обслуживание клиентов или пациентов; и был ли скомпрометирован какой-либо другой аспект работы или безопасности.
Смягчить распространение: Сразу после активации плана реагирования, описанного в программе соответствия, организация должна предпринять все доступные шаги для смягчения внутреннего распространения вредоносного ПО в своей системе. Эти шаги могут включать (а) отключение затронутых компьютеров от сети (и Интернета), (б) отключение общих дисков, (в) блокирование трафика на сайты управления и контроля программ-вымогателей и (г) сбор «индикаторов компрометации» («IoCs ») Для оценки в рамках расследования.
Идентифицировать злоумышленника: Не всегда возможно идентифицировать сторону, которая совершает атаку программы-вымогателя. Однако, если возможно, организация должна идентифицировать злоумышленника-вымогателя, в том числе оценить, может ли потенциальная выплата выкупа инициировать принудительное исполнение OFAC платежей определенным сторонним субъектам.
Оценка вариантов оплаты и невыплаты : Организация должна определить, может ли она эффективно продолжать операции без выплаты выкупа.Основное беспокойство американских организаций будет заключаться в том, смогут ли клиенты или пациенты продолжать обслуживаться или лечить должным образом, особенно в экстренных и опасных для жизни ситуациях, без выплаты оплаты или удовлетворения требований. Американская компания также должна оценить, может ли она реально работать и обеспечивать основные функции. Эти определения должны быть четко и надежно задокументированы.
После этого определения организация, вероятно, с помощью федерального агентства, может решить, что оплата необходима.Это может быть по разным причинам, в том числе из-за невозможности удаления программы-вымогателя из системы или из-за того, что жизнь или безопасность людей находятся под угрозой. В этом случае желательно, чтобы это решение было тщательно задокументировано и, в идеале, с письменным советом федеральных властей, таких как ФБР.
ЗаключениеНе бойтесь застать врасплох. Мы обсудили основы. Разумеется, существуют дополнительные технические и человеческие тактики соблюдения требований, которые могут повысить способность организации предотвращать атаки программ-вымогателей и реагировать на них.
[1] См. https://www.us-cert.gov/ncas/alerts/aa20-302a.
[2] Рекомендации OFAC доступны по адресу https://home.treasury.gov/system/files/126/ofac_ransomware_advisory_10012020_1.pdf.
[3] См., Например, 50 U.S.C. §§ 1701-06, 4301-41.
[4] Министерство финансов, Управление по контролю за иностранными активами, Консультации по потенциальным санкционным рискам для облегчения платежей по программам-вымогателям (1 октября 2020 г.).
[5] 31 C.F.R. Pt. 501, Прил. А.
[6] См. https://www.dfs.ny.gov/industry_guidance/circular_letters/cl2021_02.
© 2021 Epstein Becker & Green, P.C. Все права защищены.
