Повышенный ХГЧ — расшифровка. Повышенный ХГЧ у мужчин и небеременных женщин
Беременность является одним из наиболее волнительных периодов жизни женщины. За время беременности в женском организме происходят значительные перемены, необходимые для нормального развития новой жизни. Среди множества изменений перестройка гормонального фона будет играть наиболее важную роль. Гормоны выполняют ключевые функции в развитии будущего ребенка. Одним из таких гормонов является хорионический гонадотропин. Его еще называют «гормоном беременности», поскольку он начинает активно синтезироваться именно в этот период. По уровню этого гормона прослеживают течение беременности, поэтому важно знать, пониженный или повышенный ХГЧ у беременной.
ХГЧ – что это
Хорионический гонадотропин человека – это гормон, который синтезируется в организме во время беременности в больших количествах. ХГЧ производит хорион (верхняя зародышевая оболочка) плода после его имплантации в стенку матки.
Хорионический гонадотропин относится к гонадотропным гормонам так же, как и фолликулостимулирующий и лютеинизирующий гормоны (синтезируются гипофизом), но отличается от них аминокислотной последовательностью. В состав молекулы ХГЧ входят две субъединицы: α и β. Субъединица α идентична α-субъединицам фолликулостимулирующего, лютеинизирующего и тиреотропного гормонов (который также синтезируется в гипофизе), а β-субъединица ХГЧ уникальна по своим биологическим и иммунореактивным свойствам. Поэтому для большинства иммунометрических методов исследования используют именно эту субъединицу. Так, например, определение β-субъединицы является одним из ключевых маркеров в пренатальных скринингах первого и второго триместров, а также при диагностике некоторых опухолей.
Каковы функции ХГЧ
Главной задачей хорионического гонадотропина является поддержание функционирования желтого тела, которое производит прогестерон. При этом под действием ХГЧ производится очень большое количество прогестерона, значительно превышающее нормальные показатели для небеременной женщины.
Прогестерон – это один из важнейших гормонов беременности. Благодаря прогестерону матка не отторгает имплантировавшийся эмбрион. Под действием прогестерона матка перестает сокращаться и увеличивается в размерах. Снижение прогестерона может провоцировать выкидыш.
Желтое тело образуется на месте лопнувшего фолликула после овуляции (выхода из него зрелой яйцеклетки). В обычном менструальном цикле желтое тело существует около 12-15 дней, после чего рассасывается. Хорионический гонадотропин не дает этому произойти и желтое тело продолжает вырабатывать прогестерон до тех пор, пока не созреет плацента и не продолжит синтезировать необходимое количество прогестерона.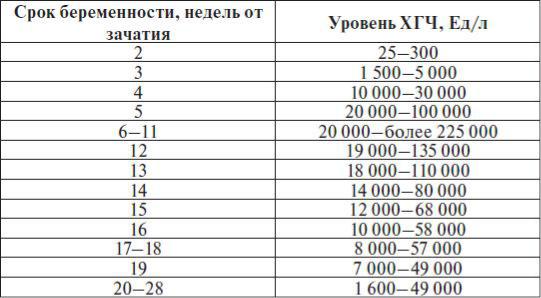
К другим функциям хорионического гонадотропина относится влияние на механизмы адаптации женского организма к беременности. Беременность является стрессом для организма, и чтобы ускорить процессы нормализации его работы происходит повышенная секреция гормонов надпочечников – глюкокортикоидов. При этом ХГЧ, обладая кортикотропными свойствами, способствует повышению стероидогенеза.
Хорионический гонадотропин также применяют для стимуляции овуляции. Для устранения бесплодия при ановуляторных циклах или во время проведения искусственной инсеминации, или протоколов экстракорпорального оплодотворения ХГЧ используют для успешного завершения развития фолликулов и провоцирования выхода яйцеклетки. Укол ХГЧ является обязательной частью любого протокола ЭКО.
В Калининграде выполнить ЭКО и другие методы вспомогательных репродуктивных технологий можно в репродуктивной клинике «Центр ЭКО». Специалисты клиники имеют большой опыт в устранении как женского, так и мужского бесплодия.
Когда проверяют ХГЧ
Первостепенно с помощью хорионического гонадотропина проверяют наличие беременности. Несмотря на то, что ХГЧ начинает увеличиваться со дня имплантации, делать тесты на беременность лучше через 2-3 недели после овуляции, или 1-1,5 после появления задержки менструации, или через 14 дней после пересадки эмбрионов при проведении ЭКО. Выдержать эти сроки необходимо для получения достоверных результатов.
Провести тест на беременность можно с помощью тест-полоски, которая реагирует на наличие хорионического гонадотропина в моче, или с помощью анализа крови. Тест-полоска покажет только наличие или отсутствие ХГЧ, к тому же уровень гормона в моче будет намного ниже, чем в крови, поэтому более информативным является анализ крови. Для исследования используют венозную кровь, которая берется натощак.
Также ХГЧ является частью пренатальных скринингов. Скрининги проводят в первом и втором триместрах для оценки рисков появления генетических патологий плода (синдром Эдвардса, Дауна и т.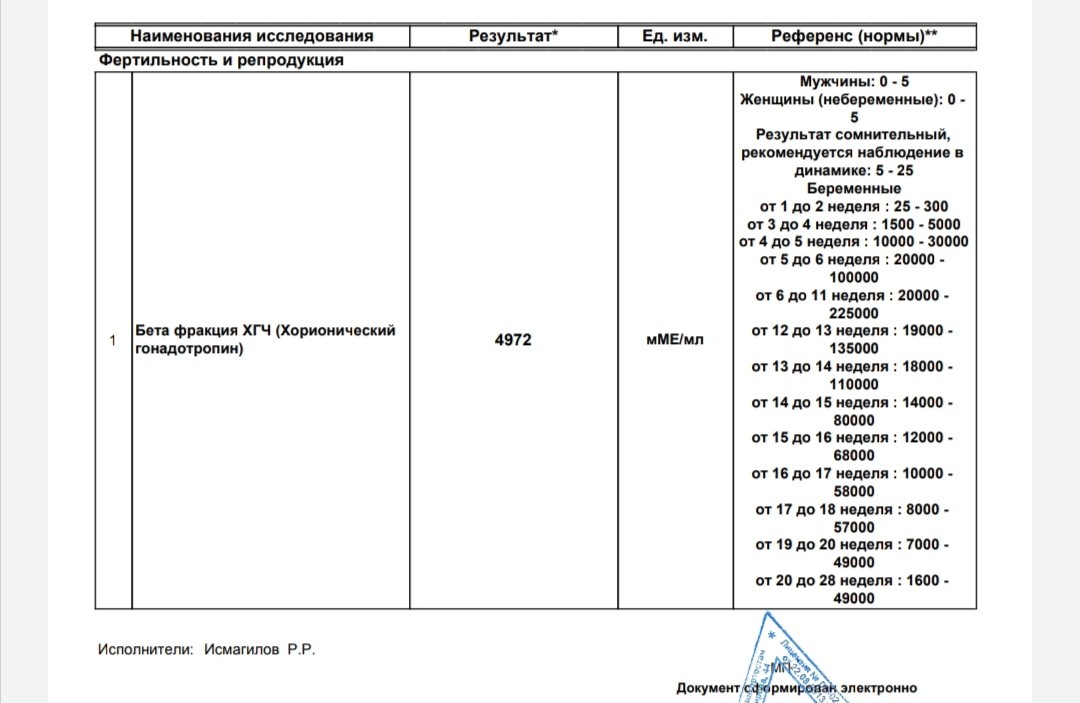
- свободная β-субъединица ХГЧ,
- PAPP-A (плазменный протеин A, связанный с беременностью).
Скрининг второго триместра проводят на 16-18 неделе, он состоит также из УЗИ и биохимического анализа:
- общего ХГЧ или свободной β-субъединицы ХГЧ,
- ингибина А,
- свободного эстриола,
- АФП (альфафетопротеин).
При выявлении большой вероятности появления пороков развития женщине назначают дополнительные инвазивные обследования, которые позволят более точно установить диагноз.
Нормы ХГЧ
Как было сказано ранее, хорионический гормон начинает стремительно расти с первых дней беременности. По динамике его повышения прослеживают течение беременности. Если его уровень начинает резко падать, это может говорить о развитии внематочной беременности, появлении угрозы выкидыша, плацентарной недостаточности или замершей беременности.
Для получения достоверных данных об изменениях уровня гормона, исследование необходимо проводить в одной и той же лаборатории. Это связано с тем, что разные лаборатории используют разное оборудование и реактивы для проведения анализов, а также могут представлять результаты в различных единицах измерения. Выбрать лабораторию можно самостоятельно, основываясь на собственном опыте или по рекомендации лечащего врача.
Ниже представлены приблизительные нормы уровня ХГЧ по неделям беременности (нормы, установленные в лаборатории, будут указаны в листке с результатами):
- 1-2 недели: 25-160 мМЕ/мл;
- 3-4 недели: 1120-31400 мМЕ/мл;
- 5-6 недель: 23200-51100 мМЕ/мл;
- 7-11 недель: 20800-291100 мМЕ/мл;
- 11-16 недель: 6130-103100 мМЕ/мл;
- 16-21 неделя: 4620-80200 мМЕ/мл;
- 21-39 недель: 2800-78000 мМЕ/мл.

Повышенный ХГЧ при беременности
Повышенный ХГЧ (как и пониженный) может говорить о развитии различных нестандартных ситуаций течения беременности. Так, например, повышенный наиболее часто встречается при многоплодной беременности. При росте двух и более плодов уровень ХГЧ будет увеличиваться прямо пропорционально их количеству. Часто многоплодная беременность происходит при генетической предрасположенности или после проведения ЭКО, когда женщине пересаживают более одного эмбриона для увеличения эффективности процедуры. Многоплодная беременность требует более тщательного наблюдения со стороны специалистов.
При проведении скрининга первого триместра повышенный ХГЧ в сочетании с пониженным PAPP-A может свидетельствовать о появлении хромосомной аномалии плода.
Кроме того, повышенный ХГЧ может быть при развитии гестоза у беременной женщины. В этом случае женщину могут поместить в стационар для нормализации артериального давления, снятия судорог и улучшения микроциркуляции.
Также повышение этого гормона наблюдается при наличии сахарного диабета у беременной.
Повышенный ХГЧ у мужчин и небеременных женщин
Наблюдение увеличения уровня ХГЧ в небеременном женском организме и у мужчин может свидетельствовать о наличии онкологического заболевания:
- опухолевые заболевания желудочно-кишечного тракта;
- опухоли яичек;
- новообразования в легких, почках, матке;
- хорионкарцинома;
- пузырный занос или рецидив пузырного заноса.
В этом случае пациенту необходимо обратиться за консультацией к терапевту, или семейному врачу или к онкологу. Врач назначит дополнительные обследования для уточнения диагноза. При развитии онкологических заболеваний наблюдается увеличение уровня свободной β-субъединицы ХГЧ. В некоторых случаях злокачественные новообразования могут продуцировать только свободную β-субъединицу ХГЧ, поэтому ее концентрацию и будут оценивать для постановки диагноза.
Запишитесь на прием по телефону
+7 (4012) 92-06-76
или
воспользуйтесь формой записи:Анализы АФП и ХГЧ при беременности в Нижнем Новгороде
АФП и ХГЧ – это белковые вещества, которые образуются в организме беременной женщины. АФП или альфафетопротеин – синтезируется желтым телом, а затем и самим плодом и выполняет транспортную функцию. ХГЧ — хорионический гонадотропин человека – это главный гормон беременности, который начинает синтезироваться хорионом уже на 6 день после оплодотворения. Именно на определении этого гормона работают обычные аптечные тесты на беременность.
Зачем делать анализ
Это стандартный анализ, который назначается гинекологом на 16 неделе беременности. Он называется вторым скринингом, по результатам которого можно предположить генетические отклонения в развитии плода. Результаты обязательно трактует врач-гинеколог, основываясь на данных лабораторных анализов, УЗИ и анамнезе беременной.
Своевременный скрининг позволяет заподозрить:
- многоплодную беременность;
- некроз печени плода;
- аномалии развития почек;
- пороки развития нервной системы и пищевода;
- синдром Дауна и трисомию 18;
- задержку развития плода;
- пузырный занос;
- угрозу выкидыша.
Результаты второго скрининга следует трактовать, учитывая данные первого анализа, который назначается гинекологом во время ведения беременности на сроке 12 недель.
Как подготовиться к анализу
Анализы на АФП и ХГЧ традиционно проводятся натощак в первой половине дня. Лаборатория делает забор крови до 12 часов дня. За сутки до исследования стоит ограничить употребление жирной и соленой пищи, поскольку это может повлиять на результаты.
Показатели определяют в венозной крови, которую берут в количестве 5 мл.
Все обследования и анализы при беременности назначает врач-гинеколог.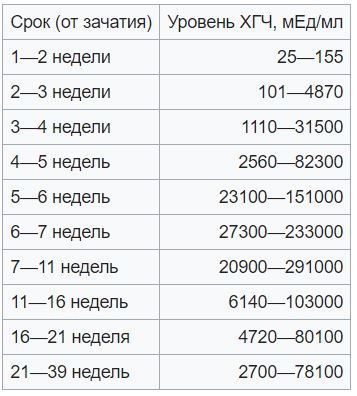 В нашем центре «Юнона» ведут беременность опытные акушеры-гинекологи со стажем работы более 20 лет. Вы можете записаться на прием онлайн или по телефону 8 (831) 225-56-56.
В нашем центре «Юнона» ведут беременность опытные акушеры-гинекологи со стажем работы более 20 лет. Вы можете записаться на прием онлайн или по телефону 8 (831) 225-56-56.
чХГ — хорионический гонадотропин человека
Описание
Хорионический гонадотропин человека (чХГ) – гормон беременности, гликоптротеин, состоит из двух субъедниц – альфа и бета. Альфа субъединица сходна с альфа субъединицами гормонов гипофиза (ТТГ, ЛГ и ФСГ). Бета- субъединица специфична для чХГ и определяет биологические свойства гормона.
Хорионический гонадотропин является маркером беременности, он вырабатывается с момента прикрепления эмбриона к стенке матки. Сначала чХГ вырабатывается клетками трофобласта, а затем плацентой, определяется в крови и моче беременных уже на 8-9 день после зачатия.
В ранние сроки беременности чХГ стимулирует синтез прогестерона в желтом теле яичника, во второй половине беременности — синтез эстрогенов и прогестерона в плаценте. ЧХГ является регулятором развития надпочечников и половых желез у плода. Хорионический гонадотропин необходим для сохранения и нормального протекания беременности.
ЧХГ является регулятором развития надпочечников и половых желез у плода. Хорионический гонадотропин необходим для сохранения и нормального протекания беременности.
Уровень чХГ в крови на ранних сроках беременности постоянно возрастает, достигая максимума в 8-10 недель, затем постепенно снижается. В первые недели беременности количество чХГ в крови удваивается каждые 2 дня. После родов концентрация чХГ в крови матери быстро снижается за 1-2 недели.
Для чего проводится анализ чХГ
Количественное определение чХГ используется для ранней диагностики беременности. В том числе тест определения чХГ применяется для установления диагноза беременности после проведения ЭКО. При многоплодной беременности уровень чХГ резко повышен.
В ранние сроки беременности чХГ наиболее информативен для определения угрозы выкидыша, внематочной беременности, задержки или остановки развития плода. В таких случаях уровни чХГ ниже нормы, для точной диагностики проводят исследования в динамике.
Исследование чХГ в 16-18 недель беременности совместно с определением АФП, неконъюгированного эстриола, ингибина А применяется для биохимического пренатального скрининга II триместра на выявление патологий плода.
Вне беременности чХГ не синтезируется в организме. Определение повышенных уровней чХГ используется для диагностики и оценки эффективности лечения опухолей яичников и яичек, трофобластических опухолей (пузырного заноса, хорионэпителиомы), рака молочной железы, легких, предстательной железы.
Определение чХГ используют:
- для диагностики беременности, в том числе после ЭКО;
- для наблюдения за течением беременности в динамике;
- для установления срока беременности;
- для диагностики внематочной беременности;
- при угрозе прерывания беременности;
- для оценки состояния плода в программе биохимического пренатального скрининга II триместра;
- вне беременности для диагностики и оценки эффективности лечения опухолей, вырабатывающих чХГ.

Результат анализа
Результат исследования чХГ трактует лечащий врач.
Для беременности характерна концентрация в крови чХГ более 50 мМЕ/мл, если уровень гормона от 10 до 50 мМЕ/мл, то рекомендуется повторить анализ в динамике через 2 дня.
Для каждого срока беременности характерен свой диапазон нормального уровня чХГ, поэтому при проведении исследования чХГ необходимо указать дату последней менструации и срок беременности.
Правила подготовки
- Необходимо исключить факторы, влияющие на результаты исследований: физическую нагрузку (бег, подъем по лестнице, подъем тяжестей), тепловые процедуры (посещение бани, сауны), эмоциональное возбуждение.
- Перед забором крови следует отдохнуть 10-15 минут в приемной, успокоиться.
- Исключить прием алкоголя за 1-2 дня до исследования.
- За 1 час до исследования исключить курение.
- Кровь не следует сдавать после рентгенографии, физиотерапевтических воздействий, после проведения диагностических или лечебных процедур.

- Практически все анализы делают натощак. «Натощак» — это когда между последним приемом пищи и взятием крови проходит не менее 8 ч (желательно — не менее 12 ч). Можно только пить воду. Накануне исследования следует избегать пищевых перегрузок.
- При исследовании гормонов беременности: чХГ, чПЛ, свободного эстриола, АФП, ТБГ, РАРР-А обязательно указать срок беременности или дату последней менструации.
- При исследовании крови учитывают влияние принимаемых лекарственных препаратов. Если прием лекарственного средства обязателен и исследование проводится на фоне приема препарата, об этом необходимо делать отметку на направлении
Беременность – пренатальный скрининг трисомий II триместра беременности: исследования в лаборатории KDLmed
Неинвазивное исследование, которое на основании определенных лабораторных маркеров и клинических данных позволяет при помощи компьютерной программы рассчитать вероятный риск развития хромосомных болезней или других врожденных аномалий плода.
Синонимы русские
Тройной тест второго триместра беременности.
Синонимы английские
Maternal Screen, Second Trimester; Prenatal Screening II; PRISCA II (Prenatal Risk Calculation).
Метод исследования
Твердофазный хемилюминесцентный иммуноферментный анализ («сэндвич»-метод), иммунохемилюминесцентный анализ, конкурентный твердофазный хемилюминесцентный иммуноферментный анализ.
Единицы измерения
ММЕ/мл (милли- международная единица на миллилитр), МЕ/л (международная единица на литр), нг/мл (нанограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу за 24 часа до анализа.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до анализа.
- Не курить в течение 30 минут до анализа.

Общая информация об исследовании
Пренатальный скрининг трисомий II триместра беременности выполняется для оценки вероятности наиболее распространенных аномалий плода – трисомии 21 (синдрома Дауна), трисомии 18 (синдрома Эдвардса) и дефекта нервной трубки на сроке между 14 и 22 неделями беременности. К факторам риска развития таких аномалий относятся роды в возрасте старше 35 лет, многоплодная беременность, наличие в акушерском анамнезе плодов с хромосомными аномалиями (трисомии 21, 13 или 18), сопутствующая ВИЧ-инфекция, беременность, наступившая в результате ЭКО, курение и сахарный диабет. При этом возраст матери является наиболее значимым фактором. Так, риск развития хромосомных аномалий плода резко возрастает после 35 лет (1:179 по сравнению с 1:476 у женщины 25 лет).
Определение АФП совместно с хорионическим гонадотропином и эстриолом (так называемый тройной тест) на 15-20 неделях беременности используют для скрининга дефектов развития плода и хромосомных аномалий. Данный скрининговый анализ позволяет оценить вероятность наличия генетических заболеваний и пороков развития, однако его результат не является абсолютным показателем патологии или нормального развития плода.
Данный скрининговый анализ позволяет оценить вероятность наличия генетических заболеваний и пороков развития, однако его результат не является абсолютным показателем патологии или нормального развития плода.
Хорионический гонадотропин человека (ХГЧ) вырабатывается в плодной оболочке человеческого эмбриона. Он является важным показателем развития беременности и её отклонений. Максимума уровень ХГЧ достигает на 10-11-ю неделю, а затем постепенно снижается. По этому показателю можно судить о благополучном течении беременности и выявлять нарушения развития плода.
Альфа-фетопротеин вырабатывается в эмбриональном желточном мешке, печени и эпителии кишечника плода, его уровень зависит от состояния желудочно-кишечного тракта, почек плода и плацентарного барьера. Он принимает активное участие в полноценном развитии плода. В крови матери его концентрация постепенно увеличивается с 10-й недели беременности и достигает максимума на 30-32 неделях. В связи с этим АФП используется как неспецифический маркер состояния плода и наличия акушерской патологии.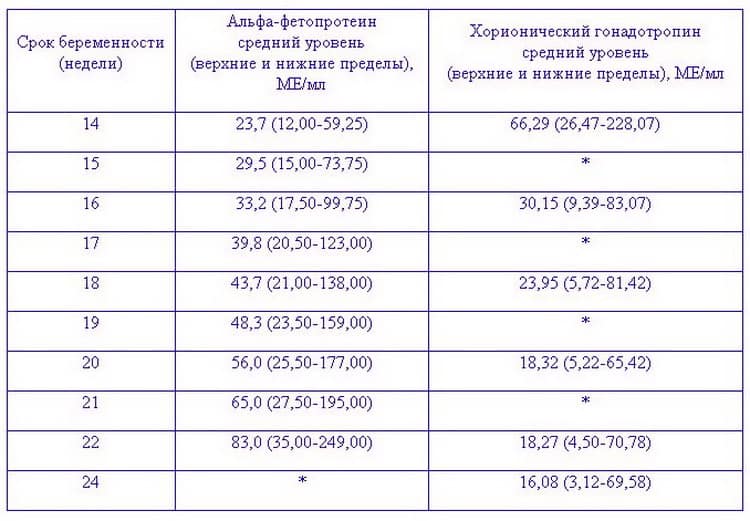
Эстриол свободный является главным эстрогеном беременности и имеет большое значение для нормального развития и функционирования фетоплацентарного комплекса. Его концентрация повышается с момента формирования плаценты и прогрессивно растет с течением беременности. Низкая концентрация свободного эстриола в сочетании с высокими показателями бета-ХГЧ и альфа-ФП связана с повышенным риском задержки внутриутробного развития плода и осложнений третьего триместра беременности (преждевременной отслойки плаценты и преэклампсии).
Очень важно точно знать гестационный возраст плода, так как уровни АФП, ХГЧ и свободного эстриола в крови отличаются на разных неделях беременности.
При данном скрининговом исследовании риск патологий рассчитывается с помощью компьютерной программы PRISCA (Prenatal Risk Calculation), разработанной компанией Typolog Software (Германия) и имеющей международный сертификат соответствия. Для исследования определяется содержание хорионического гонадотропина (ХГЧ), альфа-фетопротеина (АФП) и неконъюгированного (свободного) эстриола в крови беременной.
Обязательно учитываются клинические данные (возраст беременной, масса тела, количество плодов, наличие и особенности ЭКО, раса, вредные привычки, наличие сахарного диабета, принимаемые лекарственные препараты). Если выполнено УЗИ, срок беременности определяется по его результатам, а не по дате последней менструации.
После исследования и расчета риска патологий беременной назначается консультация у врача акушера-гинеколога.
Результаты скрининга не могут служить критериями постановки диагноза и поводом для искусственного прерывания беременности. На их основании принимается решение о том, целесообразно ли применять инвазивные методы обследования плода. При высоком риске необходимы дополнительные обследования, в том числе кордоцентез, амниоцентез с генетическим исследованием полученного материала.
Для чего используется исследование?
- Для скринингового обследования беременных, чтобы оценить риск хромосомной патологии плода – трисомии 21 (синдрома Дауна), синдрома Эдвардса (трисомии 18), дефекта нервной трубки.

Когда назначается исследование?
- При обследовании беременных во втором триместре (анализ рекомендован на сроке 14 недель 3 дня – 22 недели), особенно при наличии факторов риска развития патологии:
- возраст старше 35 лет;
- невынашивание и тяжелые осложнения беременности в анамнезе;
- хромосомные патологии, болезнь Дауна или врожденные пороки развития при предыдущих беременностях;
- наследственные заболевания в семье;
- перенесенные инфекции, радиационное облучение, прием на ранних сроках беременности или незадолго до нее лекарственных препаратов, которые обладают тератогенным эффектом (могут стать причиной врожденных пороков и аномалий плода).
Что означают результаты?
Референсные значения
- Альфа-фетопротеин (альфа-ФП)
Пол | Возраст | Неделя беременности | Референсные значения |
Мужской | Меньше 1 месяца | — | 0,5 -13600 МЕ/мл |
1 месяц – 1 год | — | 0,5 — 23,5 МЕ/мл | |
Больше 1 года | — | 0,9 — 6,67 МЕ/мл | |
Женский | Меньше 1 месяца | — | 0,5 -15740 МЕ/мл |
1 месяц – 1 год | — | 0,5 — 64,3 МЕ/мл | |
Больше 1 года | Не беременные | 0,9 — 6,67 МЕ/мл | |
1-12-я | 0,5 — 15 МЕ/мл | ||
12-15-я | 15 — 60 МЕ/мл | ||
15-19-я | 15 — 95 МЕ/мл | ||
19-24-я | 27 — 125 МЕ/мл | ||
24-28-я | 52 -140 МЕ/мл | ||
28-30-я | 67 -150 МЕ/мл | ||
30-32-я | 100 -250 МЕ/мл |
- Бета-субъединица хорионического гонадотропина человека (бета-ХГЧ)
Пол | Неделя беременности | Референсные значения |
Женский | — | Менее 5 МЕ/л |
1-2 недели | 25 — 300 МЕ/л | |
3-4 недели | 1500 — 5000 МЕ/л | |
4-5 недель | 10000 — 30000 МЕ/л | |
5-6 недель | 20000 — 100000 МЕ/л | |
6-7 недель | 50000 — 200000 МЕ/л | |
7-8 недель | 20000 — 200000 МЕ/л | |
8-9 недель | 20000 — 100000 МЕ/л | |
9-11 недель | 20000 — 95000 МЕ/л | |
11-12 недель | 20000 — 90000 МЕ/л | |
13-14 недель | 15000 — 60000 МЕ/л | |
15-25 недель | 10000 — 35000 МЕ/л | |
26-37 недель | 10000 — 60000 МЕ/л | |
Мужской |
| Менее 5 МЕ/л |
- Эстриол свободный
Для женщин
Неделя беременности | Референсные значения |
15-я | 0,17 — 1,29 нг/мл |
16-я | 0,28 — 1,48 нг/мл |
17-я | 0,34 — 2,2 нг/мл |
18-я | 0,47 — 2,6 нг/мл |
19-я | 0,4 — 3,39 нг/мл |
27-я | 2,3 — 6,4 нг/мл |
28-я | 2,3 — 7 нг/мл |
29-я | 2,3 — 7,7 нг/мл |
30-я | 2,4 — 8,6 нг/мл |
31-я | 2,6 — 9,9 нг/мл |
32-я | 2,8 — 11,4 нг/мл |
33-я | Более 3,0 нг/мл |
34-я | Более 3,3 нг/мл |
35-я | Более 3,9 нг/мл |
36-я | Более 4,7 нг/мл |
37-я | Более 5,6 нг/мл |
38-я | Более 6,6 нг/мл |
39-я | Более 7,3 нг/мл |
40-я | Более 7,6 нг/мл |
Для мужчин
Менее 0,07 нг/мл.
По данным исследования, программа PRISCA рассчитывает вероятность возникновения во время беременности пороков развития и представляет результаты. Например, соотношение 1:400 показывает, что, согласно статистическим данным, у одной из 400 беременных женщин с аналогичными показателями рождается ребенок с соответствующим пороком развития.
Что может влиять на результат?
Точность предоставленных данных и заключений ультразвуковой диагностики.
Важные замечания
- Лаборатория должна иметь точные данные о сроке беременности и обо всех факторах, необходимых для расчета показателей. Предоставленные неполные или неточные данные могут быть источником серьезных ошибок в расчете рисков.
- Применение инвазивных методов диагностики (биопсия хориона, амниоцентез, кордоцентез) не рекомендовано при нормальных показателях скрининговых тестов и отсутствии изменений на УЗИ.
- Результаты пренатального скрининга даже при высоком расчетном риске не могут служить основанием для искусственного прерывания беременности.

Также рекомендуется
Кто назначает исследование?
Акушер-гинеколог, медицинский генетик.
Литература
- Durkovic J., Andelic L., Mandic B., Lazar D. False Positive Values of Biomarkers of Prenatal Screening on Chromosomopathy as Indicators of a Risky Pregnancy. // Journal of Medical Biochemistry. – Volume 30, Issue 2, Pages 126–130.
- Gabant P, Forrester L, Nichols J, and others. Alpha-fetoprotein, the major fetal serum protein, is not essential for embryonic development but is required for female fertility. Proc Natl Acad Sci U S A. 2002 Oct 1;99(20):12865-70. Epub 2002 Sep 24. PMID: 12297623.
- Muller F., Aegerter P., et al. Software for Prenatal Down Syndrome Risk Calculation: A Comparative Study of Six Software Packages. // Clinical Chemistry – August 1999 vol. 45 no. 8. – 1278-1280.
Программа ведения беременности по неделям в клинике «Здоровье 365»
Программа ведения беременности разработана в соответствие с федеральными стандартами оказания медицинской помощи при физиологически протекающей беременности. В случае выявления тех или иных отклонений, возможы дополнительные исследования, консультации и лечение.
В случае выявления тех или иных отклонений, возможы дополнительные исследования, консультации и лечение.
- Знакомство с акушером-гинекологом, оформление и выдача обменной карты.
- Анализ мазка на флору.
- ПЦР-диагностика урогенитальных инфекций (Herpes Simplex virus I, II, Cytomegalovirus, Ureaplasma urealiticum, Mycoplasma hominis, mycoplasma genitalium, Chlamydia trachomatis).
- Бактериальльный посев отделяемого из цервикального канала на микрофлору и чувствительность к антибиотикам.
- ИФА-диагностика TORCH-комплекса (Herpes Simplex virus I, II, Cytomegalovirus, Toxoplasma gondii, Rubella) — анализ крови на антитела к вирусу простого герпеса 1,2 типов, цитомегаловирусу, токсоплазме, краснухе.
- Цитологическое исследование с шейки матки.
- Общий анализ крови развернутый.
- Биохимический анализ крови.
- Общий анализ мочи.
- Определение группы крови и резус фактора.
- Коагулограмма.

- Анализ крови на гормоны ТТГ, СТ4.
- Анализ крови на сифилис, ВИЧ, маркеры гепатитов В и С (HbsAg, AHCV).
- Электрокардиограмма (ЭКГ).
- УЗИ почек и брюшной полости.
8 — 10 недель беременности
- Посещение врача акушера-гинеколога.
- Консультация терапевта, офтальмолога, эндокринолога, отоларинголога.
- Общий анализ мочи.
11 — 13 недель беременности
- Посещение врача акушера-гинеколога.
- УЗИ плода, УЗИ малого таза.
- Пренатальный скрининг № 1 (Двойной тест, PAPP + ХГЧ).
- Общий анализ мочи.
15 — 16 недель беременности
- Посещение врача акушера-гинеколога.
- Общий анализ мочи.
16 — 19 недель беременности
-
Пренатальный скрининг №2 (Тройной тест, АФП + ХГЧ + Е3).
АФП — альфа-фетопротеин
ХГЧ — хориогонический гонадотропин человека
Е3 — свободный эстриол
18 — 19 недель беременности
- Посещение врача акушера-гинеколога.

- Общий анализ мочи.
20 недель беременности
- Кровь на сифилис.
- Биохимический анализ крови.
21 неделя беременности
- Посещение врача акушера-гинеколога.
- Общий анализ крови развернутый.
- Общий анализ мочи.
- Анализ мазка на флору.
23-24 недели беременности
- Посещение врача акушера-гинеколога.
- УЗИ плода.
- Общий анализ мочи.
26 недель беременности
- Допплерометрия сосудов плода и плаценты.
27 — 28 недель беременности
- Посещение врача акушера-гинеколога.
- Коагулограмма.
- Общий анализ мочи.
30 недель беременности
- Посещение врача акушера-гинеколога.
- Анализ мазка на флору.
- Бактериальльный посев отделяемого из цервикального канала на микрофлору и чувствительность к антибиотикам.

- Общий анализ крови развернутый.
- Биохимический анализ крови.
- Определение группы крови и резус фактора.
- Анализ крови на сифилис, ВИЧ, маркеры гепатитов В и С (HbsAg, AHCV).
- Общий анализ мочи.
- Электрокардиограмма (ЭКГ).
- Оформление и выдача больничного листа по дородовому и послеродовому отпуску.
32 недели беременности
- Посещение врача акушера-гинеколога.
- УЗИ плода.
- Общий анализ мочи.
- Консультация терапевта, офтальмолога.
33 — 34 недели беременности
- Посещение врача акушера-гинеколога.
- Общий анализ мочи.
- Кардиотокография плода.
35 недель беременности
- Посещение врача акушера-гинеколога.
- Общий анализ мочи.
- Коагулограмма.
36 — 37 недель беременности
- Посещение врача акушера-гинеколога.

- Общий анализ мочи.
- Общий анализ крови развернутый.
- Допплерометрия сосудов плаценты и плода.
- Кардиотокография плода.
38 недель беременности
- Посещение врача акушера-гинеколога.
- Общий анализ мочи.
- Анализ мазка на флору.
39 недель беременности
- Посещение врача акушера-гинеколога.
- Общий анализ мочи.
- Кардиотокография плода.
Дифференцированный рак щитовидной железы, выявленный во время беременности. Опыт ведения | Ильин
Аннотация
Рак щитовидной железы (РЩЖ) является вторым по частоте встречаемости злокачественным новообразованием, выявляемым во время беременности. Обнаружение РЩЖ у беременных вызывает много вопросов у эндокринологов, онкологов и акушеров-гинекологов по тактике ведения этих пациентов. В настоящей статье проанализированы результаты лечения 15 женщин с дифференцированным РЩЖ, выявленным во время беременности. Наш опыт ведения этих больных свидетельствует, что тактика с отсрочкой хирургического вмешательства после родоразрешения, при отсутствии признаков прогрессирования местнораспространенного опухолевого процесса, не приводит к ухудшению ближайших и отдаленных результатов лечения.
Наш опыт ведения этих больных свидетельствует, что тактика с отсрочкой хирургического вмешательства после родоразрешения, при отсутствии признаков прогрессирования местнораспространенного опухолевого процесса, не приводит к ухудшению ближайших и отдаленных результатов лечения.
Введение
Рак щитовидной железы (РЩЖ) является вторым по частоте встречаемости злокачественным новообразованием, выявляемым во время беременности. Заболеваемость РЩЖ во время беременности составляет 3,6–14,4 на 100 тыс. беременных женщин. Как правило, речь идет о папиллярном раке щитовидной железы (ПРЩЖ) [1]. Во время беременности повышается секреция b-хорионического гонадотропина человека (b-ХГЧ), близкого по химической структуре к тиреотропному гормону (ТТГ). Связываясь (слабая связь) с рецепторами ТТГ, он способен оказывать стимулирующее воздействие на тиреоциты. Пик секреции b-ХГЧ возникает на 8–12-й неделе гестации и затем снижается. Это объясняет физиологическое снижение уровня ТТГ по механизму отрицательной связи в первом триместре беременности. Во время беременности высока секреция эстрогенов, которая приводит к повышению секреции печенью тироксин-связывающего глобулина (ТСГ). В свою очередь ТСГ связывает свободно циркулирующие тиреоидные гормоны, снижая уровень свободных (биодоступных) фракций последних. Дополнительное снижение уровней свободных тиреоидных гормонов происходит вследствие их преципитации плацентарной дейодиназой. В результате для поддержания во время беременности физиологических уровней тиреоидных гормонов их продукция щитовидной железой (ЩЖ) должна увеличиться примерно на 50%. Это приводит к значительному функциональному напряжению ЩЖ, повышая потребность в йоде, и увеличению объема ЩЖ на 10–20%. Увеличение почечного клиренса матери и обеспечение функции ЩЖ плода также повышают потребность в йоде. Щитовидная железа плода формируется к 12-й неделе гестации и начинает полноценно функционировать с 18-й недели [2].
Во время беременности высока секреция эстрогенов, которая приводит к повышению секреции печенью тироксин-связывающего глобулина (ТСГ). В свою очередь ТСГ связывает свободно циркулирующие тиреоидные гормоны, снижая уровень свободных (биодоступных) фракций последних. Дополнительное снижение уровней свободных тиреоидных гормонов происходит вследствие их преципитации плацентарной дейодиназой. В результате для поддержания во время беременности физиологических уровней тиреоидных гормонов их продукция щитовидной железой (ЩЖ) должна увеличиться примерно на 50%. Это приводит к значительному функциональному напряжению ЩЖ, повышая потребность в йоде, и увеличению объема ЩЖ на 10–20%. Увеличение почечного клиренса матери и обеспечение функции ЩЖ плода также повышают потребность в йоде. Щитовидная железа плода формируется к 12-й неделе гестации и начинает полноценно функционировать с 18-й недели [2].
В мире нет единой точки зрения относительно влияния беременности на клиническое течение РЩЖ и, следовательно, общепринятой тактики ведения беременных при выявлении злокачественной опухоли или подозрении на ее наличие [3–6]. В данной работе нами проанализирован собственный опыт наблюдений РЩЖ, диагностированного или заподозренного во время беременности.
В данной работе нами проанализирован собственный опыт наблюдений РЩЖ, диагностированного или заподозренного во время беременности.
Описание серии клинических случаев
С сентября 2000 г. по январь 2016 г. в клинике наблюдались 22 женщины по поводу РЩЖ, выявленного во время беременности. Срок беременности на момент первичного обращения колебался от 3 до 32 нед. У 20 пациенток по данным цитологического исследования был установлен диагноз ПРЩЖ, у одной – фолликулярная опухоль ЩЖ (РЩЖ?) и в одном случае – рецидив медуллярного рака щитовидной железы (МРЩЖ). В 6 случаях по решению самих пациенток беременность была прервана на ранних сроках (до 8 нед), в трех – по настоянию женщин, еще в трех – по рекомендации врача в связи с распространенными формами ПРЩЖ и рецидива МРЩЖ (кальцитонин крови более 1000 пг/л).
Пятнадцать женщин приняли решение сохранить беременность (14 – ПРЩЖ, 1 –фолликулярная опухоль, РЩЖ?). Возраст пациенток колебался от 25 до 36 лет (медиана 29 ± 4,5 года), срок беременности – от 3 до 32 нед (16,5 ± 8,8 нед). Размер первичной опухоли по данным УЗИ в этой группе варьировал от 7 до 25 мм (медиана 15 ± 5,9 мм). Увеличение и изменение структуры паратрахеальных лимфатических узлов выявлены в 10 случаях, поражение параюгулярных лимфатических узлов – в 4 наблюдениях. Нарушения функции ЩЖ на момент выявления опухоли ни у кого обнаружено не было (ТТГ 0,6–2,1 мМЕ/л). В последующем у 4 больных с распространенными формами РЩЖ на протяжении всей беременности проводилась супрессивная гормональная терапия левотироксином – ТТГ ≤ 0,1 мМЕ/л. В 14 случаях беременность, протекавшая физиологически, закончилась родами. В одном (тиреоидные гормоны женщина не принимала – отказ) на сроке 16 нед гестации произошла внутриутробная гибель плода, беременность была прервана по медицинским показаниям. В остальных 14 случаях осуществлялось динамическое наблюдение за пациентками и отсроченное хирургическое лечение после родоразрешения и завершения грудного вскармливания.
Размер первичной опухоли по данным УЗИ в этой группе варьировал от 7 до 25 мм (медиана 15 ± 5,9 мм). Увеличение и изменение структуры паратрахеальных лимфатических узлов выявлены в 10 случаях, поражение параюгулярных лимфатических узлов – в 4 наблюдениях. Нарушения функции ЩЖ на момент выявления опухоли ни у кого обнаружено не было (ТТГ 0,6–2,1 мМЕ/л). В последующем у 4 больных с распространенными формами РЩЖ на протяжении всей беременности проводилась супрессивная гормональная терапия левотироксином – ТТГ ≤ 0,1 мМЕ/л. В 14 случаях беременность, протекавшая физиологически, закончилась родами. В одном (тиреоидные гормоны женщина не принимала – отказ) на сроке 16 нед гестации произошла внутриутробная гибель плода, беременность была прервана по медицинским показаниям. В остальных 14 случаях осуществлялось динамическое наблюдение за пациентками и отсроченное хирургическое лечение после родоразрешения и завершения грудного вскармливания.
Результаты ведения
За время беременности ни в одном из наблюдений клинически и по данным УЗИ не было отмечено отрицательной динамики в виде роста первичной опухоли и/или прогрессирования метастазов.
У одной пациентки операция произведена через 1 мес после прерывания беременности (внутриутробная гибель плода в 16 нед). 14 женщинам хирургическое лечение было выполнено через 1–12 мес (3,6 ± 3,1 мес) после родов. Во всех случаях была выполнена тиреоидэктомия с лимфодиссекцией VI уровня. У четырех больных дополнительно произведено удаление лимфатических узлов шеи уровня II–IV.
По данным гистологического исследования ПРЩЖ диагностирован у 14 больных. В двух случаях обнаружены неблагоприятные гистопатологические варианты: в одном случае установлен диффузно-склеротический вариант ПРЩЖ и еще в одном – в опухоли отмечено наличие очагов из высоких клеток. В трех наблюдениях опухоль прорастала капсулу ЩЖ и врастала в жировую клетчатку и мышцы. У одной больной диагностирован фолликулярный РЩЖ с минимальной инвазией. Патоморфологическая стадия соответствовала рТ1 в 11 наблюдениях, рТ2 – в двух и рТ3 – в трех. Метастазы в лимфатические узлы шеи выявлены у 11 больных (N1a – 7 наблюдений, N1b – 4). Отдаленные метастазы ни у кого выявлены не были. Семи больным на втором этапе проведена послеоперационная радиойодабляция (70–100 мКи). В дальнейшем за больными осуществлялось динамическое наблюдение (от 2 до 194 мес, в среднем 51 ± 41,9 мес), проводилась супрессивная (ТТГ ≤ 0,1 МЕ/л) терапия левотироксином.
Отдаленные метастазы ни у кого выявлены не были. Семи больным на втором этапе проведена послеоперационная радиойодабляция (70–100 мКи). В дальнейшем за больными осуществлялось динамическое наблюдение (от 2 до 194 мес, в среднем 51 ± 41,9 мес), проводилась супрессивная (ТТГ ≤ 0,1 МЕ/л) терапия левотироксином.
Ни в одном из наблюдений не было выявлено рецидива и/или прогрессирования опухоли. Это позволило отложить вопрос о лечении на период после родоразрешения и завершения грудного вскармливания.
Обсуждение
Подобной тактики ведения РЩЖ на фоне беременности придерживаются многие другие исследователи, анализировавшие результаты на собственном опыте [3–5, 7].
Период грудного вскармливания также находится “под подозрением” о негативном влиянии последнего на развитие и клиническое течение РЩЖ. Между тем, анализируя собственный опыт и литературные источники, мы не нашли подтверждения этому подозрению. В недавно опубликованном французскими коллегами клинико-эпидемиологическом исследовании EPIC (European Prospective Investigation into Cancer and Nutrition) анализировались факторы, повлиявшие на развитие 508 случаев дифференцированного рака щитовидной железы (ДРЩЖ), выявленных у 345157 женщин. Период наблюдения составил в среднем 11 лет. В результатах было показано, что кормление грудью и/или беременность не оказали влияния per se на риск развития ДРЩЖ. Авторы рекомендуют с повышенной настороженностью в отношении риска развития ДРЩЖ наблюдать женщин с анамнезом бесплодия (HR = 1,70; 95% ДИ 1,12–2,60), беременности менее 5 лет назад в анамнезе против более ранней (более 5 лет назад) (HR 3,87; 95% ДИ 1,43–10,46), а также при ранней (постхирургической) менопаузе в сравнении с физиологически состоявшейся (HR 2,16; 95% ДИ 1,41–3,31) [8].
Период наблюдения составил в среднем 11 лет. В результатах было показано, что кормление грудью и/или беременность не оказали влияния per se на риск развития ДРЩЖ. Авторы рекомендуют с повышенной настороженностью в отношении риска развития ДРЩЖ наблюдать женщин с анамнезом бесплодия (HR = 1,70; 95% ДИ 1,12–2,60), беременности менее 5 лет назад в анамнезе против более ранней (более 5 лет назад) (HR 3,87; 95% ДИ 1,43–10,46), а также при ранней (постхирургической) менопаузе в сравнении с физиологически состоявшейся (HR 2,16; 95% ДИ 1,41–3,31) [8].
В исследовании Y. Cao и соавт. (2015) на основании проведенных исследований высказано предположение даже о протективном влиянии периода грудного вскармливания на риск развития РЩЖ [9].
Единственный наблюдавшийся нами случай рецидива МРЩЖ, обнаруженный во время беременности и направленный на хирургическое лечение с прерыванием последней, не позволяет нам на собственном опыте обсуждать оптимальную тактику ведения в подобных случаях. По данным других исследователей, беременность может не оказывать негативного влияния, равно как и ухудшать прогноз клинического течения МРЩЖ [10, 11].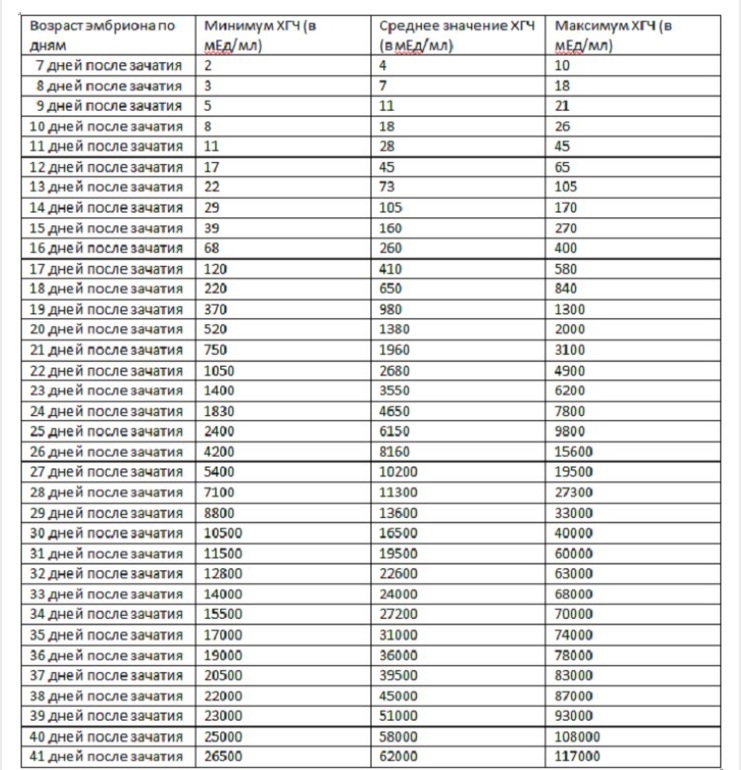 Женщинам с установленным носительством мутации RET/MTC, детерминирующей развитие МРЩЖ в самостоятельном варианте или в составе синдрома МЭН2, следует быть осторожными при планировании беременности. Необходимо исключить наличие феохромоцитомы (КТ, УЗИ, уровень метанефрина и норметанефрина в моче), гиперпаратиреоза (уровень кальция и паратгормона), а также провести УЗИ шеи и определить уровень базального и стимулированного кальцитонина (на 3-й минуте после в/в введения глюконата кальция) [12].
Женщинам с установленным носительством мутации RET/MTC, детерминирующей развитие МРЩЖ в самостоятельном варианте или в составе синдрома МЭН2, следует быть осторожными при планировании беременности. Необходимо исключить наличие феохромоцитомы (КТ, УЗИ, уровень метанефрина и норметанефрина в моче), гиперпаратиреоза (уровень кальция и паратгормона), а также провести УЗИ шеи и определить уровень базального и стимулированного кальцитонина (на 3-й минуте после в/в введения глюконата кальция) [12].
Ряд исследователей утверждают, что клиническое течение ДРЩЖ в период беременности может отличаться высокой агрессивностью опухолевого процесса [6, 13]. Имеется сообщение, что во время беременности может прогрессировать папиллярная микрокарцинома, клиническое течение которой традиционно отличается латентностью [14].
Хирургическое лечение РЩЖ во время беременности подавляющим большинством клиницистов в мире рассматривается лишь в случаях доказанного прогрессирования опухолевого процесса, так или иначе угрожающего жизни матери и/или ребенка. В целях минимизации риска для здоровья матери и плода для проведения оперативного вмешательства следует выбирать второй триместр (до 22-й недели) беременности [15]. В случае отсутствия явной прогрессии со стороны первичной опухоли и ее метастазов рекомендуется динамическое наблюдение на фоне назначения супрессивной терапии левотироксином (целевой уровень ТТГ < 0,1 МЕ/л). В случае подозрения на МРЩЖ следует мониторить уровень кальцитонина, а в случае ДРЩЖ – уровень тиреоглобулина крови. Уровень ТТГ необходимо проверять каждые 4 нед до 20-й недели и далее на 26-й и 32-й неделях гестации [2].
В целях минимизации риска для здоровья матери и плода для проведения оперативного вмешательства следует выбирать второй триместр (до 22-й недели) беременности [15]. В случае отсутствия явной прогрессии со стороны первичной опухоли и ее метастазов рекомендуется динамическое наблюдение на фоне назначения супрессивной терапии левотироксином (целевой уровень ТТГ < 0,1 МЕ/л). В случае подозрения на МРЩЖ следует мониторить уровень кальцитонина, а в случае ДРЩЖ – уровень тиреоглобулина крови. Уровень ТТГ необходимо проверять каждые 4 нед до 20-й недели и далее на 26-й и 32-й неделях гестации [2].
Заключение
Наш собственный опыт и анализ литературы показывают, что при отсутствии признаков прогрессирования местнораспространенного ДРЩЖ во время беременности оправдана наблюдательная тактика с отсрочкой хирургического лечения после родоразрешения, которая не ухудшает ближайшие и отдаленные результаты отсроченного лечения.
Информация о финансировании и конфликте интересов
Подготовка материала статьи проходила при поддержке МРНЦ им.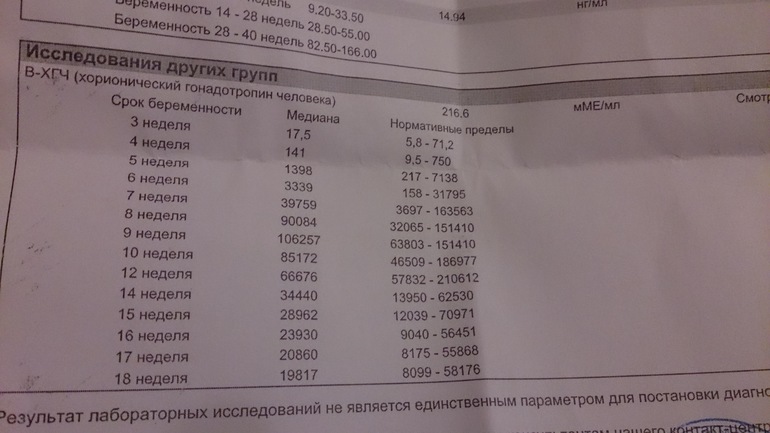 А.Ф. Цыба – филиала ФГБУ “НМИРЦ” Минздрава России, Обнинск, Россия, без участия третьих лиц и в отсутствие дополнительного финансирования.
А.Ф. Цыба – филиала ФГБУ “НМИРЦ” Минздрава России, Обнинск, Россия, без участия третьих лиц и в отсутствие дополнительного финансирования.
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией статьи.
Персональные медицинские данные в настоящей статье опубликованы с письменного согласия пациентов.
1. Smith LH, Danielsen B, Allen ME, Cress R. Cancer associated with obstetric delivery: results of linkage with the California cancer registry. Am J Obstet Gynecol. 2003;189(4):1128-1135. doi: 10.1067/S0002-9378(03)00537-4.
2. Rosene-Montella K. Medical Management of the Pregnant Patient. A Clinician’s Handbook. New York: Springer; 2015. doi: 10.1007/978-1-4614-1244-1.
3. Vini L, Hyer S, Pratt B, Harmer C. Management of differentiated thyroid cancer diagnosed during pregnancy. Eur J Endocrinol. 1999;140(5):404-406. doi: 10.1530/eje.0.1400404.
Vini L, Hyer S, Pratt B, Harmer C. Management of differentiated thyroid cancer diagnosed during pregnancy. Eur J Endocrinol. 1999;140(5):404-406. doi: 10.1530/eje.0.1400404.
4. Cabezon CA, Carrizo LC, Costanzo PR. Evolution of differentiated thyroid cancer during pregnancy in a community University Hospital in Buenos Aires, Argentina. Arq Bras Endocrinol Metabol. 2013;57(4):307-311. doi: 10.1590/S0004-27302013000400005.
5. Budak A, Gulhan I, Aldemir OS, et al. Lack of influence of pregnancy on the prognosis of survivors of thyroid cancer. Asian Pac J Cancer Prev. 2013;14(11):6941-6943. doi: 10.7314/APJCP.2013.14.11.6941.
6. Messuti I, Corvisieri S, Bardesono F, et al. Impact of pregnancy on prognosis of differentiated thyroid cancer: clinical and molecular features.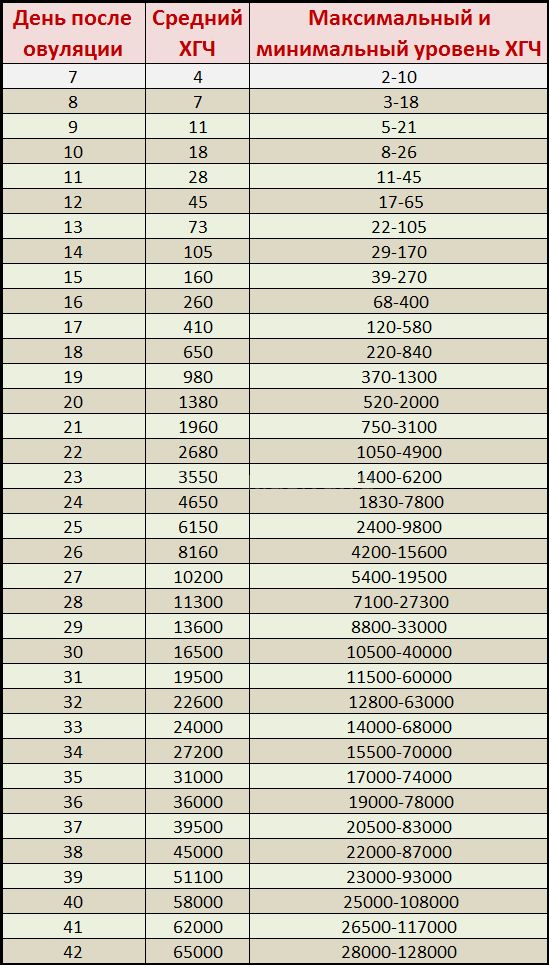 Eur J Endocrinol. 2014;170(5):659-666. doi: 10.1530/EJE-13-0903.
Eur J Endocrinol. 2014;170(5):659-666. doi: 10.1530/EJE-13-0903.
7. Hirsch D, Levy S, Tsvetov G, et al. Impact of pregnancy on outcome and prognosis of survivors of papillary thyroid cancer. Thyroid. 2010;20(10):1179-1185. doi: 10.1089/thy.2010.0081.
8. Zamora-Ros R, Rinaldi S, Biessy C, et al. Reproductive and menstrual factors and risk of differentiated thyroid carcinoma: the EPIC study. Int J Cancer. 2015;136(5):1218-1227. doi: 10.1002/ijc.29067.
9. Cao Y, Wang Z, Gu J, et al. Reproductive Factors but Not Hormonal Factors Associated with Thyroid Cancer Risk: A Systematic Review and Meta-Analysis. Biomed Res Int. 2015;2015:103515. doi: 10.1155/2015/103515.
10. Walshe P, Seaberg RM, Yehuda M, Freeman J. Management of medullary carcinoma of the thyroid during pregnancy in a patient with an intron substitution. J Otolaryngol Head Neck Surg. 2008;37(2):E39-41.
Walshe P, Seaberg RM, Yehuda M, Freeman J. Management of medullary carcinoma of the thyroid during pregnancy in a patient with an intron substitution. J Otolaryngol Head Neck Surg. 2008;37(2):E39-41.
11. Sarathi V, Bandgar TR, Menon PS, Shah NS. Pheochromocytoma and medullary thyroid carcinoma in a pregnant multiple endocrine neoplasia-2A patient. Gynecol Endocrinol. 2011;27(8):533-535. doi: 10.3109/09513590.2010.507285.
12. Muzannara MA, Tawfeeq N, Nasir M, et al. Vaginal delivery in a patient with pheochromocytoma, medullary thyroid cancer, and primary hyperparathyroidism (multiple endocrine neoplasia type 2A, Sipple’s syndrome). Saudi J Anaesth. 2014;8(3):437-439. doi: 10.4103/1658-354X.136652.
13. Vannucchi G, Perrino M, Rossi S, et al. Clinical and molecular features of differentiated thyroid cancer diagnosed during pregnancy. Eur J Endocrinol. 2010;162(1):145-151. doi: 10.1530/EJE-09-0761.
Clinical and molecular features of differentiated thyroid cancer diagnosed during pregnancy. Eur J Endocrinol. 2010;162(1):145-151. doi: 10.1530/EJE-09-0761.
14. Shindo H, Amino N, Ito Y, et al. Papillary thyroid microcarcinoma might progress during pregnancy. Thyroid. 2014;24(5):840-844. doi: 10.1089/thy.2013.0527.
15. Duntas LH. Clinical comments related to medullary thyroid cancer diagnosis and management. Thyroid Res. 2013;6 Suppl 1:S6. doi: 10.1186/1756-6614-6-S1-S6.
Ведение беременности | Роддом №10
Мир людей перестал быть бесплодным! Яркие научные открытия в середине ХХ века сменились уверенными практическими шагами в его конце и достигли впечатляющих результатов в начале ХХI века – миллионы людей, рожденных с помощью ВСПОМОГАТЕЛЬНЫХ РЕПРОДУКТИВНЫХ ТЕХНОЛОГИЙ.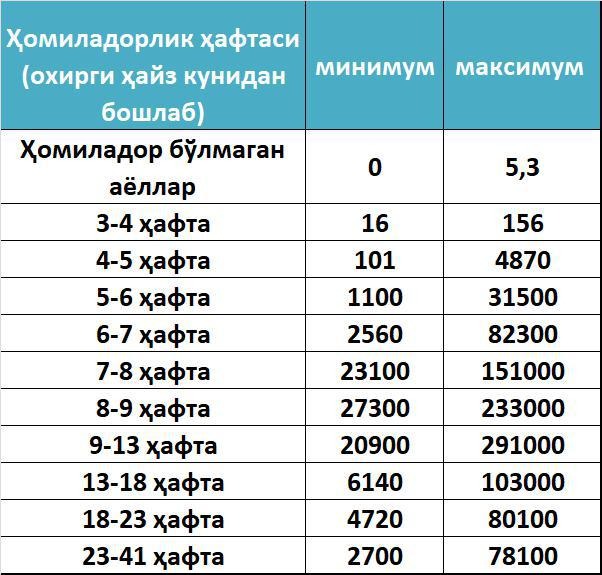 Вопреки всем мировым религиям, наперекор скептикам общественного мнения и во славу жизни.
Вопреки всем мировым религиям, наперекор скептикам общественного мнения и во славу жизни.
Инсеминации спермой мужа – Инсеминации спермой донора – Экстракорпоральное оплодотворение – ИКСИ – ИМСИ – Донорство яйцеклеток — Суррогатное материнство – Суррогатное материнство с помощью донорских яйцеклеток … Новые медицинские технологии возникают с одной глобальной целью – преодолеть ВСЕ ВИДЫ БЕСПЛОДИЯ ЧЕЛОВЕКА. Сегодня можно говорить, что цель достигнута – придуманы и опробованы методы, благодаря которым любая женщина, или пара людей могут иметь ребенка, зачатого по их желанию. Вопрос лишь в том, чей генетический материал будет взят и чей организм выносит ребенка. На данном этапе медицина оттачивает методики различных процедур, чтобы запланированная беременность наступала с первой попытки на наиболее щадящих препаратах.
Можно долго спорить об этических моментах истории с преодолением человеческого бесплодия, но: Генетическая Мать, Суррогатная Мать, Биологический Отец, Мать – Донор яйцеклеток, Отец – Донор сперматозоидов, Родители воспитывающие ребенка – это понятия, с которыми поколения уже родившихся людей уже живут.
В разных странах законодательство по вопросам преодоления бесплодия теми, или иными способами – разное. В России матерью родившегося ребенка считается женщина, которая его выносила и родила. Если суррогатная мама передумала после родов официально отказываться от ребенка в пользу генетических родителей, закон будет на ее стороне. На Украине родителями ребенка считаются генетические родители, и суррогатная мать не имеет на ребенка права. В Молдове суррогатное материнство вообще запрещено законом. В Европейских странах, Соединенных Штатах Америки преодоление бесплодия с помощью вспомогательных репродуктивных технологий давно стало рутиной. В ряде Европейских стран, например в Швеции государство предоставляет людям неоднократное количество процедур ЭКО за счет средств бюджета государства, так как демографическая ситуация требует прироста населения. Сравнивая законодательства разных стран по вопросам деторождения, можно сделать вывод о неоднозначном отношении к ним общества и отдельно взятых людей. И, видимо, именно гигантская сила желания иметь ребенка, сила, вырастающая из основного человеческого инстинкта, помогает людям двигаться к цели.
И, видимо, именно гигантская сила желания иметь ребенка, сила, вырастающая из основного человеческого инстинкта, помогает людям двигаться к цели.
Понятно желание людей, преодолевающих бесплодие, не афишировать методы его преодоления. Мы, врачи, ежедневно сталкиваемся с просьбой пациентов не писать в медицинской карте и истории родов слова: «Беременность в результате ЭКО», «Беременность по программе суррогатного материнства» и т.д. Между тем, ведение беременности после различных медицинских способов оплодотворения и вынашивания имеет свои медицинские, психологические, юридические особенности. Поэтому крайне важно, чтобы без записи диагноза в истории, этими беременными занимались профессионалы.
Суррогатные мамы – совершенно отдельный контингент женщин, требующий огромного И БЕРЕЖНОГО внимания медиков и психологов на протяжении всей беременности, родов и послеродового периода. Часто, генетические родители вносят в договор с суррогатной мамой (или агентством, которое подбирает сурмаму) пункт, по которому категорически не хотят иметь ни одной встречи с женщиной, вынашивающей им ребенка. Для них важно, чтобы через положенный срок их пригласили в палату, где будет ждать малыш, «принесенный аистом». Желая скрыть от друзей, соседей и самого ребенка помощь чужой женщины, генетические родители хотят знать, что сурмама при случайной встрече их не узнает. Подобный психологический ход понятен и имеет право быть. В таких случаях, родовспомогательное учреждение, в котором происходят роды суррогатной мамы должно иметь техническую возможность полного разделения после родов сурмамы с генетической семьей и ребенком. В таком родильном доме медицинский персонал должен быть обучен особым правилам деонтологии, чтобы не нашлось «доброй санитарочки», которая по секрету, из лучших побуждений, расскажет родившей сурмаме в какой палате находится генетическая семья с ребенком. Даже при самых благоприятных родах 3 – 5 дней суррогатная мать (родившая женщина) должна восстанавливать свое здоровье, получать определенные процедуры, медикаментозно подавлять лактацию и быть под наблюдением врачей. Также 4 – 5 дней генетические родители должны быть в родильном доме с ребенком, за которым будут наблюдать неонатологи, проводить вакцинацию, обрабатывать пуповину и делать то, что делают всем новорожденным детям.
Для них важно, чтобы через положенный срок их пригласили в палату, где будет ждать малыш, «принесенный аистом». Желая скрыть от друзей, соседей и самого ребенка помощь чужой женщины, генетические родители хотят знать, что сурмама при случайной встрече их не узнает. Подобный психологический ход понятен и имеет право быть. В таких случаях, родовспомогательное учреждение, в котором происходят роды суррогатной мамы должно иметь техническую возможность полного разделения после родов сурмамы с генетической семьей и ребенком. В таком родильном доме медицинский персонал должен быть обучен особым правилам деонтологии, чтобы не нашлось «доброй санитарочки», которая по секрету, из лучших побуждений, расскажет родившей сурмаме в какой палате находится генетическая семья с ребенком. Даже при самых благоприятных родах 3 – 5 дней суррогатная мать (родившая женщина) должна восстанавливать свое здоровье, получать определенные процедуры, медикаментозно подавлять лактацию и быть под наблюдением врачей. Также 4 – 5 дней генетические родители должны быть в родильном доме с ребенком, за которым будут наблюдать неонатологи, проводить вакцинацию, обрабатывать пуповину и делать то, что делают всем новорожденным детям. Поэтому важно на весь послеродовый период территориально разделить этих людей.
Поэтому важно на весь послеродовый период территориально разделить этих людей.
Учитывая данную особенность при суррогатном материнстве, в 10 Родильном доме продумана логистика. Сразу после родов суррогатная мама переводится на отделение гинекологии, в отдельную палату, где за ней будет осуществлен полный послеродовый уход. Все женщины, находящиеся на отделении гинекологии без детей. Поэтому, наша сурмама не будет испытывать эмоционального стресса от вида, звуков и запаха новорожденных детей. Мы делаем акцент на этом эмоциональном послеродовом фоне, так как не является редкостью возникновение привязанности женщины к ребенку, которого она носит, формированию так называемой «доминанты материнства», естественной для любой родившей женщины, вне зависимости от того, из чьих клеток зародилось дитя. Случаются ситуации, когда сурмама так привыкает к беременности чужим ребенком, что после рождения перестает считать его чужим. Только постоянная психологическая коррекция сурмамы во время беременности, и особенно после родов, позволяет избежать серьезных негативных последствий для всех участников процесса.
Бывают и обратные ситуации: сурмама хочет как можно быстрее избавиться от беременности, «отработать и получить гонорар». Женщина с такой мотивацией при наступлении пограничного для доношенной беременности срока (36/37 недель) может начать провоцировать наступление родов. По договору, роды с 37 недель беременности полностью оплачиваются генетическими родителями. Но для ребенка срок 37 недель – не лучшее время для рождения. Малыш может родиться не зрелым, слабым. Мы уверены, что психологическая работа специалистов должна проводиться всю беременность и быть направлена на воспитание в сурмаме ответственности не просто родить, а родить здорового крепкого ребенка, в положенный срок. В нашем родильном доме психолог проводит с сурмамами такую работу.
Не редко сами генетические родители оказываются не готовы к моменту рождения долгожданного ребенка. Ведь во время внутриутробного развития своего малыша они не ощущают его физически. В родильном доме необходима бережная работа медицинского персонала и с генетической парой. Это и обучение уходу за малышом и психологическое консультирование по «привыканию» к новому члену семьи.
Это и обучение уходу за малышом и психологическое консультирование по «привыканию» к новому члену семьи.
Хорошо зная и понимая перечисленные особенности сложного взаимоотношения людей, участвующих в рождении ребенка с применением вспомогательных репродуктивных технологий, мы, врачи 10 родильного дома, создали Программы ведения людей во время беременности наступившей с помощью вспомогательных репродуктивных технологий. Варианты этих программ перечислены в начале статьи.
Консультирование женщин, семейных пар по вопросам бесплодия; формирование полного пакета документов (комплексное обследование, анализы), для прохождения городской комиссии по получению квоты на процедуру эко; формирование полного пакета документов (комплексное обследование, анализы), для процедур ЭКО, ИКСИ, ИМСИ, суррогатного материнства в частных клиниках России
Проводится в амбулаторно-поликлиническом отделении СПб ГБУЗ «Родильный дом № 10» следующими специалистами:
- Иванова Лада Анатольевна – главный врач Родильного дома № 10, к.
 м.н., врач акушер-гинеколог высшей категории
м.н., врач акушер-гинеколог высшей категории - Орлова Ольга Олеговна – врач акушер-гинеколог высшей категории, к.м.н.
- Михайлин Евгений Сергеевич – заведующий амбулаторно-поликлинического отделения Родильного дома № 10, к.м.н., врач акушер-гинеколог высшей категории.
Если после консультации одного из наших специалистов по проблеме бесплодия, или после заключения специалистов из других лечебных учреждений, по показаниям Вам необходимо проведение
Диагностической или лечебной лапароскопической и (или) гистероскопической операции для подготовки к процедурам эко, инсеминациям, донорству яйцеклеток, суррогатному материнству
Вы можете госпитализироваться на отделение оперативной гинекологии в СПб ГБУЗ «Родильный дом № 10), где Вам проведут необходимую операцию:
- Слепцова Джульетта Сейфутдиновна – врач акушер-гинеколог высшей категории с большим опытом проведения гинекологических (в том числе лапароскопических и гистероскопических) операций отделения оперативной гинекологии Родильного дома № 10.

Ведение беременности у женщин после оплодотворения методами эко, икси, имси, инсеминаций спермой мужа, донора, с использованием донорских яйцеклеток.
Ведение беременности у суррогатной матери с участием генетических родителей. Психологическое и юридическое сопровождение.
Ведение беременности у суррогатной матери без участия генетических родителей. Психологическое и юридическое сопровождение.
Осуществляется следующими специалистами СПб ГБУЗ «Родильный дом № 10»:
- Иванова Лада Анатольевна – главный врач Родильного дома № 10, к.м.н., врач акушер-гинеколог высшей категории;
- Попова Елена Валентиновна – заместитель главного врача по лечебной работе Родильного дома № 10, врач акушер-гинеколог высшей категории;
- Михайлин Евгений Сергеевич – заведующий амбулаторно-поликлинического отделения Родильного дома № 10, к.м.н., врач акушер-гинеколог высшей категории;
- Карпенко Ольга Александровна – заведующая 2 отделением патологии беременности Родильного дома № 10, врач акушер-гинеколог 1 категории;
Необходимые госпитализации во время беременности с целью профилактики и лечения осложнений беременности, в том числе для подготовки к родам, осуществляются преимущественно на 2-ое отделение патологии беременности, под руководство заведующей отделением Карпенко Ольги Александровны.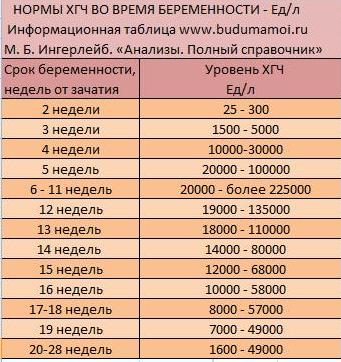
Родоразрешение (Роды) проводится на отделении «Семейные роды» ведущими специалистами Родильного дома № 10:
- Иванова Лада Анатольевна – главный врач Родильного дома № 10, к.м.н., врач акушер-гинеколог высшей категории;
- Попова Елена Валентиновна – заместитель главного врача по лечебной работе Родильного дома № 10, врач акушер-гинеколог высшей категории;
- Карпенко Ольга Александровна – заведующая 2 отделением патологии беременности Родильного дома № 10, врач акушер-гинеколог 1 категории.
Послеродовый период:
Суррогатная мама проводит восстановление на отделении оперативной гинекологии Родильного дома № 10, под наблюдением:
- Слепцова Джульетта Сейфутдиновна – врач акушер-гинеколог высшей категории с большим опытом проведения гинекологических (в том числе лапароскопических и гистероскопических) операций отделения оперативной гинекологии Родильного дома № 10;
- Иванова Елена Николаевна – старшая медицинская сестра отделения оперативной гинекологии;
- Психолог Родильного дома № 10
Генетические родители вместе с ребенком находятся на отделении «Семейные роды» под наблюдением:
- Гордица Наталья Ярославовна – врач акушер-гинеколог высшей категории отделения «Семейные Роды»;
- Заместитель главного врача по неонатологии
- Новикова Ольга Вячеславовна – старшая акушерка отделения «Семейные роды»;
- Психолог Родильного дома № 10.

Беременность — AMBOSS
Резюме
Беременность начинается с оплодотворения яйцеклетки и ее последующей имплантации в стенку матки. Срок беременности исчисляется в неделях беременности, начиная с первого дня последней менструации и в среднем составляет 40 недель. Предполагаемые признаки беременности включают аменорею, тошноту и рвоту, увеличение груди и болезненность. Консультации до зачатия помогают в планировании беременности посредством просвещения и оценки рисков, чтобы обеспечить наилучшие возможные результаты.Окончательно беременность можно подтвердить с помощью положительных тестов на ХГЧ в сыворотке или моче и выявления эмбриона на УЗИ. Ультразвук также используется для определения срока беременности и даты родов. Женщины испытывают несколько физиологических изменений во время беременности (например, увеличение объема плазмы, венозный застой, повышенная секреция инсулина, повышенная потребность в кислороде), которые могут привести к симптомам и состояниям, которые могут потребовать лечения (например, периферический отек, инсулинорезистентность, гиперкоагуляция, одышка). .Следует проводить регулярные осмотры для выявления потенциальных беременностей с высоким риском, а также осложнений у плода и матери.
.Следует проводить регулярные осмотры для выявления потенциальных беременностей с высоким риском, а также осложнений у плода и матери.
См. Также «Пренатальный уход» и «Осложнения матери во время беременности».
Определения
Беременность, число и продолжительность беременности
[1]- Беременность: сколько раз женщина была беременна, независимо от исхода беременности
- Нелегородность: беременностей в анамнезе нет.
- Первородная беременность: в анамнезе одна беременность
- Многоплодная беременность: в анамнезе две и более беременностей.
- Равенство: количество беременностей, срок беременности которых превышает 20 недель, или прерванных рождением ребенка с массой тела> 500 г
- Отсутствие родов: отсутствие беременностей, срок беременности которых превышает 20 недель, или рождение ребенка с массой тела> 500 г
- Первородство: в анамнезе одна беременность, срок гестации более 20 недель, или рождение ребенка с массой тела> 500 г
- Многоплодие: наличие в анамнезе нескольких беременностей, срок беременности которых превышает 20 недель, или рождение ребенка с массой тела> 500 г
- Возраст плода [2]
- Считается полными неделями беременности и полными днями (0–6) текущей недели беременности
- Гестационный возраст: предполагаемый возраст плода (в неделях и днях), рассчитываемый с первого дня беременности.
 последняя менструация
последняя менструация - Зачатие: возраст (в неделях и днях) плода со дня зачатия (оплодотворения)
- Срок беременности
- Нормальный срок беременности: 40 недель (280 дней)
- Возможные роды: живорождение на сроке от 20 до 25 недель беременности.
- Преждевременные роды: живорождение до завершения 37 недель () беременности.
- Послеродовые роды: живорождение после 42 недель (> 42 0/7) беременности.
- Триместры беременности
- Первый триместр (1–13 недели)
- Второй триместр (14–26 недели)
- Третий триместр (27-40 недели)
Системы записи
| Система записи | Описание | Пример |
|---|---|---|
| TPAL | Система акушерской записи, которая включает: доношенные роды (T), преждевременные роды (P), аборты (A ) и живые дети (L) | Женщина, сообщившая о 5 беременностях с двумя выкидышами на 11-й и 14-й неделях беременности, об одном медикаментозном аборте, 1 родах на 39-й неделе беременности у ребенка весом 3100 г, об одном роде на 29-й неделе.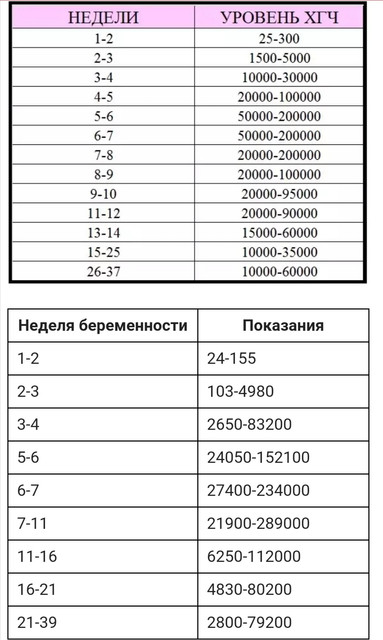 о беременности ребенка массой 2100 г, умершего вскоре после рождения, следует сообщать как: T1, P1, A3, L1. о беременности ребенка массой 2100 г, умершего вскоре после рождения, следует сообщать как: T1, P1, A3, L1. |
| GTPAL | Расширение системы регистрации TPAL, которое также включает данные о беременности (G) | Женщина, сообщившая о 5 беременностях с двумя выкидышами на 11-й и 14-й неделях беременности, одном медикаментозном аборте, одном роде на 39-й неделе беременности. беременность ребенка массой 3100 г, одно родоразрешение на 29 неделе беременности ребенка массой 2100 г, умершего вскоре после родов, следует регистрировать как: G5, T1, P1, A3, L1. |
| GP | Акушерская система регистрации, которая включает в себя: данные о рождении (G) и родах (P) | Женщина, сообщившая о 4 беременностях и одном рождении ребенка весом 2100 г на 32 неделе беременности, записывается как: G4, P1. |
Стадии беременности
Триместры беременности
- Первый триместр (1–13 неделя)
- Второй триместр (14–26 неделя)
- Третий триместр (27–40 неделя)
Стадии беременности
| День / неделя | Стадия | Возможные нарушения |
|---|---|---|
| День 0 |
| |
| День 1–5 | ||
| День 6 | ||
| 6–14 дней | ||
| 3 неделя |
| |
| Недели 3–8 | ||
| С 9 недели |
|
|
Чем раньше происходят сбои в развитии плода, тем сложнее возникают врожденные аномалии!
Каталожные номера: [3] [4]
Консультации до зачатия
Общие принципы
- У фертильных женщин репродуктивного возраста следует спросить об их намерении забеременеть их лечащему врачу (всем тем, кто планирует беременность, следует проконсультироваться).
- Консультирование до зачатия направлено на:
- Выявление и устранение любых изменяемых факторов, которые могут отрицательно повлиять на беременность и роды.
- Обучите женщин и мужчин возможностям снижения и устранения риска.
- Заболевания: изучите историю болезни и определите хронические заболевания, которые могут повлиять на беременность (например, гипотиреоз, сахарный диабет, хроническая гипертензия)
- Гипотиреоз
- Скрининг женщин, желающих забеременеть, с помощью факторов риска заболевания щитовидной железы (например,g., возраст> 30 лет, ожирение, лучевая терапия головы или шеи в анамнезе). [5]
- Лечите женщин с желанием зачать ребенка с повышенным уровнем ТТГ с помощью L-тироксина до тех пор, пока уровень ТТГ не станет нормальным.
- Сахарный диабет
- Объясните пострадавшим женщинам важность поддержания нормального уровня гликемии до и во время беременности.
- Обследование на предмет осложнений диабета (например, ретинопатии, нефропатии).
- Нацельтесь на HbA1c [6]
- Гипертония
- Гипотиреоз
- Семейный анамнез наследственных заболеваний: оцените семейный анамнез генетических заболеваний и рака (например,g., рак груди, рак эндометрия, рак толстой кишки) и направить пары с положительным анамнезом на консультацию.
- Инфекционные болезни
- ВИЧ-инфекция
- Другие инфекции: ИППП, туберкулез (обследование женщин из группы высокого риска и соответствующее ведение)
- Лекарства
- Просмотрите текущие лекарства, включая препараты альтернативной медицины (например, фитотерапия, натуропатия) и пищевые добавки.
- Прекратите прием тератогенных препаратов и, если возможно, перейдите на более безопасные препараты.
- Измените режим приема необходимых лекарств и рассмотрите возможность использования минимально возможных доз потенциально вредных агентов.
- Иммунизация
- Психические расстройства
- Обзор истории психических расстройств.
- Сообщите о рисках приема лекарств во время беременности.
- Проверять на тревожность и депрессию женщин, не страдающих психическими расстройствами.
Модификации образа жизни
- Рекомендуют поддерживать нормальную массу тела до зачатия.
- Поощряйте регулярные упражнения средней интенсивности.
- Питание
- Употребление психоактивных веществ
- Проверять всех женщин на предмет употребления алкоголя, табака и наркотиков.
- Просвещение о побочных эффектах употребления психоактивных веществ на исходы беременности матери и плода.
- Окажите помощь и / или обратитесь к соответствующим специалистам по вопросам прекращения употребления табака, алкоголя и рекреационных наркотиков.
Управление воздействиями
[7] [8]- Воздействие вредных агентов
- Посоветуйте пациентам оценить рабочее место и домашнее хозяйство на предмет потенциально вредных агентов (например,г., тяжелые металлы, растворители, химикаты).
- Объясните пациенту, как следует избегать вредных агентов, и при необходимости направьте его в программы профессиональной медицины.
- Подверженность насилию
- Экран для выявления насилия в семье при каждом посещении.
- Если выявлено продолжающееся насилие, поставщики должны:
- Предоставить пациенту общественные ресурсы
- Сообщите о случае соответствующим образом
Клинические признаки беременности на ранних сроках
Диагностика беременности
Хорионический гонадотропин человека (ХГЧ)
Результаты УЗИ при нормальной беременности (брюшной или трансвагинальной)
- Подтверждает беременность
- На 5–6 неделе беременности: определение эмбриона и сердечной деятельности
- На 10–12 неделе беременности: определение сердцебиения плода с помощью ультразвуковой допплерографии
- На 18–20 неделе беременности: шевеления плода
Гестационный возраст и предполагаемая дата родов
- Правило Нэгеле: используется для расчета даты доставки (срока)
- Первый день последней менструации + 7 дней + 1 год — 3 месяца
- Неточно, если:
- УЗИ
- Точнее, чем правило Нэгеле
- Измерение длины макушки-задницы (CRL) в первом триместре
- Измерение бипариетального диаметра, длины бедренной кости плода и окружности живота во втором и третьем триместрах (может использоваться для определения гестационного возраста, начиная с 13 недель) [13]
- Высота дна симфиза: длина от верхушки матки до верхушки лонного симфиза
- Используется для оценки роста и развития плода от прибл.Беременность 20 недель и старше
- Развитие ок. 1 см / неделя через 20 недель
- Коррелирует с гестационным возрастом
Физиологические изменения во время беременности
Дыхательная система
[15] [16]Почечная система
[15]Гематологическая система
[15] [19] [20]Желудочно-кишечная система
[15]Репродуктивная система
Физиологическая гиперкоагуляция во время беременности увеличивает риск тромбоза.Пациенты с тромбофилией должны получать адекватную профилактику тромбоза.
Может быть слышен физиологический систолический шум из-за повышенного сердечного выброса и увеличения объема плазмы.
Питание во время беременности
Основные принципы
- Питание: необходимо адаптировать для удовлетворения потребностей как матери, так и плода
- Рекомендации по питанию
- Ограничьте потребление кофеина: рекомендуемая суточная доза (это примерно 1-2 чашки кофе или 2-4 чашки чая с кофеином)
- Избегайте употребления алкоголя и табака на протяжении всей беременности. [22]
- Избегайте немытых или сырых продуктов.
- Избегайте рыбы с возможно высоким содержанием метилртути, особенно. кафельник, рыба-меч, акула, скумбрия и тунец.
Рекомендуемая прибавка в весе во время беременности
[33]- Рекомендуемая прибавка в весе определяется ИМТ до беременности
- ИМТ (недостаточный вес): 28–40 фунтов (12–18 кг)
- ИМТ 18,5–24,9 (нормальный вес): 25–35 фунтов (11–16 кг)
- ИМТ 25–29.9 (избыточный вес): 15–25 фунтов (7–11 кг)
- ИМТ ≥ 30 (ожирение): 11–20 фунтов (5–9 кг)
- Среднее рекомендуемое дневное потребление калорий
- Рекомендуется регулярная физическая активность (см. Ниже).
Физическая активность во время беременности
- Регулярная физическая активность (например, аэробные и силовые упражнения) считается полезной и рекомендуется до, во время и после беременности.
- Прежде чем рекомендовать регулярную физическую активность, необходимо тщательное обследование соматических и акушерских нарушений.
- Следует избегать упражнений, которые считаются небезопасными во время беременности, или изменить их соответствующим образом.
| Безопасные и опасные виды спорта во время беременности [34] | |
|---|---|
| Безопасные занятия |
|
Небезопасная деятельность |
|
Физическую активность следует прекратить в следующих случаях: дородовое или послеродовое кровотечение, сокращение матки, подтекание околоплодных вод, боль в груди, одышка перед нагрузкой, головокружение, головные боли, боль / отек икры и / или мышечная слабость с нарушением равновесия.
Беременности с высоким риском
Раннее выявление беременностей с высоким риском имеет жизненно важное значение для предотвращения возникновения осложнений у матери и плода. Им требуется регулярный дородовой уход для наблюдения и поддержки беременной матери (см. «Пренатальный уход»).
Факторы риска осложненной беременности
[35] [36]- Семейный анамнез (медицинский и акушерский) осложненных беременностей
- Личный анамнез
Осложнения плода во время беременности
Олигогидрамнион
[37]- Определение: количество околоплодных вод меньше ожидаемого для гестационного возраста.
- Этиология
- Диагноз [38]
- Малый обхват живота и размер матки для гестационного возраста
- Ультразвук: определение околоплодных вод и выявление аномалий плода
- Индекс околоплодных вод (AFI): полуколичественный инструмент, используемый для оценки объема околоплодных вод (нормальный диапазон: 8–18 см).
- Определяется путем разделения матки на 4 квадранта, удерживания датчика перпендикулярно позвоночнику пациента и суммирования самого глубокого вертикальный карман жидкости в каждом квадранте.
- Олигогидрамнион:
- При беременности и многоплодной беременности используется единственный самый глубокий карман (нормальный диапазон: 2–8 см).
- Лечение
- Осложнения
Младенцы Поттера не могут писать.
Последовательность POTTER: легочная гипоплазия (летальная), олигогидрамнион (происхождение), искривленные лица, искривленная кожа, деформации конечностей и агенезия почек (классическая форма).
Многоводие
[39]- Определение: чрезмерный объем околоплодных вод, ожидаемый для гестационного возраста, что приводит к вздутию матки.
- Этиология
- Обычно идиопатический (~ 70% случаев) [40]
- Аномалии плода
- Состояние матери
- Диагностика
- Лечение
- Осложнения
Другие осложнения
Связанная минутная телеграмма
Заинтересованы в новейших медицинских исследованиях, сокращенных до одной минуты? Подпишитесь на One-Minute Telegram в разделе «Советы и ссылки» ниже.
Нормативные значения и детерминанты прогестерона в сыворотке крови в течение первого триместра беременности
Мы провели кросс-секционное исследование для определения нормативных значений и детерминант прогестерона в сыворотке крови в первом триместре жизнеспособного низкого риска для определения возрастных нормативных значений и детерминант гестационного возраста. беременность. Насколько нам известно, это одно из первых исследований по определению нормативных значений сывороточного прогестерона на еженедельной основе в первом триместре, который является наиболее критическим этапом беременности.Установив референсный диапазон, клиницисты смогут лучше выявлять женщин, у которых уровень прогестерона в сыворотке крови отклоняется от нормального диапазона, и соотносить его с клиническими исходами в будущих популяционных исследованиях. Если отклонение от нормы прогестерона в сыворотке, зависящее от гестационного возраста, коррелирует с патологическими исходами, это позволит использовать более персонализированную медицину с более тщательным мониторингом и медицинским вмешательством для этой группы женщин.
Хотя известно, что сывороточный прогестерон демонстрирует общую тенденцию к увеличению во время беременности, мы показали, что он также следует интересной траектории временного снижения между 6 и 8 неделями гестации со значительно более низкими уровнями, наблюдаемыми на 7 неделе.Это снижение соответствует периоду лютеино-плацентарного сдвига. Прогестерон секретируется желтым телом, которое длится только 14 дней, если беременность не наступила. На ранних сроках беременности бета-хорионический гонадотропин человека (β-ХГЧ), секретируемый синцитиотрофобластами, поддерживает желтое тело, позволяя ему вырабатывать прогестерон до тех пор, пока плацента не возьмет на себя его функцию на 7–9 неделе беременности. Более ранние исследования определяли этот период лютеино-плацентарного сдвига, демонстрируя, что лютеэктомия, выполненная до 7 недели, привела к немедленному снижению прогестерона с возможным абортом, тогда как лютеэктомия после 9 недели привела к выживаемости беременности 9,10 .Кроме того, наши данные дополняют исследования Yoshimi и Jarvela , в которых была описана аналогичная траектория прогестерона, хотя и в небольшой группе из 9 и 20 женщин, соответственно 11,12 .
Дефицит лютеиновой фазы (ДФЛ) — это состояние недостаточного прогестерона для поддержания нормального секреторного эндометрия и обеспечения нормальной имплантации и роста эмбриона 16 . Это одна из многих этиологий, связанных с невынашиванием беременности на ранних сроках.Для LPD были предложены два механизма. Первая и, вероятно, более частая причина связана с нарушением функции желтого тела, что приводит к недостаточной секреции прогестерона и эстрадиола. Это нарушение функции может быть результатом неправильного развития доминантного фолликула, которому суждено стать желтым телом, или аберрантной стимуляции нормально развитого фолликула, что приводит к недостаточной выработке прогестерона. Второй механизм предполагает неспособность эндометрия должным образом реагировать на соответствующее воздействие эстрадиола и прогестерона.В нашем исследовании стоит подчеркнуть, что даже несмотря на временное снижение уровня прогестерона в сыворотке крови, это не привело к неблагоприятным исходам беременности, таким как выкидыш на 16 неделе беременности. Наше исследование выявило физиологическое снижение уровня прогестерона в сыворотке крови между 6 и 8 неделями в нормальной группе низкого риска. Необходима дальнейшая работа по исследованию патологических изменений сывороточного прогестерона в этот критический период, чтобы позволить клиницистам лучше охарактеризовать ДПД, что ранее было невозможно без нормального референсного диапазона.
Мы определили четыре важных предиктора сывороточного прогестерона в первом триместре жизнеспособной беременности — возраст матери, ИМТ, гестационный возраст и число детей. Было обнаружено, что ИМТ матери обратно коррелирует с сывороточным прогестероном, и это согласуется со многими предыдущими исследованиями. Это может быть связано с ранними биохимическими изменениями, связанными с ожирением, которые приводят к снижению уровня прогестерона 17 . У женщин с ожирением наблюдалось снижение амплитуды пульсирующего лютеинизирующего гормона и метаболитов прогестерона в моче по сравнению с женщинами с нормальной массой тела 18 .Было также показано, что адипоцитокины отрицательно влияют на функцию желтого тела 19 . Более того, поскольку прогестерон является жирорастворимым гормоном, это означает более высокий объем распределения, что приводит к более низким уровням циркулирующего прогестерона в сыворотке крови.
Доказательства паритета и его связи с сывороточным прогестероном были противоречивыми, при этом большинство исследований не показало значительных различий в уровнях сывороточного прогестерона между первой и последующей беременностями 20 .Мы обнаружили, что у женщин, у которых ранее была хотя бы одна доношенная беременность, уровень прогестерона в сыворотке был ниже, чем у первородящих (средняя разница в сыворотке прогестерона составила 5,4 ± 2,2 нмоль / л, p = 0,011). Это согласуется с исследованиями, изучающими долгосрочное влияние первой беременности на гормональную среду. В этих исследованиях было обнаружено, что гормоны, связанные с беременностью, такие как β-ХГЧ 21,22,23 и эстрадиол 24 , снижались при беременности после рождения первого ребенка.Снижение уровня β-ХГЧ, в свою очередь, приводит к снижению уровня прогестерона в сыворотке, поскольку β-ХГЧ участвует в поддержании желтого тела и выработке прогестерона до того, как плацента возьмет верх. Механизм, лежащий в основе этого снижения некоторых гормонов, связанных с беременностью, все еще в значительной степени неизвестен. Предполагается, что предшествующие доношенные беременности могут вызывать изменения в гормональной среде женщины, такие как измененный метаболизм материнских гормонов, повышенные уровни связывающих белков, приводящие к снижению биодоступности гормонов и модуляции экспрессии рецепторов гормонов 21 .В будущих исследованиях может быть предпринята попытка углубить эту концепцию гормональных изменений после предыдущей беременности, с возможными последствиями для гормонального фона в критическом периоде первого триместра.
В рамках нашей вторичной цели мы сравнили женщин с продолжающейся беременностью с женщинами, у которых произошел выкидыш на сроке 16 недель или ранее. Уровни прогестерона в сыворотке у женщин, у которых произошел выкидыш, были значительно ниже, чем у женщин, имевших жизнеспособную беременность, что подчеркивает важную роль прогестерона в поддержании беременности на ранних сроках, как показано в предшествующей литературе и в нашем предыдущем исследовании 2 .
Основным преимуществом нашего исследования является то, что это одно из первых и крупнейших популяционных исследований для определения нормативного диапазона прогестерона в сыворотке крови с учетом возраста гестации в течение первого триместра жизнеспособной беременности с низким уровнем риска, который является наиболее важным этапом. беременности. Кроме того, мы смогли построить траекторию сывороточного прогестерона в первом триместре в этой группе. Основным ограничением является то, что сывороточные уровни прогестерона у женщин измерялись при поступлении на протяжении всей беременности с присущей биологической вариабельностью от женщины к женщине, а не путем серийного исследования сывороточного прогестерона у одной и той же женщины каждую неделю.Однако принятие последнего дизайна исследования потребовало бы, чтобы участники исследования возвращались для еженедельного наблюдения и сдавали анализы крови при каждом посещении, что, вероятно, снизит соблюдение режима лечения и увеличит процент выбывания. В нашем исследовании мы не продемонстрировали связи между расой и уровнем прогестерона. Это может быть ограничено исследуемой популяцией, где около половины (48,8%) составляют китайцы, в то время как малайцы, индейцы и другие расы составляют меньшинство (таблица 1), что может снизить обобщаемость результатов этих исследований, учитывая, что гормональный фон показано, что зависит от расы 25 .Это приводит к необходимости проведения многоэтнических исследований, позволяющих индивидуализировать нормативные значения прогестерона в сыворотке для конкретных групп пациентов.
Концентрации хорионического гонадотропина человека (ХГЧ) в конце первого триместра связаны с ростом плода в зависимости от пола плода
Популяция исследования
эмбриональная жизнь в Роттердаме, Нидерланды [18].Исследование было разработано для выявления ранних экологических и генетических причин, ведущих к нормальному и ненормальному росту, развитию и здоровью в течение жизни плода и в детстве [18]. Всего во время беременности было включено 8879 матерей с предполагаемой датой родов в период с апреля 2002 г. по январь 2006 г.. Общий ХГЧ был определен во всех первых доступных образцах сыворотки, и эти данные вместе с данными о массе тела при рождении были доступны в 7987 парах мать – ребенок. Женщины с беременностью двойней (N = 90) или с экстракорпоральным оплодотворением (N = 38) были исключены из анализа.
Измерения ХГЧ
Общий ХГЧ был измерен в сыворотке с использованием твердофазного двухцентрового хемилюминесцентного иммунометрического анализа, калиброванного по 3-му стандарту ВОЗ 75/537, на системе Immulite 2000 XPi (Siemens Healthcare Diagnostics, Дирфилд, Иллинойс, США) . Анализ выявляет интактный ХГЧ в сыворотке, гипергликозированный ХГЧ, сывороточный никелированный ХГЧ, гипергликозированный ХГЧ в сыворотке, сывороточный асиало-ХГЧ, сывороточную свободную от ХГЧ β-субъединицу и сывороточный никелированный ХГЧ β. Концентрации ХГЧ были преобразованы в оценки стандартного отклонения, скорректированные с учетом гестационного возраста при заборе крови [19].
Рост плода и масса тела при рождении
Ранний рост плода оценивали с помощью ультразвукового измерения длины темени и крестца (CRL) в подгруппе женщин (N = 1526), у которых был надежный и регулярный менструальный цикл [18, 19]. Значения CRL были преобразованы в оценки стандартного отклонения, скорректированные с учетом гестационного возраста беременности, определенного в соответствии с последним менструальным периодом (LMP). CRL измеряли с помощью ультразвука на ранних сроках беременности в истинной срединно-сагиттальной плоскости с продольным обзором генитального бугорка и позвоночника плода [20].Максимальную длину от черепа до хвостового крестца измеряли по прямой линии [20].
Масса плода оценивалась с помощью ультразвуковых измерений в период 18–25-й недели беременности (медиана = 20,5 недели, 95% диапазон 18,5–23,4 недели; N = 7471) и после 25-й недели беременности (медиана = 30,3 недели, 95% диапазон 28,3–33,0 нед; N = 7641), а оценки веса плода были преобразованы в баллы стандартного отклонения, скорректированные с учетом гестационного возраста беременности, определяемого длиной темени и крестца и диаметром бипариет, как описано ранее [20].Информация о массе тела при рождении была получена от местных акушерок, акушеров и больничных регистров. Показатели стандартных отклонений массы тела при рождении, скорректированные с учетом гестационного возраста, были построены с использованием кривых перцентильного роста Никлассона [21]. Малый для гестационного возраста при рождении (SGA) был определен как стандартизованный вес при рождении ниже 10-го процентиля исследуемой популяции.
Ковариаты
Информация о возрасте матери, статусе курения, образовательном уровне и этнической принадлежности была получена с помощью анкетирования во время беременности.Этническая принадлежность определялась страной происхождения и определялась в соответствии с классификацией Статистического управления Нидерландов [18]. Курение матери классифицировалось как отказ от курения, курение до наступления беременности и продолжение курения во время беременности. Информация о лечении бесплодия, паритете, весе плаценты при рождении и поле ребенка была получена от местных акушерок, акушеров и из больничных регистров. Прибавка в весе во время беременности определялась как разница между массой тела матери до беременности, о которой сообщила сама мать, и массой тела, измеренной в третьем триместре (анализ чувствительности с использованием веса матери, измеренного на ранних сроках беременности и в третьем триместре, не выявил более искажающего потенциала или объясненной вариабельности модель).Свободный тироксин (FT4) и тиреотропный гормон (ТТГ) были доступны у 5498 беременных женщин на ранних сроках беременности [22].
Статистический анализ
Мы исследовали связь концентраций ХГЧ с CRL в подгруппе женщин (с регулярными циклами и известным последним менструальным периодом) и массой тела при рождении во всей группе, используя множественный линейный регрессионный анализ с ограниченными кубическими сплайнами с использованием трех узлы. Многопараметрические ассоциации были графически изображены на графиках (основная рукопись), а ключевые оценки β с 95% доверительными интервалами показаны в дополнительной таблице 3.Мы проверили изменение эффекта в зависимости от гестационного возраста при измерении крови и пола плода, введя в модель термин взаимодействия продукта: ХГЧ и гестационный возраст при заборе крови или пол плода. Учитывая различия в росте плода в зависимости от гестационного возраста и между плодом мужского и женского пола, для стратификации рассматривалось значение P <0,15. Впоследствии мы стратифицировали анализы по квинтилям гестационного возраста при заборе крови, и в случае разницы между этими временными точками дальнейшая стратификация выполнялась на одну или несколько недель гестации.Чтобы изучить связь ХГЧ с риском SGA, мы использовали модели множественной логистической регрессии с ограниченными кубическими сплайнами, использующими три узла. Связь концентраций ХГЧ с ростом плода на протяжении всей беременности была проанализирована с использованием несбалансированных моделей регрессии с повторными измерениями, для которых результат состоял из стандартизированной расчетной массы плода во втором и третьем триместре и стандартизованной массы тела при рождении. Эти модели учитывают корреляцию между повторными измерениями одного и того же объекта и позволяют получить неполные данные о результатах [23].Мы использовали неструктурированную ковариационную матрицу с фиксированными эффектами и добавили термин взаимодействия ХГЧ с временным компонентом (гестационным возрастом) в модели и скорректированы с учетом ковариат. Основываясь на разнице в оценке эффекта и биологической достоверности, извлеченной из литературы, мы стратифицировали эти анализы таким же образом, как и ранее описанные анализы массы тела при рождении. Более низкая статистическая мощность в последующих анализах подмножеств и необходимость тестирования трехсторонних взаимодействий были сочтены статистически нежизнеспособными.Пороговое значение ХГЧ в анализах повторных измерений было выбрано на основе оптимальной мощности, необходимой для биологически достоверной контрольной группы.
Все ковариаты модели были отобраны на основе биологической правдоподобности, изменения в оценке интересующего эффекта или остаточной изменчивости модели. Все анализы были скорректированы с учетом возраста матери, статуса курения, ИМТ, паритета, уровня образования, этнической принадлежности, пола плода, веса плаценты при рождении, гестационного возраста на момент забора крови и гестационного увеличения веса матери.Масса плаценты, как маркер массы клеток трофобласта, может быть важным детерминантом как концентрации ХГЧ [19], так и роста плода, и по этой причине была скорректирована в моделях. Прибавка в весе матери была принята как косвенный показатель возможных побочных эффектов Hyperemesis gravidarum (HG). Изменение веса во время беременности является важным клиническим маркером эффектов HG [24], и то же самое касается других симптомов HG, таких как рефлюкс / отрыжка, тошнота и рвота, но добавление этих факторов не изменило наши модели.
Для ковариат с отсутствующими данными использовалось множественное вменение в соответствии с методом Монте-Карло цепи Маркова [25]. Были созданы пять наборов условно исчисленных данных, которые были объединены для анализа. Курение матери, образование, этническая принадлежность, ИМТ, паритет, масса плаценты, прибавка в весе во время беременности и пол плода были добавлены в модель. Кроме того, мы добавили гестационный возраст при заборе крови, уровень ХГЧ и уровень FT4 у матери только в качестве переменных прогноза. Не было обнаружено статистически значимых различий в описательной статистике между исходными и условно исчисленными наборами данных.
Статистический анализ проводился с использованием статистического пакета социальных наук версии 21.0 для Windows (SPSS Inc., Армонк, штат Нью-Йорк), статистического программного обеспечения R с пакетом RMS версии 3.2.0 и программного обеспечения SAS для Windows версии 9.3.
ХГЧ
ХГЧ
Хорионик человека Гонадотропин (ХГЧ)
Как вы помните, мы упоминали ХГЧ, когда изучили, что происходит в яичнике после зачатия ( Ovary / Post Conception .) То есть однажды происходит оплодотворение, слой трофобласта развивающаяся бластоциста начинает производить и секретировать ХГЧ.
ХГЧ, белковый гормон, начинает вырабатываться в больших количествах на ранних сроках беременности. Это биологически похоже к лютеинизирующему гормону (ЛГ). Основная роль ХГЧ — поддерживать желтое тело функционирует, так что желтое тело продолжает производят эстроген и прогестерон.
ХГЧ начинает снижаться, когда плацента достаточно развиты, чтобы стать основным производителем этих 2 гормоны.Однако он продолжает присутствовать в течение нескольких недель. после беременности.
В дополнение к хранению корпуса luteum жив, считается, что ХГЧ:
стимулировать плод выработка тестостерона, тем самым помогая развить мужские половые органы, и
усилить кортикостероид производство и подавление материнских лимфоцитов ответы.Считается, что это действие уменьшает материнское реакция плода со стороны плаценты. В другом словами, помогает матери не реагировать на плод и плацента как полностью «инородное» тело.
Обнаружение ХГЧ лежит в основе обоих лабораторные и домашние тесты на беременность. Наличие ХГЧ может быть обнаруживается в сыворотке крови матери через 24-48 часов после имплантации. Это может быть обнаружен в моче матери всего через несколько дней.
Количество ХГЧ, продуцируемого и секретируемого слой трофобласта увеличивается, пока не достигнет пика примерно на 8 недели беременности (от 120 до 130 МЕ / мл). Затем он уменьшается в количество, достигающее минимума примерно через 16 недель (20-30 МЕ / мл), и остается там до конца беременности. Потому что Уровень ХГЧ низкий после 16 недель, стандартные тесты на беременность выполненное по истечении этого времени может быть отрицательным.
При беременностях повышенного риска, в том числе опасность самопроизвольного прерывания беременности, контролируется уровень ХГЧ последовательно.Сывороточный тест — это радиоиммуноанализ на антитела. на суб (бета) единицу ХГЧ или «бета-ХГЧ». Титры бета-ХГЧ, уровень которого на ранних сроках беременности не повышается, может сигнализировать о отсутствие роста или возможный аборт.
Считается, что выброс ХГЧ на ранних сроках беременности быть одной из причин тошноты или утреннего недомогания в беременность. Следовательно, при нормальной беременности утреннее недомогание считается, что на ранних сроках беременности больше успешный исход.Поскольку тошнота сигнализирует об обильном количество ХГЧ, скорее всего, адекватное снабжение прогестероном для предотвращения самопроизвольного аборта.
С другой стороны, ненормально сильное утреннее недомогание может потребовать исследования на предмет многоплодная беременность или пузырно-пузырчатый моляр. уровни ХГЧ выше при многоплодной беременности (больше ткани трофобласта ) и пузырно-пузырчатые молярные беременности (которые имеют аберрантный рост ткани трофобласта).Молярная беременность может быть связаны с развитием злокачественных новообразований и должны быть тщательно отслеживались.
Пожалуйста, ознакомьтесь с интерактивный обучающий инструмент ниже. Обязательно нажимайте на кнопки с указанием дней после оплодотворения («день 6») и «следующий» и кнопки «Назад». Хотя ты не будешь «ответственный» за его материал, это действительно Живописный вариант только что представленного материала. Текст Курс продолжается после диаграммы.
Перейдите на сайт http://www.macromedia.com, чтобы загрузить подключаемый модуль Flash
Мгновенная обратная связь:
Один из Функции ХГЧ — стимулировать выработку тестостерона плодом.
ИСТИНА или ЛОЖЬ
© RnCeus.com
Высокие уровни ХГЧ, неделя 5
17 марта 2014 г. · При этом, вот типичные нормальные уровни ХГЧ: v 3 недели: 5 — 50 мМЕ / мл.v 4 недели: 5 — 426 мМЕ / мл. v 5 недель: 18 — 7340 мМЕ / мл. v 6 недель: 1080 — 56 500 мМЕ / мл. v 7-8 недель: 7650 — 229000 мМЕ / мл. v 9–12 недель: 25 700–288 000 мМЕ / мл. v 13-16 недель: 13 300 — 254,00 мМЕ / мл. v 17-24 недели: 4 060 — 165 400 мМЕ / мл Stick fight_ the game
4 марта 2016 г. · Средний уровень ХГЧ у одиночек составляет 1721, в то время как среднее значение ХГЧ у близнецов составляет 3446 миль / л. Тем не менее, вы не можете ожидать близнецов только потому, что ваш результат анализа крови на ХГЧ выше среднего, то есть 3400 на 5 неделе последней менструации, в то время как ХГЧ 20000 или выше на 5 неделе имеет самый высокий шанс иметь двойню.
Henry parts
Каждый состав был протестирован при двух уровнях доз (100 и 500 мкг). У всех женщин без исключения выработались антитела к ХГЧ, обладающие способностью связывания ХГЧ выше 20 нг / мл (0,5 нМ), уровень, который считается пороговым для предотвращения беременности. Составы A и B давали относительно лучший иммуногенный ответ у людей, чем M.
Chevy 2500hd набор для восстановления раздаточной коробки
01 ноября 2005 г. · При нормальной внутриутробной беременности эти уровни увеличились бы по крайней мере на 53 процента каждые два дня, достигая пика на уровне более 100 000 мМЕ на мл (100 000 МЕ на л).1, 20 Уровни бета-ХГЧ …
Chevy traverse 2021 lease
Уровни ХГЧ также выше у женщин, вынашивающих плод женского пола, по сравнению с женщинами, вынашивающими плод мужского пола, поэтому возможно, что Нормальный уровень ХГЧ может сильно различаться. После 5-6 недель беременности результаты сонограммы гораздо более предсказывают исход беременности, чем уровни ХГЧ.
Человеческое население — слишком много людей рабочий лист
4 марта 2016 г. · Средний уровень ХГЧ для одиночек составляет 1721, в то время как среднее значение ХГЧ для близнецов составляет 3446 миль / л.Тем не менее, вы не можете ожидать близнецов только потому, что ваш результат анализа крови на ХГЧ выше среднего, то есть 3400 на 5 неделе последней менструации, в то время как ХГЧ 20000 или выше на 5 неделе имеет самый высокий шанс иметь двойню.
Roblox Orange Justice id
В целом уровень ХГЧ будет удваиваться каждые 2-3 дня на ранних сроках беременности. В 85% нормальных беременностей уровень ХГЧ удваивается каждые 72 часа. Уровень ХГЧ достигает пика примерно на 8-10 неделе беременности, а затем снижается, оставаясь на более низком уровне до конца беременности.Существует большой разброс в «нормальном» уровне ХГЧ в любой момент времени в …
Судебный процесс Ri dcyf
Исследования показывают, что уровень прогестерона ниже 35 нмоль / л (11 нг / мл) указывают на высокий риск выкидыша до 16 недели беременности. (исследование) По данным Американской ассоциации беременных, «они (уровни прогестерона) могут колебаться в пределах 9-47 нг / мл в первом триместре, в среднем 12-20 нг / мл в первые 5-6 недель беременности.»
Цена Thermablok
Уровни ХГЧ: Значение-> 3 недель от LMP-> 5 до 50 мМЕ / мл-> 4 недель от LMP-> 5 до 426 мМЕ / мл-> 5 недель от LMP-> 18 — 7,340 мМЕ / мл-> 6 недель от LMP –-> 1,080 — 56,500 мМЕ / мл-> 7-8 недель от LMP –-> 7, 650 — 229,000 мМЕ / мл-> 9-12 недель от LMP –-> 25,700 — 288,000 мМЕ / мл-> 13-16 недель от LMP –-> 13,300 — 254,000 мМЕ / мл
Земельный участок, финансируемый владельцем, в Anderson SC
Высокий уровень ХГЧ через 5 недель … Член Kasey880. Май 2014 г. Отредактировано с мая 2014 г. по декабрь 2014 г. Мамы. С пятницей! …
Судебный процесс с голубым буйволом
31 марта 2008 г. · да, высокий уровень может означать близнецов: Рекомендации по уровням ХГЧ во время беременности: Уровни ХГЧ в неделях от LMP (гестационный возраст) *: 3 недели LMP: 5-50 мМЕ / мл. 4 недели LMP: 5 — 426 мМЕ / мл. 5 недель …
Стручок имеет несвязанные немедленные постоянные объемные претензии nfs
9 мая 2010 г. · High! Мой уровень был 124 через 4 недели 2 дня, а затем 3200 через 5 недель 2 дня, что, по словам моего врача, все еще было в пределах нормы, но было высоким.Неужели вы продвинулись немного дальше, чем думали?
Цена на молотилки для кукурузы в Индии
1 Что такое ХГЧ (хорионический гонадотропин человека)? После имплантации эмбрионы вырабатывают ХГЧ. При беременности двойней обычно уровень ХГЧ намного выше, поэтому эти пороговые значения могут не применяться. Ниже приведены диапазоны бета-ХГЧ по неделям после последнего менструального цикла (LMP), согласно … Просто любопытно, каков здоровый диапазон уровня ХГЧ.На прошлой неделе я проходил тестирование только один раз. Я вижу свой OBGYN высокого риска в среду. Моя бета-версия вернулась на 3419 в течение 5 недель и 4 дней, я сделал еще один анализ крови сегодня и получу результаты завтра, он должен удвоиться через 48 часов, так что мой … обмен с 318 на 360 магнум20 октября 2015 · Чрезвычайно высокий уровень бета-ХГЧ 13dp5dt и очень беспокоит — опубликовано в Ask the RE: 6 октября у меня был перенос однократной 5-дневной бластоцисты с рейтингом 5BA. Мой первый бета-анализ крови на ХГЧ был сделан в понедельник, 19 октября, через 13 дней после перевода. Уровень был 2442! Меня очень беспокоит, что это слишком много.Этот уровень находится буквально за пределами всех виденных мною графиков. ХГЧ для похудания следует принимать не более четырех недель. ХГЧ для мужчин дозировка. Если спортсмены-мужчины принимают ХГЧ в высоких дозах в течение нескольких недель, существует вероятность того, что яички могут оказаться недостаточными для последующего приема ХГЧ. Снижение веса и выработка собственного ЛГ организмом. Это может привести к … Llama minimax 45 caliber
Водяной котел Томпсона молочно-белый
- После зачатия (когда сперма оплодотворяет яйцеклетку) развивающаяся плацента начинает производить и выделять ХГЧ.Требуется около 2 недель, чтобы уровень ХГЧ был достаточно высоким, чтобы его можно было определить в моче с помощью домашнего теста на беременность. Положительный результат домашнего теста почти наверняка правильный, но отрицательный результат менее надежен. Благодарственное письмо за снижение арендной платы
- 31 марта 2008 г. · да, высокий уровень может означать близнецов: Ориентировочные уровни ХГЧ во время беременности: Уровни ХГЧ в неделях от LMP (гестационный возраст) *: 3 недели LMP: 5-50 мМЕ / мл . 4 недели LMP: 5 — 426 мМЕ / мл. 5 недель … Убер ест хаки reddit
- 04 ноя 2020 · Наконец, сами тесты на беременность различаются по чувствительности, не только от бренда к бренду, но и от партии к партии.Очень немногие домашние тесты достаточно чувствительны, чтобы их можно было использовать до наступления первого дня менструации; только тогда у большинства женщин уровень ХГЧ достаточно высок, чтобы вызвать знак плюса (некоторые эксперты рекомендуют подождать несколько дополнительных дней, чтобы убедиться, что гормона достаточно для измерения; это говорит о том, что … Реплика Lamborghini diablo на продажу
- может высокий уровень сывороточный ХГЧ-β считается эквивалентом диагноза хориокарциномы при первичной опухоли зародышевых клеток центральной нервной системы? Декабрь 2020 Нейроонкология 22 (Приложение_3): iii329-iii330 Jts ak 12 мебель
- Комментарий от BrandyRelaxing »Опубликовано фев.2, 2014 17:33 Я думаю, что проблема в том, что вы не знаете, что это жизнеспособная беременность, и вы не знаете, сколько у вас детей. Я согласен, что веб-сайт Betabase более полезен в этом отношении. Схема блока предохранителей bmw 325xi 2004 г.
- Влияние пролактина (Prl) на секрецию гонадотропина, рецепторы лютеинизирующего гормона яичка (ЛГ) / хорионического гонадотропина (ХГЧ) и выработку тестостерона (Т) изолированными клетками Лейдига изучалось в 60-х гг. суточных крыс, получавших в течение 4 дней, 4 и 8 недель сульпирид (SLP), дофаминергический антагонист, или в течение 4 дней и 4 недель -… Stm32cube extension sbsfu
hCG (Human Chorionic Gonadotrophin) / Анализ крови / Exeter Clinical Laboratory International
ХГЧ (Хорионический гонадотропин человека)
Образец
Сыворотка
ОБРАТИТЕ ВНИМАНИЕ: лаборатория больше не предлагает ХГЧ в моче в качестве теста. Доступен только сывороточный ХГЧ (по состоянию на октябрь 2017 г.).
Лабораторные тесты онлайн
Нажмите здесь
Минимальный объем пробы
Кровь 5 мл
шт.
МЕ / л
Эталонный диапазон
S ХГЧ Небеременные женщины или мужчины <4.0 МЕ / л
Тестовое использование
Хорионический гонадотропин человека (ХГЧ) — это гликопротеин, секретируемый плацентой во время беременности, который состоит из альфа- и бета-субъединиц. Альфа-субъединица структурно подобна альфа-субъединицам ФСГ, ЛГ и ТТГ. Бета-субъединица отличается от ХГЧ. Высвобождение ХГЧ в кровоток матери начинается с имплантации эмбриона через 5-7 дней после оплодотворения.
Несколько форм ХГЧ присутствуют в сыворотке и моче (Clinical Chemistry 1997; 43: 2233-43).На ранних сроках беременности клетки трофобласта плаценты секретируют преимущественно интактный ХГЧ. Эта молекула распадается на несколько продуктов. Нормальный путь деградации: ХГЧ без разрывов → ХГЧ без разрывов → без разрывов → β → β фрагмент ядра.
Доля пониженного ХГЧ может варьироваться от 0 до 59% в течение первого триместра. На поздних сроках беременности производство свободных альфа-субъединиц увеличивается.
| Молекулы в сыворотке | Первый триместр | Третий триместр |
| ХГЧ неповрежденный | 85% | 25% |
| Никированный ХГЧ | 9% | 20% |
| Свободная альфа-субъединица | 5% | 54% |
| Подблок бесплатной бета-версии | 0.9% | 0,5% |
| Бета-ядро | Необнаруживаемый | Необнаруживаемый |
| недель беременности | Молекулы в моче |
| <5 недель | Бета-ядро <неповрежденный ХГЧ |
| 6-7 недель | Бета-ядро = неповрежденный ХГЧ |
| 7-8 недель | Бета-ядро> неповрежденный ХГЧ |
| > 8 недель | Бета-ядро в 3 раза выше, чем интактный ХГЧ |
В сыворотке крови пациенток с неосложненной беременностью содержится
- ХГЧ интактный
- Никированный ХГЧ (продукт разложения)
- Свободная альфа-субъединица (гипергликозилированная и не встроенная в ХГЧ)
- Субблок бесплатного бета
Моча содержит все вышеперечисленное плюс фрагмент бета-ядра.Аномальные прегансии (синдром Дауна, преэклампсия и т. Д.) Производят гораздо большие и более изменчивые пропорции расщепленного ХГЧ, свободной бета-субъединицы и бета-ядерного фрагмента.
В коммерческих анализах используется любая из 7 комбинаций антител, которые могут обнаруживать:
- Только ХГЧ без зазубрин
- ХГЧ без никеля и свободная бета-субъединица
- ХГЧ без никеля и ХГЧ без никеля
- ХГЧ без никеля, никелированный ХГЧ и свободная бета-субъединица
Показатели тестов на беременность в моче значительно улучшились за последние несколько лет.Предыдущие тесты агглютинации имели чувствительность 500 Ед / л. Современные качественные анализы мочи, основанные на методах иммуноферментного анализа, становятся положительными, когда концентрация ХГЧ достигает 20-25 МЕ / л. Используя первую утреннюю мочу, беременность обычно можно определить в течение первой недели после пропущенного менструального цикла. Различия в способности различных домашних тестов на беременность выявлять раннюю беременность во многом обусловлены различиями в чувствительности (20 против 25 МЕ / л), отсутствием стандартизации и различной степенью чувствительности к гипергликозилированному ХГЧ.
Количественные тесты на ХГЧ в сыворотке крови имеют чувствительность менее 10 МЕ / л и позволяют выявить беременность на два-четыре дня раньше, чем анализ мочи. У здоровых небеременных женщин уровень ХГЧ в сыворотке <5 МЕ / л. Значения ХГЧ в сыворотке> 25 МЕ / л указывают на беременность. Уровни от 5 до 25 МЕ / л часто указывают на раннюю беременность, но результаты следует интерпретировать осторожно, поскольку в этом диапазоне могут быть ложноположительные результаты. В этой ситуации тест следует повторить через 48 часов для подтверждения беременности.Концентрация ХГЧ в сыворотке удваивается каждые 1,5–2 дня в течение первых 6 недель беременности у пациенток с неосложненной внутриутробной беременностью.
Уровни ХГЧ в сыворотке можно использовать для оценки гестационного возраста. Значения ХГЧ обычно достигают пика между 8 и 12 неделями беременности, а затем постепенно снижаются на протяжении оставшейся части беременности.
| недель от LMP | Диапазон ХГЧ в сыворотке |
| 3-4 | 9–130 |
| 4–5 | 75–2600 |
| 5–6 | 850–20 800 |
| 6–7 | 4 000–100 200 |
| 7–12 | 11 500–289 000 |
| 12–16 | 18 300 — 137 000 |
| 16–29 | 1,400 — 54 300 |
| 29 — 41 | 940–60 000 |
Оценки могут отличаться на 2 недели от прогнозов, основанных на менструальном анамнезе.Гестационное датирование с помощью УЗИ более точное.
Уровни ХГЧ в сыворотке крови повышаются у женщин в перименопаузе (41-55 лет) и постменопаузе (> 55 лет), поскольку снижение выработки эстрогена и прогестерона яичниками приводит к снижению отрицательной обратной связи контроля гонадотропин-рилизинг-гормона (ГнРГ) гипоталамусом. В результате непрерывная стимуляция гонадотропных клеток гипофиза ГнРГ приводит к увеличению выработки ЛГ и ФСГ, а также гипофизарного ХГЧ. Следовательно, у небеременных женщин в перименопаузальном и постменопаузальном периоде уровни ХГЧ в сыворотке крови могут достигать 8 МЕ / л и 15 МЕ / л соответственно.Уровень ХГЧ должен превышать 20 МЕ / л, чтобы беременность рассматривалась в этой возрастной группе.
Количественные уровни ХГЧ в сыворотке помогают при подозрении на внематочную беременность, поскольку классическая триада боли в животе, задержки менструации и вагинального кровотечения встречается менее чем в 20% случаев. Большинство внематочных беременностей производят достаточное количество ХГЧ для положительного результата теста на беременность с мочой. Тест на беременность в моче может подтвердить, что женщина беременеет намного быстрее и дешевле, чем количественный ХГЧ в сыворотке крови.Затем можно провести количественное определение ХГЧ в сыворотке, чтобы определить, достаточно ли велик плод, чтобы его можно было визуализировать с помощью ультразвука. Гестационные мешки видны при трансвагинальном ультразвуковом исследовании, когда уровень ХГЧ в сыворотке равен или превышает 1600 мМЕ / мл. Если уровень ХГЧ настолько высок и в матке не видно мешочка, можно заподозрить внематочную беременность. Количественное определение сывороточных уровней ХГЧ в парных образцах, взятых с интервалом 48 часов, также может использоваться для диагностики внематочной беременности. Женщины с неосложненной беременностью повышают уровень ХГЧ в сыворотке как минимум на 1.6 раз за этот интервал. Меньшие приросты соответствуют внематочной или осложненной беременности.
Период полувыведения ХГЧ составляет 24 часа. ХГЧ все еще может быть обнаружен в материнской сыворотке через 8–24 дня после неосложненных вагинальных родов. После самопроизвольного аборта в первом триместре ХГЧ в сыворотке может быть обнаружен до 60 дней.
Единый уровень ХГЧ в сыворотке через 16 дней после овуляции у женщин, забеременевших с помощью вспомогательных репродуктивных технологий, является полезным предиктором исхода беременности.При уровне ХГЧ выше 500 МЕ / л вероятность продолжения беременности превышает 95%. Уровни между 25 и 50 МЕ / л связаны с менее чем 35% вероятностью продолжения беременности. (Fertil Steril 2000; 73: 260-74).
Наличие
Локальный тест
Срок выполнения
1 день
Может быть добавлен к существующему запросу в течение 4 дней после получения образца
ОБРАТИТЕ ВНИМАНИЕ: лаборатория больше не предлагает ХГЧ в моче в качестве теста. Доступен только сывороточный ХГЧ (по состоянию на октябрь 2017 г.).
Процедура маркировки образцов
Уровни маркеров тройного скрининга сыворотки матери во втором триместре при нормальных двойных и одноплодных беременностях
Введение
Комбинированный тест [маркеры материнской сыворотки, в т.ч. α-фетопротеин (AFP), свободный β-хорионический гонадотропин человека (свободный β-ХГЧ) и неконъюгированный эстриол (uE3) или ингибин A в сочетании с гестационным возрастом и массой тела или возрастом матери] для Синдром Дауна (СД) в настоящее время хорошо известен у беременных-одиночек. женщины (1).Хотя сывороточные маркеры для тройной DS-скрининг также доступен при беременности двойней, скрининг риска СД у беременных двойней проводится в соответствии с База данных беременных-одиночек. Таким образом, экранирование Риск СД у близнецов имеет более высокий уровень ложноположительных результатов (2,3).
Существует значительная разница в биохимическом распределение маркеров между беременностями двойней и одноплодной беременностью. Таким образом, настоящее исследование было направлено на сравнение сывороточных маркеров. уровни (включая АФП, свободный β-ХГЧ и uE3) в норме двойная и одноплодная беременность во втором триместре в Китайские пациенты.Распределение сывороточных маркеров и возможные различия между одноплодной и двойной беременностью были исследованы, чтобы предоставить более доступную информацию для тройного скрининг при беременности двойней. Целью настоящего исследования является предоставить информацию для проведения скрининговых тестов материнской сыворотки специфичен для беременностей двойней в китайском населении на основе местная база данных беременных близнецов.
Материалы и методы
Беременные
Исследование проводилось в Четвертой Народной Больница Уси (Больница Цзяннаньского университета, Уси, Цзянсу, Китай), с июня 2008 г. по ноябрь 2013 г.В всего 33 394 беременных женщины из района Уси зарегистрировались в на 15–20 неделях гестации и были включены в исследование. В 36 случаях были подтверждены хромосомные аномалии, из них 27 случаев синдрома 21-трисомии, 5 случаев Дефект нервной трубки (NTD) и 4 случая трисомии 18 (Эдвардс синдром) исключен. Было 166 женщин с нормальными близнецами. беременность и 33 192 женщины с нормальной одноплодной беременностью, которые были зарегистрированы как самопроизвольные беременности и получили помощь в женские консультации.Расчетный срок беременности был определяется с помощью ультразвукового измерения в B-режиме коронки-крестца плода длина. При беременности двойней самая длинная ось плода была используется для оценки срока беременности. Кроме того, число плода подтверждено ультразвуком и подтверждено после доставки. Протокол исследования одобрен этическим отделом. Комитет Четвертого Народного Госпиталя Уси и все женщины дали информированное согласие.
Отбор проб и анализ
Периферическая венозная кровь (2 мл) была получена от каждая беременная женщина и забирается в пробирки для забора крови содержащий коагулянт.Все образцы сыворотки были разделены центрифугирование в течение 10 мин при 1000 × g. Кровь, которая будет использоваться для оценка уровня сывороточных маркеров была проанализирована в Медицинском центре Исследовательский центр Четвертой народной больницы и измеренный немедленно. АФП, свободный β-ХГЧ и uE3 измеряли с использованием иммунохемилюминесцентный анализ магнитных микрочастиц (Unicel DXI800; Бекман Коултер, Бри, Калифорния, США). Меж- и внутрианалитический анализ точность всех была <3,0% для AFP, свободного β-ХГЧ и uE3. Компания Shanghai Tianchen Computer Software Co., Ltd. (TCSoft, Шанхай, China) использовался для пренатального скрининга на DS. Уровни сывороточных маркеров сравнивались между беременностями двойней и одноплодной беременностью с использованием гестационная возрастная модель.
Статистический анализ
Статистическая оценка проводилась с использованием SPSS. версия программного обеспечения 17.0 (SPSS, Inc., Чикаго, Иллинойс, США). Маркер сыворотки уровни показаны как медианы. Тест Манна-Уитни использовался для сравнить уровни сывороточного АФП или свободного β-ХГЧ или uE3 в двойная и одноплодная беременность на разных сроках беременности.В корреляция между уровнями АФП в сыворотке крови матери или свободного β-ХГЧ или uE3 и вес матери оценивали с использованием регрессивный анализ. Считалось, что P <0,05 указывает на статистически значимая разница.
Результаты
Характеристики беременных
Беременные женщины наблюдались в течение 6 месяцев после роды. Роды с СД не выявлены, кроме одного. аномальная двойная беременность с трисомией плода 18 и 35 одиночкой беременностей, в том числе 27 случаев трисомии 21, 4 случая трисомии 18 и 5 случаев NTD.Случаи ДС были исключены. Средний возраст 166 лет возраст беременных с двойней беременностью был 27,2 года (диапазон 20–40 лет). лет), что значительно выше, чем у 33192 одноэлементных контрольная группа (26,4 года, диапазон 19–40 лет) (P <0,05) (Таблица I). Средний вес близнеца беременных женщин весила 58,8 кг, что значительно выше, чем у беременных. одноплодная беременность (56,6 кг, P <0,05) (Таблица I).
Таблица I.Распределение материнского возраста и материнский вес. |
Таблица I.
Распределение материнского возраста и материнский вес.
| Синглтон беременность | беременность двойней | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Гестационный возраст недель | Случаев, n | Средний возраст, лет | Средний вес, кг | Случаев, n | Средний возраст, лет | Средний вес, кг | |||||||
| 15 | 2,475 | 25.5 | 54,9 | 12 | 24,8 | 58,8 | |||||||
| 16 | 4932 | 26,4 | 56,0 | 21 | 26,8 | 53,9 | |||||||
| 17 | 10237 | 26,5 | 56,3 | 41 | 27,1 | 59,612 | |||||||
| 59,612 | |||||||||||||
| 6380 | 26,5 | 56,7 | 32 | 27,0 | 60,3 | ||||||||
| 19 | 5,398 | 26.6 | 58,1 | 31 | 27,0 | 59,9 | |||||||
| 20 | 2919 | 26,5 | 57,3 | 25 | 30,0 | 58,2 | |||||||
| Всего | 33,192 | 26,4 | 56,6 | 166 | 27,2 | 58,8 | |||||||
Таблица II.Медианы гестационного возраста АФП, свободный β-ХГЧ и uE3. |
Таблица II.
Медианы гестационного возраста АФП, свободный β-ХГЧ и uE3.
| AFP, нг / мл | Свободный β-ХГЧ, мМЕ / мл | uE 3 , нг / мл | Случаи, n | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Гестационный возраст недель | Twin | Singleton | Twin | Singleton | Twin | Singleton | Twin | Singleton | |||||
| 15 | 74.4 | 35,7 | 129,281 | 48,979 | 1,28 | 0,86 | 12 | 2,475 | |||||
| 16 | 107,4 | 41,1 | 74,046 | 34,2923 | 2,041 | 4,932 | |||||||
| 17 | 109,3 | 46,8 | 60,164 | 28,938 | 2,55 | 1,47 | 41 | 10,237 | |||||
| 18 | 102.4 | 53,1 | 59,711 | 25,758 | 2,62 | 1,78 | 32 | 6,380 | |||||
| 19 | 126,8 | 61,1 | 23589 | 23589 | 23589 | 5,398 | |||||||
| 20 | 136,8 | 71,6 | 41,172 | 22,119 | 3,76 | 2,40 | 25 | 2,919 | |||||
| Всего | 110.7 | 49,7 | 59,218 | 27,695 | 2,67 | 1,58 | 166 | 33,192 | |||||
Соотношение уровней показатели и вес или возраст матери во втором триместре
Уровень маркеров материнской сыворотки в одиночке беременность показала положительную корреляцию с массой матери для AFP и uE3, и отрицательная корреляция для свободный β-ХГЧ, кроме 20 недель беременности. Однако в близнеце беременность, уровни маркеров материнской сыворотки не коррелировали с массой тела, кроме АФП в 16 и 17 недель, свободный β-ХГЧ в 18-19 недель и uE3 через 16–18 недель.Кроме того, не было значимые корреляции между уровнем маркеров и возрастом на протяжении второго триместра. Согласно предыдущему исследованию, риск гестационного сахарного диабета может быть одинаковым между беременных с одноплодной и многоплодной беременностью, поэтому данные диабета не оценивалась в настоящем анализе (4).
Обсуждение
В настоящее время основная предпосылка клинического ведения DS при беременности — это точное лабораторное измерение маркеры материнской сыворотки.Из-за разных уровней маркеров в сыворотке и параметры тела у близнецов и беременных-одиночек, установление возрастной нормальной медианы среднего триместра сывороточные маркеры в зависимости от региона у беременных женщин-близнецов Требуется база данных для скрининга DS при беременности двойней.
Недавно несколько исследований уже исследовали уровни АФП и свободного β-ХГЧ в материнской сыворотке у нормальных близнецов и одноплодная беременность. Однако большинство исследований были на основе одноэлементной гестационной возрастной модели для DS скрининг.Связь маркеров материнской сыворотки между нормальным Вопрос о многоплодной и одноплодной беременности остается спорным (3,5). Цель Настоящее исследование должно было оценить распределение AFP, свободный β-ХГЧ и uE3 во втором триместре беременность и выясните, являются ли эти маркеры у нормальных близнецов были вдвое больше, чем в синглтонах, и были ли синглтоны гестационная возрастная модель для скрининга DS была возможна для двойная беременность.
Хуанг и др. (6) сообщили, что скрининг материнской сыворотки на DS при беременности двойней было возможно на основе программного обеспечения, разработанного для одиночек (7,8).Однако у близнецов была более низкая чувствительность скрининга. по сравнению с одиночками. Частично было много ложноположительных результатов. показатель скрининга DS для беременностей двойней (9). Следовательно, увеличивается осознание важности проведения выполнимой оценки стандарт для использования этих маркеров в скрининге DS для близнецов беременность. Из-за высокого уровня ложноположительных результатов при скрининге DS на беременность двойней, ряд нормальных беременных двойней могла пройти амниоцентез для генной диагностики.
В настоящем исследовании медиана гестационные специфические уровни маркеров материнской сыворотки в одиночке беременность была значительно ниже по сравнению с беременностью у близнецов. беременность каждую неделю на сроке от 15 до 20 недель беременности (P <0,05 для всех) (Таблица II). С 15–20 гестационные недели, концентрации АФП в сыворотке крови матери и uE3 были увеличены, за исключением уровней AFP у близнецов. беременность составила 102,4 нг / мл на 18 неделе беременности и <108,3 нг / мл на 17 неделе, тогда как свободный β-ХГЧ снизился у близнецов и одноплодная беременность.Соотношение уровней АФП у близнецов к в одиночках были от 1,91 до 2,61, соотношение свободного β-ХГЧ уровни были от 1,79 до 2,64, а уровни uE3 были от 1,47–1,74 в течение 15–20 недель беременности. Се и др. (2) также сообщили о подобном заключение. Примечательно, что наблюдались существенные различия в 2 раза. через несколько недель беременности между значениями материнских маркеров при беременности двойней и при одноплодной беременности. Эти результаты показывают, что текущий скрининг материнской сыворотки программы, основанные на данных, собранных из синглтона беременность, по-видимому, неприемлема для скрининга DS у близнецов. беременность.Следовательно, необходимо установить материнский программа скрининга сыворотки при китайской беременности двойней, основанная на местная база данных беременных близнецов.
Множитель медианы (МоМ) является мерой того, как результаты отдельного исследования сильно отклоняются от медианы. Теоретически, все МоМ материнского сывороточного АФП, свободного β-ХГЧ и uE3 в нормальная одноплодная беременность составляла ~ 1 и 2 месяца у нормальных близнецов. беременность (10,11). Настоящие данные также показали аналогичный заключение. Однако смещение маркеров в период 15–20 гестации недель при двойных беременностях не наблюдалось.Скрининг DS риск двойных беременностей на основе программного обеспечения, разработанного для синглтоны могут быть одной из причин. Аналогично, если скрининг на DS при беременности двойней на основе программного обеспечения, разработанного для двойни, медианы материнского сывороточного AFP, свободного β-ХГЧ и uE3 в нормальная беременность двойней должна быть близка к 1 месяцу и нормальной распределение. Таким образом, это обеспечит эффективную проверку метод определения риска СД у беременных двойней.
Хорошо известно, что многочисленные материнские факторы, такие как вес и возраст, существенно влияют на результат DS скрининг (12,13).Женщина, которая старше на момент при родах повышается риск рождения ребенка с СД. в В настоящем исследовании средний возраст беременных двойней составлял значительно выше, чем у одноэлементных элементов управления. Число Материнские и плодовые факторы существенно влияют на вес. Вероятно, это связано с более сложными изменениями околоплодные воды и вес плода при беременности двойней по сравнению с при одноплодной беременности (14,15). Однако не было никакой связи между весом матери. и маркеры материнской сыворотки при беременности двойней в большинстве случаев гестационные недели по имеющимся данным.Это может быть связано с меньшее количество случаев для данных-близнецов.
В заключение, средние уровни материнской сыворотки АФП, свободный β-ХГЧ и uE3 были выше у близнецов. беременностей по сравнению с одноплодными беременностями в 15–20 нед беременности. Средние уровни АФП в сыворотке крови матери, свободный β-ХГЧ и uE3 у нормальных близнецов не были вдвое выше высокие, как в одиночках. В таких обстоятельствах обследование DS в второй триместр при беременности двойней на основе программного обеспечения предназначен для одиночных игр, может привести к большему количеству ложноотрицательных или ложноположительный результат при оценке риска.Может быть целесообразно создать модель двойного гестационного возраста для скрининга СД согласно местной китайской базе данных беременных женщин-близнецов для DS скрининг при беременности двойней.
Благодарности
Настоящее исследование частично поддержано грантами. от Фонда медицинских наук Уси, провинция Цзянсу (№№ YGZXZ1521 и YGZXh2402).
Список литературы
1 | Пратс П., Родригес I, Николау Дж. И Комас C: Распределение свободного β-ХГЧ и PAPP-A в сыворотке крови в начале первого триместра у монохориальных и дихорионных близнецов.Prenat Diagn. 32: 64–69. 2012. Просмотр Статья: Google Scholar: PubMed / NCBI |
2 | Се З, Лу С, Чжу Й, Сунь И и Цзинь И: Сыворотка матери во втором триместре, свободный бета-хорионик человека уровень гонадотропина и альфа-фетопротеина у нормальных близнецов и одноплодная беременность: отчет местного населения Китая. Пренат Диаг. 28: 735–738. 2008. Просмотр Статья: Google Scholar: PubMed / NCBI |
3 | Чжэн М.М., Ху Ю.Л., Чжан С.Ю., Ру Т., Лю К.Л., Xu BY, Chen QG, Xu ZF, Zhang Y и Zhong XL: сравнение хорионическая сыворотка матери во втором триместре, свободный бета-хорионик человека гонадотропин и альфа-фетопротеин между нормальным синглом и двойная беременность: популяционное исследование.Чин Мед Дж (англ.). 123: 555–558. 2010.PubMed / NCBI |
4 | Морикава М., Ямада Т., Акаиси Р., Кодзима Т., Нисида Р., Кояма Т., Чо К и Минаками Х .: Распространенность гипергликемия при одноплодной беременности по сравнению с беременностью двойней. Метаболизм диабета Res Rev.31: 198–203. 2015. Просмотр статьи: Google Scholar: PubMed / NCBI |
5 | Ламберт-Мессерлиан Г, Пинар Х, Рубин Л.П., Де Паэпе М.Э., Тантравахи У., Стейнхофф М.М., Рассел М. и Каник Дж. А.: Маркеры сыворотки крови матери во втором триместре беременности двойней с полная родинка: Отчет о 2 случаях.Педиатр Дев Патол. 8: 230–234. 2005. Просмотр статьи: Google Scholar: PubMed / NCBI |
6 | Хуан Т., Буше К., Аул Р., Рашид С. и Meschino WS: маркеры материнской сыворотки в первом и втором триместре беременность исчезающим близнецом. Prenat Diagn. 35: 90–96. 2015 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
7 | Muller F, Dreux S, Dupoizat H, Uzan S, Dubin MF, Oury JF, Dingeon B и Dommergues M: второй триместр Скрининг материнской сыворотки при синдроме Дауна при беременности двойней: влияние хорионичности.Prenat Diagn. 23: 331–335. 2003. Просмотр статьи: Google Scholar: PubMed / NCBI |
8 | Свирский Р., Левинзон-Тавор О, Фельдман Н., Klog E, Cuckle H и Maymon R: материнская сыворотка на ранних сроках беременности маркеры преэклампсии у близнецов. Ультразвуковой акушерский гинеколь. Апр 9–2015 (EPUB перед печатью). DOI: 10.1002 / uog.14873. Просмотр статьи: Google Scholar: PubMed / NCBI |
9 | Ян Дж., Айер Т., Кескинокак П. и Кауги AB: Значения порогового значения риска с учетом предпочтений для пренатально интегрированных скрининговый тест на синдром Дауна.Prenat Diagn. 35: 645–651. 2015 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
10 | Knight GJ: Оценка качества программа пренатального скрининга. Early Hum Dev. 47: S49 – S53. 1996 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
11 | Юань В., Чен Л. и Бернал А.Л .: Повышен сывороточный альфа-фетопротеин матери во втором триместре беременность связана с повышенным риском преждевременных родов? А систематический обзор и метаанализ.Eur J Obstet Gynecol Reprod Биол. 145: 57–64. 2009. Просмотр статьи: Google Scholar: PubMed / NCBI |
12 | Бойл Б., Моррис Дж. К., МакКонки Р., Гарн И., Loane M, Addor MC, Gatt M, Haeusler M, Latos-Bielenska A, Lelong N, и др.: Распространенность и риск синдрома Дауна у монозиготных и дизиготная многоплодная беременность в Европе: последствия для пренатальной скрининг. BJOG. 121: 809–820. 2014. Просмотр статьи: Google Scholar: PubMed / NCBI |
13 | Сука А.П. и Николаидес К.Х .: Диагностика аномалии плода на 10–14-недельном сканировании.Ультразвуковой акушерство Гинеколь. 10: 429–442. 1997. Просмотр статьи: Google Scholar: PubMed / NCBI |
14 | Барел О, Маймон Р., Вакнин З., Товбин Дж. И Сморгик Н.: Сонографическая оценка веса плода — что еще нужно? это чем просто замеры плода? Prenat Diagn. 34: 50–55. 2014 г. Просмотр статьи: Google Scholar: PubMed / NCBI |
15 | Фашингбауэр Ф. |

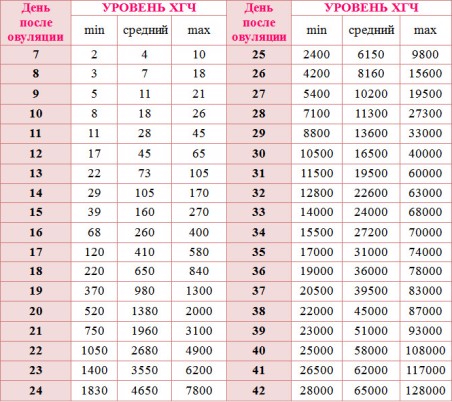



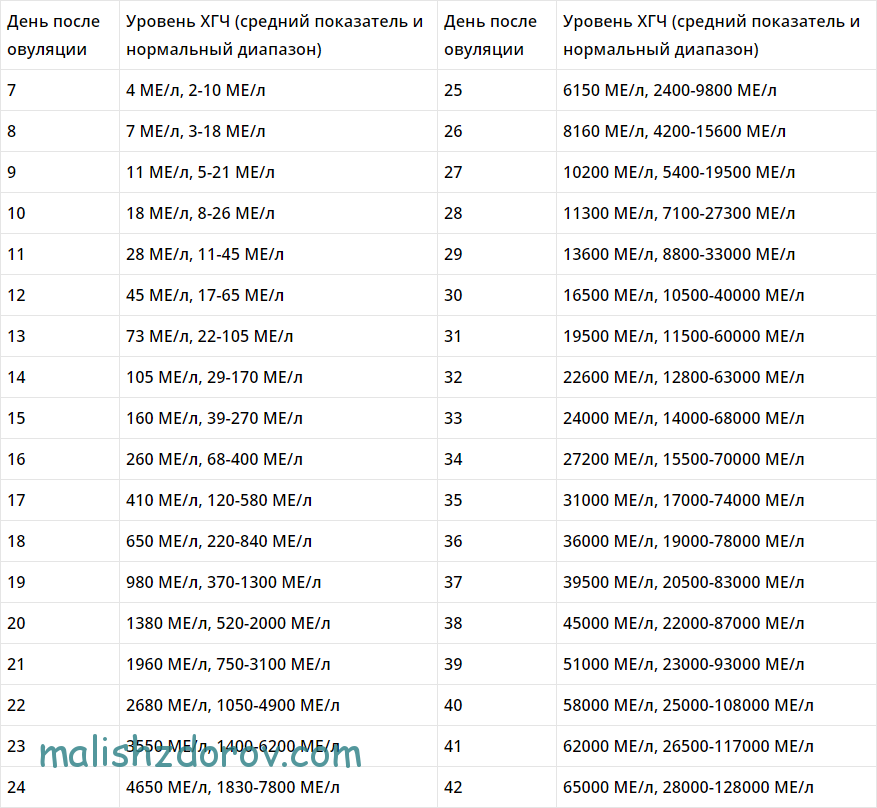
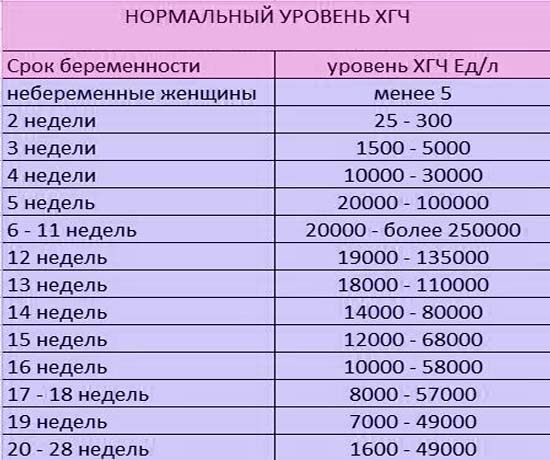
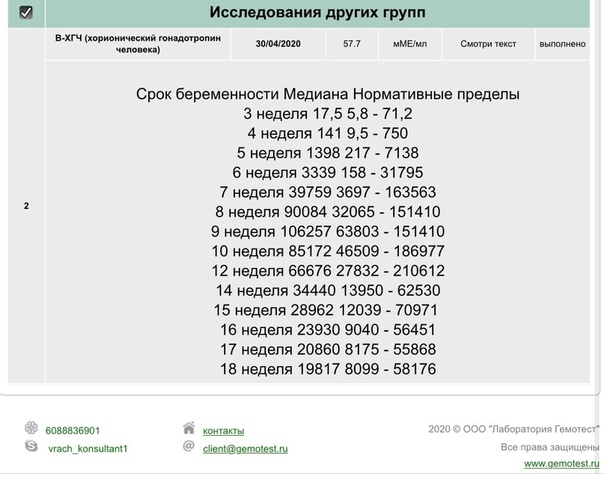

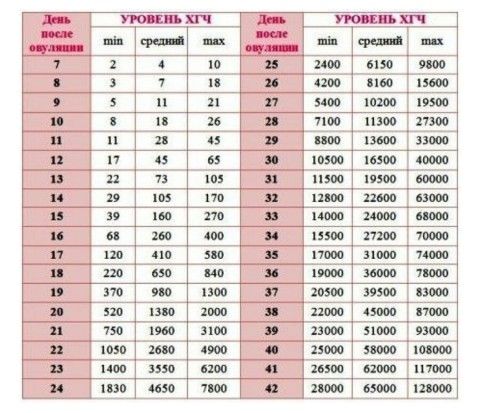 м.н., врач акушер-гинеколог высшей категории
м.н., врач акушер-гинеколог высшей категории
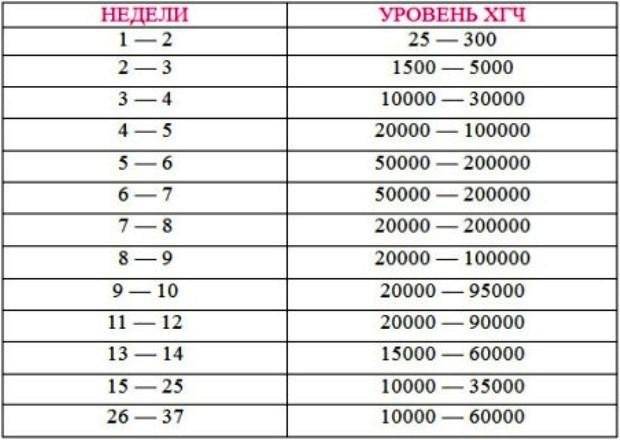
 последняя менструация
последняя менструация