Покраснение на коже у новорожденных — Все о детях
 Все заболевания кожи новорожденных условно можно разделить на три группы. Первая группа – это болезни, присущие исключительно младенцам первых дней жизни и никогда не встречающиеся у людей других возрастов. Вторая группа – это кожные проблемы у новорожденных, спровоцированные неправильным уходом. Третья – болезни гнойничкового характера, вызванные бактериями.
Все заболевания кожи новорожденных условно можно разделить на три группы. Первая группа – это болезни, присущие исключительно младенцам первых дней жизни и никогда не встречающиеся у людей других возрастов. Вторая группа – это кожные проблемы у новорожденных, спровоцированные неправильным уходом. Третья – болезни гнойничкового характера, вызванные бактериями.
Содержание статьи:
Кожные заболевания младенцев: ихтиоз, эритема и потница
Для периода новорожденности характерны такие поражения кожи, которые не встречаются в другие периоды жизни ребенка.
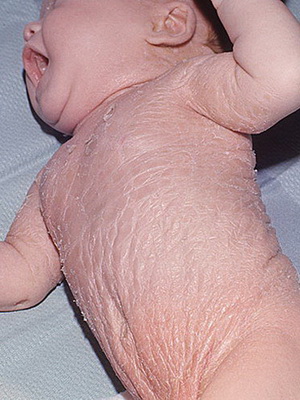

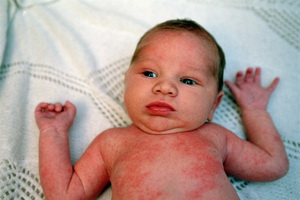
Сальный ихтиоз — заболевания кожи у новорожденных, связанное с избыточным образованием и замедленным отторжением родовой смазки, которая позднее превращается в пленку. Кожа при заболевании становится сухой, грубой, приобретает буроватый оттенок. Она легко покрывается трещинами, после чего появляется шелушение.
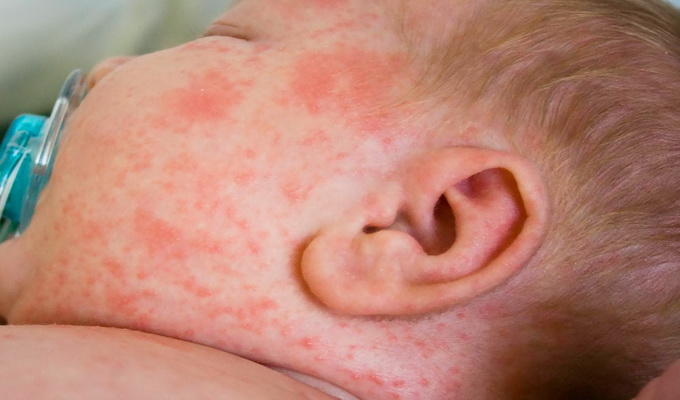
Токсическая эритема новорожденного проявляется на 2-3-й день жизни . Это неинфекционное заболевание кожи новорожденных характеризуется полиморфной сыпью, которая скоро исчезает; возможны вторичные высыпания.
Решать вопросы лечения этих заболеваний должен врач.
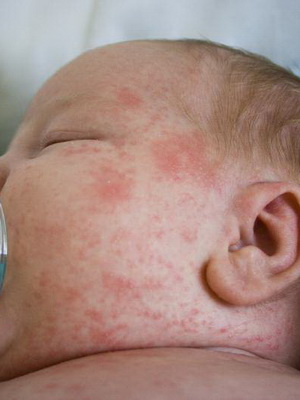
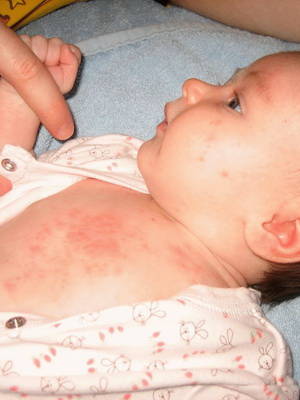
Потница – это неинфекционные заболевания кожи новорожденного, связанное с дефектами ухода за ребенком
Причины заболевания. Потница возникает при повышении температуры тела ребенка или при чрезмерном его укутывании.
Признаки заболевания. Заболевание характеризуется появлением на теле ребенка на фоне невоспаленной кожи красноватых высыпаний или маленьких пузырьков, заполненных прозрачной жидкостью. Обычно высыпания располагаются на шее, в паху и других естественных складках тела, но в запущенных случаях могут покрывать все тело малыша. Ребенок страдает от зуда, но это не отражается на его аппетите и сне. После гигиенических процедур (и лечения, если оно требуется) пузырьки проходят, не оставляя следов.
Лечение. Сама по себе потница не страшна и даже не считается заболеванием, но она может привести к серьезным осложнениям — в поврежденную кожу легко проникают бактерии (стрептококки и стафилококки), что заканчивается гнойничковыми инфекциями.
Особого лечения не требуется, главное — устранение причины избыточного потоотделения. Ребенку делают гигиенические ванны со слабо-розовым раствором марганцовокислого калия.
Если пузыри достаточно большие и причиняют малышу неудобства, их обрабатывают очень слабым раствором йода (1-2 капли 5%-ной настойки йода на стакан воды), захватывая окружающие складочки кожи. Их можно также промывать раствором пищевой соды (1 чайная ложка на стакан воды), смазывать 1%-ным раствором метиленового синего, 1%-ным раствором бриллиантового зеленого, краской Кастеллани, пастой Лассара. Хорошо помогают и растительные средства, например трава фиалки трехцветной: 1 чайную ложку травы измельчают, заливают стаканом кипятка, 15—20 минут выдерживают на водяной бане (отрегулировав огонь так, чтобы кипения жидкости не было видно), процеживают. Этим настоем протирают места поражения, его также можно добавлять в воду для ежедневного купания.
В очень тяжелых случаях места наибольшего поражения 2-3 раза в день смазывают гормональными мазями:
Для профилактики этого заболевания кожи новорожденного, ребенка купают, добавляя в воду настои или отвары лекарственных трав, обладающих антисептическими и вяжущими свойствами: цветков ромашки, коры дуба, травы шалфея. После купания и каждого подмывания кожу младенца тщательно высушивают хлопчатобумажной салфеткой и припудривают детской присыпкой или смазывают детским кремом. Не стоит пользоваться маслами (даже детскими) и глицерином — они быстро стираются с кожи пеленками и ползунками, не успев оказать нужного эффекта.
Еще одна необходимая профилактическая мера — воздушные ванны, особенно они полезны в жаркую погоду.
Проблемы с кожей у новорожденных: опрелости

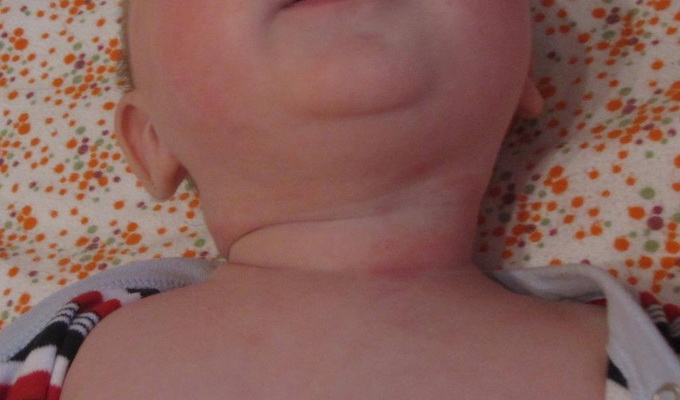
Опрелость — это заболевание кожи новорожденного ребенка, возникшее в местах избыточного трения, на участках, длительно подвергавшихся воздействию мочи и кала, в складочках кожи.
Причины заболевания. Раздражение появляется на наиболее чувствительных участках кожи, которые к тому же часто бывают влажными (в паху). Пот, моча и кал являются питательной средой для размножения микроорганизмов, которые и вызывают воспаление. Нередко возникновение опрелостей провоцируют вещества, входящие в состав памперсов, одноразовых салфеток и других предметов гигиены.
К появлению опрелостей на коже новорожденных склонны младенцы с избыточным весом, эндокринной патологией, близко расположенными к коже сосудами (сосудистая сеточка у таких малышей просвечивает через тонкую, нежную кожу).
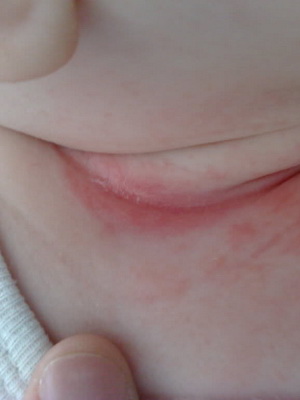
Признаки заболевания. Опрелости I степени характеризуются покраснением кожи без нарушения ее целостности. Они располагаются в паху, где влажная кожа наиболее подвержена внешнему воздействию (трению).
Об опрелости II степени свидетельствует ярко-красная кожа, покрытая микротрещинами, иногда даже отдельными гнойничками. У ребенка появляется зуд, поэтому малыш становится беспокойным.
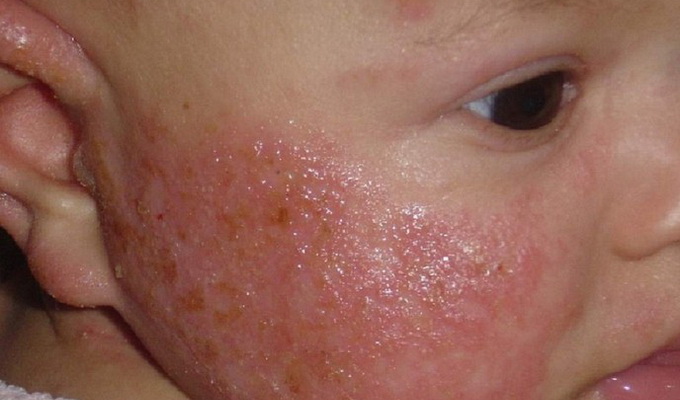
Опрелости III степени — очень тяжелое повреждение кожи. Кожа становится ярко-красной, покрывается мокнущими трещинами, гнойничками и даже язвами, причиняющими резкую боль. Малыш постоянно плачет, у него может повыситься температура тела.
Лечение. Опрелости I степени не требуют специальной медицинской помощи, достаточно тщательного гигиенического ухода, проведения ежедневных ванн с бледно-розовым раствором перманганата марганца, воздушных ванн по 10—20 минут 2-3 раза в день. Рекомендуется отказаться от применения памперсов и перейти на марлевые подгузники или широкие ползунки. Пеленки следует менять как можно чаще, тщательно выполаскивая их после стирки с добавлением уксуса (1 столовая ложка 6%-ного уксуса на 1 л воды).
Лечение опрелостей II степени начинают с уже перечисленных мероприятий; если в течение ближайших суток улучшения не наступает, проводят влажные компрессы с настоями целебных трав (ромашки, череды, листьев грецкого ореха и т. п.), присоединяют медикаментозную терапию. Места поражения 2-3 раза в день смазывают защитными кремами и мазями (таниновой, метилурациловой, драполеном, бепантеном), болтушками (тальк — 20,0 г, оксид цинка — 20,0 г, глицерин — 10.0 г, свинцовая вода — 50,0 мл или оксид цинка — 15.0 г, глицерин— 15,0 г, дистиллированная вода — 15.0 мл), проводят УФ-облучение кожи.
Лечение опрелостей III степени проводит только врач-педиатр. Родителям следует четко помнить: нельзя обрабатывать мокнущие участки кожи мазями на жировой основе и маслами, они образуют непроницаемую пленку, под которой создаются благоприятные условия для размножения грибков и бактерий.
Обращение к доктору при этом заболевании кожи у новорожденных детей необходимо, если:
- опрелости долго не проходят;
- невзирая на предпринимаемые усилия опрелости, увеличиваются в размерах;
- на фоне раздраженной кожи появились трещины, пузырьки с прозрачным содержимым, а тем более гнойнички и мокнутие.
Для профилактики этих кожных заболеваний у новорожденных необходимо подмывать ребенка после каждого туалета, регулярно менять подгузники, смазывать проблемные участки стерильным растительным маслом или кремами, проводить воздушные ванны.
Гнойное заболевание кожи новорожденных омфалит
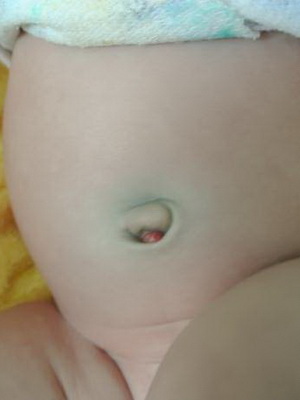
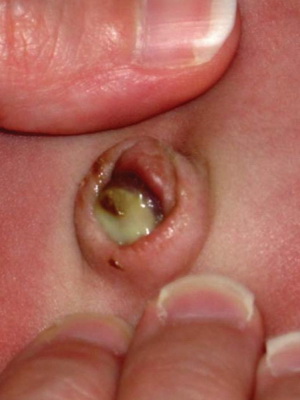
Омфалит — это гнойное заболевание кожи новорожденных в области пупочной ранки.
Причины заболевания. Пупочная ранка обычно заживает к началу второй недели жизни. Если в нее попадает инфекция, заживления в установленные сроки не происходит, и начинается омфалит.
Признаки заболевания. Простая форма воспаления — так называемый мокнущий пупок. Пупочная ранка долго не заживает (в течение нескольких недель), из нее постоянно сочится прозрачная тягучая жидкость.
В более тяжелых случаях начинается флегмона пупка: ранка и окружающие ее ткани краснеют, припухают, из пупка начинает выделяться гной. Ребенок сначала беспокоен, а потом становится вялым, апатичным, отказывается от груди; вес его быстро снижается. У малыша повышается температура тела, появляется рвота.
Если не предпринять соответствующих мер, флегмона распространяется на переднюю брюшную стенку, а гной по сосудам растекается по всему организму, что приводит к образованию гнойников во внутренних органах и даже заражению крови.
Самое тяжелое воспаление при этом заболевании кожи грудничков обычно возникает у недоношенных и ослабленных младенцев: на месте пупка образуется длительно не заживающая язва с неровными краями, ткани вокруг нее также воспаляются и начинают гноиться. Язва может проникать на всю глубину брюшной стенки, что ведет к очень опасным осложнениям.
Лечение. Для предупреждения этого кожного заболевания у новорожденных детей необходимо ежедневно обрабатывать культю пупочного канатика, а после ее отпадения — пупочную ранку 3%-ным раствором перекиси водорода, раствором марганцовокислого калия и др. до полного заживления пупка.
Мокнущий пупок после обработки спиртом крепостью 60° прижигают 10%-ным раствором азотнокислого серебра или крепким раствором перманганата калия. Малышу каждый день проводят ванны со слабо-розовым раствором марганцовки.
При гнойном воспалении пупочную ранку промывают раствором перекиси водорода, накладывают на нее повязки с риванолом (1:1000), фурацилином на гипертоническом растворе (1:5000), хлорфилиптом, левомицетиновым спиртом. При отсутствии эффекта назначают антибиотики внутрь, проводят УВЧ.
В случае образования в пупочной ранке избыточной ткани (фунгус пупка) ее удаляют хирургически.
Кожное заболевание у младенцев пеленочный дерматит
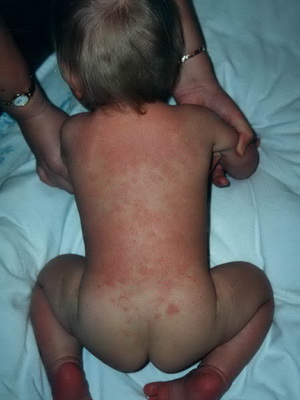
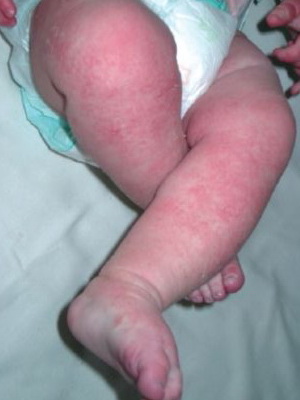
Пеленочный дерматит — раздражение, возникающее на коже ягодиц при действии на кожу различных неблагоприятных факторов. Пеленочный дерматит регистрируется у 35-50% всех детей первого года жизни. Чаще он развивается в возрасте от 3 до 12 месяцев. Это кожное заболевание у грудных детей встречается в основном у младенцев с аллергической настроенностью, у малышей, находящихся на искусственном вскармливании.
Причина заболевания. Заболевание могут провоцировать вещества, содержащиеся в ткани пеленок, памперсов, повышенные влажность и температура, микробные агенты, различные выделения (особенно каловые при энтерите).
Развитие пеленочного дерматита происходит из-за нарушения функции поверхностного слоя кожи. При повышенной влажности кожа легче повреждается, она становится легкопроницаемой, на ней быстро размножаются микробы. Ферменты, находящиеся в испражнениях, делают эпидермис уязвимым ко всем внешним раздражителям. Кроме того, изменяется pH среды, что ведет к повышению проницаемости кожи.
Признаки заболевания. При легкой степени дерматита в области ягодиц, задней поверхности бедер, гениталий появляются покраснение, сыпь, шелушение.
В случае поражения средней степени тяжести на коже появляются отечные пятна, покраснения, пузырьки и пузыри, наполненные прозрачным содержимым, которые вскрываются с образованием поверхностных эрозий, постепенно покрывающихся корками.
При тяжелой степени к вышеуказанным высыпаниям добавляются глубокие эрозии, мокнутие и изъязвления. Нарушается общее состояние малыша: он становится капризным, отказывается от еды, плохо спит.
Лечение. Для избавления от пеленочного дерматита необходимо:
- отказаться от использования матерчатых и бумажных подгузников;
- провести коррекцию рациона ребенка;
- одевать ребенка по сезону, в просторную одежду.
Места поражения обрабатывают жидкостью Алибура, краской Кастеллани, после чего смазывают мазями, содержащими антибиотики. При упорном течении заболевания местно назначают мази с глюкокортикоидными гормонами.
При наличии грибковой инфекции местно применяются анилиновые красители, нистатин.
Кожные проблемы новорожденных: везикулопустулез
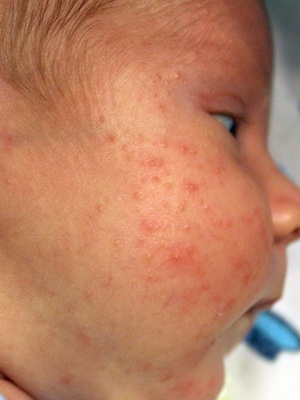
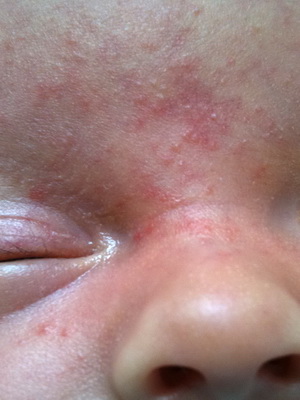
Везикулопустулез — гнойное воспаление потовых желез, характерное только для детей раннего возраста.
Причины заболевания. Воспаление вызывается стафилококком. Развитие процесса провоцируют перегревание и переохлаждение, плохой гигиенический уход за кожей малыша, перекармливание углеводистой пищей.
Признаки заболевания. В области затылка, шеи, на спине, ягодицах и в складках кожи (в устьях выводных протоков потовых желез) появляются мелкие, не больше просяного зернышка, пузырьки с прозрачным содержимым, окруженные нерезко выраженными воспалительными ободками. Они могут быть одиночные и множественные. Через несколько часов их содержимое мутнеет и становится гнойным.
Лечение. Кожу в местах поражений смазывают жидкостью Алибура, краской Кастеллани или 5%-ным раствором камфарного спирта. При распространенном процессе для лечения этого заболевания кожи младенцев первых месяцев жизни местно применяют 4% -ную гелиомициновую мазь или мази с антибиотиками (эритромициновую, линкомициновую и пр.), проводят УФО.
Профилактика заболевания: тщательный гигиенический уход, регулярные воздушные ванны, закаливание.
Гнойничковое заболевание кожи у новорожденных младенцев пузырчатка
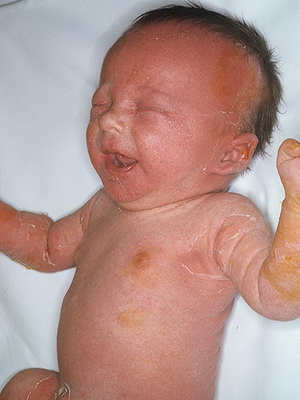
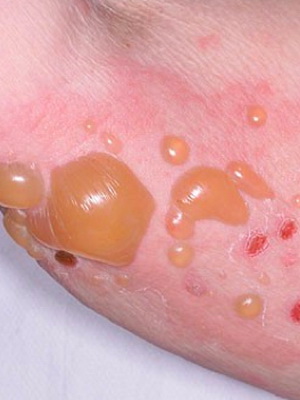
Пузырчатка новорожденных — это заразное гнойничковое заболевание кожи новорожденного, характерное для детей первых дней жизни. На детей старше 1 месяца и взрослых болезнь не распространяется. Недуг чаще возникает на фоне недоношенности, родовой травмы, у детей, чьи матери страдали токсикозом беременности.
Причина заболевания. Причиной этого заболевания кожи грудных детей является стафилококк.
Признаки заболевания. На фоне неизмененной или слегка покрасневшей кожи появляются постепенно увеличивающиеся пузыри с мутным содержимым. Они быстро вскрываются с образованием поверхностных эрозий, которые плохо заживают. Температура тела у малыша повышается до 38-38,5 °С, появляются срыгивания, рвота, иногда понос.
Лечение. При этой болезни кожи новорожденного младенцу вводят антибиотики или сульфаниламиды, витамины В6, В12, С. Эрозии обрабатывают 0,01%-ным раствором фурацилина или 0,25%-ным раствором сернокислого цинка, а потом смазывают 4% -ной гелиомициновой (или эритромициновой, или борно-нафталовой) мазью.
Заболевание кожи у грудничков эксфолиативный дерматит Риттера
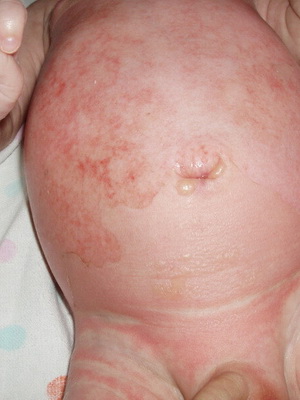
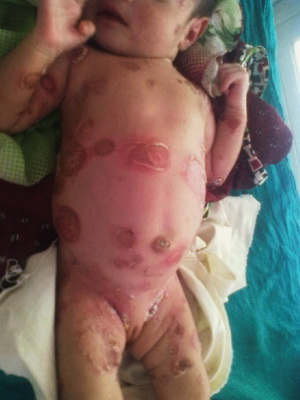
Эксфолиативный дерматит Риттера — заразная болезнь кожи новорожденных, характеризующуюся ее отслаиванием, наблюдается у младенцев первых 2—3 недель жизни. Обычно регистрируется у недоношенных младенцев и малышей, находящихся на искусственном вскармливании.
Причина заболевания. Как и пузырчатка, эксфолиативный дерматит Риттера вызывается стафилококком.
Признаки заболевания. На фоне отечной и покрасневшей кожи появляются обширные пузыри, которые почти сразу же вскрываются с образованием эрозивной поверхности. Если задеть (рукой, ткань и пр.) край такой эрозии, эпидермис начинает отслаиваться, обнажая глубокие слои кожи. Страдающие этой кожной проблемой новорожденные испытывают сильную боль, постоянно плачут, отказываются от груди. У него повышается температура тела (до 38,4-38,8 °С), возникают рвота, понос. При этой кожной болезни новорожденных малыши быстро теряют вес.
Лечение. Для терапии эксфолиативного дерматита Риттера лечение применяется такое же, как и при пузырчатке новорожденных.
Заболевание кожи у детей раннего возраста псевдофурункулез
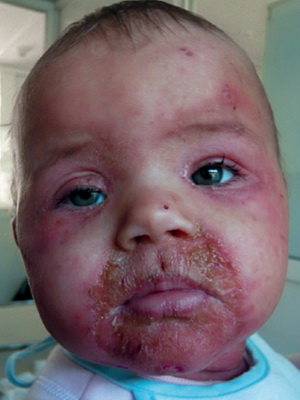
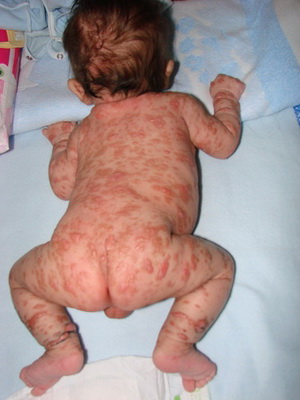
Псевдофурункулез — гнойное воспаление потовых желез, характерное для детей первого и второго годов жизни.
Причина заболевания. Это кожное заболевание грудничков вызывается стафилококком на фоне рахита, функциональных нарушений пищеварения (частых поносов), при особой чувствительности к стафилококку.
Признаки заболевания. На коже спины, ягодиц, задней поверхности бедер, на затылке появляются множественные округлые образования величиной до крупной горошины, которые постепенно размягчаются в центре, а затем вскрываются с выделением гноя. Это инфекционное заболевание кожи новорожденных протекает циклично: после подсыхания одной партии гнойников образуются другие.
Лечение. Ребенку вводят антибиотики, учитывая чувствительность к ним микроорганизмов, вызвавших заболевание. До выявления чувствительности начинают вводить антибиотики пенициллинового ряда. Если ребенок страдает аллергией на подобные препараты, ему назначают сульфаниламиды: бисептол, этазол, бактрим и пр. С целью повышения иммунитета вводят антистафилококковый гамма-глобулин или проводят аутогемотерапию.
При лечении этого заболевания кожи детей раннего возраста обязательно применение нерабола, химопсина, противогистаминных и других препаратов, назначается витаминотерапия.
Кожу в местах поражений смазывают жидкостью Алибура, краской Кастеллани или 5%-ным раствором камфарного спирта. При распространенном процессе местно применяют 4%-ную гелиомициновую мазь или мази с антибиотиками (эритромициновую, линкомициновую и пр.) и кортикостероидными гормонами (оксикорт, лоринден С и пр.), проводят УФО.
Профилактика заболевания: тщательный гигиенический уход, регулярные воздушные ванны, закаливание.
Кожное заболевание грудничков импетиго
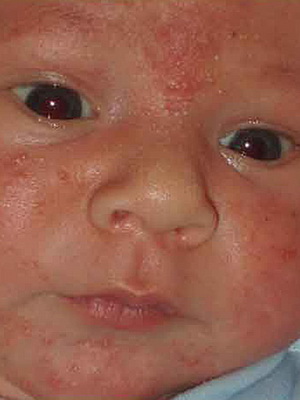
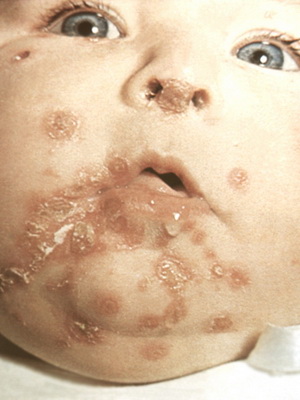
Импетиго — поверхностное гнойничковое кожное заболевание младенцев, чаще всего им болеют дети, находящиеся на искусственном вскармливании и страдающие от опрелостей, потницы.
Причина заболевания. Заболевание вызывается стафилококком и стрептококком. Заболевание заразно.
Признаки заболевания. У детей раннего возраста на коже лица, часто вокруг рта появляются пузыри сначала с прозрачным, а затем постепенно мутнеющим желтоватым содержимым, окруженные по краям красноватым венчиком. Они быстро вскрываются, образуя мокнущие участки, которые с течением времени покрываются листовидными корками. Со временем на месте поражения образуется розоватое пятно. Иногда заболевание осложняется воспалением близлежащих лимфатических узлов и сосудов.
Лечение. Для избавления от этой проблемы с кожей у новорожденного пузыри смазывают анилиновыми красителями (метиленовым синим, бриллиантовым зеленым), а кожу вокруг них — жидкостью Алибура или 5% -ным камфорным спиртом.
Если процесс распространенный, обязательно назначают антибиотики, антигистаминные средства, витамины С, А, Е.
Все инфекционные заболевания кожи у новорожденных требуют лечения в условиях стационара.
Статья прочитана 33 281 раз(a).
Source: vkapuste.ru
Читайте также
эритема, шелушение, высыпания. Что делать? Уход за новорожденным
Содержание:

Рождение ребенка — самый волнительный период в жизни каждой женщины. После родов наступает не менее важный и для мамы, и для ее малыша этап адаптации ребенка, который длится до 1 месяца. Все органы и системы новорожденного перестраиваются и начинают работать в новых условиях. После стерильной среды малыш попадает во внешний мир, где на кожу влияет масса раздражителей. Мы рассмотрим основные переходные состояния кожи новорожденного, и каждая мама сможет узнать эти изменения у своего малыша и отличить норму от патологии.

1. Эритема новорожденных
В первые дни кожа очищается от родовой смазки. На 2–3-й день появляется простая эритема, которая наблюдается до 5–7-го дней жизни. Простая эритема — это покраснение кожи, связанное с тем, что ребенок привыкает к новой температуре окружающей среды и воздействию воздуха на кожу. К концу недели в норме покраснение проходит.
2. Шелушение кожи
Шелушение чаще всего бывает на складках кожи ладоней и стоп у переношенных детей, которые родились позже 40 недели. Смазывайте маслом или увлажняйте детским кремом сухую кожу, чтобы она не трескалась и не вызывала дискомфорт у малыша. Шелушение наблюдается до 2 недель, в редких случаях — до 2 месяцев, а затем бесследно проходит. При шелушении и сухости кожи более 2 месяцев важно обратиться к специалисту для исключения аллергии или врожденных заболеваний кожи малыша.
3. Токсическая эритема
Токсическая эритема — это красные пятна диаметром до 10 мм с желтым уплотнением в центре, которые появляются на разных частях тела. Она возникает в конце 1-й недели жизни малыша и связана с заселением кожи микрофлорой матери.
В редких случаях возможно появление пузырьков с прозрачным содержимым на ярко-красной коже. Чаще они находятся в области суставов верхних и нижних конечностей. Важно обеспечить максимальную чистоту кожи и не вскрывать пузырьки, чтобы они не нагноились.
В норме токсическая эритема проходит через 2–3 дня. При длительном наблюдении сыпи (больше 2 недель) или воспалении элементов сыпи важно обратиться к врачу и начать лечение.

4. Милии у новорожденных
Милиа — это белые точки диаметром до 0,5–2 мм на крыльях носа, переносице и лбу. Они появляются при закупорке сальных протоков. Застой секрета сальных желез наблюдается у 70% новорожденных. Милиа не требуют лечения, в норме протоки сальных желез открываются в течение 1–2 недель после рождения — просто протирайте лицо малыша тампоном, смоченным чистой теплой водой.
У детей с обильными точками на лице возможно развитие себореи. В некоторых случаях появляется воспаление сальных желез. Это связано с повышенной активностью половых гормонов матери. При воспалении проводят обработку милиа местными антисептиками.
5. Телеангиоэктазии, или «след аиста»
Телеангиоэктазии — это розовые пятна диаметром до 10 мм на затылке, лбу и переносице. Они встречаются на том месте, за которое «аисты носят младенцев», чем и объясняется их народное название «след аиста». Телеангиоэктазии светлеют и уменьшаются в размерах в первые 2 года жизни ребенка и становятся заметными только при сильном беспокойстве ребенка.
При усилении капилляров ярко-красного цвета на коже могут появляться гемангиомы. Их необходимо наблюдать у онколога. В норме они исчезают или светлеют до 1 года. При отрицательной динамике их удаляют после 2 лет.
6. Родовая опухоль
Родовая опухоль — это отек предлежащей части, она появляется на том месте, которым ребенок выходил из родовых путей. Родовая опухоль наблюдается в течение 3–4 дней и проходит без последствий.
После вакуум-экстракции на голове у ребенка может появиться гематома, которая постепенно уменьшается в размерах и рассасывается к концу первого месяца жизни малыша. Это влияет на повышение билирубина в крови. Если гематома не проходит самостоятельно, ее вскрывают хирургическим путем.
7. Гормональный (половой) криз
Со 2-4 дня жизни малыша происходит увеличение молочных желез и появляется отек наружных половых органов (мошонки — у мальчиков, половых губ — у девочек). Половой криз достигает максимума к концу недели. Затем он постепенно проходит в течение месяца.
Увеличение молочных желез — обычно симметричное (до 2 см), кожа над ними не изменена. При пальпации железы появляются выделения сероватого или беловато-молочного цвета. Увеличение молочных желез отмечается у 80% девочек и у 50% мальчиков. Важно соблюдать гигиену, чтобы железа не воспалилась.
Отек наружных половых органов наблюдается практически у всех мальчиков и девочек. В норме до 1,5 месяцев отек проходит. При длительном отеке важно обратиться за консультацией к хирургу.
8. Физиологическая желтуха новорожденных
На 2-3 день жизни малыша его кожа и слизистые могут приобретать желтоватый оттенок. Желтуха в норме наблюдается у 70% новорожденных, и связано это с тем, что печень пока не работает в полную силу, поэтому в крови накапливается билирубин. Стул и моча при этом сохраняют обычную окраску.
В норме желтуха исчезает к 10-14 дню жизни и, если самочувствие ребенка остается удовлетворительным, лечения не требует. При заметной вялости, пассивности ребенка, когда желтуха появилась в первые сутки жизни, следует немедленно обратиться к педиатру, т. к. данное состояние требует лечения.

9. Потница новорожденных
У новорожденного — незрелая система теплообмена, поэтому при перегреве на коже быстро появляется потница. Это множество мелких красных прыщиков, сгущающихся в области складок. Нередко они могут воспаляться и превращаться в пузырьки с прозрачным или гнойным содержимым.
Участки кожи с потницей важно мыть с мылом 2 раза в день и оставлять открытыми. Также важно сильно не кутать и не перегревать помещение, где находится ребенок. На местах с потницей используйте специальные кремы для профилактики опрелостей. Как правило, этих мероприятий достаточно, чтобы потница прошла в течение 3 дней.
Особенности ухода за кожей новорожденного
После рождения кожа малыша испытывает ряд состояний, которые влияют на его здоровье. Чтобы переходный период прошел без осложнений, важен правильный уход с первых дней жизни ребенка.
Это возможно с подгузниками GOO.N для новорожденных. Все их детали — очень мягкие и нежные, а поверхность содержит витамин E. После наполнения подгузника цвет индикатора изменится, а это значит, что пришла пора его сменить. Это все поможет защитить нежную кожу новорожденного от опрелостей и потницы.

Итак, после рождения начинается долгий путь роста и развития малыша. В период адаптации ребенка к новым условиям жизни важно понимать, что кожа ребенка проходит ряд стадий. В норме все проявления на коже исчезают примерно к концу первого месяца жизни малыша. Если у новорожденного появились отклонения в состоянии кожи, важно обратиться к врачу для уточнения диагноза.
Отправить свой рассказ для публикации на сайте можно на [email protected]
Эритема новорожденных: фото, симптомы, причины, разновидности и лечение
Эритема — ответная реакция детского организма на внешние раздражители. Новорожденный малыш испытывает огромную нагрузку. Ему приходится адаптироваться к многочисленным проявлениям окружающей среды. Иногда организм ребенка остро реагирует на перепады температуры, аллергены, влажность, бактерии, вирусы и прочие негативные факторы. Эритема новорожденных — это воспаление кожных покровов, сопровождающееся покраснением и дискомфортными ощущениями.

Причины
Эритема у новорожденных развивается под воздействием следующих факторов:
- тяжелые роды,
- гипоксия плода,
- наследственность (аллергические реакции, передающиеся на генетическом уровне),
- работа беременной женщины, связанная с негативным влиянием химических веществ,
- токсикоз,
- употребление лекарственных средств в период беременности,
- болезни эндокринной системы (сахарный диабет, патологии щитовидной железы),
- внутриутробное инфицирование ребенка,
- начатое с опозданием грудное вскармливание.
Перечисленные факторы не относят к прямым провокаторам заболевания. Однако они ослабляют иммунитет младенца, что приводит к возникновению высыпаний на эпителии грудничков.
Разновидности
Различают несколько видов патологии, возникающей у новорожденных деток:
- Физиологическая эритема. Эпителиальные ткани малыша остро реагируют на внешнюю среду. Кроха испытывает колоссальный стресс после появления на свет. Кожные покровы, как и весь детский организм, проходят период адаптации к внешним проявлениям. Кожа у грудничка тонкая и нежная. К развитию заболевания приводит любое негативное воздействие. При физиологической эритеме расширяются капилляры, что вызывает гиперемирование.
- Инфекционная эритема. Кожа у грудничка краснеет при воспалительном процессе, вызванном вирусами или бактериями. На кожных покровах ребенка появляются асимметричные высыпания. Младенец незаразен, он не способен инфицировать других людей.
- Токсическая эритема. Покраснение возникает на 2—3 сутки после рождения. Высыпания исчезают спустя 2—3 дня. Возможно повторное появление сыпи, которая проходя на 3—4 сутки.


- Аллергическая эритема. Заболевание вызывает грудное молоко, если мать не соблюдает диету, питается продуктами, способными спровоцировать аллергическую реакцию.
- Кольцевидная эритема. Патология развивается у малышей с дисфункцией сердца.
- Узловатая эритема. К появлению болезни приводит интоксикация, возникающая при туберкулезе.
Симптомы
Каждый вид эритемы сопровождается характерной симптоматикой. Отличительные признаки заболевания можно рассмотреть на фото, приведенном ниже. При физиологической форме возникают следующие проявления:
- покраснение, образующееся из-за притока крови в капилляры,
- мелкие высыпания на ступнях и кистях младенца,
- шелушение.
Покраснение самопроизвольно исчезает на 4 сутки. Эту разновидность болезни не лечат.
За малышом надо просто тщательно ухаживать: следить за чистотой тела, своевременно переодевать подгузники, использовать одежду из натуральных тканей.

 Для инфекционной эритемы характерны такие признаки:
Для инфекционной эритемы характерны такие признаки:- Красные пятна, образующиеся в местах разгибания рук и ног. Чем крупнее сустав у ребенка, тем обширнее очаг воспаления.
- Сыпь на слизистом слое ротовой полости.
- На ягодицах появляются большие красные пятна, сливающиеся в единый очаг.

 При эритеме Чамера, носящей инфекционный характер, признаки выражаются следующим образом:
При эритеме Чамера, носящей инфекционный характер, признаки выражаются следующим образом:- Температура подскакивает до отметки 37—38 0 C.
- На лице возникает мелкая сыпь, со временем сливающаяся в обширные очаги.
- Красные пятна образуются на теле, руках и ногах грудничка. Со временем зоны поражения начинают бледнеть от центральной части к периферии. Продолжительность процесса — 2 недели.

 К симптомам токсической эритемы относят:
К симптомам токсической эритемы относят:- Серовато-красные пятна с маленькими волдырями. Сыпь возникает на голове, лице, в области суставов и ягодиц.
- Подъем температуры.
- Увеличение селезенки, уплотнение лимфоузлов.
Младенец при токсической форме патологии беспокоен. Однако самочувствие ребенка в большинстве случаев не страдает. Заболевание в основном ограничивается появлением сыпи.
Аллергической эритеме сопутствуют такие признаки:
- Кожные покровы малыша краснеют из-за чрезмерного прилива крови.
- В очагах поражения появляются шелушащиеся участки.
Врачи корректируют рацион матери, удаляют из меню продукты, вызывающие аллергическую реакцию. Грудничка рекомендуют купать с экстрактами трав: череды, ромашки, шалфея.
Симптомы, возникающие при кольцевидной форме патологии:
- На теле появляются ярко-красные кольца, сливающиеся между собой. Диаметр очагов около 1 см.
- Шелушение на кожных покровах отсутствует.
Сыпь долго не проходит. На процесс выздоровления влияет состояние сердца, тяжесть течения ревматоидных проявлений.
Признаки, возникающие на фоне узловатой эритемы:
- образуются красные пятна с синевой,
- передняя и боковая часть бедер, голеней и предплечий припухает,
- узлы отекают.
При затухании болезни очаги воспаления меняют окраску с красной до синеватой и зеленовато-желтой. Пятна напоминают по внешнему виду проходящую гематому.

Методы терапии
При физиологической и токсической разновидности заболевания не проводят специального лечения. Высыпания способны проходить самостоятельно. Маме надо лишь следить за гигиеной ребенка.
- Устраивать воздушные ванны.
- Исключить влияние негативных факторов на кожные покровы.
- В период лактации из питания матери убирают все аллергены (цитрусовые, орехи, шоколад, овощи и фрукты оранжево-красного цвета, ягоды, яйца, продукты пчеловодства, пряности). Для женщины составляют гипоаллергенное меню.
При тяжелом течении потребуется лекарственная терапия. Если токсическая форма болезни приняла затяжной характер, грудничку назначают:
- антигистамины,
- бифидо- или лактобактерии,
- поливитамины,
- Рутин.
Обильные высыпания в зоне околопупочной ямки обрабатывают зеленкой или раствором марганцовки.
При возникновении эритемы у грудничков категорически запрещено заниматься самолечением. Подбор препаратов и дозировки осуществляет только врач!
Доктор Комаровский об эритеме
Знаменитый педиатр акцентирует внимание родителей на том, что эритема у новорожденных обусловлена адаптацией к новым жизненным условиям. Ребенок, рождаясь, попадает из благоприятной среды в негативную. На внешнюю агрессию первыми реагируют эпителиальные ткани грудничка.
Доктор Комаровский рекомендует родителям при появлении высыпаний сразу показать младенца врачу. Разобраться с симптоматикой и точно поставить диагноз может только педиатр.
Высыпания, появившиеся в роддоме, по мнению врача, не должны вызывать беспокойства у мамы. Ведь это физиологическое проявление, контролируемое медицинским персоналом. Но, когда сыпь образуется дома, необходимо встревожиться.

Покраснение может быть проявлением аллергии на домашних животных, средства для стирки вещей ребенка, продукты питания, лекарства. Очаги поражения появляются, если малыша часто и неправильно купают, одевают не по погоде. На теле возникает потница или опрелости.
Эритема не появляется у младенца, если он принимает воздушные ванночки и водные процедуры, дышит свежим воздухом, находится в чистом жилище (комната регулярно проветривается, в ней постоянно делают влажную уборку).
Эритема новорожденных — причины, симптомы, диагностика и лечение

Эритема новорожденных – это транзиторное покраснение кожи, связанное с адаптацией ребенка к внеутробной жизни и сопровождающееся полиморфными высыпаниями. Основным симптомом является розово-красный цвет кожных покровов, отмечающийся в первые часы или на 2-3 сутки жизни ребенка. На фоне покраснения кожи в ряде случаев обнаруживается мелкая серо-желтая сыпь. Общее состояние, как правило, не страдает. Диагностика эритемы новорожденных основана на характерных симптомах, появляющихся в определенном возрасте (первые дни жизни), при этом клинические и лабораторные признаки воспаления и инфекций отсутствуют. Лечение обычно не требуется, по показаниям назначаются десенсибилизирующие препараты.
Общие сведения
Эритема новорожденных относится к типичным адаптационным реакциям ребенка в первые дни жизни, поэтому фактически считается нормой в педиатрии. Встречается более чем у половины детей, чаще у малышей, находящихся на грудном вскармливании. Развитие эритемы в некоторой степени зависит от соматического состояния матери, поэтому можно говорить об увеличении частоты встречаемости в последние 10-20 лет в связи с ростом заболеваемости матерей сахарным диабетом, ожирением и другими социально значимыми нозологиями. Врачам следует сохранять настороженность в отношении эритемы новорожденных, особенно ее токсической формы, поскольку не исключено влияние данного состояния на дальнейшее формирование аллергического статуса ребенка.

Эритема новорожденных
Причины
Ведущая причина возникновения эритемы новорожденных – послеродовая адаптация организма к внешней среде, то есть к жизни вне материнской утробы. Первичные проявления во многом обусловлены разницей температур матки и окружающего воздуха, вследствие чего периферические сосуды ребенка расширяются для большего притока крови и, соответственно, согревания. Поэтому кожные покровы выглядят покрасневшими. Дальнейшее развитие эритемы новорожденных имеет аллергический генез. По большей части речь идет об алиментарном пути проникновения аллергенов, но также имеет место и контактный механизм. Определенную роль всегда играют патологии беременности – гипоксия плода, фетоплацентарная недостаточность и др.
Патогенез
После рождения ребенок впервые получает пищу через желудочно-кишечный тракт, незнакомый до настоящего момента с грудным молоком. Важно понимать, что само по себе грудное вскармливание не вызывает аллергию, но ее проявления практически неизбежны из-за огромного количества компонентов пищи, абсолютно новых для малыша. Воздушная среда тоже может оказывать раздражающее действие на кожу, но механизмы адаптации выстраиваются уже ко 2-3 дню жизни, поэтому проявления эритемы новорожденных постепенно нивелируются.
Классификация
Эритема новорожденных бывает физиологической и токсической. Классификация условна, поскольку токсическая эритема новорожденных многими специалистами не связывается с процессами адаптации ребенка в первые дни жизни, а считается отдельной нозологией. Кроме того, обе формы данного состояния требуют разной врачебной тактики.
- Физиологическая эритема. Клиническая картина обусловлена в большей степени температурным фактором.
- Токсическая эритема. Кожные проявления связаны с аллергической сенсибилизацией. Эритема может быть ограниченной, распространенной и генерализованной в зависимости от степени выраженности кожных проявлений и ухудшения общего состояния.
Симптомы эритемы новорожденных
Физиологическая эритема проявляется в первые часы жизни ребенка общим покраснением кожных покровов, больше в области ладоней и стоп. Как правило, в течение первых суток симптомы исчезают. Токсическая эритема новорожденных дебютирует обычно на 2-3 сутки (по мере формирования аллергического ответа). В отличие от физиологической эритемы, характерным признаком является сыпь. Высыпания представлены мелкими серо-желтыми бугорками с ярко-красным венчиком вокруг них. Образования всегда локализуются на ограниченном участке кожи и могут быть как единичными, так и множественными.
Общее состояние ребенка не страдает, температура может быть незначительно повышена. Генерализованная токсическая эритема новорожденных встречается относительно редко, в подобных случаях имеет место не только обильная сыпь по всему телу, но и ухудшение общего состояния – слабость, повышение температуры.
Диагностика
При постановке диагноза врач-педиатр учитывает возраст ребенка и частое сочетание с другими транзиторными состояниями: маститом новорожденных, гормональным кризом, олигурией, мочекислым инфарктом и т. д. Дифференциальная диагностика кожных элементов обычно не вызывает затруднений, поскольку характерные проявления вирусных заболеваний выглядят иначе и всегда сопровождаются другими общими симптомами. Физиологическая и токсическая эритема новорожденных различаются по времени появления и типу изменений кожи. При выраженной сенсибилизации проводится анализ крови малыша и матери на различные аллергены. Полностью исключить инфекции позволяет результат общего анализа крови ребенка.
Лечение эритемы новорожденных
В большинстве случаев состояние не требует врачебного вмешательства. Симптомы купируются в течение одного или нескольких дней. Ускорению восстановления нормального цвета кожных покровов способствуют воздушные ванны и соблюдение гипоаллергенной диеты кормящей матерью. Токсическая эритема новорожденных может потребовать назначения десенсибилизирующих препаратов (обычно в каплях) при обильных высыпаниях и беспокойстве ребенка, обычно связанном с зудом.
С целью снижения местного раздражения рекомендуется свободное пеленание. По показаниям проводится коррекция дисбиоза, поскольку большинство аллергенов попадают в организм ребенка именно алиментарным путем. Прогноз состояния благоприятный.
физиологические метки и первые высыпания
1 Апреля 2015
 59,904
59,904Когда мы говорим «кожа как у младенца», мы сразу представляем себе чистую, розовую, бархатистую кожу малыша. Поэтому появление на коже новорожденного крохи самых незначительных пятен или высыпаний естественным образом вызывает у мамы беспокойство.
Но в большинстве случаев для волнений нет причин. Первые высыпания на коже малыша носят временный характер и, как правило, проходят к концу периода новорожденности.
Кожа новорожденного
Перечисленные ниже явления считаются нормальными состояниями кожи новорожденного. Кроме того, в это статье мы также поговорим о наиболее часто встречающиеся в норме на коже малышей «отметинах».
 Простая эритема – это покраснение кожи новорожденного. Его можно наблюдать через 6–12 часов после рождения. Это состояние вызвано, прежде всего, привыканием кожи к контакту с воздухом, ведь 9 месяцев малыш находился в водной среде. Постепенно кожа ребенка адаптируется к новым условиям, и избыточное покраснение практически проходит само по себе к концу первой недели жизни.
Простая эритема – это покраснение кожи новорожденного. Его можно наблюдать через 6–12 часов после рождения. Это состояние вызвано, прежде всего, привыканием кожи к контакту с воздухом, ведь 9 месяцев малыш находился в водной среде. Постепенно кожа ребенка адаптируется к новым условиям, и избыточное покраснение практически проходит само по себе к концу первой недели жизни. Шелушение кожи. Встречается оно чаще у переношенных малышей, родившихся позже 42 недель беременности. Через неделю–полторы шелушение проходит. Помочь ребенку справиться с этим состоянием можно, обрабатывая кожу после купания детским молочком, которое увлажняет кожу и способствует более легкому отделению чешуек.
Шелушение кожи. Встречается оно чаще у переношенных малышей, родившихся позже 42 недель беременности. Через неделю–полторы шелушение проходит. Помочь ребенку справиться с этим состоянием можно, обрабатывая кожу после купания детским молочком, которое увлажняет кожу и способствует более легкому отделению чешуек. Токсическая эритема. Звучит угрожающе, но на самом деле ничего страшного из себя не представляет. На 2-3-й день жизни у малыша появляются точки в виде желтовато-белых точек с уплотнениями в центре, окруженные кружком покрасневшей кожи. Обычно они располагаются на конечностях, вокруг суставов и на груди. Самочувствие ребенка при этом не нарушено. Исчезают обычно через 5-7 дней без какого-либо лечения.
Токсическая эритема. Звучит угрожающе, но на самом деле ничего страшного из себя не представляет. На 2-3-й день жизни у малыша появляются точки в виде желтовато-белых точек с уплотнениями в центре, окруженные кружком покрасневшей кожи. Обычно они располагаются на конечностях, вокруг суставов и на груди. Самочувствие ребенка при этом не нарушено. Исчезают обычно через 5-7 дней без какого-либо лечения.
- Милиа – так называются белые узелки на крыльях носа, переносице и на лбу, которые можно заметить у малыша в первые недели жизни. Это закупоренные секретом узкие сальные протоки. Они откупориваются самостоятельно и проходят без какого-либо лечения на протяжении 1–2 недель жизни.
- Акне новорожденных (младенческие угри). Пожалуй, нет другого физиологического изменения на коже у новорожденных, которое вызывало бы у родителей и, как это не печально, медицинских работников, ошибочных выводов. Чаще всего акне новорожденных принимают за проявление аллергии. И первым делом советуют сесть маме на жесткую диету.
 Если же ребенок искусственник – срочно поменять смесь, значит, она не подходит малышу. Ну, как же, ведь лицо трехнедельного дитяти, которое еще вчера было чистеньким, сегодня сплошь покрылось высыпаниями, похожими на угри. Спешим обрадовать молодых родителей, это состояние никак не относится к аллергии. Акне новорожденных встречается примерно у 20% детей. Его появление вызвано стимуляцией сальных желез материнскими и эндогенными андрогенами. Средний возраст начала сыпи составляет три недели. Эти высыпания по своему виду очень похожи на юношеские угри: на лице, особенно щеках, реже волосистой части головы появляются воспалительные папулы и пустулы. В большинстве случаев это состояние протекает легко и требует только ежедневного очищения водой с мылом. Никакого дополнительного лечения не требуется, так как акне новорожденных самопроизвольно разрешаются в течение 1 месяца, максимум — четырех месяцев, без образования рубцов.
Если же ребенок искусственник – срочно поменять смесь, значит, она не подходит малышу. Ну, как же, ведь лицо трехнедельного дитяти, которое еще вчера было чистеньким, сегодня сплошь покрылось высыпаниями, похожими на угри. Спешим обрадовать молодых родителей, это состояние никак не относится к аллергии. Акне новорожденных встречается примерно у 20% детей. Его появление вызвано стимуляцией сальных желез материнскими и эндогенными андрогенами. Средний возраст начала сыпи составляет три недели. Эти высыпания по своему виду очень похожи на юношеские угри: на лице, особенно щеках, реже волосистой части головы появляются воспалительные папулы и пустулы. В большинстве случаев это состояние протекает легко и требует только ежедневного очищения водой с мылом. Никакого дополнительного лечения не требуется, так как акне новорожденных самопроизвольно разрешаются в течение 1 месяца, максимум — четырех месяцев, без образования рубцов.  Себорейный дерматит – это состояние, которое характеризуется покраснением и образованием сальных чешуек. Первые высыпания обнаруживаются уже на 3-й неделе жизни и локализуются чаще всего на волосистой части головы, но могут быть и на лице, ушах и шее. При локализации на темени эти изменения на коже еще называют молочные корки. Жирные, желтовато-серые чешуи сливаются, образуя налет разной величины от небольших единичных очагов до сплошных обширных областей, толщиной иногда до нескольких миллиметров. Этот налет плотно сидит на коже и нельзя его отслоить. По виду напоминает перхоть. Под налетом воспалительных изменений кожи не отмечается. При этом зуд малыша не беспокоит. При обработке детским маслом себорейные чешуйки легче снимаются и вычесываются с волосистой части головы.
Себорейный дерматит – это состояние, которое характеризуется покраснением и образованием сальных чешуек. Первые высыпания обнаруживаются уже на 3-й неделе жизни и локализуются чаще всего на волосистой части головы, но могут быть и на лице, ушах и шее. При локализации на темени эти изменения на коже еще называют молочные корки. Жирные, желтовато-серые чешуи сливаются, образуя налет разной величины от небольших единичных очагов до сплошных обширных областей, толщиной иногда до нескольких миллиметров. Этот налет плотно сидит на коже и нельзя его отслоить. По виду напоминает перхоть. Под налетом воспалительных изменений кожи не отмечается. При этом зуд малыша не беспокоит. При обработке детским маслом себорейные чешуйки легче снимаются и вычесываются с волосистой части головы. Невусы представляют собой местные врожденные поражения, обусловленные пороком развития, в строении которых может принимать участие любой компонент кожи. Они обнаруживаются или при рождении, или появляются в любое время жизни, однако чаще в молодом возрасте. В грудном возрасте чаще всего встречаются сосудистые невусы, то есть в их основе лежит аномальное строение сосудов кожи. Они образуются вследствие расширения капиллярных узлов, расположенных в различной глубине кожи, образуя тем самым иногда весьма пестрые картины. С косметической точки зрения их значение очень серьезное, особенно в случаях распространенных невусов, локализованных на видимых местах кожного покрова.
Невусы представляют собой местные врожденные поражения, обусловленные пороком развития, в строении которых может принимать участие любой компонент кожи. Они обнаруживаются или при рождении, или появляются в любое время жизни, однако чаще в молодом возрасте. В грудном возрасте чаще всего встречаются сосудистые невусы, то есть в их основе лежит аномальное строение сосудов кожи. Они образуются вследствие расширения капиллярных узлов, расположенных в различной глубине кожи, образуя тем самым иногда весьма пестрые картины. С косметической точки зрения их значение очень серьезное, особенно в случаях распространенных невусов, локализованных на видимых местах кожного покрова. «Пятна аиста». Эти оранжево-розовые пятна могут появляться на лбу, веках, на затылке они встречаются на том месте, за которое аисты носят младенцев, чем и объясняется их народное название «пятна аиста». Обусловлены они скоплением кровеносных сосудов под кожей у малыша. На медицинском языке они называются «сосудистыми невусами», а в народе «родимыми пятнами». По мере роста ребенка, утолщения кожи и изменения сосудов, эти пятна светлеют в первые два года жизни ребенка и становятся заметными только тогда, когда ребенок плачет или сильно напрягается.
«Пятна аиста». Эти оранжево-розовые пятна могут появляться на лбу, веках, на затылке они встречаются на том месте, за которое аисты носят младенцев, чем и объясняется их народное название «пятна аиста». Обусловлены они скоплением кровеносных сосудов под кожей у малыша. На медицинском языке они называются «сосудистыми невусами», а в народе «родимыми пятнами». По мере роста ребенка, утолщения кожи и изменения сосудов, эти пятна светлеют в первые два года жизни ребенка и становятся заметными только тогда, когда ребенок плачет или сильно напрягается. Плоский сосудистый невус (капиллярная гемангиома, «винные пятна») представляет собой плоское пятно различной формы и величины. Если расширенные капилляры располагаются на самой поверхности кожи, они светло-красного цвета. Если капилляры находятся в более глубоких слоях, то невус приобретает слегка фиолетовый оттенок. Находится очень часто на одной стороне лица с локализацией преимущественно в верхней части щеки. Иногда распространяется и на слизистые оболочки. Реже может появиться на любом участке тела. Самопроизвольное обратное развитие данного невуса никогда не наблюдается. Поэтому гемагниома требует консультации и наблюдения детского хирурга.
Плоский сосудистый невус (капиллярная гемангиома, «винные пятна») представляет собой плоское пятно различной формы и величины. Если расширенные капилляры располагаются на самой поверхности кожи, они светло-красного цвета. Если капилляры находятся в более глубоких слоях, то невус приобретает слегка фиолетовый оттенок. Находится очень часто на одной стороне лица с локализацией преимущественно в верхней части щеки. Иногда распространяется и на слизистые оболочки. Реже может появиться на любом участке тела. Самопроизвольное обратное развитие данного невуса никогда не наблюдается. Поэтому гемагниома требует консультации и наблюдения детского хирурга. «Клубничные» пятна (кавернозная гемангиома). Это сосудистое образование возвышается над поверхностью кожи новорожденного более сильно, чем все остальные родимые пятна. Как правило, ярко-красного цвета, имеет выпуклую пористую поверхность. Чаще всего быстро растет в первые недели жизни ребенка. С возрастом постепенно становится более плоским, уменьшается и бледнеет. Появляется оно вскоре после рождения ребенка и достигает максимального размера примерно в возрасте 3 месяцев. Примерно 50% таких пятен исчезает к тому времени, как ребенку исполняется 5 лет, и 90% — в течение первого десятилетия жизни. Если гемангиома расположена в таком месте, где постоянно травмируется и кровоточит (на руках, ногах) или представляет косметические неудобства (например, на лице), ее можно удалить с помощью инъекций и лазерной терапии.
«Клубничные» пятна (кавернозная гемангиома). Это сосудистое образование возвышается над поверхностью кожи новорожденного более сильно, чем все остальные родимые пятна. Как правило, ярко-красного цвета, имеет выпуклую пористую поверхность. Чаще всего быстро растет в первые недели жизни ребенка. С возрастом постепенно становится более плоским, уменьшается и бледнеет. Появляется оно вскоре после рождения ребенка и достигает максимального размера примерно в возрасте 3 месяцев. Примерно 50% таких пятен исчезает к тому времени, как ребенку исполняется 5 лет, и 90% — в течение первого десятилетия жизни. Если гемангиома расположена в таком месте, где постоянно травмируется и кровоточит (на руках, ногах) или представляет косметические неудобства (например, на лице), ее можно удалить с помощью инъекций и лазерной терапии. Монгольские пятна. Они имеют цвет от голубого до бледно-серого и похожи на синяки. Такие пятна встречаются на спине и ягодицах, иногда – на ногах и плечах, у девяти из десяти детей, чьи родители принадлежат к черной, азиатской или индейской расе. Эти едва заметные пятна также достаточно часто встречаются у детей Средиземноморского региона, но очень редко – у светловолосых и голубоглазых младенцев. Эти, напоминающие следы побоев, пятна со временем светлеют, но в большинстве случаев, полностью не исчезают.
Монгольские пятна. Они имеют цвет от голубого до бледно-серого и похожи на синяки. Такие пятна встречаются на спине и ягодицах, иногда – на ногах и плечах, у девяти из десяти детей, чьи родители принадлежат к черной, азиатской или индейской расе. Эти едва заметные пятна также достаточно часто встречаются у детей Средиземноморского региона, но очень редко – у светловолосых и голубоглазых младенцев. Эти, напоминающие следы побоев, пятна со временем светлеют, но в большинстве случаев, полностью не исчезают.
- Родинки. Это возвышения на коже коричнево-черного цвета размером от просяного зернышка до больших, покрытых волосами пятен. По своей сути родинки – это пигментный невус, доброкачественное образование, не требующее никакого лечения. В очень редких случаях, когда невус больших размеров может потребоваться его хирургическое удаление из-за угрозы его злокачественного перерождения.
 Плоские родимые пятна цвета кофе с молоком. Это плоское пигментное пятно, светло-коричневого цвета по форме похожее на лужицу разлитого кофе. Как правило, эти пятна небольшие, овальной формы, но могут составлять несколько сантиметров в диаметре. Их можно обнаружить на коже ребенка с рождения. Большинство пятен такого типа сохраняется в течение всей жизни.
Плоские родимые пятна цвета кофе с молоком. Это плоское пигментное пятно, светло-коричневого цвета по форме похожее на лужицу разлитого кофе. Как правило, эти пятна небольшие, овальной формы, но могут составлять несколько сантиметров в диаметре. Их можно обнаружить на коже ребенка с рождения. Большинство пятен такого типа сохраняется в течение всей жизни.
Как видим, практически все описанные выше состояния не требуют специального медицинского вмешательства, и только некоторые из них – врачебного наблюдения. Однако у новорожденного могут возникнуть такие изменения на коже, которые требуют немедленного обращения к педиатру.
физиологическая норма (шелушится, сухая,красная) и патология (высыпания, опрелости)
 Содержание статьи:
Содержание статьи:Кожа у новорожденного ребенка очень нежная, конечно, она в несколько раз тоньше кожного покрова мамы. В норме розового, бархатистого цвета. Но любой матери следует все же различать физиологическую норму и патологические состояния. Это необходимо для того чтобы знать, когда нужно обратиться за помощью к специалистам. Особенности кожи новорожденных таковы, что в любой момент могут появиться какие-либо проблемы.
Физиологическая норма
К физиологии можно отнести следующие проблемы:
• шелушение.
• эритему.
• телеангиэктазии.
• «монгольские» пятна.
• сальный ихтиоз.
• милиумы.
Физиологическое шелушение

Если у новорожденного шелушится кожа — то это физиологическое явление. Относится к норме. Такое состояние наблюдается через сутки или полтора после появления крохи на свет, но в основном у переношенных детей. Продолжается в течение примерно трех недель.
Несмотря на то, что подобное явление относят к норме, врачу все-таки стоит показаться для исключения врожденного ихтиоза.
При шелушении хорошим средством ухода является мазь под названием Бепантен. Но можно использовать и обыкновенный детский крем (без отдушек).
Эритема новорожденных
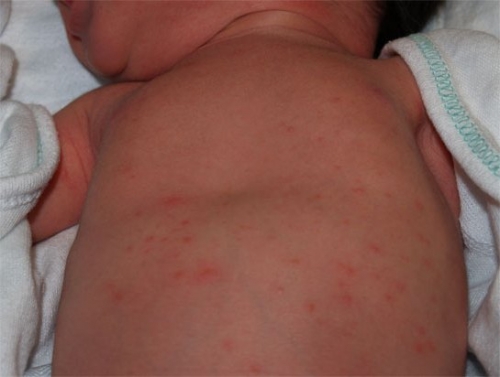
Это выраженное покраснение кожного покрова малыша. Красная кожа появляется из-за того, что расширяются капилляры. Так отвечают мелкие сосуды на резкую смену температуры. Окружающая среда гораздо прохладнее, чем внутриутробная.
Явление держится в течение нескольких дней, обычно 2–3 дня, затем краснота постепенно спадает. Но ее может сменить шелушение.
Телеангиэктазии
Так называются капилляры, точнее их густая сеть, появляющаяся в виде пятен. Основное местоположение таких пятен — это затылок новорожденного или лоб, иногда они располагаются на бровях и веках малыша. Телеангиэктазии исчезают, если на них надавить, и становятся еще ярче, когда ребенок начинает кричать.
Данное явление держится гораздо дольше, чем эритема или физиологическое шелушение. Оно проходят к полутора годам. Для исчезновения телеангиэктазий не нужно прилагать усилий и заниматься поиском средства для лечения. Пятна проходят самостоятельно, без усилий со стороны мамы.
Монгольские пятна
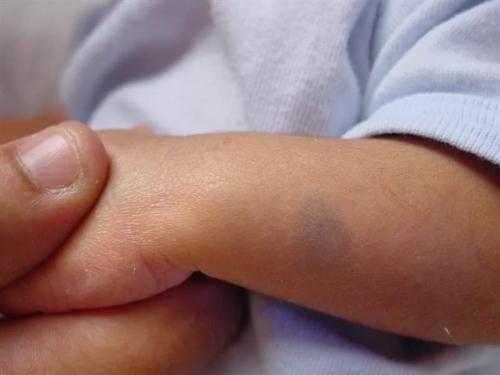
Данное физиологическое образование встречается только у малышей, относящихся к монголоидной расе, а также у смуглокожих новорожденных. Место локализации — пояснично-крестцовая область, лопатки, ягодицы. Цвет пятен синий или лиловый, форма их неправильная, размеры бывают разными. Если надавить на «монгольское» пятно, то оно не исчезает. В основном, это одиночное явление, но бывают и исключения.
Синие пятна исчезают к пяти, максимум шести годам.
Сальный ихтиоз

Такое явление возникает из-за сильного выделения кожного сала, которое достаточно быстро высыхает. И в результате: сухая кожа, даже грубая, цвет ее становится бурым. Далее на корочке могут образоваться трещинки. Весь процесс заканчивается через неделю после своего начала шелушением, либо у новорожденного начинает облазить кожа. После покров обретает нормальный вид.
Несмотря на кажущуюся сложность, такое явление не относят к заболеваниям. Состояние ребенка обычное, без расстройств и нарушений, в терапии нет необходимости.
Уход за кожей новорожденного в этот период можно осуществлять так:
• теплые ванночки.
• смазывание кремом (лучше использовать ланолиновый или декспантенол).
Сальный ихтиоз необходимо отличать от врожденного. Поэтому самостоятельно диагноз ставить ни в коем случае нельзя! Обязательно нужно проконсультироваться с педиатром.
Милиумы

Так называются маленькие кисты, развивающиеся из сальных желез. Они появляются более чем у половины новорожденных прямо с момента рождения, имеют белый цвет. Размер их небольшой, область распространения — лоб, нос и щеки. У детей, родившихся недоношенными, папулы могут появиться на ручках, ножках или туловище.
Проходят самостоятельно приблизительно через месяц после рождения крохи, без какого-либо лечения.
Физиологическая желтуха
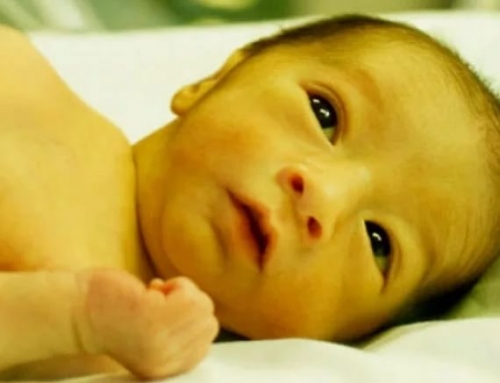
Желтая кожа встречается у 2/3 новорожденных. Она обязательно проходит, не является патологией.
Уход при желтушности нужен такой:
• купание с чередой.
• соблюдение температурного режима.
• подмывание (лучше без использования мыла).
• прием воздушных ванн.
• использование увлажняющих средств для новорожденных, которые уменьшат зуд, сухость.
Но самым первым шагом мамы должно быть обращение к детскому врачу за рекомендациями.
Мраморная кожа у новорожденного

Данное явление можно отнести и к норме, и к патологии. Пугаться не стоит, просто нужно посоветоваться с педиатром. В норме такое состояние объясняется тем, что развитие сосудистой системы еще продолжается, кожа у младенцев очень тонкая, поэтому реагирует на каждое воздействие. Особенно, холод. Согласно наблюдениям, мраморный цвет кожи новорожденного проявляется больше всего, когда в комнате прохладно. Стоит одеть малыша потеплее и кожа приобретает нормальный оттенок.
Патологические проявления мраморности — это внутриутробная гипоксия, анемия и т д. Норма или патология у малыша с мраморным окрасом кожного покрова — определить должен врач.
Пограничные изменения кожи новорожденных
К пограничным между патологией и нормой изменениям относятся:
• потница.
• угри у новорожденных.
• токсическая эритема.
В данных случаях, возможно, не обойтись без медицинского вмешательства.
Потница
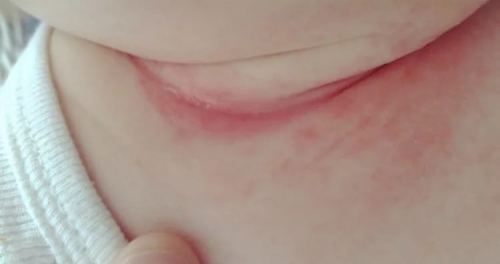
Организм малыша реагирует на перегревание, потому что у него еще закупорены потовые железы. Такое явление, как потница, наблюдается у 15% малышей.
Возникновению способствуют:
• высокая температура в помещении.
• большая влажность в комнате.
Поэтому стоит большое внимание уделять комнате для новорожденного. Не нужно считать, что в помещении, где находится кроха, должно быть жарко. Это далеко не так. Тем более стоит контролировать влажность. В комнате необходимо создать теплые и сухие условия, ее надо часто проветривать.
Локализуется потница где угодно, но чаще всего: на коже в паху, туловище, подмышечной ямке. При сильном потоотделении высыпания на коже новорожденных могут появиться и на лице, шее, волосистой части головы.
Пусть такое явление, как потница и считается пограничным состоянием между нормой и патологией, отсутствие ухода может привести к присоединению инфекции.
Лечение здесь такое:
• ванночки с марганцовкой.
• средства, оказывающие подсушивающее действие (присыпка).
Но лучше всего профилактика: это обеспечение нормальной температуры в комнате, проветривание ее, каждодневное купание малыша, систематический прием воздушных ванн.
Угри новорожденных
Появляются на 2 неделе после рождения. В основном страдают мальчики, особенно те, которые находятся на грудном вскармливании. Чаще всего высыпания появляются на коже головы. Существуют предположения, что такое явление связано с гормональной перестройкой, происходящей после родов в организме матери.
В данном пограничном случае требуется лечение, а точнее обработка:
• 30%-ным раствором спирта.
• присыпкой.
• пастой на основе цинка.
Все процедуры проводить только после консультации с врачом.
Дополнительно корректируется питание кормящей матери: увеличивается объем выпиваемой жидкости, рекомендуется диета на основе молочных и растительных продуктов.
В особенно тяжелых случаях назначается антибактериальное лечение.
Токсическая эритема новорожденных

Почти 50% новорожденных страдают от токсической эритемы. Появляется она примерно на 3 день жизни. Причина возникновения до конца не ясна, но предполагается, что подобное явление — это чрезмерная реакция иммунной системы. А также фактором, влияющим на появление эритемы, является питание матери, содержащее ярко выраженные аллергены (шоколад, цитрусы).
Начинается недуг аллергическими проявлениями: сухая кожа, красные щеки. Но в то же время — состояние у ребенка нормальное, не вызывающее тревоги. Иногда назначается лечение противоаллергическими препаратами.
Токсическая эритема лечится:
• диетой для мамы (гипоаллергенной).
• обработкой высыпаний зеленкой.
Через несколько дней при правильном уходе кожа очищается.
Заболевания кожи у новорожденных
К сожалению, бывают и врожденные дефекты кожи.
На их возникновение влияют различные факторы:
• инфекционные заболевания в первом триместре.
• вредные условия на работе.
• генетика.
• попытка сделать аборт и другие причины.
К одному из таких дефектов относится аплазия кожи — ее отсутствие (врожденное).
Проявляется чаще на волосистой части головы. Иногда сочетается с другими врожденными аномалиями.
Существует много других заболеваний:
• пеленочный дерматит.
• импетиго.
• псевдофурункулез.
• пузырчатка.
• опрелости I-III степени и многие другие.
Терапия основывается на общем состоянии ребенка. В основном такие заболевания лечатся в стационаре, либо строго соблюдая рекомендации врача дома (например, опрелости I-II степени). Но самое главное лечение — это правильный уход за кожей новорожденного.
Конечно, многие симптомы, тревожащие молодых мам, являются нормой. Но не нужно гадать — если есть беспокойство, нужно спросить у специалиста.
сыпь, пятна, диатез. Как распознать и лечить? Пигментные пятна, опрелости, потница у новорожденных
Содержание:

Кожа новорожденного и ребенка первых месяцев жизни очень ярко реагирует на все — питание кормящей мамы, качество подгузника и даже воздух в комнате. Какие пятна и высыпания на коже малыша нормальны, а что свидетельствует о плохом уходе или нездоровье? С помощью нашего обзора молодая мама легко разберется, что к чему.

Пятна на коже
Что делать, если вы заметили на коже малыша непонятное пятнышко? Обязательно обратитесь к педиатру: он определит, к какой категории оно относится и понадобится ли ребенку лечение. Пятнышки, которые вы можете обнаружить на коже малыша, как правило, относятся к одной из следующих групп.
Пигментные пятна цвета кофе с молоком, круглой или неправильной формы. Обычно они не слишком заметны, хотя иногда бывают размером с пятирублевую монету. Скорее всего, они останутся с малышом на всю жизнь. Если вы заметите больше пяти таких пятен, обратитесь к врачу.
Темные родимые пятна — разной формы, иногда покрытые волосками — могут появиться на любой части тела. Они тоже сохраняются на всю жизнь и обычно не доставляют хлопот. Проконсультироваться с врачом нужно, если они начинают менять форму или расти.
Красные родимые пятна иногда возникают у новорожденных на лбу, крыльях носа, веках, губах или на затылке. Их причина — расширение мелких сосудов в момент рождения малыша. Если такие образования расположены симметрично, например на обоих веках или крыльях носа, скорее всего, они исчезнут в течение года. А пятна, появившиеся поодиночке, могут остаться на всю жизнь.

Монголоидное пятно — сине-лиловая отметка на нижней части спины или попке — обычно встречается у детей со смуглой кожей. Оно не требует лечения и исчезает к 12–15 годам.
Гемангиомы — красные пятна, чуть выступающие над поверхностью кожи, которые образуются из мелких кровеносных сосудов, расположенных тесно друг к другу. Гемангиомы часто принимают за обычное родимое пятно (в медицине такие называют капиллярными дисплазиями), но разница между ними в том, что пятна не растут. А вот гемангиома в первые месяцы жизни малыша может сильно увеличиться, слегка замедлив свой рост к 5—6‑месячному возрасту.
Гемангиома: диагностика и лечение
Гемангиомы могут встречаться на теле малышей в любых местах и даже уходить вглубь кожи. Они бывают самых разных размеров и форм: круглые и вытянутые, похожие на звезды или пауков. Лечат гемангиомы гораздо чаще, чем другие пятна на коже.
Гемангиомы бывают плоскими и выпуклыми. Выпуклые — мягкие красные образования — формируются в последние недели беременности или сразу после рождения малыша: на коже появляется красная точка, которая быстро увеличивается в размерах. Никаких неприятных ощущений от растущих пятен ребенок не испытывает; некоторые опухоли исчезают сами по себе к 2–3 годам. Но если гемангиома расположится в неудобном месте, например под подгузником, может возникнуть раздражение из‑за трения. Что же касается плоских образований, с ними почти не возникает проблем; они не растут, а потому лечить их не нужно.
Чаще всего гемангиомы безобидны: пятно не болит, не чешется, и даже если появляется на веках, губах или на языке (а бывает и такое), это не сказывается на работе органа. Но случается, что гемангиомы воспаляются, и в них попадает инфекция. Да и тот факт, что неприятное пятно понемногу увеличивается в размерах — весомый аргумент для родителей поскорее заняться лечением малыша. Ведь предсказать, как быстро и насколько разрастется гемангиома, не под силу даже врачам.

Избавиться от гемангиомы можно двумя способами: либо удалить хирургическим путем (лазером), либо подействовать на ее клетки так, чтобы они отмерли сами. Первый метод используют в сложных случаях, например, когда пятно быстро разрастается или уходит вглубь кожи. В других ситуациях врачи, скорее всего, постараются заморозить гемангиому — такой метод называется криотерапией и сейчас считается самым эффективным.
Процедура лечения длится не больше минуты: при помощи специального аппарата к пятну прикладывают небольшой диск, охлажденный жидким азотом. Под действием холода (а температура жидкого азота минус 196 °C!) ткани гемангиомы разрушаются всего за 7–10 секунд, если пятно находится на слизистых, и за 20–25 секунд, если оно расположено на коже.
Через несколько часов на месте гемангиомы появляется плоский пузырь, сменяющийся на 5–7-е сутки сухой корочкой. Она отпадает на 25–30-й день, оставляя розовый рубец, который через 3–4 месяца становится почти неотличим от здоровой кожи. Таким методом от небольшой гемангиомы удается избавиться всего за один сеанс, а от крупной — за несколько процедур.

Кожные проблемы и их решение
Краснота на щечках или сыпь на попке хотя бы изредка возникают у любого малыша. Мы расскажем, какие кожные проблемы беспокоят младенцев чаще всего и как помочь крохе.
Опрелости. Это покраснение кожи на попке, вокруг заднего прохода, в паху и между ягодицами. Оно возникает из‑за влаги и трения, если мама меняет подгузник слишком редко (температура в переполненном подгузнике может достигать +40 °C!).
Менять подгузник надо каждые 3–4 часа, а вымыв ребенка, оставлять его минут на 10 голеньким, чтобы кожа подышала. На покрасневшие места можно нанести детский крем или присыпку (сочетать оба средства нельзя!). Если поврежденное место стало мокнуть, ополаскивайте его отваром ромашки или лаврового листа и смазывайте подсушивающим кремом с окисью цинка.

Пеленочный (контактный) дерматит. Проблема чаще беспокоит девочек, чем мальчиков; малышей-искусственников, аллергиков. Появление на попке, половых органах и бедрах малыша прыщиков с беловатой жидкостью (а до этого возможны покраснение, отечность и шелушение) может означать, что ему не подходит подгузник или моющее средство, которым стирали ползунки. Несколько раз в день обмывайте попку проточной водой, вытирайте насухо и смазывайте подсушивающим кремом. Не пользуйтесь влажными очищающими салфетками, а в крайнем случае — и подгузниками.
Потница. Если в квартире жарко, и кроха сильно потеет, тогда на его плечах, спине, в складках кожи (на попке и в паху) выступает мелкая красная сыпь. Потница говорит о том, что малыш перегревается, а поскольку работа потовых желез до 2 лет еще не налажена, пот скапливается и закупоривает протоки желез. Почаще раскрывайте ребенка, ополаскивайте теплой водой, одевайте в хлопковую одежду. Успокоить кожу поможет крем с окисью цинка.
Грибковая инфекция. На поврежденные места могут попасть вредные микроорганизмы и грибки — тогда на коже малыша появятся круглые красноватые пятна с бахромчатыми краями, гнойнички или язвочки. Врач назначит малышу комплексное лечение: мазь, противогрибковый препарат, витамины, средства для укрепления иммунитета.
Крапивница. Россыпь красноватых пузырьков на коже чешется и мешает ребенку. Чаще всего так проявляются аллергические реакции: на незнакомые малышу прежде продукты, лекарства, синтетическую одежду. Смажьте кожу противоаллергической мазью, а если кроха сильно беспокоится, можно дать ему противоаллергический препарат, который порекомендует врач.
Аллергический диатез. Это еще не настоящая аллергия, а только предрасположенность к ней. Диатез чаще начинается на 3-м месяце у детей с лишним весом. Пунцовые щечки, красная шелушащаяся сыпь за ушами, на шее, голенях — его характерные признаки. В этом случае, если мама кормит малыша грудью, ей придется исключить цельное коровье молоко, яйца, рыбу, мед, цитрусовые.
Отправить свой рассказ для публикации на сайте можно на [email protected]

 Простая эритема – это покраснение кожи новорожденного. Его можно наблюдать через 6–12 часов после рождения. Это состояние вызвано, прежде всего, привыканием кожи к контакту с воздухом, ведь 9 месяцев малыш находился в водной среде. Постепенно кожа ребенка адаптируется к новым условиям, и избыточное покраснение практически проходит само по себе к концу первой недели жизни.
Простая эритема – это покраснение кожи новорожденного. Его можно наблюдать через 6–12 часов после рождения. Это состояние вызвано, прежде всего, привыканием кожи к контакту с воздухом, ведь 9 месяцев малыш находился в водной среде. Постепенно кожа ребенка адаптируется к новым условиям, и избыточное покраснение практически проходит само по себе к концу первой недели жизни. Шелушение кожи. Встречается оно чаще у переношенных малышей, родившихся позже 42 недель беременности. Через неделю–полторы шелушение проходит. Помочь ребенку справиться с этим состоянием можно, обрабатывая кожу после купания детским молочком, которое увлажняет кожу и способствует более легкому отделению чешуек.
Шелушение кожи. Встречается оно чаще у переношенных малышей, родившихся позже 42 недель беременности. Через неделю–полторы шелушение проходит. Помочь ребенку справиться с этим состоянием можно, обрабатывая кожу после купания детским молочком, которое увлажняет кожу и способствует более легкому отделению чешуек. Токсическая эритема. Звучит угрожающе, но на самом деле ничего страшного из себя не представляет. На 2-3-й день жизни у малыша появляются точки в виде желтовато-белых точек с уплотнениями в центре, окруженные кружком покрасневшей кожи. Обычно они располагаются на конечностях, вокруг суставов и на груди. Самочувствие ребенка при этом не нарушено. Исчезают обычно через 5-7 дней без какого-либо лечения.
Токсическая эритема. Звучит угрожающе, но на самом деле ничего страшного из себя не представляет. На 2-3-й день жизни у малыша появляются точки в виде желтовато-белых точек с уплотнениями в центре, окруженные кружком покрасневшей кожи. Обычно они располагаются на конечностях, вокруг суставов и на груди. Самочувствие ребенка при этом не нарушено. Исчезают обычно через 5-7 дней без какого-либо лечения.
 Если же ребенок искусственник – срочно поменять смесь, значит, она не подходит малышу. Ну, как же, ведь лицо трехнедельного дитяти, которое еще вчера было чистеньким, сегодня сплошь покрылось высыпаниями, похожими на угри. Спешим обрадовать молодых родителей, это состояние никак не относится к аллергии. Акне новорожденных встречается примерно у 20% детей. Его появление вызвано стимуляцией сальных желез материнскими и эндогенными андрогенами. Средний возраст начала сыпи составляет три недели. Эти высыпания по своему виду очень похожи на юношеские угри: на лице, особенно щеках, реже волосистой части головы появляются воспалительные папулы и пустулы. В большинстве случаев это состояние протекает легко и требует только ежедневного очищения водой с мылом. Никакого дополнительного лечения не требуется, так как акне новорожденных самопроизвольно разрешаются в течение 1 месяца, максимум — четырех месяцев, без образования рубцов.
Если же ребенок искусственник – срочно поменять смесь, значит, она не подходит малышу. Ну, как же, ведь лицо трехнедельного дитяти, которое еще вчера было чистеньким, сегодня сплошь покрылось высыпаниями, похожими на угри. Спешим обрадовать молодых родителей, это состояние никак не относится к аллергии. Акне новорожденных встречается примерно у 20% детей. Его появление вызвано стимуляцией сальных желез материнскими и эндогенными андрогенами. Средний возраст начала сыпи составляет три недели. Эти высыпания по своему виду очень похожи на юношеские угри: на лице, особенно щеках, реже волосистой части головы появляются воспалительные папулы и пустулы. В большинстве случаев это состояние протекает легко и требует только ежедневного очищения водой с мылом. Никакого дополнительного лечения не требуется, так как акне новорожденных самопроизвольно разрешаются в течение 1 месяца, максимум — четырех месяцев, без образования рубцов. Себорейный дерматит – это состояние, которое характеризуется покраснением и образованием сальных чешуек. Первые высыпания обнаруживаются уже на 3-й неделе жизни и локализуются чаще всего на волосистой части головы, но могут быть и на лице, ушах и шее. При локализации на темени эти изменения на коже еще называют молочные корки. Жирные, желтовато-серые чешуи сливаются, образуя налет разной величины от небольших единичных очагов до сплошных обширных областей, толщиной иногда до нескольких миллиметров. Этот налет плотно сидит на коже и нельзя его отслоить. По виду напоминает перхоть. Под налетом воспалительных изменений кожи не отмечается. При этом зуд малыша не беспокоит. При обработке детским маслом себорейные чешуйки легче снимаются и вычесываются с волосистой части головы.
Себорейный дерматит – это состояние, которое характеризуется покраснением и образованием сальных чешуек. Первые высыпания обнаруживаются уже на 3-й неделе жизни и локализуются чаще всего на волосистой части головы, но могут быть и на лице, ушах и шее. При локализации на темени эти изменения на коже еще называют молочные корки. Жирные, желтовато-серые чешуи сливаются, образуя налет разной величины от небольших единичных очагов до сплошных обширных областей, толщиной иногда до нескольких миллиметров. Этот налет плотно сидит на коже и нельзя его отслоить. По виду напоминает перхоть. Под налетом воспалительных изменений кожи не отмечается. При этом зуд малыша не беспокоит. При обработке детским маслом себорейные чешуйки легче снимаются и вычесываются с волосистой части головы. Невусы представляют собой местные врожденные поражения, обусловленные пороком развития, в строении которых может принимать участие любой компонент кожи. Они обнаруживаются или при рождении, или появляются в любое время жизни, однако чаще в молодом возрасте. В грудном возрасте чаще всего встречаются сосудистые невусы, то есть в их основе лежит аномальное строение сосудов кожи. Они образуются вследствие расширения капиллярных узлов, расположенных в различной глубине кожи, образуя тем самым иногда весьма пестрые картины. С косметической точки зрения их значение очень серьезное, особенно в случаях распространенных невусов, локализованных на видимых местах кожного покрова.
Невусы представляют собой местные врожденные поражения, обусловленные пороком развития, в строении которых может принимать участие любой компонент кожи. Они обнаруживаются или при рождении, или появляются в любое время жизни, однако чаще в молодом возрасте. В грудном возрасте чаще всего встречаются сосудистые невусы, то есть в их основе лежит аномальное строение сосудов кожи. Они образуются вследствие расширения капиллярных узлов, расположенных в различной глубине кожи, образуя тем самым иногда весьма пестрые картины. С косметической точки зрения их значение очень серьезное, особенно в случаях распространенных невусов, локализованных на видимых местах кожного покрова..jpg) «Пятна аиста». Эти оранжево-розовые пятна могут появляться на лбу, веках, на затылке они встречаются на том месте, за которое аисты носят младенцев, чем и объясняется их народное название «пятна аиста». Обусловлены они скоплением кровеносных сосудов под кожей у малыша. На медицинском языке они называются «сосудистыми невусами», а в народе «родимыми пятнами». По мере роста ребенка, утолщения кожи и изменения сосудов, эти пятна светлеют в первые два года жизни ребенка и становятся заметными только тогда, когда ребенок плачет или сильно напрягается.
«Пятна аиста». Эти оранжево-розовые пятна могут появляться на лбу, веках, на затылке они встречаются на том месте, за которое аисты носят младенцев, чем и объясняется их народное название «пятна аиста». Обусловлены они скоплением кровеносных сосудов под кожей у малыша. На медицинском языке они называются «сосудистыми невусами», а в народе «родимыми пятнами». По мере роста ребенка, утолщения кожи и изменения сосудов, эти пятна светлеют в первые два года жизни ребенка и становятся заметными только тогда, когда ребенок плачет или сильно напрягается. Плоский сосудистый невус (капиллярная гемангиома, «винные пятна») представляет собой плоское пятно различной формы и величины. Если расширенные капилляры располагаются на самой поверхности кожи, они светло-красного цвета. Если капилляры находятся в более глубоких слоях, то невус приобретает слегка фиолетовый оттенок. Находится очень часто на одной стороне лица с локализацией преимущественно в верхней части щеки. Иногда распространяется и на слизистые оболочки. Реже может появиться на любом участке тела. Самопроизвольное обратное развитие данного невуса никогда не наблюдается. Поэтому гемагниома требует консультации и наблюдения детского хирурга.
Плоский сосудистый невус (капиллярная гемангиома, «винные пятна») представляет собой плоское пятно различной формы и величины. Если расширенные капилляры располагаются на самой поверхности кожи, они светло-красного цвета. Если капилляры находятся в более глубоких слоях, то невус приобретает слегка фиолетовый оттенок. Находится очень часто на одной стороне лица с локализацией преимущественно в верхней части щеки. Иногда распространяется и на слизистые оболочки. Реже может появиться на любом участке тела. Самопроизвольное обратное развитие данного невуса никогда не наблюдается. Поэтому гемагниома требует консультации и наблюдения детского хирурга. «Клубничные» пятна (кавернозная гемангиома). Это сосудистое образование возвышается над поверхностью кожи новорожденного более сильно, чем все остальные родимые пятна. Как правило, ярко-красного цвета, имеет выпуклую пористую поверхность. Чаще всего быстро растет в первые недели жизни ребенка. С возрастом постепенно становится более плоским, уменьшается и бледнеет. Появляется оно вскоре после рождения ребенка и достигает максимального размера примерно в возрасте 3 месяцев. Примерно 50% таких пятен исчезает к тому времени, как ребенку исполняется 5 лет, и 90% — в течение первого десятилетия жизни. Если гемангиома расположена в таком месте, где постоянно травмируется и кровоточит (на руках, ногах) или представляет косметические неудобства (например, на лице), ее можно удалить с помощью инъекций и лазерной терапии.
«Клубничные» пятна (кавернозная гемангиома). Это сосудистое образование возвышается над поверхностью кожи новорожденного более сильно, чем все остальные родимые пятна. Как правило, ярко-красного цвета, имеет выпуклую пористую поверхность. Чаще всего быстро растет в первые недели жизни ребенка. С возрастом постепенно становится более плоским, уменьшается и бледнеет. Появляется оно вскоре после рождения ребенка и достигает максимального размера примерно в возрасте 3 месяцев. Примерно 50% таких пятен исчезает к тому времени, как ребенку исполняется 5 лет, и 90% — в течение первого десятилетия жизни. Если гемангиома расположена в таком месте, где постоянно травмируется и кровоточит (на руках, ногах) или представляет косметические неудобства (например, на лице), ее можно удалить с помощью инъекций и лазерной терапии. Монгольские пятна. Они имеют цвет от голубого до бледно-серого и похожи на синяки. Такие пятна встречаются на спине и ягодицах, иногда – на ногах и плечах, у девяти из десяти детей, чьи родители принадлежат к черной, азиатской или индейской расе. Эти едва заметные пятна также достаточно часто встречаются у детей Средиземноморского региона, но очень редко – у светловолосых и голубоглазых младенцев. Эти, напоминающие следы побоев, пятна со временем светлеют, но в большинстве случаев, полностью не исчезают.
Монгольские пятна. Они имеют цвет от голубого до бледно-серого и похожи на синяки. Такие пятна встречаются на спине и ягодицах, иногда – на ногах и плечах, у девяти из десяти детей, чьи родители принадлежат к черной, азиатской или индейской расе. Эти едва заметные пятна также достаточно часто встречаются у детей Средиземноморского региона, но очень редко – у светловолосых и голубоглазых младенцев. Эти, напоминающие следы побоев, пятна со временем светлеют, но в большинстве случаев, полностью не исчезают.
 Плоские родимые пятна цвета кофе с молоком. Это плоское пигментное пятно, светло-коричневого цвета по форме похожее на лужицу разлитого кофе. Как правило, эти пятна небольшие, овальной формы, но могут составлять несколько сантиметров в диаметре. Их можно обнаружить на коже ребенка с рождения. Большинство пятен такого типа сохраняется в течение всей жизни.
Плоские родимые пятна цвета кофе с молоком. Это плоское пигментное пятно, светло-коричневого цвета по форме похожее на лужицу разлитого кофе. Как правило, эти пятна небольшие, овальной формы, но могут составлять несколько сантиметров в диаметре. Их можно обнаружить на коже ребенка с рождения. Большинство пятен такого типа сохраняется в течение всей жизни.