причины, симптомы, диагностика и лечение

Дакриоцистит – воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или стеноза носослезного канала. Дакриоцистит проявляется постоянным слезотечением, слизисто-гнойным отделяемым из глаз, гиперемией и отеком слезного мясца, конъюнктивы и полулунной складки, припухлостью слезного мешка, локальной болезненностью, сужением глазной щели. Диагностика дакриоцистита включает консультацию офтальмолога с осмотром и пальпацией области слезного мешка, проведение слезно-носовой пробы Веста, рентгенографии слезоотводящих путей, инстилляционной флюоресцеиновой пробы. Лечение дакриоцистита может заключаться в зондировании и промывании слезно-носового канала антисептическими растворами, применении антибактериальных капель и мазей, физиопроцедур; при неэффективности показано проведение дакриоцистопластики или дакриоцисториностомии.
Общие сведения
Дакриоцистит составляет 5-7% от всей патологии слезных органов, диагностируемой в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоциститом преимущественно заболевают лица в возрасте 30-60 лет; в отдельную клиническую форму выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, состоит в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойного энцефалита, менингита, абсцесса мозга).
В норме продуцируемый слезными железами секрет (слезная жидкость) омывает глазное яблоко и оттекает к внутреннему углу глаза, где имеются, так называемые, слезные точки, ведущие в слезные канальцы. Через них слеза поступает сначала в слезный мешок, а затем через носослезный канал оттекает в полость носа. При дакриоцистите ввиду непроходимости носослезного канала нарушается процесс слезоотведения, что приводит к скоплению слезы в слезном мешке – цилиндрической полости, расположенной в верхней части носослезного канала. Застой слезы и инфицирование слезного мешка приводит к развитию в нем воспаления – дакриоцистита.
По клиническим формам различают хронический, острый дакриоцистит (абсцесс или флегмону слезного мешка) и дакриоцистит новорожденных. В зависимости от этиологии дакриоцистит может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.
Дакриоцистит
Причины дакриоцистита
В основе патогенеза дакриоцистита любой формы лежит непроходимость носослезного канала. В случае дакриоцистита новорожденных это может быть связано с врожденной аномалией слезоотводящих путей (истинной атрезией носослезного канала), нерассосавшейся на момент рождения желатинозной пробкой или наличием плотной эпителиальной мембраны в дистальном отделе носослезного канала.
У взрослых приводящий к дакриоциститу стеноз или облитерация носослезного канала может возникать в результате отека окружающих тканей при ОРВИ, хроническом рините, синусите, полипах полости носа, аденоидах, переломах костей носа и орбиты, повреждениях слезных точек и канальцев в результате ранения век и др. причин.
Застой слезной жидкости приводит к потере ее антибактериальной активности, что сопровождается размножением в слезном мешке патогенных микроорганизмов (чаще стафилококков, пневмококков, стрептококков, вирусов, реже – туберкулезной палочки, хламидий и другой специфической флоры). Стенки слезного мешка постепенно растягиваются, в них развивается острый или вялотекущий воспалительный процесс — дакриоцистит. Секрет слезного мешка теряет свою абактериальность и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами к развитию дакриоцистита служат сахарный диабет, снижение иммунитета, профессиональные вредности, резкие перепады температур.
Симптомы дакриоцистита
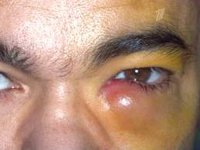
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита наблюдается упорное слезотечение и припухлость в проекции слезного мешка. Надавливание на область припухлости приводит к выделению из слезных точек слизисто-гнойного или гнойного секрета. Отмечается гиперемия слезного мясца, конъюнктивы век и полулунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка – в этом случае кожа над эктазированной полостью мешка истончается и приобретает синеватый оттенок. При хроническом дакриоцистите высока вероятность инфицирования других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойной язвы роговицы с последующим образованием бельма.
Острый дакриоцистит протекает с более яркой клинической симптоматикой: резким покраснением кожи и болезненной припухлостью в области воспаленного слезного мешка, отеком век, сужением или полным смыканием глазной щели. Гиперемия и отек могут распространяться на спинку носа, веки, щеку. По внешнему виду кожные изменения напоминают рожистое воспаление лица, однако при дакриоцистите отсутствует резкое отграничение очага воспаления. При остром дакриоцистите отмечаются дергающие боли в области орбиты, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется флюктуация, кожа над ним становится желтой, что свидетельствует о формировании абсцесса, который может самопроизвольно вскрыться. В дальнейшем на этом месте может образоваться наружная (в области кожи лица) или внутренняя (в полости носа) фистула, из которой периодически выделяется слеза или гной. При распространении гноя на окружающую клетчатку развивается флегмона глазницы. Острый дакриоцистит довольно часто принимает рецидивирующий характер течения.
У новорожденных дакриоцистит сопровождается припухлостью над слезным мешком; надавливание на эту область вызывает выделение слизи или гноя из слезных точек. Дакриоцистит новорожденных может осложняться развитием флегмоны.
Диагностика дакриоцистита
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
В комплексе офтальмологической диагностики дакриоцистита используют флюоресцеиновую инстилляционную пробу, биомикроскопию глаза. Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об архитектонике слезоотводящих путей, локализации зоны стриктуры или облитерации. Для идентификации микробных возбудителей дакриоцистита исследуют отделяемое из слезных точек путем бактериологического посева.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии; по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга. Дифференциальная диагностика дакриоцистита проводится с каналикулитом, конъюнктивитом, рожей.
Лечение дакриоцистита
Острый дакриоцистит лечится стационарно. До размягчения инфильтрата проводят системную витаминотерапию, назначают УВЧ-терапию и сухое тепло на область слезного мешка. При появлении флюктуации абсцесс вскрывают. В дальнейшем проводят дренирование и промывание раны антисептиками (р-ром фурацилина, диоксидина, перекиси водорода). В конъюнктивальный мешок закапывают антибактериальные капли (левомицетин, гентамицин, сульфацетамид, мирамистин и др.), закладывают противомикробные мази (эритромициновую, тетрациклиновую, офлоксацин и т. д.). Одновременно при дакриоцистите проводится системная антибактериальная терапия препаратами широкого спектра действия (цефалоспоринами, аминогликозидами, пенициллинами). После купирования острого процесса в «холодном» периоде выполняется дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает выполнение нисходящего массажа слезного мешка (в течение 2-3 нед.), промывание слезно-носового канала (в течение 1-2 нед.), проведение ретроградного зондирования слезного канала (2-3 нед.), зондирование носослезных путей через слезные точки (2-3 нед.). При неэффективности проводимого лечения по достижении ребенком возраста 2-3 лет проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита служит операция – дакриоцисториностомия, предполагающая формирование анастомоза между полостью носа и слезным мешком для эффективного дренажа слезной жидкости. В хирургической офтальмологии получили широкое распространение малоинвазивные методы лечения дакриоцистита — эндоскопическая и лазерная дакриоцисториностомия. В некоторых случаях проходимость носослезного канала при дакриоцистите можно попытаться восстановить с помощью бужирования или баллонной дакриоцистопластики – введения в полость протока зонда с баллоном, при раздувании которого внутренний просвет канала расширяется.
Во избежание образования гнойной язвы роговицы, пациентам с дакриоциститом запрещается использовать контактные линзы, накладывать повязки на глаза, проводить любые офтальмологические манипуляции, связанные с прикосновением к роговице (тонометрию, УЗИ глаза, гониоскопию и др.).
Прогноз и профилактика дакриоцистита
Обычно прогноз при неосложненном дакриоцистите благоприятный. Исходом язвы роговицы может являться бельмо, которое приводит не только к косметическому дефекту, но и стойкому снижению зрения; при перфорации язвы происходит развитие эндофтальмита и субатрофии глаза. Течение дакриоцистита может осложниться флегмоной орбиты, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и ткани мозга, сепсисом. В этом случае высока вероятность инвалидизации и гибели пациента.
Профилактика дакриоцистита требует адекватного и своевременного лечения заболеваний ЛОР-органов, избегания травм глаз и лицевого скелета.
клиника, диагностика и лечение хронического дакриоцистита
Содержание статьи:
Хронический дакриоцистит – воспалительный процесс в слезном мешке, протекающий в хронической форме. Чаще всего возникает вследствие патологического стеноза слезно-носового канала.
Ранняя диагностика гарантирует полное излечение медикаментами. Чтобы вылечить хроническую форму дакриоцистита часто проводят дакриоцисториностомию.
Причинные факторы
В результате закупорки или стеноза слезно-носового протока возникает хронический дакриоцистит. Из-за отсутствия выхода в нос слёзы скапливаются в конъюнктивальном мешке. Вследствие застоя жидкости в конъюнктивальной полости начинают размножаться болезнетворные микроорганизмы. Возникает воспаление, жидкость продолжает скапливаться, конъюнктивальный мешок увеличивается до размеров черешни, кожа на припухлости истончается.
Предшествовать хроническому воспалению конъюнктивы могут болезни носа, особенно, если речь идёт о хроническом рините. Иногда заболевание возникает из-за воспаления слизистой верхнечелюстной пазухи носа. Травмирование носа тоже может послужить толчком к развитию хронической формы дакриоцистита.
У взрослого пациента стенки слезного канала частично сужаются или полностью срастаются в области рядом с границей со слезной полостью. А у пациентов младшей возрастной категории стеноз носослезного протока возникает на участке возле её выхода. При этом выходное отверстие закупорено персистирующими оболочками, отмершим эпителием, желатинообразными пробками.
Симптоматика
При воспалительном процессе в конъюнктиве наблюдается постоянное избыточное выделение слёз, у внутреннего уголка глаза появляется припухлость. Если надавить на опухолевидное образование, то из слезной точки выделится слизистая или гнойная жидкость. Область вокруг глаза краснеет, кожа истончается.
При носовой пробе с красящим веществом (колларгол, флуоресцеин) результат отрицательный, это означает, что жидкость не проходит в носовую полость. При промывании слезоотводящих путей жидкость тоже не проникает в нос.
Длительное хроническое воспаление грозит сильным растяжением слезной полости, как следствие, кожа над ней тонкая и просвечивает голубым оттенком. При отсутствии лечения возможны осложнения в виде инфицирования роговой оболочки гнойной жидкостью, которая выделяется из слезного мешка. В особо тяжёлых случаях поверхность роговицы изъязвляется.
Если проходимость носослезного канала частичная, то содержимое слезной полости выводится в нос. Отмечается покраснение и истончение слезного мясца, полулунной складки и конъюнктивальной оболочки. Часто недуг сопровождается воспалением конъюнктивальной оболочки или блефаритом.
Если лечение не проводится в течение длительного времени, то слезная полость сильно растягивается, припухлость достигает размера грецкого ореха, кожа над ним ещё больше истончается. Иногда возникает атрофия слизистой полости, она перестаёт вырабатывать слизистые или гнойные выделения. Жидкость в слезном мешке становиться тягучей.
Терапия
Наиболее эффективен хирургический метод лечения хронического дакриоцистита. У взрослых пациентов проводят дакриоцисториностомию. В ходе операции врач формирует соустье, которое соединяет носовую и слезную полость для обеспечения нормального оттока слезной жидкости.

Чтобы вылечить хроническое воспаление у пациентов младшей возрастной категории врач массирует слезной мешок выталкивающими движениями. Массаж позволяет нормализовать отток слезной жидкости без хирургического вмешательства. Если массаж был неэффективным, то слезной канал промывают специальными препаратами.
Если предыдущие процедуры не дали положительного результата, то носослезный проток зондируют с помощью круглого зонда. Манипуляцию должен выполнять только профессиональный хирург-офтальмолог в противном случае существует риск образования ложного хода.
Дакриоцистит — причины, симптомы, лечение
Главная  Болезни глаз
Болезни глаз

Дакриоцистит – это воспалительное заболевание слезного мешка инфекционной природы. Выделяют острую и хроническую формы, а также врожденную и приобретенную.
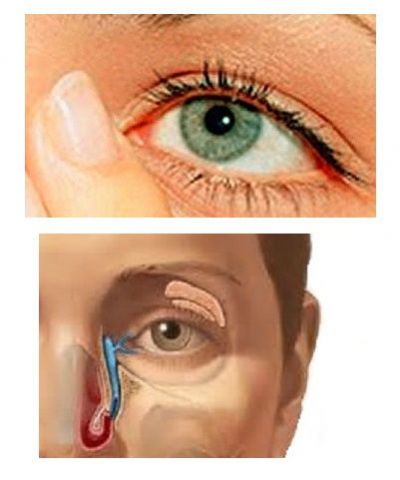
Слезоотводящая система выполняет функцию дренирования слезы из конъюнктивальной полости в полость носа. Она включает в себя слезные точки (на внутренних углах век), канальцы, впадающие в слезный мешок (находится в костной ямке у внутреннего угла глазницы), носослезный канал, отводящий слезу в нижний носовой ход.
Из-за того, что угол расположения носослезного канала и слезной ямки с правой стороны обычно больше, чем с левой, дакриоциститы чаще возникают слева. Слезоотводящая система подвержена воспалению, так как ее слизистая граничит со слизистыми конъюнктивы и носа, которые в норме заселены различной микрофлорой. Поэтому любое препятствие оттоку слезы способно вызвать дакриоцистит.
Заболевание в основном диагностируют у младенцев и взрослых старше 40 лет (пик заболеваемости – 60-70 лет).
Риск заболевания выше у лиц с брахицефалической (округлой) формой черепа в сравнении с долихоцефалической (вытянутой) или мезоцефалической (обычной) из-за характерных особенностей строения носослезных канальцев и слезной ямки. Также люди с плоским носом и узким лицом чаще страдают от дакриоцистита.
У темнокожих реже диагностируют заболевание из-за более широкого устья носослезного канала, короткой длины и более прямого хода слезных канальцев.
Частота встречаемости врожденного дакриоцистита, по разным данным, составляет 1-6% от количества всех новорожденных и не зависит от пола ребенка. Во взрослом возрасте дакриоцистит чаще выявляют у женщин (70-83%).
Симптомы
Острый дакриоцистит проявляется внезапным возникновением боли, покраснением, отеком области слезного канала, слезотечением. Болезненность может иррадиировать в нос, зубы. Часто определяется гнойное отделяемое из слезных точек. Нередко слезный мешок разрывается или вскрывается на кожу (образовавшаяся фистула обычно закрывается через несколько дней). Также часто имеются симптомы конъюнктивита и периорбитальная флегмона. У некоторых пациентов может подниматься температура, появляться слабость, лейкоцитоз в анализе крови.
Флегмона возникает преимущественно при остром дакриоцистите из-за проникновения бактериальной инфекции в окружающие мягкие ткани через стенку слезного мешка при разрыве. Ее проявления: болезненность при движении глазного яблока, двоение, связанные с вовлечение глазодвигательных мышц в воспалительный процесс. Также может отмечаться снижение зрения из-за нерегулярности поверхности роговицы по причине хронического воспаления и слезотечения, в результате которого нарушается образование слезной пленки.
Редко могут выявляться патологические зрачковые реакции, связанные с повышением давления внутри орбиты и некрозом пупилломоторных волокон глазодвигательного нерва в орбите. Как результат повреждения зрительного нерва, иногда выявляется ухудшение периферического зрения, что диагностируется при проведении периметрии. Нередки массивная эритема и периорбитальный отек. Последний связан с накоплением токсических продуктов распада клеток, экзотоксинов, выделяемых стафилококками, живущими на поверхности глазного яблока. Он сильнее проявляется по утрам и уменьшается к первой половине дня.
Самым частым симптомом хронического дакриоцистита является слезотечение, связанное с нарушением оттока слезы. Оно в свою очередь может усугубляться конъюнктивитом, возникающим, как результат воздействия экзотоксинов, выделяемых живущей на поверхности глаза в норме микрофлорой и не удаляемых из-за затруднения оттока слезы естественным путем.
Причины возникновения дакриоцистита
Важную роль в патогенезе врожденного дакриоцистита играет нарушение проходимости носослезного канала, в частности — клапана Гаснера, расположенного при выходе канала в носовую полость. В норме до рождения он закрыт пленкой из эмбриональной ткани, которая рассасывается в первые месяцы после рождения. Однако тот факт, что случаи заболевания встречаются намного реже случаев нарушения проходимости, заставляет предполагать существование иных факторов в развитии патологии. К ним можно отнести неонатальную инфекцию.
При приобретенном дакриоцистите также часто присутствует обструкция в нижней части носослезных путей.
При остром дакриоцистите у детей и взрослых высеваются как аэробные, так и анаэробные микроорганизмы. Наиболее часто в детском возрасте выявляются золотистый стафилококк, гемофильная палочка, бета-гемолитический стрептококк, микобактерии и пневмококки.
Метициллин-резистентный золотистый стафилококк чаще высевается у пациентов с острым дакриоциститом, чем с хроническим. Свой вклад в развитие дакриоцистита у взрослых вносят такие инфекции, как туберкулез, сифилис, трахома, эпидермальный стафилококк (чаще всего), синегнойная палочка, кишечная палочка, Propionibacterium acne, вирус Эпштейн-Барра, кандидоз, аспергиллез. У 50% пациентов, перенесших хирургическое вмешательство по поводу дакриоцистита, высевали те или иные культуры микроорганизмов. Из них чистые (один инфекционный агент) были у 71%, у остальных – смешанные.
Свое влияние также оказывают структурные аномалии средней зоны лица и такая ЛОР-патология, как гипертрофия нижней носовой раковины, искривление носовой перегородки, полипы носа, аллергический, гипертрофический и вазомоторный риниты, синуситы (гайморит, этмоидит), травматические повреждения, опухоли носа и решетчатых пазух.
Дакриоциститы наблюдаются при ECC-синдроме (эктродактилия, эктодермальная дисплазия, расщепление губы-неба).
Одной из наиболее распространенных причин дакриоцистита является этмоидит. Очень тонкая стенка между решетчатыми пазухами и слезным мешком способствует распространению инфекции.
Инфекционный процесс, локализующийся в глазу, реже является причиной дакриоцистита, чем процесс в области носа.
Диагностика
У большинства пациентов дакриоцистит устанавливается по клиническим проявлениям.
В анализе крови характерен лейкоцитоз. Посевы крови, конъюнктивального отделяемого, из слизистой носа, отделяемого из слезного мешка могут быть полезными при подборе адекватной антибиотикотерапии.
Для оценки проходимости слезных каналов применяются различные тесты. Самый простой из них – тест исчезновения красителя (dye disappearance test). При его проведении в нижний свод конъюнктивы закапывают флюоресцеин, а затем спустя некоторое время измеряют высоту слезного мениска (нормой считается симметричное его исчезновение). Также применяют Jones I (канальцевая проба) и II (носовая) dye test для оценки уровня обструкции носослезных путей. В качестве красителя применятся флюоресцеин или колларгол.
Зондирование и промывание слезных путей может преследовать как диагностическую, так и лечебную цели. Перед их проведением необходимо убедиться в проходимости слезной точки.
Эхография используется редко и в большинстве случаев показывает расширение и застой в слезном мешке, иногда можно визуализировать инородное тело или опухоль в слезном мешке.
КТ позволяет выявить новообразования или посттравматические изменения, как причину дакриоцистита. МРТ не так показательна в сравнении с КТ при обследовании, но может помочь в дифференциальной диагностике кистозных образований от сόлидных опухолей, выявлении дивертикулов слезного мешка.
Дакриоцистография и дакриосцинтиграфия являются полезным дополнением в диагностике заболевания и позволяют локализовать анатомические аномалии слезоотводящей системы.
Назальная эндоскопия часто применяется для установления причины дакриоцистита, так как позволяет визуализировать патологию в нижней носовой раковине.
Лечение
Тактика лечения дакриоцистита зависит от клинических проявлений. Одновременно следует проводить лечение сопутствующей инфекции кожных покровов или иной патологии, которая могла способствовать возникновению заболевания.
Острый дакриоцистит с флегмоной орбиты требует госпитализации. Обязательно немедленное назначение эмпирической антибактериальной терапии. Предварительно берутся кровь и отделяемое из слезного мешка на посев. Также необходимо проведение хирургического дренирования гнойных полостей, в частности, при угрозе перфорации рекомендуется провести вскрытие слезного мешка.
Пациенты с хроническим дакриоциститом, вызванным частичной или периодической обструкцией слезного протока, могут испытывать облегчение от местного лечения стероидами. Данные препараты помогают также в случае, если причиной заболевания является аллергический ринит или легкое воспаление слизистой носослезного канала.
Хронический врожденный дакриоцистит может разрешиться с помощью массажа слезного мешка, теплых компрессов, местных и/или пероральных антибиотиков. Важно правильное проведение массажа. Указательный палец располагают в точке, где сходятся верхний и нижний канальцы перед впадением в слезный мешок. Таким образом блокируется обратный отток слезы. Движения пальца должны осуществляться сверху вниз, чтобы создаваемое гидростатическое давление было направлено в сторону препятствия оттоку. Рекомендуется проводить процедуру 4-6 раз в день в течение 10 минут.
При безуспешности консервативного лечения проводят зондирование носослезных каналов. В 90% случаев после этого наступает выздоровление, при повторном – в 6% случаев. Необходимо отметить, что в 95% случаев к первому году жизни происходит самопроизвольное восстановление проходимости каналов, в связи с чем проведение вмешательства в более ранние сроки должно быть строго обосновано.
Отсутствие эффекта от зондирования обуславливает необходимость выполнения дакриоцисториностомии (создание альтернативного оттока из слезного мешка в полость носа). Успешность хирургического лечения составляет около 95%. При остром воспалении рекомендовано вначале подавить инфекционный процесс с помощью антибиотиков. Наружную дакриоцисториностомию предпочтительно проводить спустя несколько дней после начала антибактериальной терапии. Некоторые хирурги предпочитают использовать эндоназальный доступ в этой операции с применением лазера или без него.
В некоторых случаях в лечении дакриоцистита помогают пластика нижней носовой раковины, подслизистая резекция ее и/или зондирование слезных путей.
В последние несколько лет приобрела популярность баллонная дакриопластика. Однако она менее эффективна в долгосрочном периоде (40,8% при полной окклюзии и 68% при частичной), чем прежние методики. Метод может использоваться при ограниченных очаговых стенозах или окклюзиях, противопоказан при остром процессе, дакриоцистолитиазе, посттравматической окклюзии слезных протоков.
Осложнения
Острая форма приобретенного и врожденного дакриоцистита очень опасна в отношении осложнений, таких как абсцесс слезного мешка, флегмона орбиты, дальнейшее распространение инфекции (абсцесс головного мозга, сепсис), и даже летального исхода.
Хронический процесс редко вызывает осложнения при условии, что он не связан с системным заболеванием.
Камни в слезных протоках образуются у 14-16% пациентов, перенесших дакриоцистит. У имеющих в анамнезе острую форму заболевания риск этого выше, чем у тех, кто страдает хроническим дакриоциститом.
Автор: Врач-офтальмолог
Е. Н. Удодов, г. Минск, Беларусь.
Дата публикации (обновления):
Читайте также:
• Блефарит: симптомы, лечение, фото
• Офтальмодемодекоз (демодекоз глаз): симптомы, методы диагностики, способы лечения
• Коньюктивит: симптомы, типы конъюнктивита, лечение
• Что такое халязион? Причины его возникновения, симптомы и методы лечения
• Ячмень на глазу: симптомы, причины, лечение
симптомы, лечение воспаления в домашних условиях
Воспаление слезного мешка, или дакриоцистит, имеет различные причины. Однако в большинстве случаев общим фактором является полная закупорка слезных протоков, которая мешает нормальному дренажу жидкости из слезного мешка в носовую полость. Так что причина дакриоцистита – это хронический застой слез и развитие в слезном мешке благоприятных условий для бактерий.
Виды и причины заболевания
Закупорка слезных каналов может быть врожденной и приобретенной. Врожденный дакриоцистит случается у новорожденных детей при неполном рассасывании желеобразных эмбриональных пробок в слезных каналах. Подробнее о лечении данного заболевания у детей можно прочитать здесь. Приобретенный дакриоцистит, или воспаление слезного протока, у взрослых чаще всего возникает на фоне хронического катарального воспаления слизистой оболочки нижних носовых ходов. То есть инфекция распространяется из полости носа, вызывает воспаление и отек слизистой носослезного канала, ее набухание и слипание стенок, которое перекрывает путь оттока для слез.
При таком ходе развития обтурации носослезный канал проходим под давлением жидкости, когда его промывают из специального шприца. В промывочных водах обнаруживаются различные прожилки, хлопья слизи или слизистые комочки. То есть катар носослезного канала характеризуется нормальной анатомической проходимостью, но неполной функциональность.
Воспаление может возникнуть внезапно и иметь стремительное развитие на фоне ОРВИ, ангины, гайморита. Острый дакриоцистит в таком случае протекает с ярко выраженными симптомами, но при затухании инфекционного процесса с сохранением возбудителя в организме он может превратиться хронический.
Течение болезни
Клинические симптомы дакриоцистита включают отек и эритему с растяжением слезного мешка ниже медиального кантуса, наличие болезненности этой области, при усугублении процессов возможно выделение гнойного содержимого. Ниже внутреннего угла глаза можно заметить припухлость, которая постепенно увеличивается в размерах, кожа над ней становится красной и горячей, постепенно начинает шелушиться. Прикосновение к воспаленному слезному каналу очень болезненно, надавливание вызывает появления в углу глаза слизисто-гнойного отделяемого. Самым показательным симптомом дакриоцистита является постоянное слезотечение, которое особенно усиливается на улице в ветреную погоду. Слезы катятся через веко, поскольку нормальный путь их оттока перекрыт.
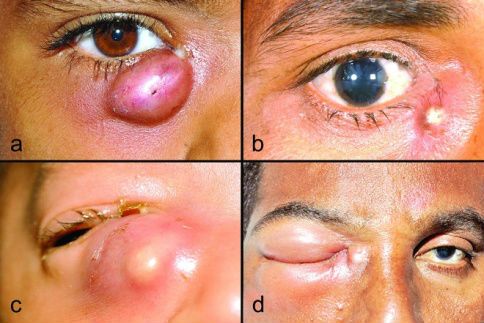
Фото дакриоцистита различной степени выраженности
Поскольку дакриоцистит является источником инфекции, то на его фоне нередко возникают осложнения, такие как хронический коньюнктивит, орбитальный или лицевой целлюлит, дакриоцистоцеле (формирование кисты).
Консервативное лечение
Лечение хронического дакриоцистита на фоне катара носослезного канала исключительно консервативное. Оно заключается во введении в слезные протоки дезинфицирующих и противовоспалительных препаратов. Капли при дакриоцистите обычно содержат сульфаниламидные препараты – Сульфацил натрия, Сульфапирилазин; антибактериальные средства – Левомицетин, Гентамицин, Тобрамицин, Ципрофлоксацин; гормональные противовоспалительные – Дексаметазон или Гидрокортизон и сосудосуживающие вещества – Адреналин или Мезатон.
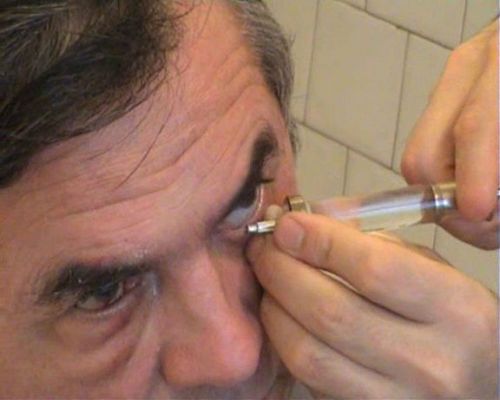
Промывание слезного канала
Хронический дакриоцистит у взрослых лечат курсами по три недели. Врач с помощью тоненькой канюли вводит в слезный канал сначала сосудосуживающие препараты, которые устраняют отек и восстанавливают проходимость, а затем через несколько минут – антибактериальные капли или мази. На первой неделе такие процедуры повторяют каждый день, на второй неделе – через день и на третьей неделе – через два дня. Пи этом лечат не только глаза. Носовые ходы обязательно обрабатывают раствором антисептика – ринорголом, протарголом или колларголом (нитрат серебра).
Зондирование при дакриоцистите, если есть острый процесс, противопоказано. Поскольку острый дакриоцистит характеризуется отечной и рыхлой слизистой, то ее легко травмировать зондом. Повреждение вызывает грубое рубцевание и возникновение стриктур, которые плотно перекрывают слезный канал. В таком случае без хирургического вмешательства уже будет не обойтись.
Зондирование
Длительная обтурация слезных каналов приводит к стойкой недостаточности оттока слез, а потом и вовсе к его блокаде. В таких условиях развивается застой слезной жидкости и собственного секрета слезного мешка, который являются питательной средой для сапрофитной и патологической микрофлоры. В основном в этом отделе глаза обитают пневмококки, стрептококки и стафилококки. Бактерии поддерживают воспаление, которое приводит к расплавлению тканей, повреждению слизистого слоя, образованию большого количества гноя. Если слезный мешок полностью заполнен плотным гноем, то говорят о его эмпиеме. Образование рубцов на месте воспаления еще больше усиливает блокаду слезных анналов, а воспалительный экссудат обуславливает эктазию (расширение) слезного мешка. Такой дакриоцистит не проходит сам.
Симптомы при этом ярко выражены:
- упорное слезотечение, слезный ручей расширен, кожа вокруг глаз мацерирована от постоянного контакта с жидкостью;
- видимое увеличение слезного мешка;
- выделение чистого гноя или в смеси со слизью при надавливании, с временным уменьшением припухлости;
- рези, боль и жжение во внутреннем углу глаза.
Осложнением эктазии слезного мешка при гнойном дакриоцистите является полная атрофия его секреторных функций и перерождение в кисту. Кисты бывают огромного размера и могут почти полностью перекрывать зрение со стороны внутреннего угла глаза. Перерождение дакриоцистита в водянку слезного мешка происходит в течение трех-пяти лет, но у некоторых пациентов это может произойти буквально в течение года.
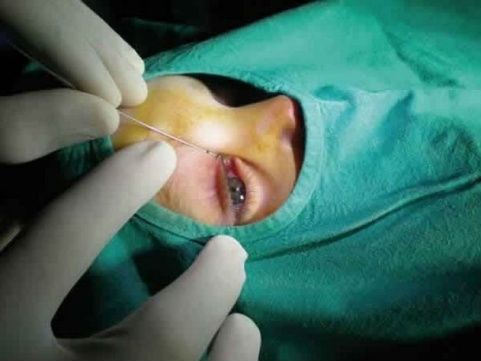
Зонд помогает прочистить слезные протоки и удалить гной
Для определения необходимости операции по формированию нового пути оттока содержимого слезного мешка первоначально проводят проверку на проходимость носослезных каналов. И здесь невозможно обойтись без зондирования. Если блокады нет, то зонд сможет преодолеть вход в слезный мешок, раздвинув отечную слизистую и, пройдя всю полость, упереться в кость. При этом после введения зонда начинается активное выделение гноя, которого невозможно было добиться раньше, поскольку вход был прикрыт слизистой. Таким образом, с помощью зонда прочищают слезные каналы и удаляют гной из полости. Лечение проводят промыванием слезного мешка растворами антисептиков и антибиотиков. В домашних условиях пациент продолжает лечение, используя антибактериальные препараты в виде капель.
Оперативное вмешательство
Отличить наличие блокады устья канала можно по тому, что зонд будет невозможно ввести в полость мешка и прочистить его. Такую «мертвую» непроходимость могут создать приросший клапан или образовавшиеся на месте воспаления рубцы.
В таком случае актуальным будет прием антибиотиков системного действия, поскольку местные формы попросту не смогут попасть в очаг инфекции. Особое внимание в подборе групп антибактериальных препаратов следует обратить на пожилых пациентов или страдающих диабетом, поскольку у них, кроме обычной грамотрицательной флоры, возбудителем инфекции могут быть атипичные патогены.
Оперативное лечение дакриоцистита у взрослых проводят тогда, когда невозможно провести дренаж слезного мешка другим путем. К нему прибегают в крайнем случае, потому что нежелательным эффектом операции может стать образование свищей, соединяющих слезный мешок с другими полостями.

Искусственные дренажи, не позволяющие слипаться слезным каналам
Формирование каналов для оттока содержимого слезного мешка можно выполнять с помощью хирургических инструментов или лазера. Последнее время предпочтение отдается трансканаликулярной лазерной эндоскопической дакриоцисториностомии. В ходе операции действием лазера формируется отверстие, сообщающее полости носового канала и слезного мешка. Современные технологии позволяют делать это, зайдя через носовую полость и не оставляя заметных снаружи рубцов. К положительным сторонам относится возможность одновременного прижигания кровеносных сосудов, что предупреждает кровотечение и развитие осложнений.
При лечении традиционным хирургическим методом создание нового сообщающего отверстия производится путем удаления части кости с последующей пластикой слезного канала. Также в ходе операции проводится полное очищение и антисептическая обработка слезного мешка.
Методика хирургического вмешательства предполагает наружный доступ через угол глаза. В этом заключаются основные минусы операции – большой послеоперационный рубец и высокая вероятность травмирования анатомических образований орбиты и носа.
Несмотря на это метод имеет свои преимущества:
- его используют при неблагоприятных для лазерной коррекции вариантах строения носовой полости, при наличии искривления носовой перегородки или полипов на слизистой;
- возможность применения у пожилых пациентов и людей, имеющих гипертоническую болезнь, ожирение, сахарный диабет.
Вновь сформированный канал обязательно дренируют специальной трубочкой из силикона. Она остается у пациента от трех до пяти дней, а затем меняется на многожильную полиамидную нить. Ношение дренажа потребуется еще от месяца до шести. Эта необходимость обусловлена высокой способностью костной и слизистой ткани носа к восстановлению и возможностью зарастания сформированного канала.
После операции восстановление идет примерно месяц. Пациент будет ограничен в физических нагрузках, посещении бассейна или бани, женщинам нельзя пользоваться косметикой. В течение месяца нельзя будет делать прививки или другие процедуры, влияющие на иммунитет, так как ослабление защитных сил организма может привести к рецидиву инфекции. Обычные бытовые действия – вождение, чтение, просмотр телевизора будут разрешены уже спустя неделю после вмешательства.
Домашние средства
Лечение дакриоцистита народными средствами может быть эффективно в начальном периоде заболевания и как дополнение к основной терапии.

Настой ромашки — отличный антисептик для глаз
Рецепты, касающиеся того, как лечить заболевание дакриоцистит, содержат много антисептических и противовоспалительных составляющих.
- Цветки ромашки лекарственной. Две столовые ложки сырья заваривают в литре кипящей воды и настаивают около часа. Средство используют для примочек на глаза два раза в день, до снятия воспаления.
- Каланхоэ. Сок, полученный из охлажденных листьев, смешивают в равных пропорциях с физраствором. Полученные капли закапывают в глаза и нос два раза в день.
- Очанка. Растение, обладающее противомикробным и регенерирующим действием,используют и в качестве примочек, и как настой для приема внутрь.
- Календула, мята, укроп, душица, эвкалипт, шалфей – все травы по отдельности или в составе сбора могут использоваться для приготовления отвара, которым нужно промывать глаза или делать из него компрессы. В качестве компрессов состав держат на глазах 15 минут, а затем повторяют через два часа.
В большинстве случаев поможет вылечить начинающийся дакриоцистит правильный массаж.
Массаж делают по ходу слезного канала
Его основная задача – улучшить эвакуацию содержимого слезного мешка и не давать стенкам канальцев слипаться. Техника массажа очень проста: сначала угол глаза протирают антисептиком (раствор фурацилина, борной кислоты). Затем указательными пальцами делают десять движений по ходу слезного канала от угла глаза вниз. Движение должно быть с небольшим нажатием, чтобы «вылавливать» жидкость из слезного канала и мешка. На одиннадцатый счет движение должно быть вибрирующим и идти снизу вверх, при этом из слезной точки может появиться слизистое отделяемое. После процедуры массажа глаза вновь стоит обработать антисептиком.
Понять, что прошел дакриоцистит, можно по исчезновению его симптомов: в глазах не будут постоянно стоять слезы, исчезнет болезненность и покраснение по ходу слезного канала.
Народные средства хороши, если нет физической обтурации каналов слезного мешка. В противном случае необходимо обязательно обращаться к врачу и пройти процедуру зондирования (бужирования) или же оперативного вмешательства. Не забывайте, что заболевание, если его лечить некорректно, имеет тяжелые осложнения.
симптомы, лечение хронического дакриоцистита у взрослых
Дакриоцистит – это воспалительное заболевание слезного мешка, которое возникает вследствие закупорки (облитерации) или сужения носослезного канала. Эта патология составляет около 5% из всех болезней, связанных с нарушением слезоотведения. Чаще болеют женщины – у них эта болезнь встречается в 7 раз чаще, чем у мужчин. Это обусловлено анатомическими особенностями слезных каналов. Чаще страдают лица в возрасте старше 30 лет, но, вместе с тем, существует отдельная форма заболевания – врожденный дакриоцистит.
Воспаление слезного мешка представляет опасность для больного тем, что оно может вызвать развитие нагноения подкожно-жировой клетчатки век, носа, щек и других областей лица. Дакриоцистит также может осложняться воспалительными заболеваниями головного мозга, например, энцефалитом, абсцессом мозга или менингитом.
Симптомы дакриоцистита
Слезные железы вырабатывают жидкий секрет, который увлажняет и омывает поверхность глазного яблока, после чего оттекает в сторону внутреннего угла глаза. В этой области располагаются отверстия слезных каналов, называемые слезными точками. Каналы соединяются со слезными мешками, откуда жидкость может оттекать в полость носа через носослезный канал.

Если появляются воспалительные изменения в этой структуре, то, из-за нарушения проходимости канала, возникают затруднения для оттока слезной жидкости. В результате возникает застой в слезном мешке, что создает благоприятные условия для размножения бактериальной микрофлоры, что приводит к развитию дакриоцистита.
Клиническая картина этой патологии включает в себя следующие симптомы:
- слезотечение;
- гноевидные выделения из носослезного канала;
- покраснение и отек конъюнктивы, полулунной складки и слезного мясца;
- сужение глазной щели;
- припухлость слезного мешка;
- местная болезненность при касании.
Диагностика дакриоцистита проводится врачом-офтальмологом на основе данных осмотра и пальпации пораженной области, носослезной пробы Веста, а также рентгенографии слезных каналов.
Причины дакриоцистита
Главную роль в патогенезе заболевания играет нарушение проходимости носослезного канала. При врожденном варианте патологии это связано с аномалиями развития носослезного канала (истинной атрезией), наличием в нем желатинозной пробки или эпителиальной мембраны.

Чаще всего дакриоцистит развивается при таких заболеваниях, как ОРВИ, синусит или ринит, переломы костей черепа, полипы носоглотки, травмы глаз, когда повреждаются слезные точки. В этих случаях нередко возникает отек мягких тканей, который приводит к стенозу носослезного канала.
Из-за нарушения оттока слезной жидкости, снижается ее способность подавлять бактериальный рост. Более того, вещества, входящие в секрет слезных желез, могут стать основой для размножения патогенных бактерий. Чаще всего воспаление вызывают такие микроорганизмы, как стафилококки, стрептококки, хламидии, пневмококки или возбудитель туберкулеза. В некоторых случаях возможно развитие вирусной инфекции.
По мере накопления секрета в слезном мешке, его стенки растягиваются, происходит микроскопические повреждение эпителия на всем его протяжении. В результате микрофлора может легко проникнуть в стенку слезного мешка и вызвать его воспаление. Это приводит к развитию иммунного ответа в месте повреждения, образуется большое количество гноя, из-за чего отделяемое из глаза приобретает слизисто-гнойный характер.
Некоторые группы людей имеют повышенный риск развития дакриоцистита. Сюда относятся лица, страдающие сахарным диабетом, имеющие иммунодефицит, регулярно испытывающие действие различных вредных факторов на работе.
Классификация
Выделяют несколько клинических форм воспаления слезного мешка:
- острый;
- хронический;
- дакриоцистит новорожденных.
Острый дакриоцистит у взрослых может быть в форме абсцесса или флегмоны. Отличие заключается в характере распространения воспаления – при абсцессе воспалительный инфильтрат ограничен соедительнотканной капсулой, а флегмона отличается разлитым характером воспаления.
В зависимости от этиологии можно выделить следующие формы воспаления слезного мешка:
- бактериальный;
- вирусный;
- паразитарный;
- травматический.
Некоторые авторы отдельно выделяют дакриоцистит хламидийной природы, но его также можно отнести к бактериальной форме заболевания.
Лечение дакриоцистита у взрослых
Терапия этого заболевания должна проводиться только в лечебном учреждении, так как самостоятельное лечение не только недостаточно эффективно, но и повышает риск развития осложнений, о которых было сказано выше.
Лечебные мероприятия начинают с витамино- и физиотерапии, цель которых – снизить плотность инфильтрата. Для этого используют УВЧ и сухое тепло.
При абсцедирующей форме острого дакриоцистита осуществляют вскрытие гнойника после появления флуктуации. Далее начинают антибактериальную терапию, которая заключается в промывании полости абсцесса или слезного мешка антисептическими растворами (перекиси водорода, фурацилина, диоксидина и др.). Местно также применяют глазные капли или мази, содержащие антибиотик, например, гентамицин, левомицетин, эритромицин, тетрациклин и др.
Вместе с этим парентерально вводят антибактериальные средства широкого спектра действия, относящиеся к группе цефалоспоринов, пенициллинов, аминогликозидов. Только после того, когда воспалительные явления стихнут, выполняют дакрицисториностомию – операцию создания отверстия. Через которой будут сообщаться слезный мешок и полость носа.

У новорожденных лечение включает в себя несколько этапов, таких, как массаж слезного мешка, промывание канала и его зондирования как ретроградно, так и через слезные точки. Такой комплекс мер требуется поэтапно выполнять в течение примерно 10-12 недель. Если эти меры оказываются неэффективными, то проводят операцию наложения отверстия между слезным мешком и полостью носа.
Хронический дакриоцистит, также как и острый, лечат оперативным способом для создания пути оттока слезной жидкости. Современная офтальмохирургия располагает малоинвазивными методами лечения этого заболевания, основанных на применении лазера или эндоскопической техники. Иногда используют такие способы, как бужирование и баллонную пластику слезного мешка. Методика этой операции заключается в введении в стенозированный или облитерированный носослезный канал зонда, с помощью которого в полость мешка вводится баллон – далее его раздувают и тем самым расширяют канал. Такой метод лечения позволят восстановить проходимость слезовыводящих путей без травмирования окружающих тканей.
Прогноз для выздоровления при отсутствии осложнений дакриоцистита обычно благоприятный. Отсутствие своевременного лечения приводит к развитию таких патологий, как флегмона глазницы, тромбофлебит, тромбоз пещеристого синуса, воспалительные заболевания головного мозга и его оболочек. В тяжелых случаях инфекционный процесс может принимать генерализованный характер, что приводит к развитию такого состояния, как сепсис, который часто приводит к гибели пациента.
При присоединении инфекции других локализаций требуется назначение антибиотиков, которые вводят парентерально. Возможно привлечение специалистов соответствующего профиля.
Профилактика
Так как причиной дакриоцистита являются нелеченые воспалительные заболевания ЛОР-органов, то профилактика этой патологии должна заключаться в своевременной диагностике и лечении таких болезней, как синусит, ринит, ОРВИ и полипы полости носа.
Немаловажную роль играет также избегание травм глаз и костей, образующих лицевую часть черепа. Если вы все же получили травму, то необходимо как можно скорее принять меры – обратиться к врачу, не занимаясь самолечением.
Если у новорожденного есть признаки аномалии развития носослезного канала, то ему рекомендуется регулярно проводить массаж, улучшающий отток слезной жидкости. Коррекцию нарушений развития следует проводить как можно раньше, пока не возникли серьезные осложнения.
Лечение дакриоцистита в Санкт-Петербурге
Воспаление слезного мешка – это опасная патология, которую лучше всего доверить квалифицированным специалистам. Так можно избежать развития тяжелых осложнений и добиться выздоровления в кратчайшие сроки.
Медицинский центр «Окодент» обладает всеми необходимыми средствами для лечения дакриоцистита любой сложности. У нас вы можете пройти все необходимые диагностические процедуры, на основании результатов которых наши врачи смогут поставить диагноз и назначить требуемую терапию. Кроме того, в клинике «Окодент» вы можете пройти хирургическое лечение, выполняемое опытными специалистами в области хирургии.
Вы всегда можете обратиться за помощью или записаться на консультацию к врачам высшей квалификации- специалистам нашего медицинского центра.
Воспаление слезного мешка, дакриоцистит у новорожденных: лечение, массаж
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Люмбальная пункция
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
Дакриоцистит: причины, симптомы, диагностика, лечение
Лечение острого дакриоцистита
В разгар воспаления назначают антибиотики, сульфаниламиды, обезболивающие и жаропонижающие препараты. Постепенно инфильтрат становится мягче, формируется абсцесс. Флюктуирующий абсцесс вскрывают и гнойную полость дренируют. Абсцесс может вскрыться самостоятельно, после чего воспаление постепенно стихает. Иногда на месте вскрывшегося гнойника остается незаживающий свищ, из которого выделяются гной и слеза. После перенесенного острого дакриоцистита появляется тенденция к повторным вспышкам флегмонозного воспалительного процесса. Чтобы этого не допустить, в спокойном периоде выполняют радикальное оперативное вмешательство — дакриоцисториностомию.
Лечение хронического дакриоцистита
В настоящее время хронический дакриоцистит лечат в основном хирургическими методами: выполняется радикальная операция — дакриоцисториностомия, с помощью которой восстанавливают слезоотведение в носовую полость. Суть дакрицисториностомии состоит в создании соустья между слезным мешком иполостью носа. Операцию выполняют с наружным или внутриносовым доступом.
Принцип наружной операции был предложен в 1904 г. ринологом Тоти, позднее она совершенствовалась.
Дюпюи-Дютан и другие авторы производят дакриоцисториностомию под местной инфильтрационной анестезией. Выполняют разрез мягких тканей до кости длиной 2,5 см, отступив от места прикрепления внутренней связки век в сторону носа 2-3 мм. Распатором раздвигают мягкие ткани, разрезают надкостницу, отслаивают ее вместе со слезным мешком от кости боковой стенки носа и слезной ямки до носослезного канала и отодвигают кнаружи. Формируют костное окно размером 1,5 х 2 см при помощи механической, электрической или ультразвуковой фрезы. Разрезают в продольном направлении слизистую оболочку носа в костном «окне» и стенку слезного мешка, накладывают кетгутовые швы сначала на задние лоскуты слизистой оболочки носа и мешка, затем — на передние. Перед наложением передних швов в область соустья вводят дренаж в сторону полости носа. Края кожи сшивают шелковыми нитями. Накладывают асептическую давящую повязку. В нос вводят марлевый тампон. Первую перевязку производят через 2 дня. Швы снимают через 6-7 дней.
Эндоназальная дакриоцисторино-стомия по Весту с модификациями также выполняется под местной анестезией.
Для правильного ориентирования в положении слезного мешка медиальную стенку слезного мешка и слезную косточку прокалывают зондом, введенным через нижний слезный каналец. Конец зонда, который будет виден в носу, соответствует задне-нижнему углу слезной ямки. На боковой стенке носа, впереди средней носовой раковины, выкраивают соответственно проекции слезной ямки лоскут слизистой оболочки носа размером 1 х 1,5 см и удаляют его. В месте проекции слезного мешка удаляют костный фрагмент, площадь которого 1 х 1,5 см. Выпяченную зондом, введенным через слезный каналец, стенку слезного мешка рассекают в виде буквы «с» в пределах костного окна и используют для пластики соустья. При этом открывается выход для содержимого слезного мешка в носовую полость.
Оба способа (наружный и внутриносовой) обеспечивают высокий процент выздоровления (95-98 %). Они имеют как показания, так и ограничения.
Внутриносовые операции на слезном мешке отмечаются небольшой травматичностью, идеальной косметичностью, меньшим нарушением физиологии системы слезоотведения. Одномоментно с основной операцией можно устранить анатомические и патологические риногенные факторы. Такие операции успешно проводят в любой фазе флегмонозного дакриоцистита.
В последние годы разработаны эндоскопические методы лечения: эндоканаликулярная лазерная и внутриносовая хирургия с применением операционных микроскопов и мониторов.
При комбинированных нармушениях проходимости слезных канальцев и носослезного протока разработаны операции с наружным и внутриносовым подходом — каналикулориностомия с введением на длительный срок в слезоотводящие пути интубационных материалов — трубок, нитей и т. д.
При полном разрушении или облитерации слезоотводящих путей выполняют лакориностомию — создание нового слезоотводящего пути из слезного озера в полость носа с помощью лакопротеза из силикона или пластмассы, который вводят на длительный срок. После эпителизации стенок лакостомы протез удаляют