Обоснование показаний к применению утрожестана во второй половине беременности :: ТРУДНЫЙ ПАЦИЕНТ
О.А. Пустотина
ГУ Научный центр акушерства, гинекологии и перинатологии РАМН, Москва
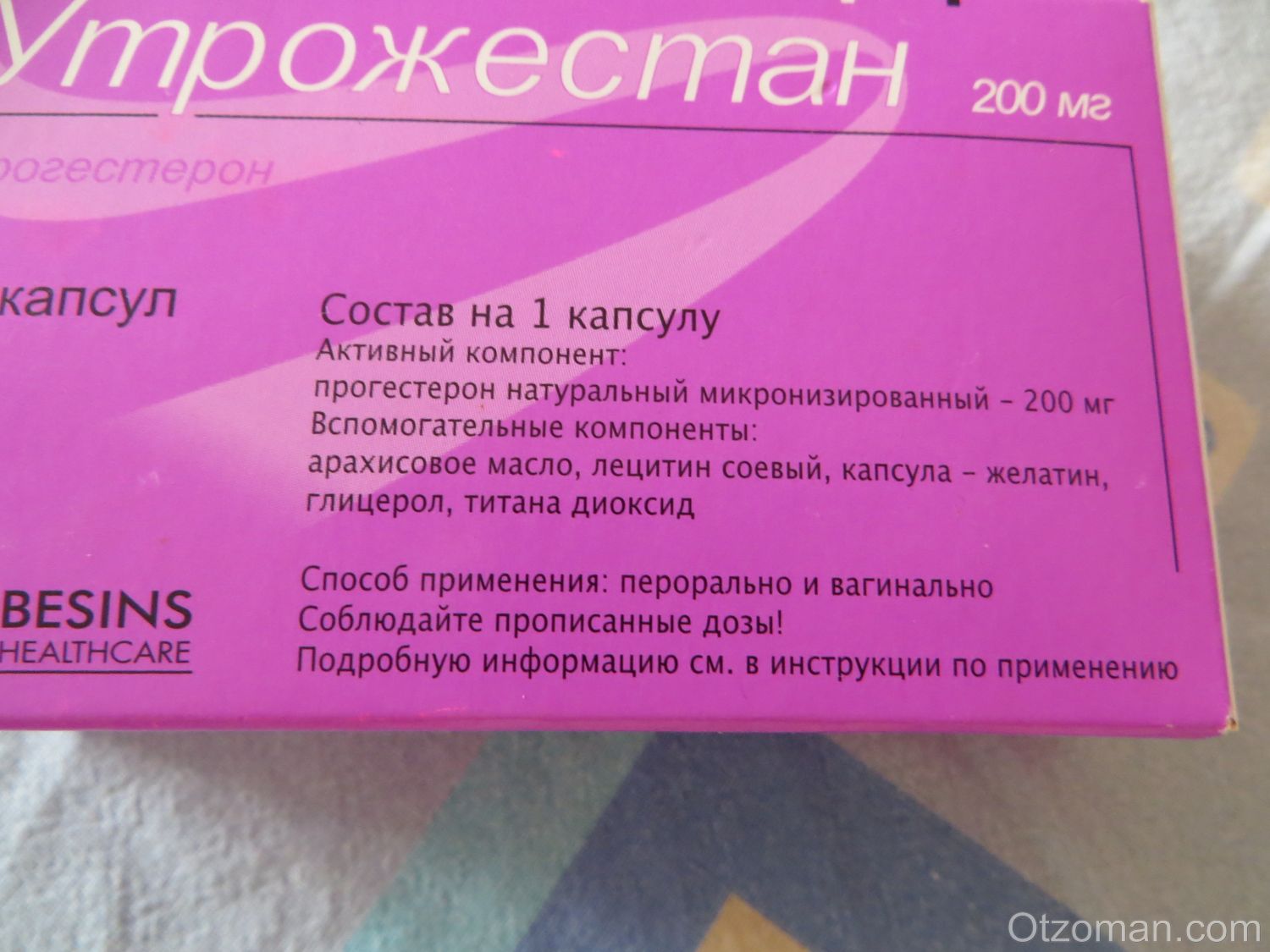
Утрожестан – препарат натурального прогестерона в микронизированной форме для перорального и вагинального применения [6, 20]. Он обладает всеми свойствами природного прогестерона и не оказывает побочного действия на обменные процессы, артериальное давление и систему гемостаза, имеющегося в той или иной степени у синтетических аналогов. Утрожестан назначают с целью сохранения беременности при угрозе ее прерывания, привычных выкидышах, программах экстракорпорального оплодотворения [4, 6, 8]. Данные литературы о применении утрожестана весьма разноречивы. Одни авторы считают целесообразным назначение его при угрозе прерывания только в I триместре беременности [12, 15], другие рекомендуют использовать его и в более поздние сроки [6-8]. Отсутствие единого мнения в этом вопросе послужило основанием для проведения нашего исследования.
Известно, что прогестерон является основным гормоном беременности. Он необходим для трансформации эндометрия в децидуальную ткань и подготовки к имплантации эмбриона [2, 12, 21], способствует росту и васкуляризации миометрия, снижает его тонус и возбудимость [6, 15, 16]. Прогестерон-индуцированный блокирующий фактор обеспечивает иммунологическую толерантность организма матери к развивающемуся эмбриону и локальный гемостаз в эндометрии [16, 21]. Кроме того, прогестерон проявляет высокую антиэстрогенную активность, умеренный антиандрогенный и достаточно выраженный антиминералокортикоидный эффект, а также улучшает мобильность сосудов.
До 12 недели беременности его синтез происходит в желтом теле яичников, позднее – в плаценте и прогрессивно увеличивается в динамике беременности [1, 11, 12]. Основная часть, 90 % гормона поступает в кровоток матери, остальные 10 % – в организм плода, где он является предшественником синтеза фетальных стероидов.
 Они также имеют ключевое значение в формировании и развитии беременности [11, 18]. Продукция эстрогенов у беременной женщины значительно выше, чем у небеременной, причем 80-90 % занимает фракция эстриола.
Они также имеют ключевое значение в формировании и развитии беременности [11, 18]. Продукция эстрогенов у беременной женщины значительно выше, чем у небеременной, причем 80-90 % занимает фракция эстриола.Синтез эстриола начинается в надпочечниках и печени плода, где из холестерина, поступающего с кровью матери, образуется прегненолон и далее – 16a-дегидроэпиандростерон-сульфат. Это соединение поставляется в плаценту, и в присутствии плацентарных ферментов из него образуется эстриол, который секретируется в материнский кровоток. Секреция эстриола постепенно возрастает в соответствии с увеличением срока беременности и ростом плода [1, 11, 17].
Эстрогены и прогестерон являются основными регуляторами морфологических изменений функционального слоя эндометрия во время менструального цикла и в периимплантационный период. Нарушение секреторной трансформации эндометрия приводит к неадекватному развитию плодного яйца и прерыванию беременности [2, 4, 13]. Наиболее часто к дисхронизации развития эндометрия и прерыванию беременности приводит недостаточная продукция прогестерона желтым телом яичников, которая имеет место при таких заболеваниях женщины, как гиперпролактинемия, гиперандрогения, гипер- и гипотиреоз, хронические воспалительные заболевания органов малого таза, эндометриоз и др. [4, 5].
 Недостаточность рецепторного аппарата возникает на фоне хронических воспалительных процессов, изменений в матке после внутриматочных манипуляций, тяжелых соматических заболеваний, анатомических изменений внутренних половых органов [3, 4, 5].
Недостаточность рецепторного аппарата возникает на фоне хронических воспалительных процессов, изменений в матке после внутриматочных манипуляций, тяжелых соматических заболеваний, анатомических изменений внутренних половых органов [3, 4, 5].Мы провели 248 исследований концентрации прогестерона и эстриола в сыворотке крови женщин с одноплодной беременностью и отягощенным соматическим и акушерско-гинекологическим анамнезом с использованием иммуноферментного метода. Их них 190 исследований произведено в 38-40 недель и 58 – в 27-33 недель беременности. Все беременности закончились рождением живых доношенных детей.

Из обследованных женщин с доношенной беременностью 125 отмечали симптомы угрозы прерывания на различных сроках, у 138 при морфологическом исследовании последа выявлены гистологические признаки ПН, у 95 ПН сочеталась с угрозой прерывания, и у 32 эти осложнения отсутствовали (группа контроля, табл.1).
При неосложненном течении беременности (группа контроля) средний уровень прогестерона составил 1246 ± 467 нмоль/л, при этом 72 % значений было выше 1100 нмоль/л. Средняя концентрация эстриола составила 89 ± 35 нмоль/л с основным (78 %) количеством показателей выше 80 нмоль/л.
При наличии морфологических признаков ПН средний уровень прогестерона достоверно (р Длительно текущая ПН приводит к нарушению состояния и ЗВУР плода [3, 14].


Шестьдесят пять процентов женщин с угрозой прерывания в I триместре беременности имели эндокринные нарушения (гиперандрогению надпочечникового и/или яичникового генеза, гиперпролактинемию, заболевания щитовидной железы), сопровождающиеся недостаточным синтезом прогестерона в яичниках. Как известно, именно прогестероновая недостаточность является одной из основных причин невынашивания беременности и в ряде случаев – бесплодия [4, 5].
Привычное невынашивание, первичное или вторичное бесплодие имелись в анамнезе у 55 % женщин этой группы. Кроме того, 64 % беременных страдали хроническими воспалительными заболеваниями половых органов, 17 % имели пороки развития и 11 % множественную миому матки, 27 % – рубец на матке после кесарева сечения или консервативной миомэктомии. Более трети (37 %) беременностей наступило после стимуляции овуляции, или экстракорпорального оплодотворения и подсадки эмбриона, или после заместительной терапии гестагенами во вторую фазу цикла.
Всем беременным проводилась комплексная терапия, включающая в себя спазмолитические (преимущественно но-шпа, магне В6, свечи с папаверином, баралгин), метаболические (актовегин, аскорбиновая, фолиевая кислота, кокарбоксилаза), кровоостанавливающие (дицинон, викасол) и другие средства. У 60 из них в комплекс лечения мы включили препарат натурального прогестерона – Утрожестан по 100-200 мг два-три раза в день перорально или вагинально.
Пятнадцати беременным контрольной группы проводилась комплексная сохраняющая терапия без препаратов прогестерона. Почти у всех (87 %) из них угроза прерывания сохранилась и на более поздних сроках (табл.
 2). У 80 % пациенток проводилась инфузионная терапия b-миметиками с последующим длительным пероральным приемом их в таблетированной форме. Около половины (47 %) беременностей осложнились гестозом различной степени тяжести. Во всех последах при гистологическом исследовании были выявлены признаки ПН, в 27 % сочетающиеся с ЗВУР плода.
2). У 80 % пациенток проводилась инфузионная терапия b-миметиками с последующим длительным пероральным приемом их в таблетированной форме. Около половины (47 %) беременностей осложнились гестозом различной степени тяжести. Во всех последах при гистологическом исследовании были выявлены признаки ПН, в 27 % сочетающиеся с ЗВУР плода.Включение препаратов прогестерона в состав комплексной терапии угрозы прерывания беременности привело к улучшению этих показателей: достоверно (р Общепризнано, что недостаточный синтез прогестерона яичниками является частой причиной угрозы прерывания беременности на сроке до 12 недели. [3, 15]. Но не все разделяют мнение о том, что угроза прерывания беременности в более поздние сроки может быть также обусловлена недостаточным синтезом прогестерона, но только в плаценте.
Мы провели сравнительный анализ концентрации прогестерона в сыворотке крови 40 пациенток, поступивших на стационарное лечение в связи с выраженной угрозой прерывания в 28-33 недели беременности, и 18 беременных в эти же сроки с неосложненным течением гестационного процесса (табл.
 1). Концентрация прогестерона в обеих группах находилась в пределах 327-1209 нмоль/л. Средний уровень его на фоне угрозы прерывания беременности был достоверно (р Известно, что прогестерон обладает выраженным токолитическим действием, механизм которого связан с активацией b-адренергической реакции миометрия. Недостаточный синтез его в плаценте приводит к неполному блокированию a-адренорецепторов и окситоцинового эффекта простагландина F2a, в результате чего сократительная активность матки усиливается [6, 8, 19].
1). Концентрация прогестерона в обеих группах находилась в пределах 327-1209 нмоль/л. Средний уровень его на фоне угрозы прерывания беременности был достоверно (р Известно, что прогестерон обладает выраженным токолитическим действием, механизм которого связан с активацией b-адренергической реакции миометрия. Недостаточный синтез его в плаценте приводит к неполному блокированию a-адренорецепторов и окситоцинового эффекта простагландина F2a, в результате чего сократительная активность матки усиливается [6, 8, 19].Двойной слепой плацебо-контролируемый эксперимент, проведенный R. Erny и соавт. [8], показал, что пероральный прием 400 мг Утрожестана во всех случаях угрозы прерывания беременности на 30-36 неделе инициировал увеличение через час на 50 % концентрации прогестерона в миометрии. Этот рост у 80 % беременных привел к уменьшению сокращений матки, хотя и не настолько сильному и быстрому, как при внутривенном введении b-миметиков. Noblot и соавт. [19] показали, что 100 %-ных результатов можно добиться совместным использованием утрожестана и b-миметиков, так как их действие дополняет друг друга.
 Эта комбинация позволяет снизить дозу и длительность введения b-миметиков, уменьшая опасность сердечно-сосудистых осложнений и сокращая срок госпитализации [7].
Эта комбинация позволяет снизить дозу и длительность введения b-миметиков, уменьшая опасность сердечно-сосудистых осложнений и сокращая срок госпитализации [7].Мы провели сравнительную оценку эффективности лечения угрозы прерывания в 27-33 недели беременности внутривенными инфузиями b-миметиков и при сочетании с ними препаратов прогестерона.
В одной группе, состоящей из 25 беременных, для купирования маточных сокращений проводилось внутривенное капельное введение 5 мг гинипрала в 400 мл 6 % раствора хлорида натрия в течение 6-8 часов с последующим переходом на таблетированный прием препарата. Пяти (20 %) беременным потребовалась повторная инфузия раствора в последующие 1-2 суток в связи с неполной релаксацией матки. В дальнейшем прием гинипрала осуществлялся по одной таблетке (0,5 мг) шесть раз в день, с постепенным снижением дозы до 0,5-1 таблетки четыре раза в день. Препарат назначался длительно – до 36-37 недели беременности. У 12 % женщин через две-три недели после стационарного лечения угроза прерывания возобновилась.
 Им вновь была проведена инфузионная терапия b-миметиками с положительным эффектом.
Им вновь была проведена инфузионная терапия b-миметиками с положительным эффектом.Пятнадцати беременным второй группы одновременно с инфузией b-миметиков назначалось 400 мг Утрожестана перорально или вагинально однократно. Со следующего дня доза его снижалась до 300 мг (по одной таблетке три раза в день) и сочеталась со спазмолитическими средствами (но-шпой – перорально или внутримышечно, магне В6). Через 5-10 дней прием Утрожестана продолжался по 100 мг два раза в день до 35-36 недели беременности (с постепенным снижением в последнюю неделю), спазмолитические средства назначались по мере необходимости. Положительный эффект от проводимой терапии в первые сутки был достигнут в 93 % случаев, и только в одном потребовалась повторная инфузия b-миметиков. В дальнейшем признаков выраженной угрозы прерывания беременности не отмечалось. В обеих группах родились живые доношенные дети, при морфологическом исследовании последов выявлены признаки ПН.
Таким образом, полученные результаты показали, что применение Утрожестана было оправданно для лечения угрозы прерывания во второй половине беременности.
 Сочетание его с внутривенным введением b-миметиков привело к более быстрому достижению спазмолитического эффекта и в 5,7 раза снизило необходимость их повторных инфузий. Кроме того, назначение поддерживающей дозы Утрожестана в 200-300 мг/сут в сочетании со спазмолитическими средствами (но-шпой, магне В6) способствовало дальнейшему благоприятному течению беременности без терапии b-миметиками.
Сочетание его с внутривенным введением b-миметиков привело к более быстрому достижению спазмолитического эффекта и в 5,7 раза снизило необходимость их повторных инфузий. Кроме того, назначение поддерживающей дозы Утрожестана в 200-300 мг/сут в сочетании со спазмолитическими средствами (но-шпой, магне В6) способствовало дальнейшему благоприятному течению беременности без терапии b-миметиками.Литература
1. Баграмян Э.Р., Фанченко Н.Д., Колодько В.Г. // Акушерство и гинекология. 1986. № 6. С. 33-6.
2. Кондриков Н.И. // Журнал практической гинекологии. 1999. Т. 1. № 1. С. 12-9.
3. Подтетенев А.Д., Братчикова Т.В., Орлов Е.Н. Стероидные гормоны и их роль в течении беременности // М., 2000. 222 с.
4. Сидельникова В.М. Привычная потеря беременности // М.: Триада-Х, 2002. 304 с.
5. Сметник В.П., Тумилович Н.М. Неоперативная гинекология // Медицина. 1999. С. 7-69.
6. De Lignieres B. // Clin. Therap. 1999. Vol. 21. P. 41-60.
7. Erny R., Pigne A., Prouvost C. et al. // Am. J. Obstet. Gynecol. 1986. Vol. 154. P. 525-9.
// Am. J. Obstet. Gynecol. 1986. Vol. 154. P. 525-9.
8. Ferre F., Uzan M., Janssens Y. et al. // Am. J. Obstet. Gynecol. 1984. Vol. 148. P. 26-34.
9. Ficicioglu C., Kutlu T. // J. Obstet. Gynecol. 2003. Vol. 23(2). P. 134-7.
10. Gerhard I., Fitzer C., Klinga K. et al. // J. Perinat. Med. 1986. Vol. 14. P. 279-91.
11. Goharkhay N., Stanczyk F.Z., Zhang L., Wing D.A. // J. Matern. Fetal. Med. 2001. Vol. 10(3). P. 197-202.
12. Graham J.D., Clarke C.L. // Endocr. Rev. 1997. Vol. 18. P. 502-19.
13. Henson M.C., Pepe G.J., Albrecht E.D. // Endocrinol. 1987. Vol. 121. P. 1265-71.
14. Ilagan J.G., Stamilio D.M., Ural S.H. et al. // Am. J. Obstet. Gynecol. 2004. Vol. 191(4). P. 1465-9.
15. Kumar S., Zhu L.J., Polihronis M. et al. // J. Clin. Endocrinol. Metab. 1998. Vol. 83. P. 4443-50.
16. Lockwood C.J., Krikun G., Schatz F. // Ann. N. Y. Acad. Sci. 2001. Vol. 943. P. 77-88.
17. Mucci L.A., Lagiou P., Tamimi R.M. et al. // Cancer. Causes. Control. 2003. Vol. 14(4). P. 311-8.
14(4). P. 311-8.
18. Murphy Goodwin T. // Am. J. Obstet. Gynecol. 1999. Vol. 180. P. 208-13.
19. Noblot G., Audra P., Dargent D. et al. // Eur. J. Obstet. Gynecol. and Reprod. Biol. 1991. Vol. 40. P. 203-9.
20. Norman N.R., Morse C.A., Dennerstein L. // Fertil. Steril. 1991. Vol. 56. P. 1034.
21. Piccinni M.P., Scaletti C., Maggi E., Romagnani S. // J. Neuroimmunol. 2000. Vol. 109. P. 30-3.
22. Sharony R., Grinshpun-Cohen J., Rabi K. et al. // J. Maternal. Fetal. Neonatal. Med. 2003. Vol. 13(5). P. 300-4.
23. Szekeres-Bartho J., Barakonyi A., Par G. et al. // Int. Immunopharmacol. 2001. Vol. 1. P. 1037-48.
24. Zeisler H., Jirecek S., Hohlagschwandtner M. et al. // Wien. Klin. Wochenschr. 2002. Vol. 114(12). P. 458-61.
| Абергин | Таб. | |||
| Афобазол® | Таб. 5 мг: 20, 30, 40, 50, 60, 80, 100 или 120 шт. рег. №: ЛС-000861 от 23.07.10 Дата перерегистрации: 28.06.16Таб. 10 мг: 20, 30, 40, 50, 60, 80, 100 или 120 шт. | |||
| Афобазол® Ретард | Таб. с пролонгированным высвобождением, покр. пленочной оболочкой, 30 мг: 20 шт. рег. №: ЛП-006555 от 09.11.2020 | |||
| Бромокриптин | Таблетки рег.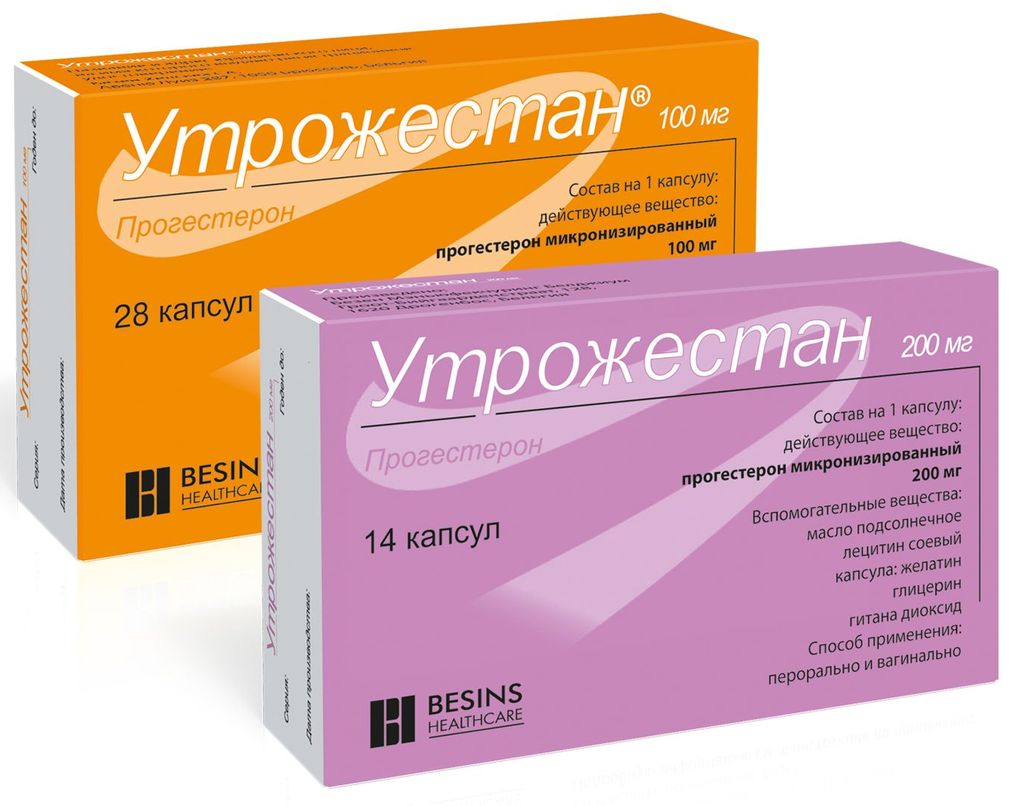 №: ЛП-000114
от 28.12.10 №: ЛП-000114
от 28.12.10 | |||
| Бромокриптин-КВ | Таблетки рег. №: ЛСР-001388/10 от 25.02.10 Дата перерегистрации: 11.04.12 | |||
| Ванэл | Капс. | |||
| Ванэл | Капс. 200 мг: 15, 30 или 90 шт. рег. №: ЛП-004425 от 22.08.17 | |||
| Везантра | Таблетки, покрытые оболочкой рег. №: ЛП-004226
от 04.04.17 №: ЛП-004226
от 04.04.17 | |||
| Веро-спиронолактон | Таблетки рег. №: Р N000029/01 от 20.12.11 Дата перерегистрации: 05.10.15 | |||
| Верошпилактон | Капс. | |||
| Видора® Микро | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-002881 от 25.02.15 Дата перерегистрации: 22.11.16 | |||
| Гипотиазид® | Таб. Таб. 100 мг: 20 шт. рег. №: П N013510/01 от 21.11.07 | |||
| Грандаксин® | Таблетки рег. №: П N013243/01 от 16.09.11 Дата перерегистрации: 29.03.19 | |||
| Данол® | Капс. Капс. 200 мг: 60 или 100 шт. рег. №: П N014488/01 от 05.11.08 | |||
| Джес® | Таб., покр. пленочной оболочкой, 3 мг+0.02 мг: 28 или 84 шт. в компл. с блоком наклеек д/оформления календаря приема рег. №: ЛСР-008842/08
от 10.11.08
Дата перерегистрации: 16.01.19 №: ЛСР-008842/08
от 10.11.08
Дата перерегистрации: 16.01.19 | |||
| Джес® Плюс | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-001189 от 11.11.11 Дата перерегистрации: 10.03.20 | |||
| Димиа® | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-001179
от 11.11.11
Дата перерегистрации: 08.07.19 №: ЛП-001179
от 11.11.11
Дата перерегистрации: 08.07.19 | |||
| Доларен® | Таблетки рег. №: ЛСР-005212/10 от 07.06.10 Дата перерегистрации: 25.06.18 | |||
| Дюфастон® | Таблетки, покрытые пленочной оболочкой рег. №: П N011987/01
от 02.03.10
Дата перерегистрации: 26.07.17 №: П N011987/01
от 02.03.10
Дата перерегистрации: 26.07.17 | |||
| Ипрожин | Капс. 100 мг: 30 шт. рег. №: ЛП-000284 от 17.02.11Капс. 200 мг: 15 шт. рег. №: ЛП-000284 от 17.02.11 | |||
| Кониум-Плюс | Гранулы гомеопатические рег. №: Р N003512/01
от 15.05.09 №: Р N003512/01
от 15.05.09 | |||
| Лея® | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-003298 от 10.11.15 | ZENTIVA
(Чешская Республика)
контакты: ЗЕНТИВА (Чешская Республика) | ||
| Мастодинон® | Капли д/приема внутрь: фл. | |||
| Мастодинон® | Таб.: 60 или 120 шт. рег. №: П N014026/02 от 09.10.07 Дата перерегистрации: 29.08.17 | Фасовка, упаковка и выпускающий контроль качества: BIONORICA (Германия) | ||
| БАД | Мастокапс® | Капс. | ||
| Мастопан | Гранулы гомеопатические рег. №: Р N003056/01 от 20.11.08 | |||
| Меллева® | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-004101 от 25.01.17 | |||
| Микрогинон® | Таблетки, покрытые оболочкой рег. №: П N015604/01 от 27.04.09 | |||
| Минизистон® 20 ФЕМ | Таблетки, покрытые оболочкой рег. №: П N015426/01 от 07.04.09 | |||
| Модэлль® Тренд | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-002915 от 16.03.15 Дата перерегистрации: 07.02.18 | контакты: ТЕВА (Израиль) | ||
| Нозепам | Таб. 10 мг: 50 шт. рег. №: Р N000658/01 от 18.03.08 | |||
| Норколут® | Таблетки рег. №: П N014881/01 от 24.03.09 Дата перерегистрации: 30.08.19 | |||
| ПланиЖенс® трио | Таб., покр. оболочкой, 0.05 мг+0.03 мг: 21 или 63 шт. рег. №: ЛП-006488 от 30.09.20Таб., покр. оболочкой, 0.075 мг+0.04 мг: 21 или 63 шт. рег. №: ЛП-006488 от 30.09.20Таб., покр. оболочкой, 0.125 мг+0.03 мг: 21 или 63 шт. рег. №: ЛП-006488 от 30.09.20 | |||
| Праджисан® | Капс. 100 мг: 10, 20 или 30 шт. рег. №: ЛП-000698 от 28.09.11 Дата перерегистрации: 24.03.17Капс. 200 мг: 10, 20 или 30 шт. рег. №: ЛП-000698 от 28.09.11 Дата перерегистрации: 24.03.17 | |||
| Прогестерон | Р-р д/в/м введения масляный 1% (10 мг/1 мл): амп. 10 шт. рег. №: Р N002804/01-2003 от 26.05.08 | |||
| Прогестерон | Р-р д/в/м введения масляный 2.5% (25 мг/1 мл): амп. 10 шт. рег. №: Р N002804/01-2003 от 18.05.12 | |||
| Прогестерон | Р-р д/в/м введения масляный 25 мг/мл: 1 мл амп. 10 шт. рег. №: ЛП-003749 от 26.07.17 | |||
| Реланиум® | Раствор для в/в и в/м введения рег. №: П N015758/01 от 29.05.09 | |||
| Рута-Плюс | Гранулы гомеопатические рег. №: Р N003646/01 от 11.08.09 | |||
| Сепия-Плюс | Капли для приема внутрь гомеопатические рег. №: Р N003570/01 от 28.05.09 | |||
| Спиронолактон | Капс. 100 мг: 10, 20, 30, 40 или 50 шт. рег. №: ЛП-004960 от 27.07.18 | |||
| Спиронолактон | Капс. 50 мг: 10, 20, 30, 40 или 50 шт. рег. №: ЛП-004960 от 27.07.18 | |||
| Спиронолактон | Таб. 25 мг: 10 или 20 шт. рег. №: ЛС-002410 от 28.09.11 | |||
| Спиронолактон | Таб. 25 мг: 10, 15, 20, 30, 40, 45, 50, 60, 70, 75, 80, 90, 100, 120, 150, 160, 180, 200, 240 или 300 шт. рег. №: ЛП-006392 от 06.08.20 | |||
| Спиронолактон | Таб. 25 мг: 10, 20, 30, 40, 50, 60, 80 или 100 шт. рег. №: ЛП-003702 от 23.06.16 | Произведено: ОЗОН (Россия) | ||
| Спиронолактон Велфарм | Таблетки рег. №: ЛП-005023 от 30.08.18 | |||
| Спиронолактон Медисорб | Таблетки рег. №: ЛП-004654 от 25.01.18 | |||
| Тазепам | Таблетки, покрытые пленочной оболочкой рег. №: П N013643/01 от 10.09.08 | |||
| Тофизопам | Таб. 50 мг: 20 или 60 шт. рег. №: ЛП-006234 от 03.06.20 | |||
| Тофизопам Канон | Таблетки рег. №: ЛП-006107 от 20.02.20 | |||
| Триквилар® | Таблетки, покрытые оболочкой рег. №: П N015641/01 от 18.05.09 | |||
| Уморап | Таб., покр. пленочной оболочкой, 20 мг: 14 или 28 шт. рег. №: ЛСР-006519/08 от 13.08.08 | |||
| Уморап | Таб., покр. пленочной оболочкой, 40 мг: 14 или 28 шт. рег. №: ЛСР-006519/08 от 13.08.08 | |||
| Утрожестан® | Капс. 100 мг: 28 шт. рег. №: ЛС-000186 от 13.10.09 Дата перерегистрации: 19.09.17Капс. 200 мг: 14 шт. рег. №: ЛС-000186 от 13.10.09 Дата перерегистрации: 19.09.17 | Вторичная упаковка и выпускающий контроль: ДОБРОЛЕК (Россия) | ||
| Феминин-Гран | Гранулы гомеопатические рег. №: Р N002949/01 от 27.02.08 | |||
| Циклодинон® | Капли д/приема внутрь: фл. 50 мл или 100 мл с дозир. устройством рег. №: П N013429/02 от 07.05.10 Дата перерегистрации: 25.01.18 | |||
| Циклодинон® | Таб., покр. пленочной оболочкой, 4 мг: 30 или 60 шт. рег. №: П N013429/01 от 07.05.10 Дата перерегистрации: 16.03.18 | Фасовка, упаковка и выпускающий контроль качества: BIONORICA (Германия) | ||
| Ципрамил | Таб., покр. пленочной оболочкой, 20 мг: 14 или 28 шт. рег. №: П N014835/01-2003 от 09.02.09 | |||
| Ципрамил | Таб., покр. пленочной оболочкой, 40 мг: 28 шт. рег. №: П N014835/01-2003 от 09.02.09 | |||
| Циталифт | Таб., покр. пленочной обол., 20 мг: 14, 28, 56 или 98 шт. рег. №: ЛСР-007074/08 от 04.09.08 | |||
| Циталифт | Таб., покр. пленочной обол., 40 мг: 14, 28, 56 или 98 шт. рег. №: ЛСР-007074/08 от 04.09.08 | |||
| Циталопрам | Таб., покр. пленочной оболочкой, 10 мг: 7, 10, 14, 20, 21, 28, 30, 35, 40, 50, 60, 70, 80, 90 или 100 шт. рег. №: ЛП-005027 от 06.09.18Таб., покр. пленочной оболочкой, 20 мг: 7, 10, 14, 20, 21, 28, 30, 35, 40, 50, 60, 70, 80, 90 или 100 шт. рег. №: ЛП-005027 от 06.09.18Таб., покр. пленочной оболочкой, 40 мг: 7, 10, 14, 20, 21, 28, 30, 35, 40, 50, 60, 70, 80, 90 или 100 шт. рег. №: ЛП-005027 от 06.09.18 | |||
| Циталопрам | Таб., покр. пленочной оболочкой, 20 мг: 28 шт. рег. №: ЛП-002167 от 31.07.13 | |||
| Циталопрам | Таб., покр. пленочной оболочкой, 40 мг: 28 шт. рег. №: ЛП-002167 от 31.07.13 | |||
| Элениум | Таблетки, покрытые оболочкой рег. №: П N015067/01-2003 от 23.06.03 | |||
| Альдактон | Таб., покр. оболочкой, 100 мг: 20 шт. рег. №: П N010884 от 17.03.06 | |||
| Альдактон | Таб., покр. оболочкой, 25 мг: 20 шт. рег. №: П N010884 от 17.03.06 | |||
| Бромэргон | Таблетки рег. №: П N008603 от 17.11.06 | |||
| Даназол | Капсулы рег. №: П N013778/01-2002 от 26.02.02 | |||
| Дановал | Капс. 100 мг: 100 шт. рег. №: П N013652/01-2002 от 24.01.02 | |||
| Дановал | Капс. 200 мг: 100 шт. рег. №: П N013652/01-2002 от 24.01.02 | |||
| Оксазепам-Ферейн | Таблетки рег. №: Р N003194/01 от 19.01.04 | |||
| Седопрам | Таблетки, покрытые оболочкой рег. №: ЛС-002625 от 29.12.06 | |||
| Сиозам | Таб., покр. пленочной оболочкой, 20 мг: 10 или 20 шт. рег. №: ЛСР-002009/07 от 08.08.07 | |||
| Сиозам | Таб., покр. пленочной оболочкой, 40 мг: 10 или 20 шт. рег. №: ЛСР-002009/07 от 08.08.07 | |||
| Тризистон | Драже рег. №: П N011485/01 от 17.02.06 | Произведено: SCHERING (Германия) | ||
| Фемизол | Таблетки, покрытые оболочкой рег. №: П N015016/01-2003 от 09.04.08 | |||
| Цикло 3 Форт | Капсулы рег. №: П N016248/01 от 13.05.05 | |||
| Циталон | Таб., покр. пленочной оболочкой, 20 мг: 7, 10, 14, 20, 21, 28, 30, 35, 40, 50, 56, 70, 100 или 140 шт. рег. №: ЛСР-010625/09 от 25.12.09 | |||
| Циталон | Таб., покр. пленочной оболочкой, 30 мг: 7, 10, 14, 20, 21, 28, 30, 35, 40, 50, 56, 70, 100 или 140 шт. рег. №: ЛСР-010625/09 от 25.12.09 | |||
| Циталон | Таб., покр. пленочной оболочкой, 40 мг: 7, 10, 14, 20, 21, 28, 30, 35, 40, 50, 56, 70, 100 или 140 шт. рег. №: ЛСР-010625/09 от 25.12.09 | |||
| Циталон | Таб., покр. пленочной оболочкой, 60 мг: 7 , 10, 14, 20, 21, 28, 30, 35, 40, 50, 56, 70, 100 или 140 шт. рег. №: ЛСР-010625/09 от 25.12.09 | |||
| Альтерпур | Лиофилизат д/пригот. р-ра д/в/м и п/к введения 75 МЕ: фл. 1 или 10 шт. в компл. с растворителем рег. №: ЛП-000134 от 11.01.11 Дата перерегистрации: 24.03.16Лиофилизат д/пригот. р-ра д/в/м и п/к введения 150 МЕ: фл. 1 или 10 шт. в компл. с растворителем рег. №: ЛП-000134 от 11.01.11 Дата перерегистрации: 24.03.16 | |||
| Бусерелин | Спрей назальный дозированный 150 мкг/1 доза: фл. 17.5 мл (187 доз) рег. №: ЛСР-003577/10 от 29.04.10 Дата перерегистрации: 12.05.16 | |||
| Бусерелин | Спрей назальный дозированный 150 мкг/1 доза: фл. 17.5 мл в компл. с пробкой-помпой дозир. рег. №: Р N002373/01-2003 от 10.04.08 | |||
| Бусерелин-депо | Лиофилизат д/пригот. сусп. для в/м введения пролонгир. действия 3.75 мг: фл. 1 шт. в компл. с растворителем рег. №: Р N002378/01-2003 от 11.04.08 | |||
| Бусерелин-лонг | Лиофилизат для приготовления суспензии для в/м введения пролонгированного действия рег. №: ЛСР-003576/10 от 29.04.10 Дата перерегистрации: 10.02.20 | |||
| Ванэл | Капс. 100 мг: 15, 30 или 90 шт. рег. №: ЛП-004425 от 22.08.17 | |||
| Ванэл | Капс. 200 мг: 15, 30 или 90 шт. рег. №: ЛП-004425 от 22.08.17 | |||
| Гонадотропин хорионический | Лиофилизат д/пригот. р-ра д/в/м введения 1000 МЕ: фл. 5 шт. в компл. с растворителем рег. №: ЛС-002469 от 04.05.12 | |||
| Гонадотропин хорионический | Лиофилизат д/пригот. р-ра д/в/м введения 1500 МЕ: фл. 5 шт. в компл. с растворителем рег. №: ЛС-002469 от 04.05.12 | |||
| Гонадотропин хорионический | Лиофилизат д/пригот. р-ра д/в/м введения 500 МЕ: фл. 5 шт. в компл. с растворителем рег. №: ЛС-002469 от 04.05.12 | |||
| Гонадотропин хорионический | Лиофилизат д/пригот. р-ра д/в/м введения 5000 МЕ: фл. 5 шт. в компл. с растворителем рег. №: ЛС-002615 от 04.05.12 | |||
| Гонал-Ф® | Лиофилизат д/пригот. р-ра д/п/к введения 11 мкг (150 МЕ): фл. 1, 3, 5 или 10 шт. в компл. с растворителем рег. №: ЛС-000200 от 15.03.10 | |||
| Гонал-Ф® | Лиофилизат д/пригот. р-ра д/п/к введения 5.5 мкг (75 МЕ): фл. 1, 3, 5 или 10 шт. в компл. с растворителем рег. №: ЛС-000200 от 15.03.10 Дата перерегистрации: 24.03.20 | |||
| Гонал-Ф® | Р-р д/п/к введения 22 мкг (300 МЕ)/0.5 мл: шприц-ручки 1 шт. в компл. с иглами рег. №: ЛС-000957 от 05.04.11 Дата перерегистрации: 09.09.20Р-р д/п/к введения 33 мкг (450 МЕ)/0.75 мл: шприц-ручки 1 шт. в компл. с иглами рег. №: ЛС-000957 от 05.04.11 Дата перерегистрации: 09.09.20Р-р д/п/к введения 66 мкг (900 МЕ)/1.5 мл: шприц-ручки 1 шт. в компл. с иглами рег. №: ЛС-000957 от 05.04.11 Дата перерегистрации: 09.09.20 | |||
| Декапептил | Р-р д/п/к введения 100 мкг/мл: шприцы 7 шт. рег. №: П N013581/01 от 24.03.09 Дата перерегистрации: 02.02.18 | Произведено и расфасовано: FERRING (Германия) Выпускающий контроль качества: FERRING (Германия) | ||
| Декапептил | Р-р д/п/к введения 478.1 мкг/мл: шприц-амп. 7 шт. в компл. с иглами д/инъекц. рег. №: П N013581/01 от 24.03.09 | |||
| Декапептил Депо | Лиофилизат для приготовления суспензии для в/м и п/к введения пролонгированного действия рег. №: П N008612 от 22.10.08 | |||
| Диферелин® | Лиофилизат д/пригот. р-ра д/п/к введения 100 мкг: фл. 7 шт. в компл. с растворителем рег. №: П N011452/02 от 02.11.11 Дата перерегистрации: 24.03.15 | |||
| Диферелин® | Лиофилизат д/пригот. сусп. д/в/м введения пролонгир. действия 3.75 мг: фл. 1 шт. в компл. с растворителем, однораз. шприцем и 2 иглами рег. №: П N011452/01 от 13.08.10 Дата перерегистрации: 18.01.16 | |||
| Золадекс® | Капс. д/п/к введения пролонгир. действия 3.6 мг: шприц-аппликатор 1 шт. рег. №: П N013307/01 от 27.08.11 | |||
| Инфукол ГЭК | Р-р д/инф. 6%: фл. 100 мл, 250 мл или 500 мл рег. №: П N014908/01-2003 от 29.04.08Р-р д/инф. 10%: фл. 100 мл, 250 мл или 500 мл рег. №: П N014908/01-2003 от 29.04.08 | |||
| Ипрожин | Капс. 100 мг: 30 шт. рег. №: ЛП-000284 от 17.02.11Капс. 200 мг: 15 шт. рег. №: ЛП-000284 от 17.02.11 | |||
| Крайнон® | Гель вагинальный рег. №: ЛС-000427 от 01.06.10 Дата перерегистрации: 28.10.19 | |||
| Менопур® | Лиофилизат для приготовления раствора для инъекций рег. №: П N015764/01 от 19.05.09 | |||
| Мерионал | Лиофилизат д/пригот. р-ра д/в/м и п/к введения 75 МЕ+75 МЕ: фл. 1 шт. в компл. с растворителем рег. №: ЛП-000120 от 11.01.11Лиофилизат д/пригот. р-ра д/в/м и п/к введ. 150 МЕ+150 МЕ: фл. 1 шт. в компл. с растворителем рег. №: ЛП-000120 от 11.01.11 | |||
| Овитрель® | Р-р д/п/к введения 250 мкг/0.5 мл: шприцы 1 шт. рег. №: ЛС-002622 от 09.08.11 Дата перерегистрации: 17.12.19 | |||
| Оргалутран® | Раствор для п/к введения рег. №: П N014324/01 от 01.08.08 | |||
| Перговерис® | Лиофилизат для приготовления раствора для п/к введения рег. №: ЛП-001160 от 11.11.11 Дата перерегистрации: 05.11.19 | |||
| Праджисан | Гель вагинальный 8%: аппликатор 1.35 г рег. №: ЛП-001371 от 19.12.11 | |||
| Праджисан® | Капс. 100 мг: 10, 20 или 30 шт. рег. №: ЛП-000698 от 28.09.11 Дата перерегистрации: 24.03.17Капс. 200 мг: 10, 20 или 30 шт. рег. №: ЛП-000698 от 28.09.11 Дата перерегистрации: 24.03.17 | |||
| Примапур® | Р-р д/п/к введения 22 мкг/0.5 мл: шприц-ручки 1 шт. в компл. с иглами рег. №: ЛП-005826 от 27.09.19Р-р д/п/к введения 33 мкг/0.75 мл: шприц-ручки 1 шт. в компл. с иглами рег. №: ЛП-005826 от 27.09.19Р-р д/п/к введения 66 мкг/1.5 мл: шприц-ручки 1 шт. в компл. с иглами рег. №: ЛП-005826 от 27.09.19 | |||
| Прогестерон | Р-р д/в/м введения масляный 1% (10 мг/1 мл): амп. 10 шт. рег. №: Р N002804/01-2003 от 26.05.08 | |||
| Прогестерон | Р-р д/в/м введения масляный 2.5% (25 мг/1 мл): амп. 10 шт. рег. №: Р N002804/01-2003 от 18.05.12 | |||
| Прогестерон | Р-р д/в/м введения масляный 25 мг/мл: 1 мл амп. 10 шт. рег. №: ЛП-003749 от 26.07.17 | |||
| Пурегон® | Р-р д/в/м и п/к введения 100 МЕ/0.5 мл: фл. 1, 5 или 10 шт. рег. №: ЛС-001649 от 23.09.11 | |||
| Пурегон® | Р-р д/в/м и п/к введения 150 МЕ/0.5 мл: фл. 1, 5 или 10 шт. рег. №: ЛС-001649 от 23.09.11 | |||
| Пурегон® | Р-р д/в/м и п/к введения 200 МЕ/0.5 мл: фл. 1, 5 или 10 шт. рег. №: ЛС-001649 от 23.09.11 | |||
| Пурегон® | Р-р д/п/к введения 300 МЕ/0.36 мл : картриджи 1 шт. в компл. с иглами (6 шт.) рег. №: ЛС-001648 от 23.09.11 | |||
| Пурегон® | Р-р д/п/к введения 600 МЕ/0.72 мл: картриджи 1 шт. в компл. с иглами (6 шт.) рег. №: ЛС-001648 от 23.09.11 | |||
| Пурегон® | Р-р д/п/к введения 900 МЕ/1.08 мл: картриджи 1 шт. в компл. с иглами (9 шт.) рег. №: ЛСР-000292/10 от 25.01.10 | |||
| Рековелль® | Р-р д/п/к введения 33.3 мкг/мл: 0.36 мл картриджи 1 шт. в компл. с иглами (3 шт.) рег. №: ЛП-006142 от 13.03.20Р-р д/п/к введения 33.3 мкг/мл: 1.08 мл картриджи 1 шт. в компл. с иглами (6 шт.) рег. №: ЛП-006142 от 13.03.20Р-р д/п/к введения 33.3 мкг/мл: 2.16 мл картриджи 1 шт. в компл. с иглами (6 шт.) рег. №: ЛП-006142 от 13.03.20 | |||
| Трипторелин-Лонг | Лиофилизат для приготовления суспензии для в/м введения пролонгированного действия рег. №: ЛП-003647 от 20.05.16 Дата перерегистрации: 07.02.20 | |||
| Утрожестан® | Капс. 100 мг: 28 шт. рег. №: ЛС-000186 от 13.10.09 Дата перерегистрации: 19.09.17Капс. 200 мг: 14 шт. рег. №: ЛС-000186 от 13.10.09 Дата перерегистрации: 19.09.17 | Вторичная упаковка и выпускающий контроль: ДОБРОЛЕК (Россия) | ||
| Фоллитроп | Лиофилизат для приготовления раствора для в/м и п/к введения рег. №: ЛСР-008834/09 от 05.11.09 | |||
| Цетротид® | Лиофилизат д/пригот. р-ра д/п/к введения 3 мг: фл. 1 шт. в компл. с растворителем, иглами и тампонами рег. №: П N014978/01 от 03.11.11 Дата перерегистрации: 30.08.16Лиофилизат д/пригот. р-ра д/п/к введения 250 мкг: фл. 1 или 7 шт. в компл. с растворителем, иглами и тампонами рег. №: П N014978/01 от 03.11.11 Дата перерегистрации: 19.08.20 | Произведено (растворитель): ABBOTT BIOLOGICALS (Нидерланды) | ||
| Элонва® | Р-р д/п/к введения 100 мкг/0.5 мл: шприцы 1 мл 1 шт. с иглой рег. №: ЛП-001212 от 15.11.11 | |||
| Элонва® | Р-р д/п/к введения 150 мкг/0.5 мл: шприцы 1 мл 1 шт. с иглой рег. №: ЛП-001212 от 15.11.11 | |||
| Бравелль | Лиофилизат для приготовления раствора для в/м и п/к введения рег. №: ЛП-002273 от 11.10.13 | Произведено: FERRING (Германия) | ||
| Гонадотропин хорионический для инъекций | Лиофилизат д/пригот. р-ра д/в/м введения 1000 МЕ: фл. 5 шт. в компл. с растворителем рег. №: 70/367/44 от 04.06.70 | |||
| Гонадотропин хорионический для инъекций | Лиофилизат д/пригот. р-ра д/в/м введения 1500 МЕ: фл. 5 шт. в компл. с растворителем рег. №: 70/367/44 от 04.06.70 | |||
| Гонадотропин хорионический для инъекций | Лиофилизат д/пригот. р-ра д/в/м введения 2000 МЕ: фл. 5 шт. в компл. с растворителем рег. №: 70/367/44 от 04.06.70 | |||
| Гонадотропин хорионический для инъекций | Лиофилизат д/пригот. р-ра д/в/м введения 500 МЕ: фл. 5 шт. в компл. с растворителем рег. №: 70/367/44 от 04.06.70 | |||
| Метродин ВЧ | Лиофилизированный порошок для приготовления раствора для инъекций рег. №: П N013729/01-2002 от 24.04.02 | |||
| Прегнил® | Лиофилизат д/пригот. р-ра д/в/м и п/к введения 1500 МЕ: амп. 3 шт. в компл. с растворителем рег. №: П N014808/01 от 19.12.08 | |||
| Прегнил® | Лиофилизат д/пригот. р-ра д/в/м и п/к введения 5000 МЕ: амп. 1 шт. в компл. с растворителем рег. №: П N014808/01 от 19.12.08 | |||
| Прегнил® | Лиофилизат д/пригот. р-ра д/инъекц. 500 МЕ: амп. 3 шт. в компл. с растворителем рег. №: П N014808/01-2003 от 19.12.08 | |||
| Экостимулин | Лиофилизат д/пригот. р-ра д/в/м введения 1500 МЕ: фл. 1, 3, 20 или 30 шт. рег. №: ЛСР-002247/09 от 23.03.09 | |||
| Экостимулин | Лиофилизат д/пригот. р-ра д/в/м введения 5000 МЕ: фл. 1, 3, 20 или 30 шт. рег. №: ЛСР-002247/09 от 23.03.09 | |||
Дюфастон или утрожестан: что лучше?
Дюфастон и Утрожестан – два популярных препарата, которые рекомендуются при диагностированном бесплодии вследствие лютеиновой недостаточности или при риске выкидыша (когда анализы показывают недостаточное количество прогестерона в крови).
Дюфастон при планировании беременности, также, как и Утрожестан, призван восстановить необходимый баланс этого гормона для успешного зачатия и развития плода.
Прогестерон и беременность
Прогестерон – это главный гормон для беременной женщины. Он отвечает за создание благоприятных условий для оплодотворения и дальнейшего закрепления зародыша на стенке матки. Недостаток прогестерона может служить одной из причин женского бесплодия, а также является главной причиной выкидышей во время первого триместра.
В норме прогестерон вырабатывается яичниками и отвечает за «комплексную» подготовку организма к зачатию и успешному развитию беременности (обеспечивает развитие молочных желез, сообщает иммунной системе о начавшейся беременности, чтобы антитела не атаковали плод).
В медицине научились выделять прогестерон в 60-х годах XX века, после этого он стал активно применяться в акушерской практике. Однако еще несколько десятилетий технологии не позволяли получать чистый гормон высокого качества, поэтому нередки были случаи осложнений. Но сегодня эти проблемы уже решены, появилось множество препаратов, которые успешно справляются с возложенными на них задачами.
Самыми популярными из них являются Дюфастон и Утрожестан.
Дюфастон при беременности
Дюфастон – это искусственно синтезированный аналог натурального прогестерона. Он практически не отличается по свойствам от естественного, также усваивается организмом, хорошо взаимодействует с рецепторами, отвечающими за восприимчивость к этому гормону.
В отличие от всех предыдущих синтетически полученных аналогов прогестерона, Дюфастон не является производным от тестостерона, поэтому он не обладает теми побочными эффектами, которые характерны для других препаратов: не ухудшает показатели свертываемости крови, не оказывает заметного влияния на функцию печени, не вызывает развитие «мужских» признаков у зародыша женского пола.
За многолетнюю практику использования Дюфастона не было зафиксировано ни одного случая, когда это лекарство привело бы к патологиям плода. Из клинических эффектов можно отметить, что препарат, принимаемый во время беременности, в два раза снижает риск появления фетоплацентарной недостаточности, уменьшает риск преждевременных родов, у новорожденных намного реже фиксируется повреждение головного мозга из-за гипоксии.
Кроме того, Дюфастон не обладает седативным действием, как многие другие гормональные препараты.
Побочные эффекты при применении этого лекарства встречаются крайне редко. В некоторых случаях могут возникнуть маточные кровотечения. При обнаружении у себя этого симптома необходимо как можно быстрее обратиться к врачу, отвечающему за ваше ведение беременности, а лекарство необходимо будет заменить на другое.
Утрожестан при беременности
Утрожестан, в отличие от Дюфастона, является не синтетическим, а натуральным прогестероном, полученным из растительного сырья.
Молекула растительного прогестерона дублирует все свойства гормона, вырабатываемого в теле женщины. Можно сказать, что их химическая структура полностью идентична. Его назначают не только при планировании беременности, но и в случаях, когда у женщины диагностировано избыточное количество мужских гормонов в крови. Утрожестан восстанавливает гормональный баланс и положительно влияет на развитие ребенка.
Также Утрожестан может подавлять активность окситоцина – избыток этого гормона заставляет матку сокращаться, что, в свою очередь, приводит к выкидышу. И Утрожестан при планировании беременности помогает решить одну из распространенных причин бесплодия.
К побочным эффектам этого лекарства относятся повышение температуры тела, седативное действие, легкое головокружение.
Что лучше: Дюфастон или Утрожестан при беременности
В зависимости от целей и результатов анализов, врач самостоятельно решает, какой препарат назначить женщине. Им также подбирается и дозировка – менять ее самостоятельно не рекомендуется, это может свести на нет все лечение.
В целом можно сказать, что любой из этих препаратов способен выполнить поставленные перед ним задачи. Отличия заключаются в способе их получения, в небольшой разнице химической формулы и в цене.
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Утрожестан® – прогестерон с доказанной безопасностью для матери и плода
Авторы: А.Г. Резников, С.Н. Занько
Статья в формате PDF.
Среди факторов, определяющих демографическую ситуацию, важнейшую роль играют уровень и качество медицинских услуг и специализированной помощи в области гинекологии, акушерства и перинатологии. По официальным данным Европейского общества репродукции человека и эмбриологии (ESHRE), в Украине 15-17% супружеских пар страдают бесплодием, в Беларуси наблюдается схожая ситуация. Это обстоятельство в сочетании с современной тенденцией к позднему материнству обусловливает все более широкое использование вспомогательных репродуктивных технологий в решении проблемы бесплодия. Не менее актуальна проблема самопроизвольных абортов и невынашивания беременности, одной из причин которых является недостаточная выработка прогестерона желтым телом и плацентой наряду с другими факторами (растяжение матки, короткая шейка матки и т.п.).
Необычайно широкое применение прогестерона и других прогестагенов в современной медицине сопровождается незатухающим интересом к изучению их эффективности и безопасности. Особенного внимания заслуживают исследования возможных побочных эффектов прогестагенов, применяемых в программах вспомогательных репродуктивных технологий (ВРТ) и практике ведения и сохранения беременности. В Украине с этой целью применяются прогестерон и дидрогестерон. Последний относится к ксенобиотикам и по химическому строению несколько отличается от прогестерона. Наиболее высоким профилем безопасности априори должен обладать препарат, который имеет максимальное структурное сходство с молекулой эндогенного гормона желтого тела и, как следствие, является биоидентичным стероидом по отношению к природному для человека и других млекопитающих. В данном аналитическом обзоре приведены результаты клинических наблюдений, которые подтверждают это положение применительно к препарату Утрожестан® (микронизированный прогестерон в форме мягких капсул для интравагинального и перорального применения).
Уникальные свойства биоидентичного прогестерона
Прогестерон, являющийся действующей субстанцией препарата Утрожестан®, получают путем трансформации диосгенина, выделяемого методами экстракции из дикого мексиканского ямса или сои с последующим использованием технологии микронизации. Вместе с тем определение «натуральный», часто добавляемое к названию данного препарата, указывает совсем не на источник получения сырья, а на его сходство с молекулой эндогенного яичникового гормона.
Натуральный прогестерон имеет идентичную формулу и пространственную структуру, что и гормон, синтезируемый в организме человека. Поэтому в этом случае наиболее подходящим является термин «биоидентичный» (рис. 1).
Биоидентичность означает, что данный препарат имеет аналогичный метаболизм и воспроизводит все биологические и фармакологические эффекты природного прогестерона.
Общеизвестна роль прогестерона в регуляции овариально-менструального цикла, в секреторной трансформации эндометрия, сохранении беременности, регуляции полового поведения и других физиологических процессов. В Украине Утрожестан® разрешено применять при прегравидарной подготовке (частичная или полная недостаточность лютеиновой фазы), для поддержки лютеиновой фазы в индуцированных и спонтанных менструальных циклах, в программах инсеминации и экстракорпорального оплодотворения, при угрозе выкидыша, для профилактики привычных выкидышей и преждевременных родов у женщин с короткой шейкой матки или при наличии преждевременных родов в анамнезе. Не все препараты микронизированного прогестерона, зарегистрированные в Украине, имеют аналогичные показания, в частности, показаны для профилактики преждевременных родов (ПР) у женщин с короткой шейкой и ПР в анамнезе. Например, такие препараты, как Крайнон®, Эндометрин®, Лютеина®, подобного показания не имеют. В Украине, согласно инструкции по медицинскому применению, Утрожестан® разрешено применять на протяжении всего срока беременности вплоть до 36-й недели, что обеспечивает преемственность лечения. В Белоруссии продолжительность лечения препаратом Утрожестан® определяется врачом по медицинским показаниям. Следует подчеркнуть, что официальные медицинские инструкции для других лекарственных форм микронизированного прогестерона, а также дидрогестерона ограничивают их применение только ранними сроками беременности.
Роль прогестерона в сохранении беременности характеризуется разнообразием фармакодинамических механизмов, ряд из которых специфическим образом обеспечивают его восстановленные 5-α- и 5-β-метаболиты.
Одним из основных является иммуномодулирующий эффект, благодаря которому предотвращается конфликт между иммунной системой матери и плода – носителя не только материнских, но и отцовских антигенов. Прогестерон взаимодействует с комплементарными рецепторами, которые экспрессируются на поверхности лимфоцитов и децидуальных клеток, в результате чего эти клетки начинают синтезировать белок, модулирующий иммунную систему матери, – PIBF (Progesterone Induced Blocking Factor). С увеличением срока беременности содержание PIBF в крови матери растет параллельно с увеличением концентрации прогестерона. Под влиянием PIBF снижается активность лимфоцитов типа Th‑1, что приводит к уменьшению синтеза провоспалительных цитокинов и стимулируемых ими Т-киллеров, а также уменьшению продукции В-лимфоцитами цитотоксичных симметричных антител. Одновременно PIBF стимулирует активность лимфоцитов типа Th‑2, которые способствуют синтезу противовоспалительных цитокинов и снижению активности естественных Т-киллеров, а также образованию асимметричных антител. Последние конкурируют с симметричными антителами, вытесняя их из мест связывания с эмбриональными антигенами (FAB-структурами). В итоге воспалительно-цитотоксические процессы блокируются, и плод не отторгается. Поэтому прогестерон назначают с целью сохранения беременности не только при недостаточной выработке его желтым телом и плацентой, но и при наличии неблагоприятных иммунных факторов в организме женщины.
Кроме того, натуральный прогестерон обладает рядом уникальных свойств, которые детерминируются его восстановленными метаболитами и не воспроизводятся ни одним из синтетических прогестинов (рис. 2).
Интересно, что сравнительно непродолжительное время нахождения прогестерона в системной циркуляции нивелируется тем, что его активные метаболиты – 20-α-гидроксипрогестерон и 17-α-гидроксипрогестерон продлевают физиологическое действие гормона. В тканях головного мозга прогестерон превращается в физиологические нейростероиды – прегнанолон и аллопрегнанолон, которые конкурентно взаимодействуют с рецепторами тормозного нейромедиатора – гамма-аминомасляной кислоты (ГАМК), проявляя свойства агонистов ГАМК. Этим объясняется анксиолитическое действие прогестерона и его седативный эффект, способствующие формированию доминанты беременности и охранительного режима психоэмоционального состояния женщины.
На поздних сроках беременности восстановленные 5-α- и 5-β-метаболиты прогестерона могут оказывать значительное влияние на стабильность беременности, обеспечивать защиту против эксайтотоксичности вследствие острого гипоксического стресса, а также на восприятие боли у матери и плода (M. Hill et al., 2011).
Снижение тонуса миометрия под влиянием прогестерона происходит в результате вызываемого им изменения проводимости мембранных каналов ионов калия и закрытия кальциевых каналов. Связанная с этим гиперполяризация мембраны миоцита повышает порог возбудимости миометрия. Релаксация матки происходит также благодаря конкуренции с окситоцином, уменьшению синтеза простагландинов, антагонизму прогестерона с эстрогенами за счет усиления их метаболизма. Утеротоническое действие окситоцина блокируется также благодаря его конкурентному вытеснению из мембран миоцитов другим уникальным метаболитом 5-β-прегнандионом.
В целом токолитическое действие прогестерона определяется комплексом вышеперечисленных и других факторов.
Конкурируя с рецепторами альдостерона в почечных канальцах, прогестерон препятствует избыточному накоплению жидкости в организме беременной, что является важным аргументом в пользу выбора препарата при лечении пациенток с гестозами. Еще одним полезным эффектом натурального прогестерона, такого как Утрожестан®, является контроль уровня и биологического действия андрогенов, реализуемый посредством его конкуренции с тестостероном за фермент 5-α-редуктазу стероидов, а также конкурентных отношений тестостерона и активного метаболита 5-α-прегнандиона за клеточные рецепторы андрогенов. Антиандрогенная активность прогестерона достаточно мягкая, чтобы не вызвать феминизацию плода мужского пола, и в то же время она весьма полезна в случае избыточного андрогенного фона в организме женщины (например, при синдроме склерополикистозных яичников), беременной плодом женского пола. В одной из своих работ известный французский ученый Б. де Линьер, экс-руководитель отделения эндокринологии и репродуктивной медицины госпиталя Неккер (г. Париж), отметил, что в физиологических концентрациях прогестерон и его 5-α- и 5-β-метаболиты необходимы для развития плода как мужского, так и женского пола.
Следует подчеркнуть, что контроль уровня андрогенов, анксиолитический, антиминералокортикоидный и токолитический эффект биоидентичного прогестерона и его метаболитов не присущи синтетическим прогестагенам, в том числе дидрогестерону (табл.). Именно «природностью» прогестерона обусловлено его успешное использование в медицине матери и плода (Hassan et al., 2011; M. Di Renzo, 2012).
Безопасность препарата Утрожестан® в аспекте современных данных
Незыблемое правило клинической фармакологии гласит, что применение лекарственных средств во время беременности является оправданным только в том случае, если потенциальная польза от его использования превышает потенциальный риск побочных эффектов для матери и плода. Наибольшую актуальность для практикующего врача имеет выбор препарата, назначаемого в первом триместре беременности, поскольку именно в первые 8 нед происходит формирование органов и систем будущего ребенка и, следовательно, существует высокий риск аномалий развития.
В контексте дискуссионных вопросов, касающихся эффективности применения прогестагенов на ранних сроках беременности, представляется важным указать на следующее обстоятельство. На сегодняшний день медицинские источники (PubMed, Medline) не содержат ни одного прямого сравнительного исследования, оценивающего эффективность микронизированного прогестерона и дидрогестерона в лечении пациенток с высоким риском прерывания беременности и объективно подтверждающего преимущество одного из препаратов над другим. При этом результаты независимого аналитического опроса, обобщившие статистические данные, полученные из 408 ВРТ-клиник в 82 странах мира, однозначно свидетельствуют, что именно вагинальный микронизированный прогестерон является лидером поддержки лютеиновой фазы в циклах экстракорпорального оплодотворения (IVF), в то время как доля пероральных прогестинов имеет тенденцию к снижению и составляет ≤0,5% (E. Vaisbuch et al., 2014).
При этом с точки зрения безопасности Утрожестан® является одним из наиболее изученных прогестагенов, опыт применения которого в клинической практике насчитывает более 35 лет и охватывает 90 стран мира. Окончательным подтверждением безопасности применения препарата в отношении неонатальных исходов стали данные мультицентрового рандомизированного плацебо-контролируемого исследования, опубликованного в престижном международном издании The New England Journal of Medicine (Commorasamy, 2015). В рамках утвержденного протокола пациенткам с привычным невынашиванием неустановленного генеза Утрожестан® назначался интравагинально в дозе 800 мг в сутки с момента получения положительного теста на беременность до 12 нед. С позиций доказательной медицины было продемонстрировано (уровень доказательности I), что применение препарата Утрожестан® в I триместре беременности не было связано с риском врожденных аномалий по сравнению с плацебо.
Ни в одном из когда-либо проводимых рандомизированных контролируемых клинических исследований не было установлено негативного влияния микронизированного прогестерона на неонатальную заболеваемость и смертность. Напротив, по ряду показателей отмечено улучшение исходов. Так, по данным крупномасштабного исследования OPPTIMUM, поражение головного мозга плода в группе женщин, получавших Утрожестан® 200 мг с целью профилактики ПР, встречалось вдвое реже по сравнению с группой плацебо.
Наблюдение за детьми до двухлетнего возраста не изменило выводов о безопасности прогестерона (Norman et al., 2016).
В контексте обсуждаемой темы представляется важным упомянуть также и о попытках поставить под сомнение безопасность натурального прогестерона для плода. Диссонансом с общепринятым мнением выглядит публикация о повышенной частоте (в 2 раза) развития гипоспадии у новорожденных в результате применения матерью прогестагенов незадолго до (для лечения бесплодия) или в первые 14 нед беременности (Carmichael et al., 2005). Уровень доказательности в данном исследовании, проведенном в США, следует признать чрезвычайно низким, что отмечают и сами авторы. Выводы исследователей опирались на данные телефонного опроса матерей больных детей. Прогестагены назначались в связи с кровотечением во время беременности или по другим показаниям, которые интервьюируемые не могли даже идентифицировать. В 2/3 случаев выявленной гипоспадии пациентки применяли прогестерон. Женщины не всегда могли ответить на вопросы о том, какой именно препарат применялся, в какой дозе, лекарственной форме и какой способ введения они использовали. Анализ усложняло также то, что данные о фертильности родителей оказались недоступны. Данное обстоятельство представляется крайне существенным, так как предполагается, что сам факт наличия бесплодия, как мужского, так и женского, вносит свой вклад в повышение риска развития гипоспадии у новорожденных (L.S. Baskin, 2007).
Тем не менее в 2013 г. результаты данного исследования послужили основанием для внесения информации в официальный файл SPC (Summary of Product Characteristics) в Швейцарии, доступный на сайте www.swissmedicinfo.ch. В нем, вслед за авторами исследования, указывается, что причины повышенного риска окончательно не ясны, а также отмечается: «В частности, неизвестно, связано ли повышение уровня гипоспадии после IVF с проведением гестагенной терапии или обусловлено эндокринными аномалиями матери, которые явились причиной бесплодия. Данных для оценки тератогенного риска для плода недостаточно. Также недостаточно данных исследований на животных для оценки потенциального тератогенного эффекта».
Учитывая вышеупомянутую публикацию, в том же 2013 г. Государственный экспертный центр Минздрава Украины (ГЭЦ) признал необходимым включать во все инструкции по применению прогестагенов во время беременности (включая дидрогестерон) с целью профилактики привычного невынашивания или при угрозе выкидыша в связи с лютеиновой недостаточностью упоминание о наличии единичных и неубедительных данных о риске развития гипоспадии и обязал информировать об этом пациенток. Разумеется, риск развития гипоспадии сводится к нулю, если применение прогестагена начато после 20-й недели беременности, когда завершается формирование головки полового члена. Информация о том, что решение ГЭЦ касалось только препаратов микронизированного прогестерона (Современный взгляд на гестагены, 2014), не соответствует действительности.
Утрожестан® характеризуется хорошей местной и системной переносимостью. При пероральном приеме единственным часто встречающимся (>1/100; <1/10) побочным эффектом является головная боль, к нечастым (>1/1000; <1/100) относятся сонливость, вялость, тошнота, рвота, диспепсия, холестатическая желтуха, зуд кожи, акне. Крайне редко (<1/10 000) возникают депрессия, крапивница, хлоазма. Интравагинальное введение может сопровождаться маслянистыми выделениями, местным зудом.
Общие вопросы системной безопасности препарата Утрожестан® при его использовании по различным медицинским показаниям освещены в многочисленных научных публикациях. В частности, было показано, что Утрожестан® не оказывает негативного влияния на массу тела, жировой и углеводный обмен, коагуляционный потенциал крови и артериальное давление.
Утрожестан® и холестатический гепатоз беременных
Поводом для обсуждения данного вопроса послужило сообщение кандидата медицинских наук В.А. Шостака (Беларусь) на конференции в г. Киеве (25-26 сентября 2014 г.) о резком увеличении частоты холестатического гепатоза у беременных и его возможной связи с гепатотоксичностью микронизированного прогестерона (Холестатический гепатоз беременных, 2014). В связи с этим нельзя не напомнить крылатое изречение Парацельса о том, что все есть яд и все лекарство, то или другое – зависит от дозы. В свою очередь добавим, что зависит также от лекарственной формы и способа применения.
В организме беременной происходят сложные анатомо-топографические, нейроэндокринные и метаболические изменения, приводящие к изменению деятельности всех органов и систем организма. При этом заболевания пищеварительной системы, особенно печени, занимают наибольший удельный вес, являясь самыми распространенными хроническими болезнями у беременных (В.А. Петухов, 1998).
Особое место среди них занимают хронические заболевания печени, которые у беременных могут быть непосредственно связаны с влиянием беременности и сопутствовать ей. При беременности часто возникают физиологические изменения желчевыводящей системы, обусловленные целым комплексом сложных метаболических и гормональных сдвигов.
Патогенез внутрипеченочного холестаза беременных (ВПХБ) пока точно не установлен. Предполагают, что избыток эндогенных половых гормонов, свойственный периоду беременности, оказывает стимулирующее влияние на процессы желчеобразования и ингибирующее – на желчевыделение (М.М. Шехтман, 1987).
Обнаружено, что до 15% случаев ВПХБ могут быть связаны с мутациями гена MDR3 (ABCB4) (J.E. Hay, 2008).
Введение экзогенного прогестерона в III триместре также может ускорить развитие ВПХБ у женщин с генетическими мутациями и врожденной предрасположенностью (приблизительно в 1% случаев). Несколько исследований свидетельствуют о том, что половые гормоны играют роль в этиологии ВПХБ. Болезнь чаще встречается при многоплодных беременностях (20,9 против 4,7% в одном исследовании), и симптомы могут повториться в подгруппе женщин, принимавших комбинированные противозачаточные препараты перорально. Кроме того, большинство женщин имеют симптомы ВПХБ в III триместре, когда уровни эстрогена и прогестерона самые высокие. Однако в большинстве исследований основное внимание уделяется эстрогенам, а не прогестерону. Существует только несколько исследований in vitro, посвященных изучению механизма развития холестаза, индуцированного метаболитом прогестерона.
Прежде всего следует отметить, что общепризнанным стандартом современной репродуктивной медицины является интравагинальное применение микронизированного прогестерона, которое позволяет избежать эффекта первичного прохождения через печень и нивелировать возможное неблагоприятное воздействие у пациенток с выраженными нарушениями функции печени (Buletti et al., 1997; Cicinelli et al., 2000).
В соответствии с действующей инструкцией Республики Беларусь с целью профилактики привычного невынашивания и при угрозе выкидыша Утрожестан® назначают интравагинально или внутрь в суточной дозе 200-400 мг до 16-й недели беременности.
Целесообразность дальнейшего применения препарата определяет лечащий врач на основании клинической картины беременности, лабораторных данных и уровня прогестерона в крови.
В Украине при угрозе преждевременных родов на фоне проводимого токолиза разрешено увеличивать суточную дозу до 1200-1600 мг в сутки до исчезновения симптомов, после чего доза снижается до 200 мг 3 р/сут с пролонгацией терапии до 36 нед и возможностью перейти на вагинальный путь введения, что существенно снижает риск развития холестаза и печеночного цитолиза на протяжении II и III триместров беременности. С целью профилактики преждевременных родов у женщин с короткой шейкой матки или при наличии спонтанных преждевременных родов в анамнезе Утрожестан® разрешен к применению в суточной дозе 200 мг с 22-й до 36-й недели беременности.
Вызывает недоумение тот факт, что в своем выступлении В.А. Шостак (2014) ссылается на информационное письмо компании Besins Healthcare 20-летней давности, акцентируя внимание на том, что еще в 1998 г. компания-производитель признавала факт развития холестаза у пациенток, принимавших микронизированный прогестерон перорально в течение II и III триместра для предотвращения преждевременных родов, и в связи с этим была вынуждена ограничить срок применения препарата 12 неделями беременности. Так ли это на самом деле?
Действительно, в медицинской литературе того периода имеются сведения о риске холестаза беременных при пероральном приеме высоких доз прогестерона во II и III триместрах беременности (Bacq et al., 1997; Benifla et al., 1997). Согласно опубликованной в 1999 г. корпоративной информации (Утрожестан® – натуральный микронизированный прогестерон, 1999), «за исключением применения во II и III триместрах беременности (пероральном. – Авт.), токсического воздействия препарата на печень не отмечалось, включая широкое применение в Европе с 1980 г., в том числе и у женщин в I триместре беременности (вагинальный путь введения)».
Основываясь на данных этих двух исследований, органы здравоохранения Франции внесли изменения в официальную информацию о препарате (SPC), в связи с чем компания известила акушерско-гинекологическое сообщество об изменениях дозировки преперата Утрожестан® (1998), распространив упомянутое ранее информационное письмо.
Еще раз напомним, что речь идет о событиях 1998 года, когда доказательная база о применении вагинального прогестерона с целью профилактики ПР еще не была сформирована (до публикации метаанализа Роберто Ромеро и рекомендаций Международной федерации гинекологии и акушерства (FIGO) оставалось долгих 14-17 лет). Не имея никакого практического руководства или клинического протокола, врачи назначали Утрожестан® эмпирически, используя различные дозы и пути введения. Осознавая все связанные с этим риски, ответственные органы здравоохранения пошли на вынужденные меры по обеспечению безопасности применения данного препарата.
Поэтому в настоящее время в разделе «Противопоказания» четко указано, что Утрожестан® не следует использовать в случаях серьезных изменений функций печени. В документе было также отмечено, что применение препарата Утрожестан® 200 мг во время беременности не является средством предупреждения ПР и что поражения печени цитолитического типа и холестаз беременных были отмечены в крайне редких случаях во время применения микронизированного прогестерона во II и III триместрах беременности.
С этого времени прошло около 20 лет, и накопленный клинический опыт убеждает нас в том, что польза от применения препарата Утрожестан® как препарата выбора сохраняющей терапии беременности значительно превышает возможные риски. Тем не менее назначение этого препарата при тяжелых поражениях печени и холестатическом гепатозе беременных не является оправданным, что однозначно отражено в инструкции по медицинскому применению. Применение препарата Утрожестан® во II и III триместрах беременности должно сопровождаться контролем функции печени.
В качестве заключения следует отметить, что ВПХБ является многофакторным и очень редким осложнением беременности (1-2% от всех беременностей), а перорально вводимый прогестерон может быть экзогенным фактором, вызывающим ВПХБ у некоторых предрасположенных или очень чувствительных к стероидным гормонам женщин, усугубляемый высоким уровнем эстрадиола и прогестерона на поздних сроках беременности.
Список литературы находится в редакции.
Тематичний номер «Гінекологія, Акушерство, Репродуктологія» № 2 (26), червень-липень 2017 р.
СТАТТІ ЗА ТЕМОЮ Акушерство/гінекологія
08.06.2021 Акушерство/гінекологія Гіпертонічна хвороба у вагітних: питання та відповідіАртеріальна гіпертензія (АГ) у вагітних – актуальна проблема сьогодення. Одним із поширених гіпертензивних станів під час вагітності є гіпертонічна хвороба (ГХ). Виношування вагітності у жінок із цією патологією дуже часто супроводжується тяжкими ускладненнями для матері, значними порушеннями стану плода й новонародженого та втратою дитини. Найбільш характерним, частим і вкрай несприятливим ускладненням у цієї категорії хворих є поєднана прееклампсія. Саме поєднана прееклампсія, особливо така, що розвивається рано і має тяжкій перебіг, передусім визначає негативне закінчення вагітності для матері та дитини за наявності ГХ. У результаті проведених у ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України» численних наукових досліджень із вивчення особливостей патогенезу ускладнень у вагітних із ГХ і розроблених на їх основі лікувально-профілактичних заходів стало можливим покращення закінчення вагітності для матері й дитини у цієї категорії хворих. …
07.06.2021 Акушерство/гінекологія Залізодефіцит у вагітних: у фокусі уваги групи високого ризикуНестача заліза є найбільш поширеним харчовим дефіцитним станом у світі й однією з основних причин анемії у вагітних жінок. Залізодефіцит негативно впливає не лише на здоров’я вагітної, але й може стати причиною тяжких ускладнень у плода. Своєчасна профілактика нестачі заліза у групах ризику дозволяє покращити прогнози вагітності. У статті висвітлено проблему залізодефіциту під час гестації з визначенням основних груп ризику нестачі заліза. Представлено сучасні надійні методи діагностики та лікування цього стану на основі міжнародних і вітчизняних клінічних настанов. …
29.05.2021 Акушерство/гінекологія Онкологія та гематологія Сучасні досягнення у лікуванні рецидивуючого раку яєчникаЗ кожним роком накопичуються дані, які розширюють можливості лікування пацієнток із раком яєчника. У рамках онлайн-зустрічі вітчизняні експерти поділилися із слухачами недавніми досягненнями та підходами щодо ведення хворих із цією патологією….
17.04.2021 Акушерство/гінекологія Залізо, залізодефіцит, анемія: значення для жіночого здоров’я й не тільки…16 лютого в онлайн-режимі відбувся вебінар «Залізо, залізодефіцит, анемія: значення для жіночого здоров’я й не тільки…», в рамках якого мали слово провідні вітчизняні фахівці, котрі займаються проблемами жіночого здоров’я. Учасники події мали змогу дізнатися про глобальну проблему залізодефіцитних станів у світі, значення заліза для жіночого організму, його надважливу роль у підготовці до здорової вагітності, вплив дефіциту заліза на функціонування жіночого організму під час вагітності, розвиток плода тощо. Пропонуємо нашим читачам ознайомитися з цими питаннями докладніше….
противопоказания, побочное действие, дозировки, состав – капсулы в справочнике лекарственных средств
Продолжительность лечения определяется характером и особенностями заболевания.
Пероральный путь введения
Препарат принимают внутрь, запивая водой.
В большинстве случаев при недостаточности прогестерона суточная доза препарата Утрожестан® составляет 200-300 мг, разделенная на 2 приема (утром и вечером).
При угрозе самопроизвольного аборта и преждевременных родов или для профилактики привычного выкидыша: 200-600 мг/сут ежедневно до 16 недели беременности. Дальнейшее применение препарата возможно по назначению врача на основании оценки клинических данных, функции плаценты и уровня прогестерона в крови беременной женщины.
При недостаточности лютеиновой фазы (предменструальный синдром, фиброзно-кистозная мастопатия, дисменорея, пременопауза) суточная доза составляет 200 или 400 мг в течение 10 дней (обычно с 17-го по 26-й день цикла).
При заместительной гормонотерапии в пери- и постменопаузе на фоне приема эстрогенов Утрожестан® применяется по 200 мг/сут в течение 10-12 дней.
Вагинальный путь введения
Капсулы вводят глубоко во влагалище.
Полное отсутствие прогестерона у женщин с нефункционирующими (отсутствующими) яичниками (донорство яйцеклеток): на фоне эстрогенной терапии по 200 мг/сут на 13-й и 14-й дни цикла, затем — по 100 мг 2 раза/сут с 15-го по 25-й день цикла, с 26-го дня и в случае определения беременности доза возрастает на 100 мг/сут каждую неделю, достигая максимальной дозы 600 мг/сут, разделенной на 3 приема. Такую дозу можно применять на протяжении 60 дней.
Поддержка лютеиновой фазы во время проведения цикла экстракорпорального оплодотворения: рекомендуется применять от 200 до 600 мг/сут, начиная со дня инъекции хорионического гонадотропина в течение I и II триместров беременности.
Поддержка лютеиновой фазы в спонтанном или индуцированном менструальном цикле, при бесплодии, связанном с нарушением функции желтого тела, рекомендуется применять по 200-300 мг/сут, начиная с 17-го дня цикла на протяжении 10 дней, в случае задержки менструации и диагностики беременности лечение должно быть продолжено.
В случаях угрозы аборта или в целях профилактики привычных абортов, возникающих на фоне недостаточности прогестерона: 200-400 мг/сут ежедневно в 2 приема до 16 недели беременности. Дальнейшее применение препарата возможно по назначению лечащего врача на основании оценки клинических данных, функции плаценты и уровня прогестерона в крови беременной женщины.
Утрожестан при беременности | onwomen.ru
Беременность — один из самых счастливых периодов в жизни каждой женщины. Однако, к сожалению, в последнее время гинекологам слишком часто приходится сталкиваться с такими трагическими исходами беременности, как выкидыши. Стремительный темп жизни современного человека, плохая экология откладывают негативный отпечаток на женское здоровье. К счастью, современная медицина может справиться со многими проблемами, способными спровоцировать риск самопроизвольного прерывания беременности.
Нередко причиной ненаступления беременности, выкидышей служит дефицит прогестерона в женском организме. Для того, чтобы восполнить недостаток этого «гормона беременности» будущим мамочкам часто назначается Утрожестан, применяемый как гормональный препарат.
Утрожестан представляет собой синтетический аналог прогестерона, гормона желтого тела. На молекулярном уровне Утрожестан полностью повторяет состав прогестерона. Утрожестан был создан, так как натуральный прогестерон не всасывается в кишечнике. Препарат можно принимать и внутрь — в капсулах, и местно — в свечах.
За выработку прогестерона в женском организме отвечают яичники. С наступлением беременности производить прогестерон начинает также и плацента — в это время и яичники, и плацента отвечают за сохранение и нормальное развитие плодного яйца, за правильное протекание беременности, за своевременное родоразрешение.
Утрожестан для женского организма, по своей сути, не опасен — препарат не заменяет родные гормоны, а просто добавляется к ним в том случае, если для нормального протекания беременности естественных гормонов по каким-то причинам оказалось недостаточно. На ребенка Утрожестан не оказывает никакого воздействия.
Нередко вместе с Утрожестаном врачи назначают и другие медикаменты, совместимые с препаратом, например, седативные препараты или спазмолитики.
На ранних сроках беременности Утрожестан способствует переходу эндометрия в состояние, необходимое для развития. При угрозе выкидыша препарат снижает сократимость мускулатуры маточных труб, матки.
Во время беременности Утрожестан обычно назначается внутрь влагалища, что позволяет свести побочные эффекты к минимуму. Назначать препарат должен только врач, и только он определяет схему приема. В первом и втором триместрах беременности Утрожестан выступает в качестве профилактического средства от выкидыша, однако в третьем триместре этот препарат заменяется другими, так как на поздних сроках беременности Утрожестан способен привести к нарушениям функции печени.
Утрожестан уже через час после приема может вызывать головокружения и сонливость, поэтому принимать препарат в транспорте или на работе следует очень осторожно, так как может появиться рассеянность. Кроме всего прочего, Утрожестан действует и седативно, успокаивая нервную систему.
В том случае, если у будущей мамы наблюдается склонность к тромбофлебитом или тромбоза, Утрожестан либо вводится во влагалище, либо заменяется другими препаратами. Противопоказан Утрожестан также и при кровотечениях из влагалища, и при перенесенных ранее злокачественных заболеваниях половых органов или молочных желез.
Также не рекомендуется назначать Утрожестан при серьезных нарушениях функции печени, при варикозной болезни, которая осложняется тромбофлебитом.
Мамочки с заболеваниями центральной нервной системы, сердечно-сосудистой системы, с бронхиальной астмой, с сахарным диабетом также требуют к себе особенного внимания — Утрожестан в этих случаях назначается крайне редко.
Среди достоинств препарата Утрожестан стоит отметить тот факт, что в отличие от многих других гормональных препаратов, он не влияет на вес, не оставляет после себя повышенного артериального давления, отеков, не вызывает и пороков развития плода.
И отдельной главой стоят вопросы, связанные с отменой препарата — Утрожестан следует отменять постепенно, так как резкое прекращение приема может спровоцировать выкидыш. Схема отказа от препарата рассчитываться врачом, который следит за тем, чтобы доза снижалась очень медленно, постепенно, растягивая отказ от Утрожестана на 4-6 недель.
При этом необходимо осуществлять тщательный контроль за состоянием беременной: если при снижении дозировки препарата появились тянущие боли внизу живота, кровянистые выделения, скорее всего, придется вернуться к прежним дозам Утрожестана. В том случае, если при отмене препарата никаких опасных состояний врач не наблюдает, Утрожестан может быть отменен полностью или заменен на подходящий альтернативный препарат.
И помните о том, что и при приеме, и при отмене Утрожестана вы должны находиться под строгим наблюдением врача, который будет следить за вами, и при любых угрозах вашему здоровью сможет скорректировать ваше состояние.
Беременных и недавно беременных
Хотя общий риск тяжелого заболевания невелик, беременные и недавно беременные люди подвергаются повышенному риску тяжелого заболевания COVID-19 по сравнению с небеременными людьми.
Что нужно знать
- Хотя общий риск тяжелого заболевания невелик, беременные и недавно беременные люди подвергаются повышенному риску тяжелого заболевания COVID-19 по сравнению с небеременными людьми . 1
- Наличие определенных основных заболеваний и других факторов, включая возраст, может еще больше повысить риск развития тяжелого заболевания у беременных или недавно беременных.
- Беременные с COVID-19 также подвержены повышенному риску преждевременных родов (родов раньше 37 недель) и могут иметь повышенный риск других неблагоприятных исходов беременности.
- Беременным и недавно беременным людям, а также людям, которые живут с ними или навещают их, необходимо принять меры, чтобы защитить себя от заболевания COVID-19.
Повышенный риск тяжелого заболевания
Беременные и недавно беременные ( в течение как минимум 42 дней после окончания беременности ) имеют больше шансов серьезно заболеть COVID-19 по сравнению с небеременными людьми. 1-3 Изменения, происходящие в организме во время беременности и повышающие риск тяжелых заболеваний от респираторных вирусных инфекций, таких как COVID-19, могут продолжаться и после беременности. Например, повышенный риск образования тромбов во время беременности может сохраняться и после беременности и увеличивать риск тяжелого заболевания, как это наблюдается в случаях гриппа h2N1 у недавно беременных.
Тяжелое заболевание означает, что человеку с COVID-19 могут потребоваться:
- Госпитализация
- Интенсивная терапия
- Аппарат ИВЛ или специальное оборудование, помогающее им дышать
Серьезно заболевшие COVID-19 могут даже умереть.
Узнайте, почему беременность включена в список основных заболеваний, повышающих риск тяжелого заболевания COVID-19.
Определенные факторы могут увеличить риск
Другие факторы могут еще больше повысить риск тяжелого заболевания COVID-19 для беременных или недавно беременных, например наличие определенных основных заболеваний или возраст старше определенного возраста. 3 Люди с основным заболеванием должны продолжать следовать плану лечения, предписанному их лечащим врачом.
Условия в местах, где беременные и недавно беременные люди живут, учатся, работают, играют и поклоняются Богу, также влияют на риски и последствия для здоровья, такие как заболевание COVID-19 или развитие тяжелого заболевания. Например, беременные люди, работающие в местах, где они не могут держаться подальше от людей, которые могут быть больны, например, медицинские работники, подвергаются повышенному риску заболевания и развития тяжелого заболевания из-за COVID-19.Длительное системное неравенство в отношении здоровья и социальное неравенство подвергают беременных из некоторых групп расовых и этнических меньшинств повышенному риску заболевания COVID-19.
Понимание дополнительных факторов, которые могут подвергать беременных и недавно беременных людей повышенному риску, может помочь им принять решение о том, какие меры предосторожности следует принять для защиты от инфекции.
Влияние на исход беременности
Беременные с COVID-19 подвержены повышенному риску преждевременных родов 2 , 4 (роды раньше 37 недель) и могут иметь повышенный риск других неблагоприятных исходов, связанных с беременностью, по сравнению с беременными людьми без COVID-19.Сообщалось о других неблагоприятных исходах беременности, таких как потеря беременности, 2 .
Ознакомьтесь с последними данными о родах и исходах у беременных с COVID-19.Снижение риска заражения COVID-19
Особенно важно для беременных и недавно беременных, а также для тех, кто живет или навещает их, принять меры, чтобы защитить себя от заражения COVID-19.
Когда вы выходите на улицу или общаетесь с другими людьми вне вашего дома, надевайте маску.
Невозможно избежать нулевого риска заражения, поэтому важно знать, как обезопасить себя. Принимайте во внимание вашу личную ситуацию и риск для вас, вашей семьи и вашего сообщества, когда решаете, выходить или общаться с людьми, которые не живут с вами. Убедитесь, что вы и люди, которые с вами живут, предпринимаете шаги, чтобы защитить себя.
Лучшие способы защитить себя и снизить распространение COVID-19:
- Подумайте о вакцинации от COVID-19.Если у вас есть вопросы о вакцинации, поговорите со своим врачом.
- Максимально ограничивайте личное общение с людьми, которые могли быть подвержены или могут быть инфицированы COVID-19, в том числе с людьми из вашей семьи.
- Примите меры, чтобы предотвратить заражение COVID-19, когда вы общаетесь с другими людьми.
- Надеть маску. Избегайте людей, которые не носят маски, или просите окружающих носить маску, которая полностью закрывает нос и рот и хорошо прилегает к лицу.
- Сохраняйте дистанцию между собой и другими (держитесь на расстоянии не менее 6 футов, что составляет примерно 2 длины вытянутой руки).
- Избегайте толп.
- Избегайте плохо вентилируемых помещений.
- Часто мойте руки. Если мыло и вода недоступны, используйте дезинфицирующее средство для рук с содержанием спирта не менее 60%.
- Не прикасайтесь к глазам, носу и рту немытыми руками.
- При кашле и чихании прикрывайте салфеткой или внутренней стороной локтя. Затем вымойте руки.
- Очищайте поверхности и предметы, к которым часто прикасаетесь, с помощью мыла или моющего средства.
- Имейте как минимум 30-дневный запас рецептурных и безрецептурных лекарств. Поговорите со своим лечащим врачом, страховщиком или фармацевтом о получении дополнительного запаса (например, более 30 дней) рецептурных лекарств, если это возможно, чтобы сократить ваши поездки в аптеку.
Вакцина против COVID-19 и беременность
Если вы беременны или недавно забеременели , вы можете получить вакцину от COVID-19. Если у вас есть вопросы о вакцинации, разговор с вашим лечащим врачом может помочь, но это не обязательно.
Если вы беременны и у вас есть вопросы о вакцине от COVID-19
Если вы хотите поговорить с кем-нибудь о вакцинации от COVID-19 во время беременности, свяжитесь с MotherToBaby. Специалисты MotherToBaby готовы ответить на вопросы на английском или испанском языке по телефону или в чате. Бесплатная и конфиденциальная служба доступна с понедельника по пятницу с 8:00 до 17:00 (по местному времени).Чтобы связаться с MotherToBaby:
Если вы решите сделать прививку, возможно, вы сможете начать делать то, что вы перестали делать из-за пандемии, после того, как вы полностью вакцинированы. Узнайте больше о том, что вы можете делать после полной вакцинации.
Как оставаться здоровым во время и после беременности
- Соблюдайте все посещения врача во время и после беременности. Посетите вашего врача для всех рекомендованных приемов. Если вы беспокоитесь о том, чтобы идти на прием из-за COVID-19, спросите своего поставщика медицинских услуг, какие шаги они предпринимают, чтобы отделить здоровых пациентов от тех, кто может быть болен, или спросите о вариантах телемедицины.Если вам нужна помощь в поиске поставщика медицинских услуг, обратитесь в ближайшую клинику, общественный центр здравоохранения или в отдел здравоохранения.
- Поговорите со своим врачом о том, как оставаться здоровым и заботиться о себе и своем ребенке.
- Задавайте вопросы о том, где лучше всего родить ребенка. Роды всегда безопаснее всего под присмотром квалифицированных медицинских специалистов.
- Вам также следует поговорить со своим врачом, если вы считаете, что испытываете депрессию во время или после беременности.
- Сделайте рекомендованные вакцины во время беременности. Эти вакцины могут помочь защитить вас и вашего ребенка.
- Делайте прививку от гриппа каждый год. Другие, живущие в вашем доме, также должны пройти вакцинацию, чтобы защитить себя и вас.
- Сделайте вакцину против коклюша (Tdap) во время беременности, чтобы защитить вашего ребенка от коклюша, который может иметь симптомы, аналогичные COVID-19. CDC рекомендует всем женщинам делать вакцину Tdap во время каждой беременности.
- Позвоните своему врачу, если у вас есть какие-либо опасения по поводу своей беременности, или если вы заболели или думаете, что у вас может быть COVID-19.
- Не откладывайте получение неотложной помощи из-за COVID-19. В отделениях неотложной помощи есть меры, чтобы защитить вас от заражения COVID-19, если вам потребуется медицинская помощь. Если вам нужна экстренная помощь, сразу звоните 911.
- Сообщите им, что вы беременны или недавно забеременели и вам требуется неотложная помощь.Если кто-то еще едет в отделение неотложной помощи, позвоните, пока будете в пути. Если вам необходимо водить машину самостоятельно, позвоните, прежде чем начать движение.
Немедленно обратитесь за медицинской помощью, если вы заметили какие-либо неотложных материнских предупреждающих признаков и симптомов (например, головная боль, которая не проходит, головокружение, лихорадка, сильный отек кисти, лица, руки или ноги, затрудненное дыхание, боль в груди или учащенное сердцебиение, сильная тошнота и рвота, или вагинальное кровотечение или выделения во время или после беременности) . Эти симптомы могут указывать на потенциально опасное для жизни осложнение.
Если вы больны или думаете, что подверглись воздействию COVID-19
- Если у вас есть симптомы COVID-19, обратитесь к своему врачу в течение 24 часов и следуйте инструкциям, если вы почувствуете себя плохо.
- Если у вас или вашего знакомого есть предупреждающих знаков о COVID-19 (например, затрудненное дыхание, постоянная боль или давление в груди, новое замешательство, неспособность проснуться или бодрствовать, бледная, серая или синяя кожа , губ или ногтевого ложа, в зависимости от тона кожи), позвоните в службу 911 или позвоните в местное отделение неотложной помощи.
- Сообщите оператору, что вы обращаетесь за помощью для кого-то, у кого есть или может быть COVID-19.
- Если вы думаете, что могли контактировать с кем-то с COVID-19, обратитесь к своему врачу. Если у вас нет поставщика медицинских услуг, обратитесь в ближайший к вам общественный центр здоровья или в отдел здравоохранения.
Если вам поставили диагноз COVID-19, узнайте, как заботиться о новорожденных, когда у матери COVID-19.
Прочтите информацию о грудном вскармливании и уходе за новорожденными.
Коронавирус и беременность: что нужно знать
Беременность может быть временем радостного ожидания и волнения для женщин и их семей. Но пандемия коронавируса вызывает опасения. Вы и ваш ребенок в группе риска?
Следуя советам врачей и принимая некоторые дополнительные меры предосторожности, вы можете наслаждаться здоровой и счастливой беременностью, защищая себя и своего будущего ребенка от последствий COVID-19.
Джин Шеффилд, доктор медицины, эксперт в области медицины матери и плода в Johns Hopkins, объясняет, что беременным женщинам следует знать о влиянии коронавируса и COVID-19 на беременность.Она представляет точку зрения на текущие данные исследований беременных женщин, переболевших COVID-19, и предлагает рекомендации о том, что вы можете сделать, чтобы оставаться в безопасности.
Как избежать коронавируса во время беременности
Предотвращение заражения коронавирусом — главный приоритет для беременных. Шеффилд объясняет, почему: «Беременные женщины могут испытывать изменения в своей иммунной системе, которые могут сделать их более уязвимыми для респираторных вирусов», — говорит она. «Эти изменения означают, что будущие матери должны проявлять инициативу, когда речь идет о мерах безопасности.
«Если вы беременны, вам следует принять меры, чтобы защитить себя от COVID-19. Делайте все, что в ваших силах, включая физическое дистанцирование, ношение маски, мытье рук и поддержание тесного общения со своим врачом ».
Она говорит, что многие практикующие врачи назначают приемы реже, чтобы помочь беременным пациенткам ограничить поездки в кабинет врача. Другие акушеры наращивают масштабы телемедицины, чтобы продолжать наблюдение за беременными без личного посещения.Спросите своего акушера об этих вариантах.
Следует ли беременным женщинам проходить тест на коронавирус? Если у вас есть симптомы COVID-19 или вы думаете, что контактировали с инфицированным человеком, позвоните своему врачу и следуйте его советам. Тщательно соблюдайте меры предосторожности: держитесь на расстоянии не менее 6 футов от других людей, носите маску и избегайте больших собраний и общения в помещении вне дома.
Шеффилд говорит: «В идеале все беременные женщины должны проходить скрининг на COVID-19, когда они поступают к родам, но особенно матери с кашлем, лихорадкой или любыми респираторными симптомами.
Теперь, когда первые вакцины против COVID-19 были разрешены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США, вакцинация началась по всей стране. Подробнее о вакцине COVID-19 и беременности.
Наконец, беременные женщины должны быть вакцинированы против гриппа (гриппа). Беременные женщины, заболевшие гриппом, могут сильно заболеть, а высокая температура увеличивает риск причинения вреда вашему ребенку.
Воздействие COVID-19 на беременных женщин
Женщины, у которых во время беременности появились симптомы COVID-19, должны немедленно сообщить об этом своим врачам.Если вас проверили на коронавирус и выяснилось, что он у вас есть, не паникуйте.
«Мы можем предоставить лечение от COVID-19 во время беременности», — говорит Шеффилд. «Некоторые лекарства, которые используются в настоящее время, также используются нашими беременными женщинами, и ранние исследования показали, что они могут принести определенную пользу».
Американский колледж акушеров и гинекологов и Общество медицины матери и плода работали с национальными и международными лидерами над рекомендациями для врачей, работающих с беременными женщинами, которые могли быть инфицированы COVID-19 или которым был поставлен диагноз.Эти рекомендации основаны на данных за первые несколько месяцев пандемии коронавируса и обновляются по мере того, как о вирусе узнают все больше.
В отчете Центров по контролю и профилактике заболеваний США от 25 сентября 2020 г. исследователи сообщили об исходах родов у 598 беременных женщин с подтвержденным COVID-19.
Было обнаружено, что беременные с COVID-19 с большей вероятностью будут госпитализированы и нуждаются в госпитализации, чем небеременные женщины. У пятидесяти пяти процентов госпитализированных пациентов не было симптомов COVID-19 (бессимптомно).У одной пятой госпитализированных женщин были сопутствующие заболевания. Уровень выкидышей составил 2%, а количество преждевременных родов немного увеличилось.
«До сих пор имеется ограниченная информация о том, связан ли COVID-19, в частности, с потерей беременности, выкидышем или мертворождением», — говорит она. «Но мы знаем, что высокая температура во время беременности, особенно в первом триместре, может повысить риск врожденных дефектов. Вот почему мы призываем наших пациентов защищаться от любых заболеваний, вызывающих жар, в том числе от гриппа.”
посетителей больниц во время пандемии коронавируса
Шеффилд говорит, что беременным женщинам следует помнить еще об одном очень важном моменте: многие больницы меняют политику посещения больниц, чтобы контролировать распространение коронавируса.
Например, больница Джона Хопкинса строго ограничивает количество посетителей, приходящих на работу и роды, одним. Это означает, что пациент может назначить только одного человека, который будет сопровождать ее в процессе родов: партнера, члена семьи или доулу.Амбулаторный родильный дом больницы не принимает посетителей, пока продолжается пандемия. Эти рекомендации корректируются в зависимости от распространенности COVID-19 в сообществе.
Такая политика может навредить семьям, смелым планам и ожиданиям счастливых родов, разделяемым близкими. Но, по словам Шеффилда, эти ограничения необходимы для защиты пациентов, их младенцев, других пациентов и персонала больницы.
«Люди были добрыми и понимающими», — говорит она.«Мы ценим всеобщее сотрудничество в это необычное время».
Обновлено 4 февраля 2021 г.
советов по здоровью для беременных
В разделе:
Рождение ребенка — это захватывающее время, которое часто вдохновляет женщин делать выбор в пользу более здорового образа жизни и, при необходимости, стремиться к здоровой массе тела. Здесь вы найдете советы о том, как улучшить свои привычки в еде и физической активности во время беременности и после рождения ребенка.
Эти советы также могут быть полезны, если вы не беременны, но подумываете о рождении ребенка! Внося изменения сейчас, вы можете привыкнуть к новым привычкам образа жизни. Вы дадите своему ребенку наилучшее начало жизни и на всю жизнь будете примером здорового образа жизни для своей семьи.
Если вы будете вести активный образ жизни в период ожидания, это поможет вам сохранить здоровье во время беременности.Здоровый вес
Почему важно набирать здоровый вес во время беременности?
Набрав достаточный вес во время беременности, ваш ребенок вырастет до здоровых размеров.Но набор слишком большого или слишком малого веса может привести к серьезным проблемам со здоровьем для вас и вашего ребенка.
По мнению экспертов, слишком большой набор веса во время беременности увеличивает ваши шансы на развитие гестационного диабета (диабета во время беременности) и высокого кровяного давления во время беременности. Это также увеличивает риск развития диабета 2 типа и высокого кровяного давления в более зрелом возрасте. Если во время беременности у вас избыточный вес или ожирение, ваши шансы на проблемы со здоровьем могут быть еще выше.У вас также может быть больше шансов на кесарево сечение (кесарево сечение).
Набор нормального веса помогает облегчить беременность и роды. Это также может помочь вам вернуться к нормальному весу после родов. Исследования показывают, что рекомендуемое количество прибавки в весе во время беременности также может снизить вероятность того, что у вас или у вашего ребенка в дальнейшей жизни появятся ожирение и проблемы, связанные с весом.
Какой вес мне следует набрать во время беременности?
Какой вес вам следует набрать, зависит от вашего индекса массы тела (ИМТ) до беременности.ИМТ — это показатель вашего веса по отношению к вашему росту. Вы можете использовать формулу для расчета своего ИМТ в Интернете.
Общие рекомендации по увеличению веса, приведенные ниже, предназначены для женщин, родивших только одного ребенка.
| Если вы 1 | Вы должны получить около |
|---|---|
| Недостаточный вес (ИМТ менее 18,5) | от 28 до 40 фунтов |
| Нормальный вес (ИМТ от 18,5 до 24.9) | от 25 до 35 фунтов |
| Избыточный вес (ИМТ от 25 до 29,9) | от 15 до 25 фунтов |
| Ожирение (ИМТ 30+) | от 11 до 20 фунтов |
Важно очень медленно набирать вес. Старый миф о том, что вы «едите за двоих», не соответствует действительности. В течение первых 3 месяцев ваш ребенок размером всего с грецкий орех и не нуждается в большом количестве дополнительных калорий. Рекомендуется следующая скорость набора веса
- Всего от 1 до 4 фунтов за первые 3 месяца
- от 2 до 4 фунтов в месяц с 4 месяцев до доставки
Поговорите со своим лечащим врачом о том, какая прибавка в весе вам подходит.Работайте с ним или с ней, чтобы установить цели по увеличению веса. Учитывайте свой возраст, вес и состояние здоровья. Следите за своим весом дома или при посещении врача.
Не пытайтесь похудеть, если вы беременны. Ваш ребенок должен получать здоровую пищу и низкокалорийные напитки (особенно воду), чтобы нормально расти. Некоторые женщины могут немного похудеть в начале беременности. Поговорите со своим лечащим врачом, если это произойдет с вами.
Здоровое питание
Сколько мне есть и пить?
Употребление здоровой пищи и низкокалорийных напитков, особенно воды, и соответствующего количества калорий может помочь вам и вашему ребенку набрать надлежащее количество веса.
Сколько еды и сколько калорий вам нужно, зависит от таких факторов, как ваш вес до беременности, ваш возраст и скорость набора веса. Центры по контролю и профилактике заболеваний (CDC) говорят, что если у вас здоровый вес, вам не нужны дополнительные калории в первом триместре, около 340 дополнительных калорий в день во втором триместре и около 450 дополнительных калорий в день в вашем рационе. третий триместр. 1 Вам также могут не потребоваться дополнительные калории в последние недели беременности.
Проконсультируйтесь с лечащим врачом о прибавке в весе. Если вы не набираете нужный вес, он может посоветовать вам потреблять больше калорий. Если вы набираете слишком много веса, возможно, вам придется сократить потребление калорий. У каждой женщины разные потребности. Ваши потребности также зависят от того, были ли у вас недостаточный вес, избыточный вес или ожирение до того, как вы забеременели, или у вас более одного ребенка.
Какие продукты и напитки мне следует употреблять?
План здорового питания во время беременности включает в себя продукты и напитки, богатые питательными веществами. Рекомендации по питанию для американцев на 2015–2020 годы рекомендуют эти продукты и напитки каждый день
- фрукты и овощи (содержат витамины и клетчатку)
- цельнозерновых злаков, таких как овсянка, цельнозерновой хлеб и коричневый рис (содержат клетчатку, витамины группы B и другие необходимые питательные вещества)
- обезжиренное или нежирное молоко и молочные продукты или немолочные соевые, миндальные, рисовые или другие напитки с добавлением кальция и витамина D
- белка из здоровых источников, таких как бобы и горох, яйца, нежирное мясо, морепродукты с низким содержанием ртути (до 12 унций в неделю), а также несоленые орехи и семена, если вы можете их переносить и не имеете на них аллергии .
План здорового питания также ограничивает потребление соли, твердых жиров (например, сливочного масла, сала и жира), а также напитков и продуктов с сахаром.
Фрукты, красочные овощи, бобы, рыба и нежирные молочные продукты являются богатыми источниками питательных веществ, необходимых во время беременности.Соответствует ли ваш план питания? Как можно улучшить свои привычки? Попробуйте есть на завтрак фрукты, такие как ягоды или банан, с горячими или холодными хлопьями; салат с фасолью или тофу или другим немясным белком на обед; и нежирную порцию мяса, курицы, индейки или рыбы и тушеных овощей на ужин.Подумайте о новых, полезных для здоровья продуктах и напитках, которые вы можете попробовать. Запишите свои идеи и поделитесь ими со своим лечащим врачом.
Дополнительную информацию о здоровом питании см. В ежедневном контрольном списке MyPlate. Это может помочь вам составить план питания на каждый триместр (3 месяца) беременности.
Блюдо из овощей на пару и куриной грудки на гриле содержит питательные вещества без излишка калорий.Что делать, если я вегетарианец?
Вегетарианский план питания во время беременности может быть здоровым.Обдумайте качество своего плана питания и поговорите со своим врачом, чтобы убедиться, что вы получаете достаточно кальция, железа, белка, витамина B12, витамина D и других необходимых питательных веществ. Ваш лечащий врач также может посоветовать вам принимать витамины и минералы, которые помогут вам удовлетворить ваши потребности.
Есть ли у меня какие-то особые потребности в питании сейчас, когда я беременна?
Да. Во время беременности вам нужно больше витаминов и минералов, таких как фолиевая кислота, железо и кальций.
Очень важно получать необходимое количество фолиевой кислоты.Фолат, витамин B, также известный как фолиевая кислота, может помочь предотвратить врожденные дефекты. До беременности вам нужно 400 мкг в день из добавок или обогащенных продуктов, в дополнение к фолиевой кислоте, которую вы получаете естественным образом из продуктов и напитков. При беременности нужно 600 мкг. Во время кормления грудью вам необходимо 500 мкг фолиевой кислоты в день. 2 Продукты с высоким содержанием фолиевой кислоты включают апельсиновый сок, клубнику, шпинат, брокколи, фасоль, обогащенный хлеб и обогащенные хлопьями для завтрака с низким содержанием сахара. Эти продукты могут даже обеспечивать 100% дневной нормы фолиевой кислоты на порцию.
Большинство медицинских работников советуют беременным женщинам ежедневно принимать витамины для беременных и употреблять здоровую пищу, закуски и напитки. Спросите своего врача о том, что вам следует принимать.
Какие еще новые привычки могут помочь мне набрать вес?
Беременность может вызвать некоторые новые проблемы с едой, напитками и едой. Эти советы помогут удовлетворить потребности вашего тела и почувствовать себя более комфортно. Если у вас возникнут какие-либо проблемы, проконсультируйтесь с врачом.
- Завтракать каждый день. Если вы чувствуете тошноту по утрам, попробуйте сухие цельнозерновые тосты или цельнозерновые крекеры, когда вы впервые проснетесь. Ешьте их еще до того, как встанете с постели. Оставшуюся часть завтрака (фрукты, овсянку, горячие или холодные хлопья или другие продукты) ешьте позже утром.
- Ешьте продукты с высоким содержанием клетчатки. Употребление продуктов с высоким содержанием клетчатки, питьевая вода и ежедневная физическая активность могут помочь предотвратить запор. Старайтесь есть цельнозерновые крупы, коричневый рис, овощи, фрукты и бобы.
- Если у вас изжога, ешьте небольшими порциями в течение дня. Старайтесь есть медленно и избегайте острой и жирной пищи (например, острого перца или жареной курицы). Пейте между приемами пищи, а не во время еды. Не ложитесь вскоре после еды.
Каких продуктов и напитков мне следует избегать?
Определенные продукты и напитки могут навредить вашему ребенку, если вы будете есть их во время беременности. Вот список вещей, которых следует избегать.
- Спирт. Не употребляйте алкоголь, например вино, пиво или крепкие напитки.
- Кофеин. Наслаждайтесь кофе или чаем без кофеина, напитками без сахара или водой с небольшим количеством сока. Избегайте диетических напитков и ограничьте количество напитков с кофеином до менее 200 мг в день — количества примерно в 12 унций кофе. 3
- Рыба, в которой может быть высокий уровень ртути (вещество, которое может накапливаться в рыбе и причинять вред нерожденному ребенку).Ограничьте потребление белого тунца (альбакор) до 6 унций в неделю. Не ешьте королевскую макрель, марлина, апельсинового хищника, акулу, рыбу-меч или кафельную рыбу. Чтобы получить полезные питательные вещества из рыбы и моллюсков, вы можете съедать до 12 унций морепродуктов в неделю, выбирая из множества безопасных морепродуктов (PDF, 387,44 КБ) , например треска, лосось и креветки. 3
- Продукты, которые могут вызвать заболевание у вас или вашего ребенка (из вирусов, паразитов или бактерий, таких как Listeria или E.coli ). Избегайте мягких сыров из непастеризованного или сырого молока; сырое тесто для печенья; недоваренное мясо, яйца и морепродукты; и гастрономические салаты. Будьте осторожны при выборе и приготовлении мясных блюд, блюд из яиц и мясных паст. См. Дополнительные рекомендации по безопасности пищевых продуктов во время беременности.
- Все, что не является едой. Некоторые беременные женщины могут жаждать чего-то, кроме еды, например, крахмала для стирки, глины, золы или крошек краски. Это может означать, что вы не получаете нужное количество питательного вещества.Поговорите со своим врачом, если вам хочется чего-то, кроме еды. Он или она может помочь вам получить нужное количество питательных веществ.
Физическая активность
Следует ли мне быть физически активным во время беременности?
Практически все женщины могут и должны быть физически активными во время беременности. В соответствии с действующими рекомендациями по физической активности (PDF, 14,4 МБ) , регулярная физическая активность
мая- поможет вам и вашему ребенку набрать необходимое количество веса
- уменьшает боли в спине, судороги ног и вздутие живота
- снизить риск гестационного диабета (диабета во время беременности)
- снизить риск послеродовой депрессии
Есть также некоторые свидетельства того, что физическая активность может снизить риск проблем во время беременности, таких как преэклампсия (высокое кровяное давление во время беременности), сократить продолжительность родов и послеродовое восстановление, а также снизить риск кесарева сечения (или C- раздел).
Если до беременности вы были физически активны, возможно, вам не придется менять свои привычки к занятиям спортом. Поговорите со своим лечащим врачом о том, как изменить тренировки во время беременности.
Быть физически активным может быть сложно, если у вас нет присмотра за другими детьми, если вы раньше не тренировались или не знаете, что делать. Продолжайте читать, чтобы узнать, как можно обойти эти препятствия и быть физически активным.
Практически все женщины могут и должны быть физически активными во время беременности.Сколько и какой вид физической активности мне нужно?
Согласно действующим нормам (PDF, 14,4 МБ) , большинству женщин требуется такая же физическая активность, как и до беременности. Старайтесь заниматься аэробной нагрузкой средней интенсивности не менее 150 минут в неделю. При аэробных упражнениях, также называемых упражнениями на выносливость или кардио-упражнениями, задействуются большие группы мышц (спина, грудь и ноги) для увеличения частоты сердечных сокращений и дыхания. Быстрая ходьба — это форма аэробной активности.
Как узнать, выполняете ли вы аэробную нагрузку средней интенсивности? Пройдите «тест разговора», чтобы узнать.Если вы тяжело дышите, но по-прежнему можете легко поговорить, но не можете петь, это умеренная интенсивность.
Если вы можете сказать только несколько слов, прежде чем сделать паузу, это называется активностью высокой интенсивности. Если у вас была привычка выполнять аэробные нагрузки высокой интенсивности или вы были физически активны до беременности, то, вероятно, вы можете продолжать эти занятия во время беременности.
Вы можете поговорить со своим лечащим врачом о том, следует ли или как регулировать физическую активность во время беременности.Если у вас есть проблемы со здоровьем, такие как ожирение, высокое кровяное давление, диабет или анемия (слишком мало здоровых эритроцитов), спросите своего лечащего врача об уровне активности, который безопасен для вас и вашего будущего ребенка.
Как мне оставаться активным во время беременности?
Даже если вы раньше не вели активность, вы можете вести активный образ жизни во время беременности. Вот несколько советов.
- Сходите на прогулку по месту жительства, в местный парк или в торговый центр с членом семьи или другом.Если у вас уже есть дети, возьмите их с собой и сделайте это семейной прогулкой.
- Вставайте и двигайтесь хотя бы раз в час, если вы сидите большую часть дня. Когда смотрите телевизор или сидите за компьютером, вставайте и двигайтесь. Может помочь даже такое простое занятие, как ходьба на месте.
- Постарайтесь вести активный образ жизни во время беременности. Составьте список занятий, которыми вы хотите заниматься, например ходьбу или занятия йогой для беременных. Подумайте о днях и времени, когда вы могли бы заниматься каждым делом из вашего списка, например, первым делом утром, во время обеденного перерыва на работе, после ужина или в субботу днем.Посмотрите в свой календарь, телефон или другое устройство, чтобы найти дни и время, которые лучше всего подходят, и придерживайтесь этих планов.
Как я могу оставаться в безопасности, ведя активный образ жизни?
Для вашего здоровья и безопасности, а также для здоровья вашего ребенка не следует выполнять определенные физические упражнения во время беременности. Некоторые из них перечислены ниже. Поговорите со своим лечащим врачом о других физических упражнениях, которых вам не следует делать.
Пренатальная йога может быть частью вашего плана активности и может уменьшить боли в спине.Правила техники безопасности и правила безопасности
Следуйте этим советам по безопасности, пока ведете активный образ жизни.
| Do… | Не… |
|---|---|
| Выбирайте умеренные занятия, которые не причинят вам вреда, например ходьбу, воду или аэробику на кресле. | Не занимайтесь такими видами спорта, при которых вы можете упасть или повредить живот, например футболом или баскетболом. |
| Пейте жидкость до, во время и после физической активности.Не переусердствуйте. | Избегайте быстрых физических упражнений на улице в очень жаркую погоду. |
| Носите удобную одежду, которая хорошо сидит, поддерживает и защищает вашу грудь. | Не используйте парные, джакузи и сауны. |
| Прекратите тренировку, если почувствуете головокружение, одышку, усталость или тошноту в животе. | Избегайте упражнений, которые требуют от вас лежать на спине после 12 недели беременности. |
После рождения ребенка
Как я могу оставаться здоровым после рождения ребенка?
После родов ваше здоровье может улучшиться, если вы будете медленно возвращаться к здоровому весу. Если вы не потеряете «вес ребенка», это может привести к избыточному весу или ожирению в более позднем возрасте. Постепенное возвращение к здоровому весу может снизить ваши шансы на диабет, сердечные заболевания и другие проблемы, связанные с весом.
Здоровое питание, регулярная физическая активность, достаточный сон и другие здоровые привычки после рождения ребенка могут помочь вам вернуться к здоровому весу и придадут вам энергии.
После рождения ребенка
- Потребляйте продукты и напитки, чтобы удовлетворить свои потребности в калориях.
- Регулярная физическая активность будет и дальше приносить пользу вашему здоровью в целом. Физическая активность средней интенсивности улучшит вашу физическую форму и настроение.
Кроме того, физическая активность, по-видимому, не оказывает отрицательного влияния на количество вырабатываемого грудного молока, его содержание или скорость роста ребенка.
Как может помочь грудное вскармливание?
Грудное вскармливание может облегчить, а может и не облегчить вам похудание, потому что ваше тело использует дополнительные калории для производства молока.Даже если грудное вскармливание не помогает похудеть, оно связано со многими другими преимуществами для матери и ребенка.
Матерям, кормящим грудью, эксперты советуют кормить детей только грудным молоком в течение первых 6 месяцев — никаких других продуктов или напитков в это время. Эксперты предполагают, что эти женщины продолжают кормить грудью, по крайней мере, до тех пор, пока их ребенок не достигнет 12 месяцев.
Потребность в калориях при грудном вскармливании зависит от того, сколько у вас жира и насколько вы активны. Поговорите со своим лечащим врачом о своих потребностях в калориях во время кормления грудью.
Преимущества грудного вскармливания. Кормление грудью
- , вероятно, дает ему или ей соответствующую смесь витаминов, минералов и других важных питательных веществ в жидкости (грудном молоке), которая легко усваивается
- помогает укрепить его или ее иммунную систему
- помогает защитить вашего ребенка от распространенных проблем, таких как ушные инфекции и диарея
Что еще может помочь?
Беременность и время после родов могут быть прекрасными, волнующими, эмоциональными, стрессовыми и утомительными — и все это одновременно.Эти чувства могут привести к перееданию, недостатку калорий или потере драйва и энергии. Хорошее отношение к себе может помочь вам справиться со своими чувствами и придерживаться здорового образа жизни.
Вот несколько идей, которые могут помочь.
- Спите, когда ребенок спит.
- Попросите кого-нибудь, кому вы доверяете, присматривать за вашим ребенком, пока вы спите, купаетесь, читаете, гуляете или ходите за продуктами.
- Изучите группы, в которые можете вступить вы и ваш новорожденный, например группы «молодых мам».
- Не думайте, что вам нужно делать все в одиночку. Обратитесь за помощью к друзьям, членам семьи или в местные группы поддержки.
Сводка советов по беременности
- Поговорите со своим лечащим врачом о том, сколько веса вам следует набрать во время беременности, и регулярно отслеживайте свой прогресс.
- Употребляйте продукты и напитки, богатые фолиевой кислотой, железом, кальцием и белком. Поговорите со своим лечащим врачом о пренатальных добавках (витаминах, которые вы можете принимать во время беременности).
- Ешьте завтрак каждый день.
- Ешьте продукты с высоким содержанием клетчатки и пейте жидкости (особенно воду), чтобы избежать запоров.
- Избегайте алкоголя, сырой или недоваренной рыбы, рыбы с высоким содержанием ртути, недоваренного мяса и птицы и мягких сыров.
- Во время беременности занимайтесь аэробной нагрузкой средней интенсивности не менее 150 минут в неделю. Если у вас есть проблемы со здоровьем, поговорите со своим врачом, прежде чем начать.
- После беременности постепенно возвращайтесь к своему распорядку регулярных физических нагрузок средней интенсивности.
- Постепенно вернитесь к здоровому весу.
Список литературы
[1] Расмуссен К.М., Яктин А.Л., ред .; Институт медицины (США) и Комитет Национального исследовательского совета (США) пересмотрят рекомендации МОМ по весу беременных. Увеличение веса во время беременности: пересмотр рекомендаций. Вашингтон, округ Колумбия: Национальные академии, 2009. www.ncbi.nlm.nih.gov/books/NBK32813. По состоянию на 15 апреля 2019 г.
[2] Фолиевая кислота: информационный бюллетень для потребителей. Управление диетических добавок, Национальные институты здоровья, U.S. Веб-сайт Министерства здравоохранения и социальных служб. https://ods.od.nih.gov/factsheets/Folate-Consumer/. Обновлено 7 декабря 2018 г. Проверено 15 апреля 2019 г.
[3] Вы беременны: что теперь? Оставайтесь здоровыми и безопасными. Управление по охране здоровья женщин, веб-сайт Министерства здравоохранения и социальных служб США. www.womenshealth.gov/pregnancy/youre-pregnant-now-what/staying-healthy-and-safe. Обновлено 30 января 2019 г. Проверено 15 апреля 2019 г.
Беременность и COVID-19: каковы риски?
Если вы беременны, недавно родили ребенка или кормите грудью, вы, вероятно, обеспокоены воздействием коронавирусной болезни 2019 (COVID-19) на вас и вашего ребенка.Вот что вам нужно знать.
Риски при беременности
Общий риск COVID-19 для беременных женщин низкий. Однако беременность увеличивает риск тяжелого заболевания и смерти с COVID-19 . По данным Центров по контролю и профилактике заболеваний (CDC), у беременных женщин с COVID-19 более вероятно развитие респираторных осложнений, требующих интенсивной терапии, чем у небеременных женщин. Беременных женщин также чаще помещают на искусственную вентиляцию легких.
Кроме того, беременные женщины чернокожего или латиноамериканского происхождения, по всей видимости, несоразмерно подвержены заражению вирусом COVID-19 . Беременные женщины с сопутствующими заболеваниями, такими как диабет, также могут подвергаться еще более высокому риску тяжелого заболевания из-за COVID-19 .
Некоторые исследования показывают, что беременные женщины с COVID-19 также с большей вероятностью будут иметь преждевременные роды и кесарево сечение, а их дети с большей вероятностью будут помещены в неонатальное отделение.
Немедленно обратитесь к своему врачу, если у вас есть симптомы COVID-19 или если вы контактировали с кем-то с COVID-19 . Рекомендуется пройти тестирование на вирус COVID-19 . Позвоните своему врачу заранее, чтобы сообщить ему или ей о своих симптомах и возможном контакте с ним, прежде чем идти на прием.
Если у вас COVID-19 и вы беременны, ваше лечение будет направлено на облегчение симптомов и может включать прием большого количества жидкости и отдых, а также прием лекарств для снижения температуры, облегчения боли или уменьшения кашля.Если вы сильно заболели, возможно, вам потребуется лечение в больнице.
Влияние на дородовой уход
Усилия сообщества по контролю за распространением вируса COVID-19 могут повлиять на ваш доступ к повседневной дородовой помощи. Поговорите со своим лечащим врачом о мерах предосторожности, которые будут приняты для защиты вас во время посещений, или о том, является ли виртуальный дородовой уход для вас одним из возможных вариантов для вашей жизни. ВНИМАНИЕ !!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!! » Спросите, есть ли какие-нибудь инструменты, которые могут быть полезны дома, например, тонометр.Чтобы максимально использовать возможности виртуальных посещений, заранее подготовьте список вопросов и сделайте подробные записи. Кроме того, подумайте о том, чтобы изучить варианты онлайн-уроков по родам.
Если у вас есть определенные состояния высокого риска во время беременности, виртуальные посещения могут быть недоступны. Спросите своего врача о том, как это может повлиять на ваше лечение.
Получите самую свежую информацию о здоровье из клиники Мэйо, доставленную на ваш почтовый ящик.
Зарегистрируйтесь бесплатно и получайте последние новости о достижениях в области исследований, советы по здоровью и актуальные темы о здоровье, такие как COVID-19, а также советы экспертов по управлению своим здоровьем.
Зарегистрироваться
Узнайте больше об использовании данных Mayo ClinicЧтобы предоставить вам наиболее актуальную и полезную информацию и понять, какая информация полезна, мы можем объединить вашу электронную почту и информацию об использовании веб-сайта с другой имеющейся у нас информацией о вас. Если вы являетесь пациентом клиники Mayo, это может включать защищенную медицинскую информацию. Если мы объединим эту информацию с вашей защищенной медицинской информацией, мы будем рассматривать всю эту информацию как защищенную медицинскую информацию и будем использовать или раскрывать эту информацию только в соответствии с нашим уведомлением о политике конфиденциальности.Вы можете отказаться от рассылки по электронной почте в любое время, щелкнув ссылку для отказа от подписки в электронном письме.
Рекомендации по работе и доставке
Если к концу беременности вы будете здоровы, некоторые аспекты родов могут протекать как обычно. Но будьте готовы проявить гибкость.
Если вам назначены индукция родов или кесарево сечение, вы и ваше лицо, оказывающее поддержку, можете пройти обследование на предмет симптомов COVID-19 за 24–48 часов до вашего прибытия в больницу.Перед тем, как попасть в отделение родовспоможения, вас могут снова обследовать. Если у вас есть симптомы или вирус, вызывающий COVID-19 , ваше индукционное сечение или кесарево сечение могут быть перенесены.
В целях защиты здоровья вас и вашего ребенка в некоторых учреждениях может быть ограничено количество людей, которые могут находиться в палате во время родов. Посещения после родов тоже могут быть затронуты. Кроме того, во время госпитализации вы и ваше лицо, оказывающее поддержку, можете ежедневно проверять на наличие симптомов.Поговорите со своим врачом о любых возможных ограничениях.
Если у вас COVID-19 или вы ждете результатов теста из-за симптомов, рекомендуется во время госпитализации после родов носить тканевую маску для лица и иметь чистые руки при уходе за новорожденным. Можно держать кроватку новорожденного рядом с кроватью, пока вы находитесь в больнице, но также рекомендуется по возможности сохранять разумное расстояние от ребенка. Когда эти шаги будут предприняты, риск заражения новорожденного вирусом COVID-19 будет низким.
Однако, если вы серьезно заболели COVID-19 , вам может потребоваться временно разлучить с новорожденным.
Послеродовое ведение
Рекомендуется, чтобы послеродовой уход после родов был непрерывным. Поговорите со своим врачом о вариантах виртуального посещения для проверки после родов, а также о том, что вам нужно в офисе.
В это напряженное время вы можете больше беспокоиться о своем здоровье и здоровье своей семьи.Обратите внимание на свое психическое здоровье. Обратитесь к семье и друзьям за поддержкой, принимая меры предосторожности, чтобы снизить риск заражения вирусом COVID-19 .
Если вскоре после родов вы испытываете резкие перепады настроения, потерю аппетита, сильную усталость и отсутствие радости в жизни, возможно, у вас послеродовая депрессия. Обратитесь к своему врачу, если вы считаете, что у вас может быть депрессия, особенно если симптомы не исчезают сами по себе, у вас проблемы с уходом за ребенком или выполнение повседневных задач, или у вас есть мысли причинить вред себе или своему ребенку.
Рекомендации по грудному вскармливанию
Исследования показывают, что грудное молоко вряд ли передаст вирус COVID-19 младенцам. Более серьезная проблема заключается в том, может ли инфицированная мать передать вирус ребенку через респираторные капли во время кормления грудью.
Если у вас COVID-19 или вы ждете результатов теста из-за симптомов, примите меры, чтобы не передать вирус вашему ребенку. Это включает в себя мытье рук перед прикосновением к ребенку и, если возможно, ношение маски для лица во время кормления грудью.Если вы сцеживаете грудное молоко, вымойте руки, прежде чем прикасаться к каким-либо частям помпы или бутылочки, и следуйте рекомендациям по правильной очистке помпы. Если возможно, попросите кого-нибудь из здоровых людей давать ребенку сцеженное грудное молоко.
Вакцины против COVID-19 при беременности и кормлении грудью
Если вы беременны или кормите грудью, вы можете выбрать вакцину COVID-19 . Вакцинация COVID-19 во время беременности может защитить вас от тяжелого заболевания, вызванного COVID-19 .
Хотя необходимы дальнейшие исследования, первые результаты показывают, что вакцинация COVID-19 во время беременности не представляет серьезных рисков. Выводы основаны на данных системы мониторинга безопасности вакцины против коронавируса CDC .
Кроме того, в настоящее время нет доказательств того, что какие-либо вакцины COVID-19 вызывают проблемы с фертильностью.
Если у вас есть опасения, поговорите со своим врачом о рисках и преимуществах.
Имейте в виду, что мРНК вакцины COVID-19 не изменяет вашу ДНК и не вызывает генетических изменений.
Что вы можете сделать
Если вы не получали вакцину COVID-19 , примите меры, чтобы снизить риск заражения. Избегайте тесного контакта с кем-либо, кто болен или имеет симптомы, и держитесь на расстоянии около 6 футов между собой и другими людьми, находящимися за пределами вашего дома. Носите маску в общественных местах внутри помещений и на открытом воздухе, где существует высокий риск передачи COVID-19 , например, на многолюдном мероприятии или большом скоплении людей. Часто мойте руки водой с мылом в течение не менее 20 секунд или используйте дезинфицирующее средство для рук на спиртовой основе, которое содержит не менее 60% спирта.
Прежде всего, сосредоточьтесь на заботе о себе и своем ребенке. Свяжитесь со своим врачом, чтобы обсудить любые проблемы. Если вам сложно справиться со стрессом или тревогой, поговорите со своим врачом или консультантом по психическому здоровью о стратегиях выживания.
18 мая 2021 г. Показать ссылки- Беременность, кормление грудью и уход за новорожденными: информация о коронавирусной болезни 2019. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/need-extra-precautions/pregnancy-breastfeeding.html. По состоянию на 5 февраля 2021 г.
- Расмуссен С.А. и др. Коронавирусная болезнь 2019 (COVID-19) и беременность: что нужно знать акушерам. Американский журнал акушерства и гинекологии. 2020; DOI: 10.1016 / j.ajog.2020.02.017.
- Шварц DA. Анализ 38 беременных женщин с COVID-19, их новорожденных младенцев и передачи SARS-CoV-2 от матери к плоду: инфекции коронавируса матери и исходы беременности. Архив патологии и лабораторной медицины. 2020; DOI: 10.5858 / arpa.2020-0901-SA.
- Новый коронавирус 2019 (COVID-19): Практические советы. Американский колледж акушеров и гинекологов. https://www.acog.org/clinical/clinical-guidance/practice-advisory/articles/2020/03/novel-coronavirus-2019. По состоянию на 23 марта 2020 г.
- Коронавирусная болезнь 2019 (COVID-2019): как защитить себя. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/prepare/prevention.html. Доступ 23 марта 2020 г.
- Временные рекомендации по профилактике инфекций и борьбе с коронавирусной болезнью 2019 (COVID-19) в стационарных акушерских учреждениях. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/hcp/inpatient-obstetric-healthcare-guidance.html. По состоянию на 23 марта 2020 г.
- Коронавирусная болезнь 2019 (COVID-19) и беременность: вопросы и ответы. https://www.uptodate.com/contents/search. По состоянию на 5 февраля 2021 г.
- Батлер Тобах Ю.С. (заключение эксперта).Клиника Майо. 25 марта 2020 г.
- Zeng L, et al. Неонатальная ранняя инфекция SARS CoV-2 у 33 новорожденных, рожденных от матерей с COVID-19 в Ухане, Китай. JAMA Pediatrics. 2020; DOI: 10.1001 / jamapediatrics.2020.0878.
- Zeng H, et al. Антитела у младенцев, рожденных от матерей с пневмонией COVID-19. ДЖАМА. 2020; DOI: 10.1001 / jama.2020.4861.
- Barbieri RL. Рекомендации акушерской практики COVID-19. NEJM Journal Watch. По состоянию на 22 мая 2020 г.
- Часто задаваемые вопросы: Ведение младенцев, рожденных от матерей с подозрением или подтвержденным COVID-19.Американская академия педиатрии. https://services.aap.org/en/pages/2019-novel-coronavirus-covid-19-infections/clinical-guidance/faqs-management-of-infants-born-to-covid-19-mothers/. Проверено 3 августа 2020 г.
- Аллотей Дж. И др. Клинические проявления, факторы риска, а также материнские и перинатальные исходы коронавирусной болезни 2019 во время беременности: живой систематический обзор и метаанализ. BMJ. 2020; DOI: 10.1136 / bmj.m3320.
- Коронавирусная болезнь 2019 (COVID-2019): люди с определенными заболеваниями.Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/need-extra-precautions/people-with-medical-conditions.html. По состоянию на 5 февраля 2021 г.
- Mbaeyi S. Использование вакцины Pfizer-BioNTech COVID-19: клинические аспекты. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/vaccines/acip/meetings/downloads/slides-2020-12/slides-12-12/COVID-03-Mbaeyi.pdf. Проверено 21 декабря 2020 г.
- Jering KS, et al. Клиническая характеристика и исходы госпитализированных женщин, родивших с COVID-19 и без него.JAMA Internal Medicine. 2021; DOI: 10.1001 / jamainternmed.2020.9241.
- Вакцинация беременных и кормящих пациентов от COVID-19. Американский колледж акушеров и гинекологов. https://www.acog.org/clinical/clinical-guidance/practice-advisory/articles/2020/12/vaccinating-pregnant-and-lactating-patients-against-covid-19. По состоянию на 5 февраля 2021 г.
- Shimabukuro TT, et al. Предварительные данные о безопасности мРНК COVID-19 вакцины для беременных. Медицинский журнал Новой Англии.2021; DOI: 10.1056 / NEJMoa2104983.
- Выбор более безопасных занятий. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/daily-life-coping/participate-in-activities.html. По состоянию на 27 апреля 2021 г.
- После полной вакцинации. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/vaccines/fully-vaccinated.html. По состоянию на 14 мая 2021 г.
- Информация о вакцинах против COVID-19 для беременных и кормящих людей.Центры по контролю и профилактике заболеваний. https://www.cdc.gov/coronavirus/2019-ncov/vaccines/recommendations/pregnancy.html. По состоянию на 14 мая 2021 г.
Продукты и услуги
- US COVID-19 Vaccine Tracker: отслеживайте прогресс в вашем штате
- Карта коронавируса: отслеживайте тенденции
.
Почему беременные подвергаются особому риску из-за COVID-19 | Наука
Акушер Ялда Афшар изучает влияние COVID-19 на беременность.В октябре у нее родится ребенок.
Апарна ШридхарАвтор Мередит Вадман,
Отчеты Science о COVID-19 поддерживаются Пулитцеровским центром и Фондом Хейзинг-Саймонса.
Ялда Афшар каждый день слышит от своих пациентов опасения: ударит ли меня COVID-19 сильнее из-за того, что я беременна? Если я заразился, повредит ли вирус моему ребенку? Афшар, акушер из группы высокого риска из Калифорнийского университета Рональда Рейгана (UC), Лос-Анджелес, Медицинский центр, понимает проблемы женщин лучше, чем многие другие: ее первый ребенок должен родиться в октябре.
Данные о беременности и COVID-19 крайне неполны. Но они дают некоторую уверенность: инфекции плода на более поздних сроках беременности, по-видимому, редки, и эксперты осторожно оптимистичны в отношении того, что коронавирус не повлияет на раннее развитие плода (см. Врезку). Но появляющиеся данные свидетельствуют о некотором обосновании другого беспокойства пациентов Афшара: беременность, по-видимому, делает женский организм более уязвимым перед тяжелым COVID-19, заболеванием, вызываемым SARS-CoV-2. Отчасти это из-за уникальной иммунной системы беременных женщин, а отчасти из-за того, что точки атаки коронавируса — легкие и сердечно-сосудистая система — уже подвергаются стрессу во время беременности.
Связанные
Рецепт для лиц, осуществляющих уход, прост, — говорит Давид Бод, эксперт по возникающим инфекционным заболеваниям и беременности в университетской больнице Лозанны: «Защитите своих беременных пациенток. Первыми в масках нуждаются беременные женщины. Первыми избегать социальных контактов должны беременные женщины ».
Лучшие на данный момент данные по США были опубликованы Центрами по контролю и профилактике заболеваний (CDC) в конце июня. Среди 91412 женщин репродуктивного возраста с коронавирусными инфекциями 8207 беременных имели на 50% больше шансов попасть в отделения интенсивной терапии (ОИТ), чем их небеременные сверстницы.Беременные женщины также на 70% чаще нуждались в искусственной вентиляции легких, хотя вероятность смерти у них не была выше.
Однако данныеCDC предлагают только частичное представление. Статус беременности был доступен только для 28% из 326000 американских женщин репродуктивного возраста, чьи коронавирусные инфекции были зарегистрированы в CDC к началу июня.
Во втором документе, опубликованном Агентством общественного здравоохранения Швеции в прошлом месяце в № Acta Obstetricia et Gynecologica Scandinavica , использовался более полный набор данных.Используя данные по всей Швеции за 4 недели в марте и апреле, исследователи подсчитали, насколько часто инфицированные беременные поступают в ОИТ по сравнению с инфицированными небеременными женщинами репродуктивного возраста. Исследование было небольшим: только 13 инфицированных коронавирусом беременных и 40 небеременных инфицированных женщин были госпитализированы в шведские отделения интенсивной терапии за этот период времени. Но Бод говорит: «С моей точки зрения, это самые надежные данные».
Результаты были отрезвляющими: исследователи обнаружили, что беременные или родившие сразу после родов женщины с COVID-19 почти в шесть раз чаще попадают в отделения интенсивной терапии, чем их небеременные сверстницы, инфицированные COVID-19.
Хорошо известно, что беременность увеличивает риск серьезных заболеваний, вызванных респираторно-вирусными инфекциями. Во время эпидемии гриппа h2N1 в 2009 году на беременных женщин приходилось 5% смертей в США, хотя они составляли около 1% населения. Одно исследование показало, что беременные женщины с тяжелым острым респираторным синдромом (SARS), который вызван вирусом, который является близким родственником SARS-CoV-2, были значительно более подвержены госпитализации и смерти, чем небеременные сверстницы.
Вирусные инфекции могут быть более серьезными у беременных отчасти потому, что «вся иммунная система направлена на то, чтобы не создавать какой-либо антифетальный иммунный ответ», — говорит Акико Ивасаки, иммунолог из Йельской школы медицины.«Мать должна поставить под угрозу свою собственную иммунную защиту, чтобы сохранить здоровье ребенка».
В то же время иммунная система во время беременности далека от бездействия, и «действительно значительный иммунный ответ на инфекцию, безусловно, может вызвать осложнения», — говорит Кэролайн Койн, вирусолог из Университета Питтсбурга.
Эти интенсивные коричневые пятна, образованные антителами к новому коронавирусу, показывают, что он вторгся в плаценту младенца, рожденного с COVID19.
Виванти и др. ., Nature Communications (2020) 11, 3572 CC-BYКроме того, SARS-CoV-2 поражает легкие и сердечно-сосудистую систему, которые во время беременности уже находятся в напряжении. «По мере роста матки для легких остается все меньше и меньше места. Вот почему беременные женщины часто испытывают одышку. И это влияет на вашу легочную функцию », — говорит Дениз Джеймисон, заведующая кафедрой акушерства и гинекологии Медицинской школы Университета Эмори.
Для снабжения плода беременным женщинам также требуется дополнительный кислород и кровь для его вынашивания: до 50% больше на поздних сроках беременности. Это может многократно усилить стресс, который COVID-19 оказывает на сердечно-сосудистую систему. «Сердце уже работает на двоих, — говорит Бод. «А если вы — вирус, который, как известно, вызывает изменение сосудов, воспаление, это еще больше увеличит нагрузку на сердце».
Малавика Прабху, специалист по медицине матери и плода в Weill Cornell Medicine, добавляет, что на более поздних сроках беременности, «с таким большим количеством крови и более метаболически активными органами, вся эта лишняя жидкость может уйти туда, куда не должна уходить, включая наполнение легких жидкостью.”
Наконец, кровь беременных женщин имеет повышенную тенденцию к свертыванию, что, как считается, связано с их необходимостью быстро остановить кровотечение после родов. Но подобный эффект может иметь и сам коронавирус. «Считается, что COVID увеличивает вероятность свертывания крови, а затем беременность еще больше увеличивает вероятность свертывания», — говорит Джеймисон.
Согласно работе Прабху и его коллег, опубликованной в прошлом месяце в журнале BJOG , повышенная опасность для матери не прекращается с родами.Они наблюдали за всеми 675 беременными женщинами, поступившими на роды в три больницы Нью-Йорка в течение 4 недель в конце марта и апреле. После родов у девяти из 70 инфицированных женщин, или около 13%, было по крайней мере одно из трех осложнений, которые врачи наблюдают после родов: лихорадка, низкий уровень кислорода в крови и повторная госпитализация. Среди 605 незараженных женщин 27, или 4,5%, имели одну из этих проблем. «Многие болезни выявляются в послеродовом периоде. Мы узнали, что COVID-19 — один из них », — говорит Прабху. Она отметила, что 79% беременных женщин, у которых при поступлении были положительные результаты, не имели симптомов.
Все эксперты говорят, что для понимания и устранения рисков для беременных женщин, инфицированных коронавирусом, отчаянно необходимы более точные данные. Джеймисон отмечает, что регистры, собирающие данные о беременных женщинах, инфицированных гриппом h2N1 в 2009 году и вирусом Зика в 2015 и 2016 годах, были закрыты после того, как эти эпидемии прошли. «Нам действительно нужны инвестиции в долгосрочную, хорошо финансируемую систему наблюдения, которая фиксирует исходы беременности».
Афшар вместе с коллегой из Калифорнийского университета в Сан-Франциско является одним из главных исследователей Реестра результатов коронавируса при беременности, который сейчас собирает данные из более чем 1100 U.С. беременным. Она надеется, что он даст ответы на такие насущные вопросы, как влияние на мать и плод лекарств, вводимых для борьбы с COVID-19; как инфекция влияет на иммунный статус матери; и следует ли и как применять препараты против свертывания крови беременным женщинам с COVID-19.
«Было очень странно консультировать женщин и их семьи, наблюдать за их стрессом и не иметь возможности давать им рекомендации, основанные на фактах», — говорит Афшар. «Я теряю сон из-за каждой женщины, о которой забочусь, чтобы убедиться, что делаю для нее правильные вещи.Я бы сказал, что то же самое и со мной ».
DOI: 10.1126 / science.abe1694
Больше из Новости
коз и газировка:
NPRПрияли Сур, 29 неделя беременности, дома в Дели 30 апреля. Боаз Слейтер Ли скрыть подпись
переключить подпись Боаз Слейтер ЛиПрияли Сур, 29 неделя беременности, дома в Дели 30 апреля.
Боаз Слейтер ЛиКогда в тот день позвонил врач, это было зловещее.
«Они сказали, что [моя жена Минал] перенесла остановку сердца в отделении интенсивной терапии, но сердцебиение ребенка было нормальным», — говорит Четан Вагмер, который работает в корпоративной компании. «Экстренное кесарево сечение пришлось сделать в самом отделении интенсивной терапии; не было времени переместить ее. Ребенок выжил, а Минал — нет».
Минал Вагмер была инфицирована вирусом COVID, была беременна на 32 неделе и в возрасте 32 лет, когда она умерла 8 апреля в больнице Кингсуэй в Нагпуре, городе в центральной Индии.
«Это тяжелая болезнь», — гневно говорит Четан. «Пожалуйста, если вы беременны, будьте осторожны».
Когда я пишу это из Дели, моя беременность достигла 32 недель. За последние восемь месяцев я провел много моментов, с тревогой размышляя о том, как лучше всего позаботиться о себе и своем будущем ребенке, живущем в стране, переживающей кризис. Часть этого времени я боролся с COVID.
Настоятельно рекомендуются регулярные дородовые визиты — еще чаще к концу беременности, чтобы мама и ребенок оставались здоровыми.Ранее в этом месяце количество ежедневных случаев заболевания в Индии колебалось около 400000, и почти каждое медицинское учреждение было преобразовано в больницу COVID, включая некоторые из них, предназначенные для дородового ухода.
Мое последнее дородовое наблюдение неделю назад означало ожидание в вестибюле больницы, пока я катал пациентов с COVID, тяжело дыша. И хотя я недавно переболела COVID и выздоровела, так что, вероятно, у меня был иммунитет, в этих условиях беременные женщины без иммунитета подвергаются большему риску заражения COVID. Но мой врач говорит, что отказ от личных консультаций подвергает риску и меня, и моего ребенка, поскольку такие состояния, как преэклампсия, можно пропустить, позвонив по телефону.
Некуда обратиться.
А есть беременные женщины, у которых есть вирус, которые борются за то, чтобы жить и вырастить новую жизнь в стране, где смерть кажется вездесущей; тела скапливаются в больницах и крематориях. По состоянию на вторник министерство здравоохранения Индии подтвердило 4329 случаев смерти от COVID-19 — самого смертоносного числа погибших за один день в стране с начала пандемии. Ученые говорят, что эти подсчеты, вероятно, сильно занижены.
Данные об уровне заболеваемости и смертности беременных женщин во время второй волны в стране пока недоступны.Но эксперты говорят, что ситуация для беременных с COVID стала более опасной.
«[С января 2020 года по февраль 2021 года] в нашей больнице мы наблюдали смерть одной беременной женщины с положительным диагнозом COVID», — говорит доктор Паял Агарвал, гинеколог в больнице Кингсуэй в Нагпуре и врач, лечивший Вагмера. «[С марта] каждый месяц умирает одна беременная женщина, инфицированная COVID».
«Если пациенты приходят поздно, их сложно спасти.Ключевым моментом является раннее вмешательство », — говорит Агарвал.
« Во второй волне наблюдается больше случаев COVID-положительных беременных женщин, которые нуждаются в госпитализации », — говорит д-р Сунеш Кумар, руководитель отделения акушеров и гинекологов All- Индийский институт медицинских наук (AIIMS).
Несмотря на правительственное руководство, в котором говорится, что не следует откладывать акушерское лечение беременных женщин с COVID, система здравоохранения Индии перегружена, чтобы помочь им всем. В больницах закончились койки, аппараты искусственной вентиляции легких и запасы кислорода .А многим беременным с COVID отказывают в приеме даже в критических ситуациях.
«Мы больница с отрицательным результатом на COVID. Мы не принимаем беременных с положительным результатом на COVID. Мы просим беременных женщин сдать отрицательный результат теста перед госпитализацией», — говорит Рагурам Маллайя, директор по неонатологии в одном из ведущих родильных домов Дели , Fortis La-Femme.
Недавние международные исследования связали коронавирус с более высоким уровнем материнской смертности и повышенным риском преждевременных родов и мертворождений.Несмотря на эту повышенную уязвимость, вакцинация не является вариантом в Индии, потому что администрация Моди заявляет, что неясно, безопасны ли доступные вакцины Covishield (AstraZeneca) и Covaxin во время беременности. Такие вакцины, как Pfizer и Moderna, данные которых показывают, что они безопасны для беременных женщин, все еще недоступны в Индии.
«Без руководства и поддержки со стороны правительства мы не хотим рисковать, вакцинируя беременных женщин», — говорит Агарвал.
В то время как медицинские работники соблюдают политику правительства не вводить вакцину беременным женщинам, многие игнорируют инструкции по лечению беременных женщин с COVID.
20 февраля у меня поднялась температура до 102 градусов по Фаренгейту. Я попросила мужа приложить холодный компресс к моему растущему животу. Я где-то читал, что повышенная температура может повлиять на плод. Я лежал, дрожа, и беспокоился о нашем ребенке.
Накануне у меня был положительный результат на COVID. Вдали от нашего дома в Дели мы поехали в сельскую местность на юге Индии, чтобы сменить обстановку за долгий год. Ближайшее медицинское учреждение было в часе езды, а больница общего профиля — в двух часах.Мой муж позвонил в больницу, где лечили пациентов с COVID во время первой волны, и объяснил мое состояние. Дежурный по вызову сказал ему, что ей нужно проконсультироваться со своим начальником, и отложил его.
«Извините, мы не можем вас отвезти», — ответила она через несколько минут. «Мы не принимаем пациентов с COVID». Он повторил, что я беременна. Она не двинулась с места.
Мой уровень кислорода в крови никогда не опускался ниже 95 (в пределах здорового диапазона, который составляет от 95 до 100), и в течение дня поднялась температура.Многим беременным женщинам не повезло — они нуждались в такой помощи, которую можно получить только в больнице, и не могли ее найти.
Родильные дома сказали, что ее отвезут в больницу с COVID. Больницы COVID отказались от нее.
Ануп Габале и Анкита Габале с детьми. Ануп Габале и Анкита Габале скрыть подпись
переключить подпись Ануп Габале и Анкита ГабалеАнуп Габале и Анкита Габале с детьми.
Ануп Габале и Анкита ГабалеУ Анкиты Габале 11 марта положительный результат на COVID. Она была на восьмом месяце беременности. Сначала был кашель, потом одышка. Через неделю после положительного результата теста у нее поднялась температура и начались преждевременные схватки. Компьютерная томография выявила сильную заложенность легких.
«Мы опробовали каждую больницу в Нандеде [город в Махараштре], чтобы Анкита, моя жена, могла вовремя получить медицинскую помощь», — говорит Ануп Габале.«Но все больницы отказали нам. Родильные дома сказали бы, что мы не принимаем пациентов с COVID, а больницы COVID сказали бы, что мы не можем принимать беременных».
Ануп говорит, что даже акушер-гинеколог Анкиты отказался обследовать ее физически и хотел только телеконсультации.
Ануп решил перевезти Анкиту в ближайший крупный город, Нагпур, после того как с помощью некоторых контактов обеспечил больничную койку. «Это было 10-часовое путешествие», — говорит он. «Несмотря на ее очень болезненное состояние, ни один врач не захотел сопровождать нас в машине скорой помощи, потому что она была инфицирована COVID.«
Поездка была мучительной.« Я была почти без сознания во время этого путешествия, — говорит Анкита. — Но я продолжала разговаривать со своим ребенком, умоляя его жить и поддержать меня ». На следующее утро она дала ответ. рождение недоношенной девочки
Обеспечение беременных женщин необходимой им помощи
3 мая в Нойде, городе на границе с Дели, показания кислорода 23-летней Виниты Рагхав резко упали до 63. Она была на восьмом месяце беременности. и госпитализирован в частную больницу из-за высокой температуры.
«Как только тест на COVID оказался положительным, больница попросила нас уйти», — говорит Шубхани, сестра Рагхава. «Затем мы пошли от двери к двери, по крайней мере, в 15 других больницах. Никто не хотел принимать Виниту». После 12-часового поиска они нашли койку для Рагхав в правительственной районной больнице Канширам в Касне, Нойда, но к тому времени она остро нуждалась в доноре плазмы. Хотя международные исследования показали, что лечение плазмой выздоравливающих не дает терапевтических преимуществ для пациентов, госпитализированных с COVID, врачи в Индии до недавнего времени использовали плазмотерапию для таких пациентов, как Рагхав.
Когда система общественного здравоохранения Рагхав вышла из строя, активисты сообщества сплотились, чтобы помочь — используя WhatsApp, чтобы найти Рагхав и других беременных женщин поддержку и предметы снабжения, в которых они нуждаются.
«За последние несколько недель мы получили так много запросов от беременных женщин, которые срочно нуждаются в аппарате искусственной вентиляции легких или плазме», — говорит Абхинав Трипати, 20-летний доброволец, который входит в сеть групп поддержки WhatsApp COVID на низовом уровне.
В течение нескольких секунд после получения сообщения с просьбой о помощи информация передается другим группам WhatsApp с просьбой сообщить всем, кто находится в этом районе и может помочь.
Через несколько часов после того, как просьба Рагхав о плазме была разослана группам, донор поехал в больницу, чтобы помочь ей. Вскоре ее состояние стабилизировалось.
«У нас есть специальный человек, который занимается случаями беременных с COVID, который немедленно делится потребностями беременных женщин с группами WhatsApp по всей Индии, чтобы получить неотложную помощь», — говорит Трипати. «Иногда мы добиваемся успеха. Но иногда мы получаем еще одно сообщение в течение нескольких секунд после первого, в котором говорится, что мать или мать и ребенок умерли.«
Задержки могут быть фатальными.
В случае Вагмер к тому времени, когда ей оказали помощь, было уже слишком поздно.
«К тому времени, когда Минал пришла к нам, она была на 20-м дне заражения, и уже было 75% повреждений легких», — говорит Агарвал. «Мы интубировали ее и поместили на искусственную вентиляцию легких, но она снова потеряла сознание и у нее случилась остановка сердца».
Врачи выполнили посмертное кесарево сечение в качестве последнего средства для реанимации и спасения ребенка. Это сработало для ребенка, но Вагмер не выжил.Иваан родился 8 апреля, всего за несколько минут до смерти матери.
«Мы назвали его Ивааном по желанию Минала», — говорит Четан. «Даже когда Минал изо всех сил пыталась дышать из-за COVID, она постоянно спрашивала врачей о здоровье ребенка. Как мать, все, что она хотела, — это чтобы ее ребенок жил».
Прияли Сур — мультимедийный журналист из Нью-Дели. Она много писала о социальной справедливости, гендерных вопросах и правах беженцев в Южной Азии, на Ближнем Востоке и в Африке.Она является основателем The Azadi Project . Она пишет в Твиттере @priyalisur .
Беременность и COVID: что говорят данные
Ялда Афшар была на втором месяце беременности, когда в феврале прошлого года в США начали появляться сообщения о COVID-19. Как акушер, ведущий беременность с высоким риском в Калифорнийском университете в Лос-Анджелесе, Афшар знала, что респираторные вирусы особенно опасны для беременных женщин.Данных о влиянии вируса SARS-CoV-2 было очень мало, и по мере того, как число случаев увеличивалось, она чувствовала, что летит вслепую, как при консультировании своих пациентов, так и при преодолении собственных опасений по поводу заражения вирусом и его передачи. своему ребенку и семье. Но ее ситуация также сблизила ее с женщинами, которых она лечила. «У меня появилось чувство солидарности, которого я не чувствовала раньше», — говорит она. «Это было вдохновением просто работать усерднее и пытаться получать ответы быстрее».
Afshar запустил один из первых регистров в США для отслеживания женщин, у которых был положительный результат теста на вирус во время беременности, работая с коллегами со всей страны, чтобы набирать и следить за участниками.В течение 2020 года было запущено более десятка подобных проектов.
Теперь, когда пандемия началась более года назад, исследования групп по всему миру показали, что беременные женщины с COVID-19 подвержены более высокому риску госпитализации и тяжелого заболевания, чем женщины того же возраста, которые не беременны. Показатели тяжелых заболеваний и смерти также выше среди беременных женщин из некоторых расовых и этнических меньшинств, чем среди женщин, не принадлежащих к меньшинствам, что отражает ситуацию среди более широких слоев населения.
Хорошая новость заключается в том, что младенцы в основном избавляются от тяжелой респираторной инфекции и не часто болеют. Образцы плаценты, пуповины и крови матери и ребенка показывают, что вирус редко передается от матери к плоду. Однако некоторые предварительные данные предполагают, что заражение вирусом может повредить плаценту, что может привести к травмам ребенка.
Остается много вопросов. Исследователи хотят знать, насколько широко распространена инфекция COVID-19 среди беременных женщин, поскольку большинство данных собираются от женщин, которые попадают в больницу по какой-либо причине во время беременности.Они также изучают, являются ли женщины более уязвимыми к вирусной инфекции — или к ее последствиям — на любом этапе беременности или во время послеродового восстановления.
В частности, отсутствуют данные о безопасности вакцинации. Согласно установленным нормам, ни один из основных производителей вакцин не включил беременных женщин в свои первые испытания, хотя некоторые текущие и запланированные испытания теперь включают их. Когда системы здравоохранения во всем мире начали выпускать уколы, регулирующие органы предлагали противоречивые или расплывчатые рекомендации о том, следует ли предлагать укол беременным женщинам.В январе Всемирная организация здравоохранения (ВОЗ) рекомендовала, чтобы вакцины с РНК-мессенджерами, производимые Moderna и Pfizer / BioNTech, предлагались только беременным женщинам из группы повышенного риска — тем, кто работает на передовых должностях или с существующими заболеваниями — и только после консультации врач. Позже он добавил уточняющие формулировки, в которых говорилось, что вакцины не представляют определенного риска для беременности. Представитель ВОЗ сообщил агентству Nature , что из-за отсутствия данных агентство «не может предоставить широкую рекомендацию по вакцинации беременных женщин».
В подавляющем большинстве случаев врачи, с которыми связались Nature , говорят, что они рекомендуют вакцину беременным женщинам после консультации с врачом. «Учитывая то, что мы знаем о повышенном риске госпитализации, смертности, преждевременных родов — для меня это не проблема, — говорит Кристина Адамс Уолдорф, акушер и исследователь Вашингтонского университета в Сиэтле.
Женщина одевает ребенка, рожденного в результате кесарева сечения, когда ее интубировали в больнице.Предоставлено: Джон Мур / Гетти
. Пренатальные рискиНеудивительно, что респираторные вирусы представляют угрозу для беременных женщин, легкие которых и так работают тяжелее, чем обычно. По мере роста матка прижимается к диафрагме, уменьшая емкость легких и затрудняя снабжение кислородом, распределяемым между матерью и плодом. Вдобавок ко всему, беременность ослабляет иммунную систему, чтобы не навредить ребенку. Это делает женщин более восприимчивыми к осложнениям от инфекций. Возьмем грипп: зараженные гриппом беременные подвергаются более высокому риску госпитализации по сравнению с небеременными женщинами 1 .Беременные женщины, заразившиеся гриппом h2N1 во время пандемии 2009–2010 годов, подвергались более высокому риску преждевременных родов и мертворождений 2 .
Итак, акушеры во всем мире с растущей тревогой наблюдали в начале прошлого года за распространением инфекции SARS-CoV-2 во всем мире, беспокоясь о том, как это повлияет на их двойную подопечную: мать и плод.
Самые ранние данные из Китая показали, что состояние беременных женщин не намного хуже, чем у небеременных женщин того же возраста 3 . Но врачи были настроены скептически.«Это не очень нашло отклик у большинства врачей, занимающихся вопросами материнства и плода», — говорит Андреа Эдлоу, акушер из Центра репродуктивной биологии Винсента при Массачусетской больнице общего профиля в Бостоне. Кроме того, по ее словам, все видели у своих пациентов признаки: «Беременным женщинам становилось хуже, чем другим женщинам».
Картина начала заполняться потоком репортажей со всего мира. Анализ 77 когортных исследований, опубликованных в сентябре прошлого года 4 , показал, что беременные женщины относятся к группе высокого риска.В обзор были включены данные более 11400 женщин с подтвержденным или подозреваемым COVID-19, которые были госпитализированы во время беременности по любой причине. Вероятность госпитализации беременных с диагнозом COVID-19 в отделение интенсивной терапии (ОИТ) была на 62% выше, чем у небеременных женщин репродуктивного возраста, а вероятность того, что им потребуется инвазивная вентиляция легких, была на 88% выше. Исследование 5 , проведенное Центрами по контролю и профилактике заболеваний США (CDC), подтвердило эти результаты. В исследование было включено более 400 000 женщин с положительным тестом и симптомами COVID-19, из которых 23 434 были беременными, и было обнаружено аналогичное увеличение шансов госпитализации в ОИТ и инвазивной вентиляции у беременных (см. «Риски COVID во время беременности»).
Источник: исх. 4
Медицинские работники должны быть осведомлены о том, что беременные женщины реже, чем небеременные, проявляют симптомы COVID-19, — говорит Шакила Тангаратинам, исследователь материнского и перинатального здоровья из Университета Бирмингема, Великобритания, которая провела анализ. 4 из 77 исследований. Но она признала, что в выборку были включены только женщины, которые по какой-то причине были госпитализированы, и что это могло скрыть масштаб проблемы.«Я думаю, что нам нужно систематически начинать получать информацию о том, что происходит в обществе», — говорит она.
Беременные женщины с COVID-19 имели более высокие показатели преждевременных родов, чем женщины без этого заболевания, согласно данным двух регистров, которые отслеживали более 4000 женщин с подтвержденным или подозреваемым COVID-19 в Соединенных Штатах и Соединенном Королевстве 6 . Двенадцать процентов участников реестра Великобритании родили до 37 недель, по сравнению с 7 процентами на 2020 год.5% по Англии и Уэльсу; в Соединенных Штатах у 15,7% женщин с COVID-19 были преждевременные роды (ожидаемый национальный показатель составляет 10%). Согласно анализу Тангаратинама 4 , у беременных женщин с COVID-19 шансы на преждевременные роды в три раза выше, чем у женщин без этого заболевания.
Беременные из расовых или этнических меньшинств, похоже, испытывают те же различия, которые исследователи находят в результатах COVID-19 среди более широких слоев населения. «Мы идем по тому же пути», — говорит Моника МакЛемор, изучающая репродуктивную справедливость в Калифорнийском университете в Сан-Франциско.Чтобы узнать больше, Афшар сотрудничает с МакЛемором и другими, которые вовлекают сообщество в свои исследования — их реестр из более чем 1300 человек составляет 10% чернокожих и 36% латиноамериканцев или латиноамериканцев, потому что группа активно набирает разнообразную группу пациентов. В когорту также входят трансгендеры.
Множественные исследования сходятся воедино по другим факторам риска, ухудшающим COVID-19 во время беременности, включая ожирение, высокое кровяное давление и гестационный диабет 4 . Но необходимы дополнительные данные, чтобы количественно оценить роль каждого фактора, говорит Тангаратинам.
От мамы к ребенкуЕсли мать заразится COVID-19, пострадает ли ее ребенок? Преждевременные роды могут привести к проблемам со здоровьем в более позднем возрасте. Но чаще всего преждевременные роды у женщин с COVID-19 происходят в последние три месяца беременности, когда у плода наилучшие шансы на здоровое развитие.
Обнадеживает то, что COVID-19 до сих пор не был связан с явным увеличением частоты мертворождений или остановкой роста плода. «Мы можем быть относительно обнадеживающими, потому что, если мы беспокоимся о мертворождении или ограничении роста, это маловероятно», — говорит Кристоф Лис, акушер из Имперского колледжа Лондона, который был частью команды, которая сравнивала данные реестра для 4000 человек. женщины в США и Великобритании.
Одним большим неизвестным на раннем этапе пандемии было то, может ли SARS-CoV-2 передаваться от матери к ребенку. Эдлоу, стремясь выяснить это, перевела свою команду от исследований материнского ожирения на мышах к созданию реестра беременных пациенток и хранилища биологических образцов. Поскольку второстепенные лаборатории вокруг них закрылись, другие исследователи-медики пожертвовали оборудование и реагенты, а команда Эдлоу начала сбор и изучение материнской плазмы, плазмы пуповины и плаценты.
Исследования, опубликованные ее группой в декабре прошлого года. 7 присоединились к хору данных, которые показали, что эта «вертикальная передача» встречается редко.У 62 беременных женщин, у которых был положительный результат теста на SARS-CoV-2 с помощью мазка из носа или горла, команда Эдлоу не обнаружила признаков вируса в крови или пуповинной крови, и ни один из 48 детей, у которых был взят мазок, не дал положительного результата на вирус. при рождении. «Радость SARS-CoV-2 заключается в том, что новорожденные не заболевают и не умирают», — говорит Эдлоу.
Беременная женщина проходит вакцинацию в Пенсильвании. Правительственные учреждения здравоохранения дают противоречивые советы по вакцинации беременных.Предоставлено: Hannah Beier / Reuters
. ГруппаАфшар также обнаружила, что младенцы, рожденные от инфицированных матерей, в целом живут хорошо. В исследовании 8 , в котором сравнивали 179 детей, рожденных женщинами с положительным результатом на SARS-CoV-2, с 84 от матерей с отрицательным результатом, большинство детей были здоровыми при рождении и в течение 6–8 недель после него.
Вопрос о том, передается ли иммунитет матери ребенку, немного сложнее. Команда Эдлоу и другие обнаружили антитела к SARS-CoV-2 в пуповинной крови инфицированных женщин 9 , 10 , но пока неясно, насколько эти уровни защиты обеспечивают плоду. , — говорит Эдлоу.
Тяжелые вирусные инфекции у матерей связаны с повышенным риском депрессии и расстройства аутистического спектра у их детей. 11 , и исследователи задались вопросом, может ли SARS-CoV-2 иметь такой же эффект. Пока нет доказательств того, что инфекция SARS-CoV-2 у матерей может влиять на их детей таким образом, и для установления любых таких связей могут потребоваться годы, но некоторые исследователи наблюдают за своими когортами на предмет задержек в неврологическом развитии; Команда Афшара будет следить за младенцами в первый год после рождения.
В редких случаях плацента может быть ключевым звеном в заболевании, — говорит Дэвид Бод, акушер из Лозаннского университета в Швейцарии, который изучает группу из 1700 беременных женщин со всего мира, используя архитектуру реестра. команда ученых разработала для изучения вируса Зика в 2009 году.
Неопубликованные данные Бода предполагают, что в небольшом количестве случаев COVID-19 у беременных женщин воспалительная реакция — защита организма от вируса — повреждает ткань плаценты. способ разрушения легочной ткани.Он заметил, что в трех случаях дети, матери которых показали эти плацентарные изменения, родились с повреждением головного мозга.
Данные вакцины недействительныВсе это убеждает большинство врачей в том, что беременным женщинам следует отдавать приоритет вакцинации против COVID-19. Но поскольку ранние испытания вакцины исключали беременных женщин, остаются без ответа вопросы о безопасности вакцин в этой группе. «Я думаю, что было огромной ошибкой не включать их, потому что теперь практически каждый стал подопытным кроликом», — говорит Адамс Уолдорф.
Регулирующие органы пошли разными путями, оставив многих беременных женщин принимать решение самостоятельно. И CDC, и Объединенный комитет Великобритании по вакцинации и иммунизации рекомендуют беременным женщинам с высоким риском заболевания — имеющим основное заболевание или работающим на передовой — решить вместе с врачом, следует ли им делать укол. Швейцарское правительство изначально не уделяло внимания беременным женщинам, когда началось внедрение вакцины, ссылаясь на отсутствие данных. Бод не согласен с этим решением, утверждая, что риск заболевания для беременных выше и что биология вакцины с мРНК не представляет для них особой угрозы.«Очень, очень, очень маловероятно, что эта вакцина вызовет какие-либо проблемы у беременной пациентки или плода». Швейцарское федеральное управление общественного здравоохранения теперь предлагает беременным женщинам с определенными хроническими заболеваниями подумать о вакцинации.
В Соединенных Штатах Управление по санитарному надзору за качеством пищевых продуктов и медикаментов и Центр контроля заболеваний контролируют эффекты вакцинации у беременных женщин. Команда Вашингтонского университета провела опрос среди беременных, кормящих или планирующих беременность женщин, получивших вакцину, и к концу января собрала 12 000 ответов.Главный медицинский советник США Энтони Фаучи заявил в феврале, что 20 000 женщин получили вакцины Pfizer / BioNTech или Moderna, и агентства не обнаружили «красных флажков». И почти через год после того, как началась фаза I испытаний вакцины COVID-19 на людях, Pfizer начала испытания на беременных женщинах.
Исследователи и группы поддержки хотят использовать пример COVID-19, чтобы изменить стандарты будущих клинических испытаний и с самого начала охватить беременных женщин. Руководители Национального института здоровья ребенка и развития человека Юнис Кеннеди Шрайвер в Бетесде, штат Мэриленд, входящего в состав Национального института здоровья США, в феврале заявили, что 12 «не следует защищать беременных и кормящих людей от участия в исследованиях». а скорее должны быть защищены с помощью исследований ».
Беспокойство о том, что эта группа будет забыта, в первую очередь побудило Афшар начать свое сотрудничество. «Беременные люди серьезно исключаются из учебы. И если мы не проводим исследования, чтобы ответить на эти вопросы, никто другой не сделает этого ».
. 4 мг: 30 или 100 шт.
4 мг: 30 или 100 шт.
 100 мг: 15, 30 или 90 шт.
100 мг: 15, 30 или 90 шт. 25 мг: 10, 14, 15, 20, 28, 30, 40, 42, 45 или 60 шт.
25 мг: 10, 14, 15, 20, 28, 30, 40, 42, 45 или 60 шт. 25 мг: 20 шт.
25 мг: 20 шт. 100 мг: 60 или 100 шт.
100 мг: 60 или 100 шт. 30 мл, 50 мл или 100 мл с дозир. капельн. устройством
30 мл, 50 мл или 100 мл с дозир. капельн. устройством