Уход за кожей новорожденного ребенка
Кожа новорожденного малыша требует особого, нежного ухода, который поможет поддержать ее здоровье. Когда у ребенка чистая и здоровая кожа, он не только хорошо себя чувствует, но и защищен от болезнетворных микробов, ведь именно кожа выступает как барьер на пути их проникновения в организм.
Уход за пуповинным остатком
После рождения ребенка пуповина отсекается, перевязывается или накладывается специальная клемма. Пуповинный остаток, длина которого обычно не превышает 10 см, постепенно высыхает и самостоятельно отпадает на 3-15 день. Не стоит «помогать» пуповинному остатку отпасть (крутить, тянуть), так как это может вызвать кровотечение.
В настоящее время практикуется так называемое «сухое ведение» пуповинного остатка:
- Пуповинный остаток до его отпадения необходимо держать сухим, в идеале нужно оставлять его неприкрытым одеждой на воздухе, если позволяет температура в комнате
- Не травмировать одноразовыми подгузниками или резинкой от ползунков
- Пуповинный остаток следует держать в чистоте: вся одежда должна быть постирана и выглажена, руки мамы всегда должны быть вымыты с мылом
- Пуповинный остаток не следует обрабатывать никакими антисептиками, так как вместе с патогенной флорой уничтожается и нормальная флора, заселяющая кожу
- При случайном загрязнении пуповинного остатка следует тщательно промыть его стерильной водой.
 Если стерильной воды нет – кипяченой водой с мылом. Затем высушить стерильной марлей и оставить на воздухе
Если стерильной воды нет – кипяченой водой с мылом. Затем высушить стерильной марлей и оставить на воздухе
Если пуповинный остаток не отпал на 15 день жизни малыша, необходимо обратиться к врачу.
Пока пуповинный остаток не отпал, ребенка купать нельзя: на этот период рекомендуется ежедневное умывание лица прохладной водой, обмывание попки под теплой проточной водой после каждого стула, ежедневное обтирание тела малыша губкой или мягким кусочком ткани, смоченными в теплой кипяченой воде 37-38⁰С (пуповинный остаток при этом остается сухим).
После отпадения пуповинного остатка можно приступать к купаниям.
Воздушные ванны
Перед купанием в течение 1-2 минут дайте малышу полежать раздетым. Воздушные ванны стимулируют кожное дыхание, являются профилактикой опрелостей и дают маме возможность в спокойной обстановке позаниматься с малышом гимнастикой или сделать ему легкий массаж. В будущем продолжительность воздушных ванн можно увеличивать, и уже к концу первого года жизни малыш может находиться без одежды до 30 минут./121386666-56a76f563df78cf77295ec5e.jpg)
Купание
Купать новорожденного следует ежедневно. Эта процедура необходима не только для поддержания чистоты – купание стимулирует циркуляцию крови, укрепляет нервную систему и способствует психомоторному развитию ребенка. Чтобы водные процедуры доставили вашему малышу удовольствие, купайте его в вечернее время до вечернего кормления.
При незажившей пупочной ранке новорожденного следует купать в кипяченной теплой воде с температурой +35-38⁰С в детской ванночке. Обязательно используйте специальный термометр, так как определение температуры воды «на ощупь» для купания ребенка не подходит – это связано с различиями температурной чувствительности и температуры комфорта у взрослого и новорожденного.
Чтобы избежать чрезмерного высушивания кожи, малыша купают с детским мылом всего 1 раз в неделю, в остальное время ограничиваясь водой.
Купать малыша лучше всего в одно и то же время, чтобы выработать режим. Купание проводится в течение 10-15 минут в зависимости от настроения ребенка. В завершение водных процедур кожу ребенка необходимо аккуратно промокнуть с помощью мягкого полотенца – вытирать влагу не нужно.
После купания не забудьте смазать все складочки кожи детским молочком или кремом и, если необходимо, почистите уши малыша ватными жгутиками.
Обработка пупочной ранки
Если пупочная ранка еще не зажила, ее следует обработать после купания. Для этого используют 3% раствор перекиси водорода и 70% этиловый спирт (вместо спирта можно использовать 5% раствор калия перманганата). Капните капельку перекиси в пупок, затем аккуратно протрите отделяемое кусочком стерильного бинта, затем капните туда же капельку 70% этилового спирта, промокните бинтом.
Не используйте для этой процедуры ватные палочки – чем меньше Вы будете травмировать пупок малыша, тем быстрее он заживет. В последнее время рекомендуется воздерживаться от применения красящих веществ, чтобы не пропустить красноту и другие признаки воспаления пупочной ранки.Обработку пупка прекращают, когда пупочная ранка полностью заживет – как правило, это происходит через 5-7 дней.
Гигиенические процедуры – не только обязательный ритуал, необходимый для здоровья ребенка, но и незабываемые минуты счастья, которые мама разделяет со своим малышом!
Материал подготовлен на основании Информационно-образовательного вестника «Здоровье семьи». – 2010. – № 1.
Уход за пупком новрожденного | Pampers
Пупок новорожденного — популярный предмет вопросов молодых родителей. Как держать остаток пуповины сухим, пока он не отвалится? Какие признаки инфекции пупочной ранки и когда стоит звонить врачу? Ответы на эти вопросы вы найдете в этой статье.
Что такое остаток пуповины и когда он отпадает
Пока малыш находился в матке, через пуповину он получал питательные вещества и кислород. Когда малыш рождается, пуповину зажимают и обрезают. Это не больно, так как в пуповине нет нервных окончаний.
Зажим (или «прищепка») обычно остается на один-два дня. Его можно снимать, как только остаток пуповины подсохнет и перестанет кровоточить.
После того как зажим будет снят, на животе малыша будет остаток пуповины, который постепенно засохнет, затвердеет и из желтого станет коричнево-черным.
Остаток пуповины обычно отпадает сам в течение нескольких недель с момента рождения малыша. Если этого не случилось в течении трех недель от момента рождения, обратитесь к педиатру.
В некоторых случаях есть причина, почему остаток пуповины не отпадает: например, инфекция или нарушение иммунной системы. Точную причину сможет установить врач.
Когда остаток отпадет, образуется ранка. Она может слегка мокнуть из-за выделяющихся жидкостей. Держите пупок новорожденного сухим и чистым, и в скором времени он полностью заживет. Если пупочная ранка не зажила в течение двух недель после того, как остаток пупка отвалился, обратитесь к педиатру.
Как ухаживать за остатком пуповины и пупочной ранкой
Главное — держать область пупка в сухости и чистоте. Очищайте пупок, когда меняете подгузник или купаете малыша.
Вот советы, к которым стоит прислушаться:
Держите остаток пуповины сухим и чистым. Сейчас специалисты рекомендуют «сухой метод» — остаток пуповины контактирует с воздухом, его не следует мочить или использовать мази. Возможно, вы слышали о варианте ухода, когда остаток пуповины протирают спиртом, но при современном подходе лучшим способом считается подождать, пока остаток отвалится естественным путем.

Избегайте раздражения. Старайтесь сделать так, чтобы подгузник не соприкасался с остатком пуповины. Пояс подгузника можно загибать или пользоваться одноразовым подгузником с вырезом для пупка, например Pampers Premium Care.
Следите за признаками инфекции. Прозрачные выделения, капли крови и корочки в процессе заживления пупка — не повод для беспокойства. Но если вы заметили какие-либо признаки воспаления или у ребенка поднялась температура, обратитесь к врачу.
Не пытайтесь оторвать остаток. Пупочный остаток должен отвалиться сам. Не пытайтесь оторвать его, будьте терпеливы.
Следите за признаками кровотечения. Когда пупочный остаток отвалится, вы можете заметить несколько капель крови, и это совершенно нормально. Если крови больше, свяжитесь с вашим педиатром.
Не кладите на пупок монетку и не заклеивайте пластырем.

Купание малыша в период заживления пупка
Пока остаток пуповины не отвалится и ранка не заживет, лучше не купать малыша, а протирать его влажной губкой или тканевой салфеткой два-три раза в неделю. Заодно вы можете очищать область пупка.
Чтобы помыть малыша таким образом, вам понадобятся:
миска с теплой водой
тканевая салфетка или маленькое полотенце
детское мыло
смоченный водой ватный шарик
полотенце
чистый подгузник
сменная одежда
Положите малыша на мягкую плоскую поверхность: на матрасик на пеленальном столике или расстеленное на полу полотенце. Все предметы из списка должны быть при этом у вас под рукой. Никогда на оставляйте малыша без присмотра во время водных процедур, если он находится на высокой поверхности — например на пеленальном столике. Пристегните его ремнями безопасности и дополнительно придерживайте одной рукой.
Все предметы из списка должны быть при этом у вас под рукой. Никогда на оставляйте малыша без присмотра во время водных процедур, если он находится на высокой поверхности — например на пеленальном столике. Пристегните его ремнями безопасности и дополнительно придерживайте одной рукой.
Заверните малыша в полотенце, оголяя только те части тела, которые протираете. Так ему будет тепло и комфортно. Первым протрите личико, не используя мыло, чтобы оно не попало в глаза. Затем добавьте мыло в миску с водой и начните протирать остальные части тела, уделяя внимание складочкам на шее, за ушами, в области гениталий.
Обрабатывая пупок новорожденного, следуйте советам, перечисленным выше. Область вокруг пупка можно протереть смоченным в воде ватным шариком, но при этом не мочите сам остаток пуповины.
Как только остаток пуповины отвалится, можно искупать малыша в детской ванной или раковине.
Смена подгузников в период заживления пупка
Из нашей отдельной статьи вы узнаете, как менять подгузник малышу. В первые недели будьте особенно аккуратны, чтобы не задеть и не намочить остаток пуповины, меняя малышу подгузник.
В первые недели будьте особенно аккуратны, чтобы не задеть и не намочить остаток пуповины, меняя малышу подгузник.
Если остаток пуповины еще не отвалился, загибайте подгузник на животике малыша или используйте подгузники с вырезом для пупка, чтобы предотвратить трение и попадание мочи в область пупка.
Признаки инфекции
При соблюдении гигиены инфицирование пупочной ранки маловероятно. Но стоит обратиться к врачу сразу же, когда вы заметили один из этих признаков:
желтые выделения с неприятным запахом из области пупка
покраснение кожи в области пупка
отек
малыш плачет, когда вы касаетесь области пупка, тем самым сообщая, что ему больно
Возможные проблемы
Когда дело касается пупка и пуповинного остатка, есть два состояния, которые встречаются у малышей. Обратитесь к педиатру, если вы заметили у ребенка признаки одного из них:
Обратитесь к педиатру, если вы заметили у ребенка признаки одного из них:
Фунгус пупка (гранулема). После того как остаток пуповины отпадет, вы можете заметить красноватый влажный узелок, который может увеличиваться и из него выделяется чуть-чуть жидкости. В некоторых случаях он исчезнет примерно через неделю, но если нет — обратитесь к педиатру
Пупочная грыжа. Если у малыша выпирает пупок, когда он плачет, возможно, это пупочная грыжа. Пупочная грыжа — это небольшое отверстие в брюшной стенке, через которое выпячиваются ткани, когда есть давление, например когда малыш плачет. Пупочная грыжа обычно заживает в возрасте 12–18 месяцев.
Часто задаваемые вопросы
- Когда отпадает пуповинный остаток?
Может пройти от десяти дней до трех недель с момента рождения до того, как остаток пуповины отвалится.
- Какие признаки инфекции пупочной ранки?
Эти признаки могут говорить о том, что область пупка инфицирована:
- желтые выделения с неприятным запахом из области пупка
- покраснение кожи в области пупка
- отек
- малыш плачет, когда вы касаетесь области пупка
- Как выглядит пупок новорожденного после того, как отваливается пупочный остаток?
Когда остаток отпадет, образуется ранка, которая должна зажить.
 Ранка может слегка мокнуть из-за выделяющихся жидкостей. Держите пупок сухим и чистым, и в скором времени он полностью заживет. Если пупочная ранка не зажила в течение двух недель после того, как остаток пупка отвалился, обратитесь к педиатру.
Ранка может слегка мокнуть из-за выделяющихся жидкостей. Держите пупок сухим и чистым, и в скором времени он полностью заживет. Если пупочная ранка не зажила в течение двух недель после того, как остаток пупка отвалился, обратитесь к педиатру. - Как сделать так, чтобы пупочный остаток отвалился быстрее?
Держите область пупка открытой, по возможности на воздухе. Не тяните и не ковыряйте остаток, он отпадет сам спустя несколько недель после рождения малыша. Если этого не произойдет, проконсультируйтесь с педиатром.
- Как быстро заживает пупочная ранка после того, как отвалится пуповинный остаток?
Кожа пупка может быть слегка красноватой, когда отвалится пуповинный остаток, но обычно ранка заживает где-то в течение двух недель. Если этого не происходит, проконсультируйтесь с педиатром.
Спустя несколько недель после появления малыша на свет пуповинный остаток отпадет и вы сможете любоваться пупочком вашего крохи. Еще одно напоминание о том, как быстро растут и развиваются младенцы. Заботясь о малыше во время первых недель его жизни, родителям нужно много чего держать в голове, и для кого-то это первый и незнакомый опыт. Поэтому под рукой удобно иметь запас всего самого необходимого — в первую очередь влажных салфеток и подгузников. А купить их можно со скидкой.
Заботясь о малыше во время первых недель его жизни, родителям нужно много чего держать в голове, и для кого-то это первый и незнакомый опыт. Поэтому под рукой удобно иметь запас всего самого необходимого — в первую очередь влажных салфеток и подгузников. А купить их можно со скидкой.
Уход за пупком — Клиника ISIDA Киев, Украина
30 июля 2017
9 месяцев малыш был связан с мамой пуповиной. Сейчас необходимость в нем отпала, и пупочная ранка совсем скоро заживет. Это естественный процесс!
После рождения ребенка врач зажимает остаток пуповины специальным зажимом. Через несколько дней эта часть высыхает и отпадает. Обычно этот процесс длится 4-10 дней (в зависимости от толщины пуповины). После этого остается пупочная ранка, которая постепенно (примерно за 10-14 дней) затягивается, а окончательно заживает до конца первого месяца жизни малыша.
Современный подход к уходу за пупком младенца отличается от того, который был принят в педиатрии 10-20 лет назад.
Наша практика доказала: заживление пупка при правильном уходе происходит гораздо лучше без лишнего вмешательства. Если процесс идет естественным путем, специально обрабатывать пупочную ранку лекарственными средствами не нужно. Необходимость использования подсушивающих и дезинфицирующих растворов или других средств может определить только детский врач. Поэтому, в случае возникновения каких-либо сомнений и тревожных симптомов, важно без промедления обращаться к педиатру.
Чтобы пупочная ранка затянулась без осложнений, родителям важно придерживаться следующих правил.
Самое главное – обеспечить свободную циркуляцию воздуха в этой зоне. Так остаток пуповины быстрее подсохнет, а пупочная ранка затянется. Устраивать ребенку воздушные ванны в течение нескольких минут 3-4 раза в день можно с самого рождения.
Важно отворачивать край подгузника так, чтобы он не натирал пупок малыша. Существуют специальные подгузники для новорожденных, которые позволяют оставить область пупка открытой.

Не надо помогать пуповине отпасть, это должно произойти естественным путем.
Старайтесь следить за тем, чтобы кожа вблизи пупка была сухой. Тщательно протирайте ее, удаляя любую влагу. Малышу не больно – остаток пуповины не имеет нервных окончаний.
Важно не кутать ребенка: его одежда не должна перекрывать доступ воздуха. Свободные распашонки, штанишки с мягким поясом, которые можно спустить ниже, пеленки и легкие одеяла позволят области пупка дышать.
Некоторые родители начинают купать малыша уже в первые дни жизни. Врачи нашей клиники предпочитают повременить с купанием в ванне до отпадения остатка пуповины. Не требуется и применения раствора марганцовки – это очень вредно для нежной кожи новорожденного.
После того, как пупочный остаток отпадет, уход за пупком практически не меняется. Если корочки нет, то пупочная ранка не требует специальной обработки.
После водных процедур ее бережно просушивают ватным тампоном и дают подсохнуть.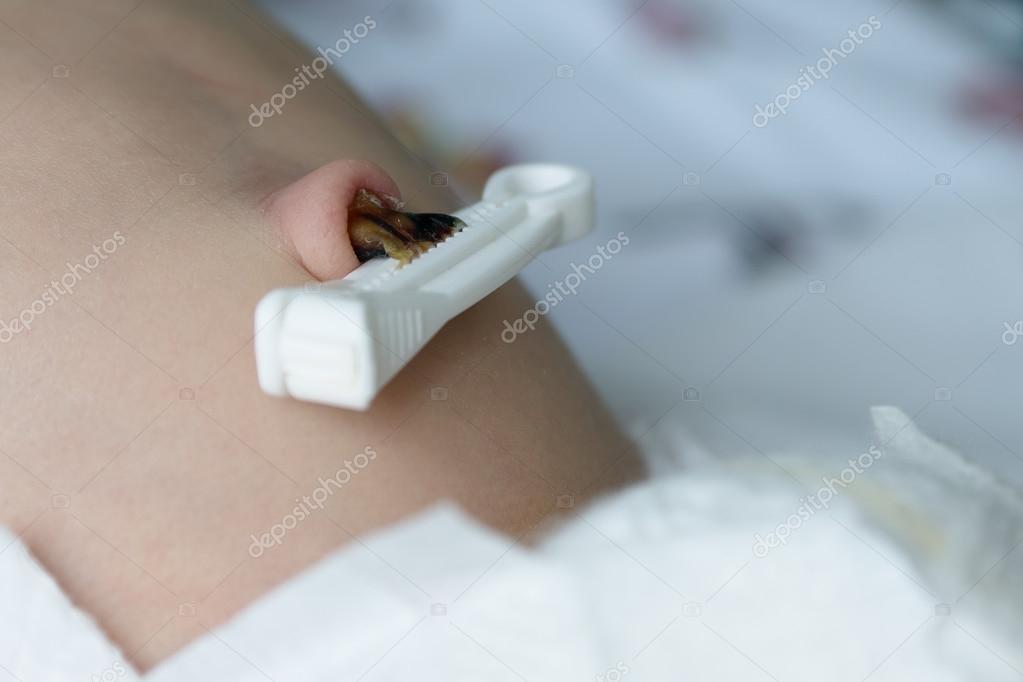
Внимание!
Не следует пытаться изменить форму пупка пластырем или другими средствами. Это не поможет, но очень усложнит заживления ранки. Даже если кажется, что пупок ребенка слишком большой или неправильной формы, не волнуйтесь – со временем все изменится! У каждого человека пупок имеет ту форму, которая определена его генетикой.
Если заживление пупка идет нормально, он не требует никакой обработки. Но если вы заметили выделения, кровь или воспаление, срочно обратитесь к педиатру!
ПУПОЧНАЯ РАНКА У НОВОРОЖДЕННЫХ
ПУПОЧНАЯ РАНКА У НОВОРОЖДЕННЫХ
Первичную обработку и перевязку пуповины производят ещё в роддоме после полного прекращения пульсации её сосудов, что обычно происходит через 2 – 3 мин после рождения плода. Перед пересечением пуповины её протирают спиртом и накладывают два стерильных зажима на расстоянии 10 и 2 см от пупочного кольца. Пуповину между зажимами обрабатывают 5% раствором йода и пересекают стерильными ножницами. На этом месте остается пупочная культя (остаток), кот орый высыхает и отпадает самостоятельно естественным образом через несколько дней. Уход за пуповинным остатком осуществляет врач.
Пуповину между зажимами обрабатывают 5% раствором йода и пересекают стерильными ножницами. На этом месте остается пупочная культя (остаток), кот орый высыхает и отпадает самостоятельно естественным образом через несколько дней. Уход за пуповинным остатком осуществляет врач.
Нет необходимости держать ребёнка в роддоме, пока у него не отпадет остаток пуповины. Это даже отражено в Приказе N 345 Минздрава РФ «О совершенствовании мероприятий по профилактике внутрибольничных инфекций в акушерских стационарах»: «С эпидемиологических позиций оправдан курс на раннюю выписку (на 2 — 4 сутки после родов), в том числе до отпадения пуповины».
Однако в истории развития новорождённого часто можно прочитать «пуповина отпала на второй день». В жизни практикуется удаление хирургическим методом — отсеканием или откручиванием пуповинного остатка по исполнению новорождённому двух полных суток жизни. Это связано с тем, что даже не все участковые педиатры и патронажные сестры готовы к тому, чтобы под их наблюдение поступал ребёнок со скобкой, не говоря уже о молодой маме.
Итак, к моменту выписки из роддома, как правило, пуповины уже нет, а есть пупочная ранка, а точнее — рубец (пупок), за которым надо тщательно ухаживать. Необходимо следить, чтобы эта область всегда была чистой и сухой. Для снижения риска инфицирования пупочной раны и с целью профилактики гнойных заболеваний пупка и развития пупочного сепсиса (при котором инфекция попадает в кровь, вызывая заражение всего организма) необходимо дважды в день (утром при первом пеленании и вечером после купания) обработать пупочную ранку.
Для этого вам понадобится стерильные ватные палочки, 3% раствор перекиси водорода, спиртовой настой зелёнки (или 5% раствор перманганата калия или 5% раствор йода).
Перед обработкой пупка тщательно вымойте руки. Большим и указательным пальцами захватите кожу вокруг пупка и немного раскройте ранку. Смочите ватную палочку или закапайте несколько капель 3% раствора перекиси водорода и обработайте ранку от центра к наружным краям, осторожно удаляя отделяемое ранки, при этом перекись будет пениться. Просушиваем (промокающими движениями) стерильным ватным шариком. После этого обрабатываем пупочную ранку раствором антисептиков: йодом или зелёнкой, или марганцовкой. Необходимо заметить, что раствор бриллиантовой зелени вызывает мокнутие, а раствор перманганата калия (марганцовка) сушит. Поэтому ранку лучше обрабатывать именно марганцовкой.
Просушиваем (промокающими движениями) стерильным ватным шариком. После этого обрабатываем пупочную ранку раствором антисептиков: йодом или зелёнкой, или марганцовкой. Необходимо заметить, что раствор бриллиантовой зелени вызывает мокнутие, а раствор перманганата калия (марганцовка) сушит. Поэтому ранку лучше обрабатывать именно марганцовкой.
Обрабатывать пупочную ранку необходимо до того момента, пока пупочек не заживет и не будет корочек, серозных или сукровичных выделений, а при обработке перекисью – не образуется пена.
Как правило, пупочная ранка, зарубцовывается (эпителизируется) к концу второй недели жизни, одновременно происходит сокращение кожного пупочного кольца.
К 2-недельному возрасту ребёнка это будет обычный пупок, форма которого, кстати, не зависит от мастерства того, кто перерезает пуповину, а зависит исключительно от индивидуальности самого ребёнка.
Если ранка начала мокнуть, появились выделения, а окружающая её кожа покраснели, вполне возможно, что в неё попала инфекция – в таком случае немедленно вызывайте врача!
Несколько советов:
Купать малыша, пока не зажила пупочная ранка, следует в воде с добавлением слабого раствора марганцовки.
Перед каждым переодеванием оставляйте пупочную ранку открытой, чтоб был доступ воздуха, — таким образом легче сохранять её в сухом состоянии.
Не накладывайте на пупочную ранку пластырь, так как через него кожа малыша не дышит и это может вызвать раздражение кожного покрова.
Возможно использование одноразовых подгузников со специальным вырезом под пупочек, так края подгузника не будут касаться пупочной ранки во избежание натирания, а верхний слой закрывает вырез и предохраняет это место от влаги и инфекций
Уход за пуповинным остатком, профилактика и лечение омфалита
Пуповина, соединяющая ребенка и плаценту внутриутробно, состоит из кровеносных сосудов и соединительной ткани, покрытых мембраной, которая и омывается амниотической жидкостью. После рождения пуповина пересекается, и ребенок физически отделяется от матери. В течение 1-2 недели жизни пуповинный остаток высыхает (мумифицируется), поверхность в месте прикрепления пуповины эпителизируется и сухой остаток пуповины отпадает. До того момента, как пуповина не отпала, и пупочная ранка не эпителизировалась, сохраняется высокая вероятность проникновения инфекционного возбудителя через пупочные сосуды в кровь ребенка. Однако пуповинный остаток не может быть стерильным, так как в процессе нормальных родов и сразу же после рождения кожа ребенка, в том числе и пуповина, колонизируется, в основном, условно-патогенными микроорганизмами, такими как коагулазонегативные стафилококки и дифтероиды, а также условно патогенными бактериями, такими как кишечная палочка и стрептококки.
До того момента, как пуповина не отпала, и пупочная ранка не эпителизировалась, сохраняется высокая вероятность проникновения инфекционного возбудителя через пупочные сосуды в кровь ребенка. Однако пуповинный остаток не может быть стерильным, так как в процессе нормальных родов и сразу же после рождения кожа ребенка, в том числе и пуповина, колонизируется, в основном, условно-патогенными микроорганизмами, такими как коагулазонегативные стафилококки и дифтероиды, а также условно патогенными бактериями, такими как кишечная палочка и стрептококки.
Пересечение пуповины и уход за пуповинным остатком — процедуры, которые известны очень давно, их технология меняется в зависимости от устоявшейся практики и культурных особенностей. Во многих развивающихся странах пуповину пересекают нестерильными инструментами (бритвой или ножницами), после чего для обработки пуповинного остатка, чтобы ускорить мумификацию и отпадение, до сих пор используют самые различные вещества, например, уголь, жир, коровий навоз или сушеные бананы. Такие способы ухода за пуповинным остатком являются источником бактериальной инфекции, в том числе и столбняка у новорожденных, который до сих пор встречается в развивающихся странах и вносит существенный вклад в неонатальную смертность. Высокая смертность новорожденных в развивающихся странах от пупочного сепсиса и снижение неонатальной смертности в странах, где уже давно используются правила асептики и антисептики при любых манипуляциях на пуповине, в том числе и в нашей стране, доказывают, что в основе профилактики омфалита лежит пересечение пуповины и уход за пупочным остатком стерильным инструментом и чистыми руками. Тем не менее единого мнения в отношении профилактики инфекционной патологии, связанной с проникновением микроорганизмов через сосуды пуповины, до сих пор нет. Наиболее часто с этой целью используют алкоголь, раствор нитрата серебра, препараты йода, хлоргексидин, анилиновые красители (генциан фиолетовый, акрифлавин, раствор бриллиантовой зелени и т.п.). В некоторых странах рекомендуют местное использование антимикробных препаратов, в том числе бацитрацин, неомицин, нитрофураны, или тетрациклин, в виде порошков, поглощающих влагу, для того чтобы ускорить мумификацию пуповинного остатка, в виде водного и спиртового раствора или мази.
Такие способы ухода за пуповинным остатком являются источником бактериальной инфекции, в том числе и столбняка у новорожденных, который до сих пор встречается в развивающихся странах и вносит существенный вклад в неонатальную смертность. Высокая смертность новорожденных в развивающихся странах от пупочного сепсиса и снижение неонатальной смертности в странах, где уже давно используются правила асептики и антисептики при любых манипуляциях на пуповине, в том числе и в нашей стране, доказывают, что в основе профилактики омфалита лежит пересечение пуповины и уход за пупочным остатком стерильным инструментом и чистыми руками. Тем не менее единого мнения в отношении профилактики инфекционной патологии, связанной с проникновением микроорганизмов через сосуды пуповины, до сих пор нет. Наиболее часто с этой целью используют алкоголь, раствор нитрата серебра, препараты йода, хлоргексидин, анилиновые красители (генциан фиолетовый, акрифлавин, раствор бриллиантовой зелени и т.п.). В некоторых странах рекомендуют местное использование антимикробных препаратов, в том числе бацитрацин, неомицин, нитрофураны, или тетрациклин, в виде порошков, поглощающих влагу, для того чтобы ускорить мумификацию пуповинного остатка, в виде водного и спиртового раствора или мази. Существует также практика ухода за пуповинным остатком без использования антибактериальных или дезинфицирующих средств, пуповинный остаток содержат сухим и чистым. Ранее рекомендовалось купание ребенка сразу после рождения с добавлением дезинфицирующих растворов, таких как гексахлорофен, так как эта процедура может уменьшить колонизацию кожи, однако, гексахлорофен впитывается через кожу и может оказывать нейротоксическое действие, поэтому в настоящее время его использование в неонатологической практике не рекомендуется.
Существует также практика ухода за пуповинным остатком без использования антибактериальных или дезинфицирующих средств, пуповинный остаток содержат сухим и чистым. Ранее рекомендовалось купание ребенка сразу после рождения с добавлением дезинфицирующих растворов, таких как гексахлорофен, так как эта процедура может уменьшить колонизацию кожи, однако, гексахлорофен впитывается через кожу и может оказывать нейротоксическое действие, поэтому в настоящее время его использование в неонатологической практике не рекомендуется.
I. Техника пересечения пуповины и обработки пуповинного остатка в родильном зале
Новорожденного принимают в стерильную пеленку. Для первичной обработки новорожденного используется стерильный индивидуальный комплект.
Рекомендуется через 1 мин после рождения производить пережатие и пересечение пуповины.
Считается безопасным пережатие пуповины в промежутке между 1-й и 3-й минутами после рождения.
Раннее пережатие пуповины (сразу после родов) может привести к низкому уровню гемоглобина и развитию поздней анемии. В то же время, слишком позднее пережатие пуповины нередко приводит к развитию гиперволемии и полицитемии, которая может быть причиной респираторных нарушений, гипербилирубинемии.
В то же время, слишком позднее пережатие пуповины нередко приводит к развитию гиперволемии и полицитемии, которая может быть причиной респираторных нарушений, гипербилирубинемии.
1. Пережатие и отсечение пуповины (IA):
— Пересечение пуповины проводит акушерка родильного отделения в стерильных перчатках.
— Один зажим Кохера наложить на пуповину на расстоянии 10 см от пупочного кольца.
— Второй зажим Кохера наложить на пуповину как можно ближе к наружным половым органам роженицы.
— Третий зажим Кохера наложить на 2 см кнаружи от первого.
— Участок пуповины между первым и третьим зажимами Кохера протереть марлевым шариком, смоченным 95% раствором этилового спирта, пересечь стерильными ножницами.
2. Обработка пуповинного остатка:
В настоящее время наиболее надежным и безопасным является одноразовый пластмассовый зажим, который накладывается на пуповинный остаток.
Наложение пластмассового зажима на пуповину проводит акушерка родильного отделения в родильном зале после первого прикладывания ребенка к груди.
Перед наложением пластиковой скобы (или лигатуры) персонал проводит гигиеническую обработку рук. Место наложение зажима обрабатывается 70% этиловым спиртом.
3. Техника наложения пластикового зажима:
— Сменить перчатки.
— Провести гигиеническую обработку рук.
— Надеть стерильные перчатки.
— Стерильной марлевой салфеткой отжать кровь от пупочного кольца к периферии.
— Обработать участок пуповины 70% раствором этилового спирта стерильной марлевой салфеткой.
— Наложить пластиковый зажим на пуповинный остаток на расстоянии 2-3 см, но не менее 1 см от пупочного кольца. При наложении зажима слишком близко к коже может возникнуть потертость кожи пупочного кольца.
— После наложения зажима отсечь ткань пуповины выше зажима, вытереть кровь стерильной марлевой салфеткой.
— При необходимости снятия зажима следует использовать специальные стерильные щипцы.
Не рекомендуется: наложение марлевой повязки и повторная обработка пуповинного остатка сразу после наложения зажима.
4. Уход за пуповинным остатком (IА) Пуповинный остаток подвергается естественной мумификации и самостоятельному отделению в течение 2-х нед. Окончательная эпителизация пупочной ранки происходит в течение 3-4-х нед после рождения.
При ежедневном осмотре пуповинного остатка необходимо обращать внимание на стадии естественного отделения пуповины:
— пуповинный остаток подсыхает, уменьшается в объеме;
— становится более плотным;
— приобретает темно-коричневый оттенок;
— отделяется от тела ребенка;
— дно пупочной ранки покрыто эпителием.
Рекомендуется:
— Для ухода за пуповинным остатком не требуется создания стерильных условий.
— Достаточно содержать пуповинный остаток сухим и чистым, предохранять его от загрязнения мочой, калом, а также от травмирования — исключить тугое пеленание или использование одноразовых подгузников с тугой фиксацией.
— В случае загрязнения (мочой, калом) пуповинный остаток и кожу вокруг пупочного кольца нужно промыть водой с жидким мылом, используемым в отделении, и осушить чистой марлевой салфеткой.
Сроки выписки из акушерского стационара определяются состоянием здоровья матери и ребенка. С эпидемиологических позиций, в том числе в целях снижения частоты гнойно-воспалительных заболеваний пупочной ранки, оправданна ранняя выписка на 3-4-е сутки после родов, в том числе до отпадения пуповины. Иначе говоря, выписка новорожденного домой не зависит от времени отпадения пуповинного остатка.
Перед выпиской врачом неонатологом проводится консультирование матери/родителей по вопросам ухода за новорожденным, в том числе по уходу за кожей и пуповинным остатком, с соответствующей отметкой в медицинской документации новорожденного.
Не рекомендуется:
— пользоваться повязками и дополнительным подвязыванием пуповины для ускорения отпадения пуповины;
— обрабатывать пуповинный остаток какими-либо антисептиками (растворы анилиновых красителей, спирт, раствор калия перманганата и т.п.), так как местное использование антисептиков не только не уменьшает частоту инфекций, но и способствует задержке спонтанного отпадения пуповинного остатка.
— насильственное удаление (отсечение) пуповинного остатка не рекомендуется, так как подобная процедура может быть причиной тяжелых осложнений (кровотечение, ранение стенки кишки при недиагностированной грыже пупочного канатика, инфицирование). Эффективность этой процедуры не доказана, а потенциальная опасность очевидна. Насильственное удаление пуповинного остатка следует признать необоснованным инвазивным вмешательством, потенциально опасным для жизни новорожденного.
II. Диагностика и лечение омфалита (IB) Омфалит — воспалительный процесс дна пупочной ранки, кожи и подкожной клетчатки вокруг пупка, пупочных сосудов.
Классификация по МКБ Х: Р-38
Дети, которым был поставлен диагноз омфалит, независимо от формы, должны быть переведены из акушерского стационара в отделение патологии новорожденных и недоношенных детей, а в тяжелых случаях некротической формы омфалита — в отделении хирургии новорожденных.
Этиология: наиболее частые возбудители — бактерии —
грамположительные (S. aureus) и грамотрицательные (E. coli, P. mirabilis , Р. vulgaris, M. morganii), P. aeruginosa и др.
Клинические формы:
— простой омфалит;
— флегмонозный омфалит (диффузно-гнойный);
— некротический омфалит.
Простой омфалит:
Наиболее благоприятной в прогностическом отношении является самая распространенная простая форма (мокнущий пупок) (рис. 1):
— локальная гиперемия;
— отек пупочного (умбиликального) кольца;
— инфильтрация подкожно жировой клетчатки вокруг умбиликального кольца;
— длительно не заживающая пупочная ранка, из которой имеется серозное или серозно-гнойное отделяемое;
— периодически пупочная ранка покрывается коркой неприятный запах от пуповины или отделяемого из пупочной ранки;
— возможно избыточное разрастание гранулирующей ткани, что приводит к формированию фунгуса;
— общее состояние ребенка при этом не страдает.
Флегмонозный омфалит (диффузно-гнойный) (рис. 2): помимо вышеописанных симптомов отмечаются:
— распространение воспалительного процесса на окружающие ткани;
— гиперемия и инфильтрация кожи в области пупка;
— пупочная ранка в виде язвы, покрыта фибринозными наложениями, окружена плотным кожным валиком;
— выделение гноя из пупочной ранки при надавливании на околопупочную область;
— флегмона передней брюшной стенки;
— ухудшение общего состояния, нарастание интоксикации, повышение температуры тела.
Некротический омфалит наблюдается у ослабленных детей при присоединении анаэробной инфекции (рис. 3):
— некроз кожи и подкожной клетчатки (Некротический процесс может охватывать все слои передней брюшной стенки и вызывать перитонит);
— мумификация пуповинного остатка приостанавливается, он становится влажным, приобретает грязно-бурый оттенок и неприятный гнилостный запах;
— тяжелым осложнением флегмонозной и некротической форм омфалита является восходящая инфекция — тромбоз пупочной, портальной вен, портальная гипертензия, абсцессы печени и сепсис.
Тактика лечения простой, флегмонозной и некротической форм омфалита
1. В целях контроля выявления, оперативной (ежедневной) регистрации гнойно-воспалительных заболеваний и в том числе проведения противоэпидемических мероприятий в установленном порядке лечащий врач оперативно доводит информацию до заведующего отделения и госпитального эпидемиолога (помощника эпидемиолога) о случае(-ях) у новорожденного(-ых) флегмонозной и/или некротической формах омфалита.
2. Ультразвуковое исследование внутренних органов (при подозрении на флегмонозную или некротическую форму омфалита).
3. Назначаются следующие лабораторные исследования:
— клинический анализ крови;
— посев крови с определением чувствительности микрофлоры к антибиотикам;
— посев отделяемого пупочной ранки для определения бактериальных возбудителей;
— определение маркеров системной воспалительной реакции (прокальциотонин, С-реактивный белок).
4. Дополнительно при флегмонозной форме омфалита:
— консультация детского хирурга для подтверждения диагноза;
— требуется госпитализация в детское хирургическое отделение;
— требуется хирургическое вмешательство;
— назначается антибактериальная терапия с учетом чувствительности к препаратам, иммунозаместительная терапия препаратами иммуноглобулина для внутривенных вливаний согласно инструкции к препарату.
5. Дополнительно при некротической форме омфалита:
— консультация детского хирурга для подтверждения диагноза;
— требуется госпитализация в детское хирургическое отделение;
— требуется хирургическое вмешательство;
— назначается антибактериальная терапия с учетом чувствительности к препаратам, дезинтоксикационная терапия, иммунозаместительная терапия препаратами иммуноглобулина для внутривенных вливаний согласно инструкции к препарату.
6. Антибактериальная терапия при флегмонозном и некротическом омфалите до получения результатов посева и чувствительности микрофлоры рекомендуется парентеральное (внутривенно или внутримышечно) назначение препаратов из группы пенициллинов в сочетании с аминогликозидами, дозы, способ и кратность введения определяются инструкцией к препарату.
В случае неэффективности лечения в течение 3-х дней, проводится смена антибактериальной терапии на цефалоспорины II поколения (цефуроксим), дозы, способ и кратность введения определяются инструкцией к препарату.
При идентификации метициллин-резистентном Staphylococcus aureus (MRSA) назначаются препараты из группы гликопептидов (ванкомицин), дозы, способ и кратность введения определяются инструкцией к препарату.
7. Местное лечение.
— Если отмечается только покраснение пупочного кольца, без отека и распространения эритемы на кожу вокруг пупочного кольца, лечение не требуется.
— При осложненных формах омфалита (флегмонозный и некротический) объем консервативной терапии и показания к оперативному вмешательству определяет хирург.
III. Профилактика (IA) 1. Соблюдение правил асептики и антисептики при работе с новорожденными.
2. Соблюдение техники действий пересечения пуповины, обработки пуповинного остатка в родильном зале, предусмотренной настоящим протоколом.
3. Ведение пупочного остатка «сухим способом».
4. Обеспечение госпитальным эпидемиологом (помощником эпидемиолога), заместителем главного врача стационара совместно с заведующими структурными подразделениями проведения активного выявления ВБИ путем проспективного наблюдения, которое заключается в следующем:
— контроль выявления и оперативной (ежедневной) регистрации гнойно-воспалительных заболеваний;
— получение ежедневной информации от всех функциональных подразделений родильного дома (отделения) о случаях инфекционных заболеваний среди новорожденных и родильниц, нарушениях санитарно-эпидемиологического режима, результатах бактериологических исследований;
— расследование причин их возникновения и информация руководства для принятия неотложных мер.
5. Учет и регистрация заболеваний новорожденных, вызванных условно-патогенными микроорганизмами, осуществляется в соответствии с кодами МКБ-10.
6. Внедрение принципов инфекционного контроля с регулярным проведением аудита инфекционновоспалительных заболеваний в родовспомогательных учреждениях и неонатологических стационарах.
7. Консультирование матери (родителей) по вопросам ухода за кожей новорожденного, пуповинным остатком в условиях совместного пребывания и после выписки из родильного дома, с отметкой в истории развития ребенка.
Литература
1. Elhassani S.B. The umbilical cord: care, anomalies, and diseases // South. Med. J. — 1984. — Vol. 77, N 6. — P. 730-736.
2. Centers for Disease Control and Prevention (CDC). Neonatal tetanus — Montana, 1998 // MMWR Morb. Mortal. Wkly Rep. — 1998. Nov. 6. — Vol. 47, N 43. — P. 928-930.
3. The World Health Report 1998. Life in the 21st century. A vision for all. Geneva. World Health Organization; 1998, CHRPSR 1999 // Int. J. Epidemiol. — 1997. — Vol. 26, N 4. — P. 897-903.
4. Bennett J., Macia J., Traverso H. et al. Protective effects of topical antimicrobials against neonatal tetanus. Source Task Force for Child Survival and Development. — Atlanta, Georgia, USA: Meegan, 2001.
5. Dore S., Buchan D., Coulas S. Alcohol versus natural drying for newborn cord care // JOGNN. — 1998. — Vol. 27. — P. 621-627.
6. Zupan J., Garner P. Topical umbilical cord care at birth (Cochrane Review) // The Cochrane Library. — 2001. — Is. 2. Oxford, Copyright © 2007 The Cochrane Collaboration. Published by John Wiley & Sons, Ltd World Health Organization, Reproductive Health (Technical Support) Maternal and Newborn Health/Safe Motherhood, Geneva. Care of the Umbilical Cord, A review of the evidence 1999.
7. Hutton E.K., Hassan E.S. Late vs early clamping of the umbilical cord in full-term neonates. Systematic review and metaanalysis of controlled trials // JAMA. — 2007. — Vol. 297. — P. 1241 1252.
8. Шабалов Н.П. Неонатология: Учеб. пособие: В 2 т. 5-е изд., испр. и доп. — М.: МЕДпресс-информ, 2009. — Т. 1. — С. 184.
9. Базовая помощь — международный опыт / Под ред. Н.Н. Володина, Г.Т. Сухих; науч. ред. Е.Н. Байбарина, И.И. Рюмина. — М.: ГЭОТАР-Медиа, 2008. — 208 с. (Серия «Библиотека врача-специалиста») 10. Cullen T. Embryology, Anatomy, and Diseases of the Umbilicus Together with Diseases of the Urachus. — Philadelphia: W.B. Saunders, 1916.
11. Forshall 1957 Septic umbilical arteritis // Arch. Dis. Child. — 1957. — Vol. 32. — P. 25-30.
12. Квасная Л.Г., Островский А.Д. Сепсис новорожденных. — Л.: Медицина, 1975.
13. Национальное руководство / Под ред. Н.Н. Володина. — М.: ГЭОТАР-Медиа, 2007.
14. Shaffer T.E., Baldwin J.N., Rheins M.S. Staphylococcal infections in newborn infants: I. Study of an epidemic among infants and nursing mothers // Pediatrics. — 1956. — Vol. 18. — P. 750-761.
15. Baldwin J.N., Rheins M.S., Sylvester R.F. Staphylococcal infections in newborn infants: III. Colonization of newborn infants by staphylococcus pyogenes // Am. J. Dis. Child. — 1957. — Vol. 94. — P. 107-116.
16. Corner B.D., Crowther S.T., Eades S.M. Control of staphylococcal infection in a maternity hospital: Clinical survey of the prophylactic use of hexachlorophane // Br. Med. J. — 1960. — Vol. 1. — P. 1927-1929.
17. Gillespie W.A., Simpson K., Tozer R. Staphylococcal infection in a maternity hospital: Epidemiology and control // Lancet. — 1958. — Vol. II. — P. 1075-1084.
18. Gluck L., Simon H.J., Yaffe S.J. Effective control of staphylococci in nurseries // Am. J. Dis. Child. — 1961. — Vol. 102. — P. 737-739.
19. Gluck L., Wood H. Effect of an antiseptic skin-care regimen in reducing staphylococcal colonization in newborn infants // N. Engl. J. Med. — 1961. — Vol. 265. — P. 1177-1181.
20. Hardyment A.F., Wilson R.A., Cockcroft W. Observations on the bacteriology and epidemiology of nursery infections // Pediatrics. — 1960. — Vol. 25. — P. 907-918.
21. Hurst V. Transmission of hospital staphylococci among newborn infants: I. Observations on the contamination of a new nursery // Pediatrics. — 1960. — Vol. 25. — P. 11-20.
22. Jellard J. Umbilical cord as reservoir of infection in a maternity hospital // Br. Med. J. — 1957. — Vol. 1. — P. 925-928.
23. Simon H.J., Yaffe S.J., Gluck L. Effective control of staphylococci in a nursery // N. Engl. J. Med. — 1961. — Vol. 265. — P. 1171-1176.
24. Williams C.P.S., Oliver T.K. Nursery routines and staphylococcal colonization of the newborn // Pediatrics. — 1969. — Vol. 44. — P. 640-646.
25. Mendenhall A.K., Eichenfield L.F. Back to basics: Caring for the newborn’s skin // Contemp. Pediatr. — 2000. — Vol. 17. — P. 98-114.
26. Czarlinsky D.K., Hall R.T., Barnes W.G. Staphylococcal colonization in a newborn nursery, 1971-1976 // Am. J. Epidemiol. — 1979. — Vol. 109. — P. 218-225.
27. Pildes R.S., Ramamurthy R.S., Vidyasagar D. Effect of triple dye on staphylococcal colonization in the newborn infant // J. Pediatr. — 1973. — Vol. 82. — P. 987-990.
28. Barrett F.F., Mason E.O., Fleming D. Brief clinical and laboratory observations: The effect of three cord-care regimens on bacterial colonization of normal newborn infants // J. Pediatr. — 1979. — Vol. 94. — P. 796-800.
29. DeLoache W.R., Cantrell H.F., Reubish G.K. Prophylactic treatment of umbilical stump: Comparison of techniques // South. Med. J. — 1976. — Vol. 69. — P. 627-628.
30. Perry D.S. The umbilical cord: Transcultural care and customs // J Nurse Midwifery. — 1982. — Vol. 27. — P. 25-30.
31. Cloherty J.P., Eichenwald E.C., Stark A.R. Manual of Neonatal Care. 6th ed. — Lippincott Williams and Wilkins, 2008. — P. 297-298.
32. Seidel Н.М., Rosenstein B.J., Pathak A., McKay W.H. Primary Care of the Newborn. 4th ed. — 2006. — P. 391-393.
33. Novack A.H., Mueller B., Ochs H. Umbilical cord separation in the normal newborn // Am. J. Dis. Child. — 1988. — Vol. 142. — P. 220-223.
34. Medves J.M., O’Brien B.A.C. Cleaning solutions and bacterial colonization in promoting healing and early separation of the umbilical cord in healthy newborns // Can. J. Public Health. — 1997. — Vol. 88. — P. 380-382.
35. Howard R. The appropriate use of topical antimicrobials and antiseptics in children // Pediatr. Ann. — 2001. — Vol. 30. — P. 219-224.
36. Spray A., Siegfried E. Dermatologic toxicology in children // Pediatr. Ann. — 2001. — Vol. 30. — P. 197-202
37. Paes B., Jones C.C. An audit of the effect of two cord-care regimens on bacterial colonization in newborn infants // Qual. Rev. Bull. — 1987. — Vol. 13. — P. 109-113.
38. Gladstone I.M., Clapper L., Thorp J.W. Randomized study of six umbilical cord care regimens: Comparing length of attachment, microbial control, and satisfaction // Clin. Pediatr. — 1988. — Vol. 27. — P. 127-129.
39. Verber I.G., Pagan F.S. What cord care: If any? // Arch. Dis. Child. — 1993. — Vol. 68. — P. 594-596.
40. Darmstadt G.L., Dinulos J.G. Neonatal skin care // Pediatr. Clin. North Am. — 2000. — Vol. 47. — P. 757-782.
41. Stark V., Harrisson S.P. Staphylococcus aureus colonization of the newborn in a Darlington hospital // J. Hosp. Infect. — 1992. — Vol. 21. — P. 205-211.
42. Watkinson M., Dyas A. Staphylococcus aureus still colonizes the untreated neonatal umbilicus // J. Hosp. Infect. — 1992. — Vol. 21. — P. 131-135.
43. Andrich M.P., Golden S.M. Umbilical cord care: A study of bacitracin ointment vs. triple dye // Clin. Pediatr. — 1984. — Vol. 23. — P. 342-344.
44. Taquino L.T. Promoting wound healing in the neonatal setting: Process versus protocol // J. Perinat. Neonat. Nurs. — 2000. — Vol. 14. — P. 104-115.
45. McConnell T.P., Lee C.W., Couillard M.et al. Trends in Umbilical Cord Care: Scientific Evidence for Practice NBIN. — 2004. — Vol. 4, N 4. — P. 211-222. ©2004 W.B. Saunders.
46. Mullany L.C., Darmstadt G.L., Khatry S.K. et al. Topical applications of chlorhexidine to the umbilical cord for prevention of omphalitis and neonatal mortality in southern Nepal: a community-based, cluster-randomised trial // Lancet. — 2006. Mar. 18. — Vol. 367, N 9514. — P. 910-918.
47. Capurro H. Topical umbilical cord care at birth: RHL commentary (last revised: 30 September 2004). The WHO Reproductive Health Library. — Geneva: World Health Organization, 2004.
48. Санитарно-эпидемиологические правила и нормативы. СанПиН 2.1.3.2630 — 10
49. Постановление Главного государственного санитарного врача Российской Федерации от 18 мая 2010 г. № 58, IV, с.76-95.
Правильный уход за пуповиной младенца в первый месяц после рождения
Находясь в материнской утробе малыш соединен с мамой так называемым «канатиком» пуповиной, с помощью которой он получает кислород и питательные вещества для полноценного существования. После рождения ребенка медперсонал роддома обрабатывает пуповину спиртом и перерезает ее стерильными ножницами, после чего накладывается зажим. До того, как отпадет пуповинный остаток, он не требует особого ухода, достаточно протирать два раза в день чистой кипяченой водой.
Конечно пока мама с малышом еще находятся в роддоме все проще, ведь рядом врач-неонатолог, который контролирует этот процесс. Но когда он дал разрешение на выписку, то уход и попечительства по малышами ложится на ваши плечи.
Молодых мам интересует, через сколько дней отпадает пуповина у новорожденного. На 4-5 день пуповина, которая представляла из себя узелок, засыхает и сама отсоединяется. Бывает, что это происходит только через 10-15 дней, этот диапазон считается приемлемым. На этом месте остается небольшая ранка, которая также нуждается в обработке. Ни в коем случае не стоит пытаться ускорить приближение этого момента, ведь это вполне естественный процесс, и он должен протекать самопроизвольно. Единственное, что вы можете сделать, — это обеспечить свободный доступ к пупку ребенка воздуха. Благодаря воздушным ваннам остаток пуповины подсохнет немного быстрее и, соответственно, гораздо раньше отпадет.
В первые дни после отпадения пуповины, рана может кровоточить, это может возникнуть потому, что кровеносные сосуды проходят недалеко от пупка, и повреждению подвергаются довольно легко, скорее всего, это результат повреждения корочки на ранке во время смены подгузника или одежды, частым случаем является давление на этот участок, вызванный сильным плачем малыша.
В этот период очень важно правильное заботы и уход за ней. И тогда, если действовать согласно рекомендациям, пупочная ранка очень быстро заживет и не сможет создать никаких осложнений для крошечного организма.
Поэтому общие правила, при соблюдении которых, у Вашего малыша все будет хорошо:
- Прежде всего любое вмешательство в обработку раны следует начинать с мытья рук.
- все вещи касаются раны должны быть стерильно чистыми, одежда малыша пока ранка незажившей должен быть хорошо выстиранная и поглажена.
- при подмывании ребенка под проточной водой также нужно следить чтобы грязная вода не попадала на пупок.
- не стоит обрабатывать кожу вокруг пупка зеленкой, ведь если кожа начнет краснеть и воспаляться, вы это не сразу заметите.
- обработку пупка не стоит проводить чаще двух раз в день. Часто беспокоя рану, вы мешаете ей быстро зажить.
- не стоит ложить малыша, что не достиг 3-недельного возраста, на животик. Стоит подождать пока ранка заживет.
- нельзя заклеивать пупок пластырем
- важной составляющей в этом случае является подгузник . Можно выбирать с вырезом для пупка, среди многообразия выбрать именно те, ищите отметку NEWBORN «новорожденный» или с абривиатурою NB, хотя бывает, что в некоторых моделях не предусмотрен этот вырез. Также при выборе стоит ориентироваться на вес ребенка указанной на упаковке, ведь самый маленький размер обычно до 5 килограмм. При необходимости выемку можно вырезать самостоятельно, или при необходимости заворачивать, следя чтобы он не накладывался на рану, а не пережимала ее, и не препятствовал свободному доступу воздуха
При несоблюдении всех этих правил, даже при правильной обработке, он может воспалиться и начать мокнуть.
Для обработки раны пупочой раны, после того как отпал корешок, Вам понадобится:
3% раствор перекиси водорода, 1%, спиртовой раствор зеленки, или в некоторых случаях 5% спиртовой раствор перманганата калия, вату, ватные палочки, пипетку. Имея при себе все необходимые атрибуты, вымыв руки, можете начинает промывание. Для начала на корку образовавшуюся на ране (поскольку такое образование служит отличной средой для размножения вредных бактерий) капаем несколько капель перекиси водорода (он создаст неприемлимые условия для развития микроорганизмов), через 10-15 секунд, когда корочка на ране размокнет, удаляем ее ватной палочкой при необходимости можно повторить процедуру снова, или же сделать компресс. Категорически запрещено насухо удалять скинку, или делать это силой, так как пупочная рана может начать кровоточить. После процедуры очистки, осторожно растягиваем рану большим и указательным пальцами, и ватной палочкой (предварительно смоченной в зеленке), смазываем рану , при этом желательно не вымазать кожу вокруг, ведь зеленка обладает свойством подсушивать, к тому же если идет какой-то воспалительный процесс, следствием которого является обычно покраснение на краях, то при неаккуратном смазанные воспалительного процесса просто не будет видно. Для того, чтобы легче было следить за состоянием раны можно воспользоваться ,с разрешения врача, другим антисептиком. Например, раствором Хлорфилиппта или Ксеноформом
Такую процедуру необходимо проводить дважды в день, утром и после купания. В идеале она должна зажить примерно через две недели. Но многое зависит и от толщины пуповины, и от глубины той выемки, которая образовалась при ее иссечение.
Если же рана не спешит заживать, и вы заметили, что:
- пупок у новорожденного мокнет (это означает, что туда попала инфекция)
- пупочная ранка слишком сильно и часто кровоточит, и выделения не прекращаются после обработки.
- появились отеки, нагноение или неприятных запах.
- кожа вокруг пупка покраснела и стала зажженной
- из раны выходит жидкость серовато или желтоватой окраски
- ребенок беспокоен, плохо ест, спит, нервничает, у нее поднялась температура, не набирает вес.
- пупок кровит и не заживает по окончании месяца после отпадения пуповины
- иногда у детей возникает грыжа в области пупка, в виде шишечки, которая становится больше, когда малыш начинает плакать, или кричать (чаще всего с заживления раны она исчезает)
при всех этих симптомах нужно срочно обратиться к специалисту, чтобы тот назначил антибактериальную терапию, согласно состояния пациента, чтобы избежать осложнений. Ведь иногда, даже при соблюдении всех правил гигиены, пупок у новорожденного мокнет. Выяснить это по поведению ребенка почти не реально. Если запустить процесс, то не исключено развитие серьезных осложнений: воспаление пупка (омфалит), грибовидной опухоли и даже перитонита и сепсиса — заражения крови. Не думайте что этой статьей мы хотим Вас напугать, просто «ознакомлен значит перестрахован», поэтому не стоит впадать в панику. К таким заболеваниям не дойдет, если вовремя принять меры.
Если родители столкнулись с подобной ситуацией, надо немедленно показать ребенка врачу. Только специалист может оценить состояние ранки и назначить адекватное этой проблеме лечения. Ведь иногда простых антисептиков бывает недостаточно, и понадобятся дополнительные процедуры, например, кварцевание. При сильных воспалительных процессах иногда даже приходится воспользоваться антибиотиком — в виде присыпки или мази. Но в любом случае не стоит переживать, потому большинстве случаев все решается гораздо проще.
Еще один вопрос который задают молодые родители, можно купать ребенка, у которого еще не зажила пупочная рана? Да, можно, но обязательным условием является перекипиченая вода с добавления в нее нескольких кристаллов марганца.
Главным признаком, что пупочная рана зажила, это выравниваниэ цвета кожи с цветом животика.
Прочитав эту статью в любом случае нужно проконсультироваться с врачом, и не действовать самостоятельно. Ведь статья написана для всеобщего развития .
Будьте всегда здоровы и не болейте.
Ваш Бэби сервис.
на какой день отпадает с прищепкой – на какие сутки
Малыш во время своей внутриутробной жизни «соединен» с мамой посредством особого «мостика» – пуповины. После того как ребенок рождается на свет, эта связь прекращается. Эта статья расскажет о том, на какой день обычно отпадает пуповина у новорожденного и от чего это зависит.
Особенности
Во время своей внутриутробной жизни малыш неспособен самостоятельно питаться. Все вещества, необходимые для его роста и развития, он получает в растворенной форме. Они поступают через кровеносные пупочные сосуды, которые находятся в пуповине. Также по ним в детский организм поступает и кислород, необходимый для клеточного дыхания.
Пуповина сохраняется в организме беременной женщины до самых родов. После появления на свет ребенка «рождается» и пуповина. Далее акушер-гинеколог отрезает пуповину, тем самым «отделяя» малыша от своей мамы. Теперь малыш будет дышать самостоятельно.
Прежде чем отрезать пуповину, доктор накладывает на нее специальные клеммы. Это необходимо для того, чтобы пупочные сосуды прекратили свою пульсацию. Это своеобразный «сигнал» для внутренних органов малыша, чтобы они начали свою полноценную работу. После того как пульсация пупочных сосудов прекращается, акушер-гинеколог перерезает пуповину.
Акушеры используют разные способы дальнейшей обработки культи пуповины. Первый заключается в том, что на пуповину накладывается специальный зажим («прищепка») без фиксирующей повязки. Далее культя обрабатывается при помощи перекиси водорода, перманганатом калия или зеленкой. Такая обработка способствует тому, что культя пуповины подсыхает и заживает. Также благодаря этому способу вероятность инфицирования ранки снижается.
Врачи советуют проводить обработку пуповины перед кормлением малыша. В таком случае он перенесет процедуру гораздо спокойнее. При обработке культи пуповины родителям не стоит волноваться. При проведении процедуры следует помнить о том, что она является очень важной для малыша. Обрабатывать ранку следует очень аккуратно, все движения должны быть плавными.
Если малыш выписывается из роддома с прищепкой на пуповине, то обрабатывать следует и ее. На прищепке также могут скапливаться микробы, которые могут привести к нагноению пупочной ранки. Обрабатывать прищепку следует тщательно.
При зажимании пуповины прищепкой оставшийся фрагмент пупочного канатика на теле малыша самостоятельно отпадает, как правило, в течение 4-6 суток.
У такой обработки есть и ряд минусов. Так, после родов и до полного заживления ранки мама должна тщательно следить за тем, как пупок у малыша выглядит и как он заживает.
Очень важно соблюдение правил гигиены. Важно помнить, что заживающая культя пуповины – это раневая поверхность, которая может нагноиться. Для того чтобы предотвратить инфицирование, мама должна помнить о том, что брать ребенка всегда следует только чистыми руками.
Существует и другой способ обработки культи пуповины. В этом случае врачи удаляют остатки пуповины на вторые сутки после появления ребенка на свет. При этом на культю они накладывают специальную сдавливающую повязку.
В самые первые часы тугая повязка накладывается таким образом, чтобы она довольно сильно сдавливала отрезанную культю пуповины. В последующем давление постепенно уменьшается. Через 24 часа, как правило, такую повязку снимают. После этого за ранкой требуется тщательный уход с применением перекиси водорода. В этом случае ранка, как правило, затягивается через неделю после родов.
Что влияет на заживление?
Срок заживления пупочной ранки зависит от многих факторов. Часто бывает так, что женщина, которая только что стала мамой, начинает беспокоиться, что у ее малыша пупок заживает слишком медленно. Обычно к появлению этой мысли приводит предшествующий разговор с подругой, у которой у ребенка пуповина зажила несколько раньше.
Каждый ребенок уникален с момента рождения. Заживление тканей – процесс индивидуальный и зависит от огромного количества факторов. Так, на скорость заживления пупочной ранки даже может влиять вес и состояние иммунитета ребенка. У недоношенного малыша, имеющего низкий вес при рождении, пупок может заживать гораздо дольше, чем у ребенка, доношенного до положенного срока.
На срок заживления пупочной ранки может положительно повлиять правильный уход. Так, для того чтобы культя пуповины на пупке быстрее зажила, врачи рекомендуют не слишком туго пеленать ребенка.
Попадание воды на культю пуповины с прищепкой может способствовать тому, что ранка может заживать несколько дольше. Именно поэтому для подсушивания и обработки ранки выбираются подсушивающие средства.
«Камнем преткновения» при уходе часто является прищепка, наложенная на пуповину. Отзывы многих мамочек свидетельствуют о том, что именно она вызывала у них настоящий ужас при обработке культи пуповины. Многие женщины начинают переживать о том, что прищепка может сорваться и случится что-то ужасное и непоправимое. Волноваться по этому поводу не стоит.
Врачи отмечают, что при проведении правильного гигиенического ухода прищепка, оставленная на культе пуповины, отпадет самостоятельно. А вот время, которое для этого потребуется, может быть разным. У кого-то она сохраняется в течение пары дней, а у кого-то и не отпадает за неделю. В этом случае важен не срок нахождения прищепки на культе пуповины, а тщательный гигиенический уход. При правильной обработке пупочной ранки и самой прищепки риск инфицирования пупка у новорожденного минимален.
Как выглядит пупок у малыша?
Внешний вид пуповины в первые дни после родов может по-настоящему напугать молодых и еще пока неопытных родителей. Пупок новорожденного ребенка в норме в самые первые часы после родов еще окончательно «не сформировался». Он представляет собой лишь раневую поверхность с отрезанной культей пуповины. Однако это лишь временное явление. Уже, как правило, через неделю остатки пуповины отпадут, а пупок малыша будет выглядеть намного лучше.
Еще одним симптомом, который может насторожить и напугать молодых родителей, является появление небольшого кровотечения из культи пуповины. Такая ситуация также может быть. Для заживления пупка должно пройти достаточное количество времени. У некоторых малышей ткани заживают медленно, поэтому времени для заживления требуется больше.
Механическое травмирование пупка может сопровождаться развитием небольшого кровотечения. Молодые родители в первые дни после рождения своего долгожданного малыша настолько сильно волнуются и переживают о том, что сделают что-то не так, что могут своими действиями способствовать повреждению пупочной ранки. Так, капельки крови на культе пуповины у малыша могут появиться при неаккуратном надевании подгузников или при неосторожном гигиеническом уходе за кожей новорожденного ребенка.
Уход за новорожденным ребенком следует проводить очень бережно и аккуратно. Кожные покровы у малыша очень нежные и легко травмируются, поэтому все выполняемые действия по отношению к нему должны быть очень бережными.
При появлении небольшого количества крови в области пупочной ранки в первые дни с момента появления на свет не требуют проведения какого-либо лечения. Этот симптом пройдет самостоятельно и без врачебного вмешательства.
Если же родители обнаружили, что в области пупка у ребенка появился гной, то в таком случае необходимо срочно показать малыша педиатру. В этой ситуации требуется назначение специальных лекарственных средств местного действия, которые обладают антибактериальным и ранозаживляющим действием.
О том, как обработать пуповину новорожденного, смотрите в следующем видео.
причин, мифов и то, что вы должны знать
Есть ли у вашего ребенка пупок или пупок — это случайность. Вы не сразу узнаете, в какую сторону пупок вашего ребенка пойдет, но и маленькие, и маленькие здоровы. Существуют мифы о том, почему развиваются унты и что можно сделать, но в большинстве случаев они совершенно нормальны и не вызывают беспокойства с медицинской точки зрения.
Если у вашего ребенка образовалась рубцовая ткань под пупком, это может привести к его выпячиванию и появлению укуса.Если у вашего ребенка пупочная грыжа, это тоже могло способствовать образованию пупка. Иногда выход может быть признаком пупочной гранулемы (воспаленной ткани), которая, скорее всего, потребует лечения. Кроме того, особенно если область болезненна, это может быть инфекция.
Что такое пупок Outie?
Пупок, который также называют пупком или пупком, на самом деле представляет собой просто шрам, от которого пуповина отделилась от ребенка.Вопреки распространенному мнению, появление пупка не связано с чем-либо, что делает врач, а скорее после того, как пуповина перерезана и пережата, что происходит вскоре после рождения, пупок формируется как инни или выход во время нормального процесс заживления.
Однако, как отмечалось выше, существуют некоторые (обычно доброкачественные) медицинские проблемы, такие как образование грыжи, воспаление или рубцовая ткань под пупком, которые могут способствовать развитию утиля.
Причины появления пуговиц на животе
Пупок пупка обычно не вызывает беспокойства, но есть несколько вещей, на которые следует обратить внимание.
Пупочная грыжа
Пупочная грыжа — это вздутие ткани под пупком. Пуповина, которая доставляет питательные вещества от матери к плоду в утробе матери, проходит через мышцы живота, создавая область, где легко может образоваться грыжа. Проблема возникает до рождения ребенка и чаще всего встречается у недоношенных, чернокожих детей и детей, рожденных с низкой массой тела при рождении.
Как правило, для пуповины кольцо пуповины (круг, образующий «пуговицу») полностью закрывается при заживлении, но если отверстие остается на месте, ткань брюшной полости снизу может выступать наружу, образуя выход. Пупочные грыжи обычно присутствуют при рождении и иногда появляются и исчезают. Это часто называют «вправляемой» грыжей.
Чаще всего пупочная грыжа проходит сама к пяти годам.
Пупочная гранулема
Пупочная гранулема — это небольшой воспаленный нарост ткани, который по сути представляет собой рубцовую ткань, которая образуется в области пупка в течение первых нескольких недель жизни.Часто он кажется красным, влажным и опухшим. Иногда он заражается, выделяет гной и / или кровоточит. Это состояние обычно безболезненно для ребенка, если он не инфицирован.
Пупочную гранулему вашего ребенка часто лечат либо потому, что она инфицирована, либо для предотвращения инфекции. Иногда домашние средства помогают облегчить состояние (всегда консультируйтесь с врачом вашего ребенка) или его может лечить врач.
Домашние процедуры включают нанесение соли на гранулемы (удерживаемой марлей) примерно на 15 минут два раза в день в течение нескольких дней.Это домашнее средство часто сокращает и высушивает гранулемы. В противном случае ваш врач может лечить это с помощью нитрата серебра, который безболезненно сожжет лишнюю ткань. Другие методы лечения включают жидкий азот, завязывание комка швом до тех пор, пока он не спадет, или, в более крайних случаях, хирургическое вмешательство.
Знаки, на которые стоит обратить внимание
Помимо надлежащей гигиены, обратите внимание на эти признаки осложнений, если у вашего ребенка выскочил пупок.
Пупочная грыжа
Следите за тем, нет ли у вашего ребенка боли или дискомфорта в области пупка.Пупочная грыжа обычно безболезненна; Фактически, единственный симптом — это то, что пупок выглядит опухшим или «грыжевым» наружу. Если пупочная грыжа ущемляется (ткань захватывается или сужается внутри грыжи), это может стать болезненным. Однако это случается редко.
Как отмечалось выше, пупочные грыжи обычно не нуждаются в лечении. Проблема обычно уходит к первому или второму дню рождения ребенка. Для ее восстановления может потребоваться операция, если пупочная грыжа очень большая (например, больше 2 см), грыжа становится больше или не проходит к четырем или пяти годам.
Пупочная гранулема
Это состояние требует надлежащей очистки, чтобы предотвратить заражение. Признаки инфицированной пупочной гранулемы включают дискомфорт, жар, отек, выделение гноя и боль.
Когда обращаться за помощью
Немедленно обратитесь за медицинской помощью по поводу пуповины вашего ребенка, если у вашего ребенка есть какие-либо из следующих признаков или симптомов:
- Температура выше 100 градусов по Фаренгейту
- Кровотечение из пупка
- Боль
- Сыпь на прилегающей коже
- Признаки инфекции, такие как покраснение вокруг гранулемы, отек и гной или другие выделения
- Рвота
Мифы
То, есть у вашего новорожденного ребенка или нет, не имеет никакого отношения к тому, как была перерезана пуповина, или к чему-либо еще, что произошло во время родов.
И, вопреки распространенному фольклору, вы не можете изменить его форму, привязав что-нибудь к животу ребенка или приклеив к нему четвертинку. На самом деле, вы ничего не можете (или должны) сделать, чтобы это изменить. Вместо этого, по мере того, как ваш ребенок растет, помогите ему понять, что это просто еще один способ, которым может выглядеть тело. Хотя выступ пупка встречается реже, это обычная черта внешнего вида вашего ребенка.
Как ухаживать за пупком новорожденного
Выполните следующие действия, чтобы ухаживать за областью пупка новорожденного:
- Стремитесь поддерживать чистоту и сухость участка, полностью высушивая его после очистки, особенно если накрыть его повязкой или одеждой.
- Спросите педиатра новорожденного о протирании пупка спиртовыми тампонами. Некоторые врачи рекомендуют это, а другие нет.
- Очистите область мягким мылом и водой, но не трите ее. Попросите педиатра порекомендовать безопасное мыло.
- Согните верхний край подгузника, чтобы он не закрывал область пупка. Это поможет сохранить кожу сухой и быстрее заживет.
- В первые несколько недель после родов держите пораженный участок сухим, обмывая его губкой, а не погружая пупок в ванну.
Слово от Verywell
Как правило, выпадение пупка не является проблемой со здоровьем. Если нет медицинской проблемы, такой как большая грыжа или гранулема, нет причин для беспокойства. Тем не менее, обратитесь к педиатру вашего ребенка, если вы подозреваете, что у вашего ребенка пупочная грыжа или гранулема, или какие-либо признаки инфекции или дискомфорта в области пупка, чтобы убедиться, что вы получите правильный диагноз и любое необходимое лечение.
Почему у вашего новорожденного появился пупок?
Изображение: Shutterstock
Из многих вещей, которые есть в нашем теле, пупок часто интригует нас.Пупок, пупок или пупок образуются, когда пуповина ребенка перерезается и зажимается сразу после его рождения. Эта пуповина сохнет и опускается в течение нескольких дней, и на этом месте образуется пупок.
У младенцев может быть пупок innie или outie. В то время как у большинства детей есть пупок, у 10-20% есть пупок. MomJunction расскажет, как возникла утечка, если это нормально, и что нужно сделать, чтобы позаботиться о пупке.
Что такое пупок Outie?
Пупок выступает наружу.Обычно пупок перемещается внутрь и называется инни.
Ути выглядит как крошечный воздушный шарик. Он вырывается, когда ребенок плачет, смеется, кашляет или опорожняется. Это из-за повышенного давления внутри живота. Он сжимается, когда малыш расслабляется.
Почему у вашего новорожденного пупок Outie?
Истощение обычно вызывается двумя причинами:
- Распространенной причиной выпадения пупка является пупочная грыжа (1).
- Грануляционная ткань образуется в пупке, что приводит к избыточной дряблой коже в этой области.
Ути, вызванная пупочной грыжей
Пупочная грыжа образуется из-за слабых мест в мышечной стенке вокруг живота ребенка (2).
Внутри утробы матери пуповина соединяется через брюшную полость ребенка. Как только ребенок вылезает и пуповина перерезается, на месте образуется отверстие, которое закрывается с помощью мышц.
В некоторых случаях мышцы не закрывают его полностью, образуя небольшое отверстие.Грыжа возникает, когда часть кишечника выпячивается через слабое место в мышцах.
Симптомы серьезной пупочной грыжи
Грыжа обычно безвредна, и у вашего ребенка не будет боли.
Однако в редких случаях кишечник застревает в отверстии, что может привести к инфицированию. Если вы заметили эти симптомы, немедленно обратитесь к врачу:
- Боль в области пупка
- Изменение цвета вокруг грыжи
- Отек в области
- Рвота
- Лихорадка
Когда появляется ребенок Пупок идет внутрь?
Ути не может стать инни, но он войдет, когда мышцы живота станут сильнее и дыра заживает сама.Обычно отверстие закрывается в течение 12–18 месяцев, но, если оно больше, требуется больше времени. Врач может оценить, насколько маленькая или большая дыра, и оценить, рассосется ли грыжа и закроется ли она в течение нескольких месяцев. Небольшие пупочные грыжи примерно к годовалому возрасту.
Независимо от размера грыжа закрывается к пятилетнему возрасту (3).
Операция по поводу пупочной грыжи
Операция требуется, если:
- отверстие не закрывается к пяти годам.
- кишечник застрял в отверстии и может возникнуть кишечная непроходимость.
- грыжа увеличивается по мере роста ребенка.
Операция — это простая процедура, которая занимает от 20 до 30 минут. Врач сделает небольшой разрез на пупке и протолкнет выступающую часть / ткань внутрь. Затем он сшивает отверстие в стенке живота. Процедура проводится под общим наркозом (4).
Как позаботиться о пупке новорожденного?
Пупок вашего ребенка должен быть сухим и свободным от инфекций.Вот как можно позаботиться об этом месте:
- Держите основу сухой, потому что более сухой шнур упадет раньше, чем влажный.
- Очищайте основание шнура ватным тампоном каждый раз, когда меняете подгузник ребенку.
- Не закрывайте область подгузником. Сложите подгузник.
- Прикрытие пуповины подгузником может привести к инфекции из-за отсутствия циркуляции воздуха и мочи ребенка.
- Раньше педиатры предлагали очищать территорию спиртом, но сейчас такая практика не поощряется.
- Никогда не пытайтесь отсоединить шнур силой. Пусть отвалится естественным образом.
- Используйте мягкое мыло для очистки области. Попросите врача порекомендовать подходящее мыло.
- Обмыть ребенка губкой в первые дни, чтобы не намочить пуповину.
Инфекция пупка ребенка
Пупок вашего ребенка может быть инфицирован, если (5):
- Из него сочится желтый или белый гной.
- основание красное или опухшее.
- пуповина кровоточит.
- Боль в пупке.
Признаки инфекции культи пуповины могут привести к опасной для жизни инфекции, которая называется омфалит. Омфалит — это местная инфекция пупка, которая может распространяться по телу. Это серьезное заболевание, требующее немедленного лечения.
Когда следует звонить врачу?
Остерегайтесь этих признаков инфекции и немедленно обратитесь к педиатру:
- Неприятный запах из области
- Желтые липкие выделения из области
- Отек, болезненность или покраснение кожи вокруг области
- Высокая температура
- Слабость или чрезмерная сонливость
- Не интересно кормить или кормить очень мало
- Кожа в этой области кажется обвисшей и дряблой
Часто задаваемые вопросы
1.Могу ли я изменить пупок моего ребенка на «открытый» или «маленький»?
Нет, вы не можете сделать пупок вашего ребенка маленьким или маленьким. Даже акушер не сможет сделать это за вас, так как образование естественное.
Вопреки распространенному мнению, выход не образуется из-за неправильной обрезки или пережатия шнура. Это происходит из-за слабости мышц живота.
2. При нажатии на монету толкается ли пупок внутрь?
В различных культурах распространена практика наклеивания монеты на пупок, чтобы запихнуть ее внутрь.Однако это не помогает пупку проникнуть внутрь.
Более того, это может быть опасно для здоровья, если микробы с монеты передаются ребенку и могут привести к кишечной непроходимости.
Кроме того, никогда не пытайтесь надавить на пупок новорожденного. Он может быть мягким, но не войдет внутрь, если вы его толкнете. Фактически, давление может повредить живот ребенка.
3. Можно ли предотвратить выпирание пупка?
Нет, вы не можете предотвратить выход, так как это не состояние или неправильная разработка.Нежный пупок так же естественен, как и пупок.
4. Как почистить пупок ребенка?
Вы можете чистить детскую одежду с помощью мочалки и мыла.
5. Что такое пупочная гранулема?
Пупочная гранулема — это чрезмерное разрастание ткани при заживлении пуповины. Он светло-розового цвета с желтыми выделениями. Однако это отличается от инфекции, поскольку не сопровождается лихорадкой, запахом или припухлостью. Необходимо уточнить, что пупочная гранулема, если она сокращается, может нуждаться в простом прижигании.
6. Можно ли лечить легкую инфекцию пупка дома?
Да, вы можете лечить инфекции пупка дома, если они не являются серьезными. Но только по согласованию с врачом. Если есть выделения из пупка, очищайте это место дважды в день ватным тампоном или тканью. Используйте мазь с антибиотиком, например, Полиспорин, два раза в день, если из этой области сочится гной.
В случае небольшого кровотечения очистите область и прижмите пупок чистой тканью в течение десяти минут, чтобы остановить кровотечение.Если это не прекратится, обратитесь к врачу.
Пупок пупка вашего новорожденного — это совершенно естественное и нормальное состояние. Поговорите об этом со своим педиатром, чтобы узнать больше и предотвратить заражение.
Пупок вашего ребенка — маленький или маленький? Сколько времени понадобилось, чтобы зажить? Дайте нам знать в комментариях.
Рекомендуемые статьи:
Пупочная грыжа: когда следует беспокоиться?
Выберите автора: Аарон Барбер, AT, ATC, PESAbbie Roth, MWC, Адам Остендорф, MD, Адриан Бейлис, PhD, CCC-SLP, Adrienne M.Flood, CPNP-AC Advanced Healthcare Provider Council, Aila Co, MDAlaina White, AT, ATCAlana Milton, MDAlecia Jayne, AuDAlessandra Gasior, DOAlexandra Funk, PharmD, DABATA, Александра Санкович, MDAlexis Klenke, RD, LDAAlice Bass, ATCAllison-AT Страус, MS, AT, ATCAmanda E. Graf, MDAmanda Smith, RN, BSN, CPNAmanda Sonk, LMTAmanda Whitaker, MDAmber Patterson, MDAmberle Prater, PhD, LPCCAmy Coleman, LISWAmy Dunn, MDAmy E. Valasek, MD, MScAmy Fanning, MDAmy E. DPTAmy Garee, CPNP-PCAmy Hahn, PhDAmy HessAmy Leber, PhDAmy LeRoy, CCLSAmy Moffett, CPNP-PCAmy Randall-McSorley, MMC, EdD CandidateAnastasia Fischer, MD, FACSMAndala PCAndrea-M.Boerger, MEd, CCC-SLPЭндрю АксельсонЭндрю Крогер, MD, MPHA Эндрю Швадерер, Анджела Абенайм, Анджела Биллингсли, LISW-SAnn Pakalnis, MD Анна Лиллис, MD, PhDAnnette Haban-BartzAnnie Drapeau, MDAnnie Temple, MS MDAri Rabkin, PhDAriana Hoet, PhDArleen Karczewski, Ashleigh Kussman, MDAshley Eckstein, Ashley Kroon Van Diest, Ashley M. Davidson, AT, ATC, MSAshley Minnick, MSAH, AT, ATCAshley General, FNPAshley Parikh, SAshley-Parkshley Common, FNPAshley-PCAshley-Parkshley-PCAshley-PCAshley-PCAshley-PCAshley-Parkshley Туйску, CTRS Асунсьон Мехиас, доктор медицины, PhDAurelia Wood, доктор медицины Бекки Корбитт, Р. Н. Белинда Миллс, доктор медицины Бенджамин Филдс, доктор медицинских наук, Бенджамин Копп, доктор медицины Бернадетт Берк, AT, ATC, МСБет Мартин, Р. MDBill Kulju, MS, ATBlake SkinnerBonnie Gourley, MSW, LSWBrad Childers, RRT, BSBrandi Cogdill, RN, BSN, CFRN, EMT-PBreanne L.Бауэрс, PT, DPT, CHT, CFST Брендан Бойл, MD, MPH Брайан Бо, MD Брайан К. Каспар, доктор философии Брайан Келлог, MD Бриана Кроу, PT, DPT, OCS Агри Торунер, доктор медицинских наук, Кейтлин Талли, Калеб Мосли, Каллиста Дамман, Ками Винкельспехт, доктор философии Канис Креран, доктор медицинских наук, доктор Карл Х. Бэкес, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхард, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхардт, доктор медицинских наук, Кейси Коттрилл, доктор медицинских наук, Би-би-си Нэбассен PhDCharae Keys, MSW, LISW-SC, Чарльз Элмараги, MD Челси Достер, BSC, Шерил Буп, MS, OTR / L, Шерил Г.Бакстер, CPNPШерил Гариепи, MDChet Kaczor, PharmD, MBAChris Smith, RNChristina Ching, MDChristina DayChristine Johnson, MA, CCC-SLPChristine Mansfield, PT, DPT, OCS, MDChristine PrusaChristopher Goettee, PTC, DPT , OCS, NASM-PESCody Hostutler, PhDConnor McDanel, MSW, LSWCorey Rood, MDCorinne Syfers, CCLSCourtney Bishop. PA-CC Кортни Холл, CPNP-PC, Кортни Портер, RN, MSCrystal Milner, Курт Дэниелс, доктор медицины Синтия Холланд-Холл, доктор медицинских наук, MPHDana Lenobel, FNP, Дана Ноффсингер, CPNP-AC, Дейн Снайдер, MD Дэниел Кури, MD Дэниел Пи Джуста, MD Дэниел, Дэниел Wessells, PT, MHAD, Дэвид Аксельсон, MD Дэвид Стукус, MD Дин Ли, MD, PhD Дебби Терри, Н. П. Дебора Хилл, LSW, Дебора Зеркл, LMTDeena Chisolm, PhD Дейпанджан Нанди, MDDeipanjan NandiDS, MDDenisomin, R.Уильямс, доктор медицины, магистр здравоохранения, FAAP, диплом доктора медицины, доктор медицинских наук, Дуг Вольф, Дуглас Маклафлин, доктор медицинских наук, Дрю Дьюерсон, доктор медицинских наук, Эдвард Оберл, доктор медицины, RhMSUS, Эдвард Шеперд, доктор медицинских наук, Эйлин Чавес, ФДЭлиза Берлан, доктор медицинских наук, Элиза Докинс, Элизабет А. Кэннон, Л.П. MT-BCE: Эмили А. Стюарт, доктор медицинских наук, Эмили Декер, доктор медицинских наук, Эмили Гетчман, Эмма Высоцки, PharmD, RDNEric Butter, PhDEric Leighton, AT, ATCEric Sribnick, MD, PhDErica Domrose, RD, LDEricca L.Ed., CSCSErin Shann, BSN, RNErin TebbenFarah W. Brink, MDGail Bagwell, DNP, APRN, CNSGail Swisher, ATGarey Noritz, MDGary A. Smith, MD, DrPHGeri Hewitt, MDGina Hounam, PhDGina McDowellGina Minotregory D. , MDGriffin Stout, MDGuliz Erdem, MDHailey Blosser, MA, CCC-SLPHeather Battles, MDHeather Clark, Heather Yardley, PhD, Генри Спиллер, Херман Хандли, MS, AT, ATC, CSCSHiren Patel, MDHoma Amini, DDS, Wicks, MPH MDIhuoma Eneli, MDIlana Moss, PhDIlene Crabtree, PTIrene Mikhail, MDIrina Buhimschi, MDIvor Hill, MDJackie Cronau, RN, CWOCNJacqueline Wynn, PhD, BCBA-DJ, MD , Доктор медицинских наук, Джейми Маклин, доктор медицинских наук, Джейн Абель, Джанель Хюфнер, магистр медицины, CCC-SLP, Дженис Таунсенд, доктор медицинских наук, доктор медицинских наук, Джаред Сильвестер, Джейссон, Эйхольц, Жан Хрущак, магистр медицины, CCC / SLP, Джефф Сидс, доктор медицинских наук, доктор медицинских наук, Джеффри, Олетта, Кэмпбелл, Дж. Джена Хек, Дженн Гоня, PhD, Дженнифер Борда, PT, DPT, Jennifer Hofherr, Jennifer Locker, Jennifer Reese, PsyD, Дженнифер Смит, MS, RD, CSP, LD, LMT, Дженни Уортингтон, PT, DPT, Джерри Р.Mendell, MD Джессалин Майер, MSOT, OTR / L, Джессика Бейли, PsyD, Jessica Bogacik, MS, MT-BC, Джессика Боуман, MD, Джессика Брок, Джессика Баллок, MA / CCC-SLP, Джессика Бушманн, RD, Джессика Шерр, PhD, Джим О’Ши, O’Shea, OTJo, MOT, MOT -SJohn Ackerman, PhD John Caballero, PT, DPT, CSCSJohn Kovalchin, MD Джонатан Д. Теккерей, MD Джонатан Финлей, MB, ChB, FRCPJonathan M. Grischkan, MD Джонатан Наполитано, MD Джошуа Уотсон, MDJulee, RT , OTR / LJulie ApthorpeJulie Leonard, MD, MPHJulie Racine, PhD, Julie Samora, MD Джастин Индик, MD, PhD, Кэди Лейси, Кейли Хейг, MA, MT-BC, Кейли Матесик, Камила Тваймон, LPCC-SKara Malone, MDKara Miller, Allen .Meeks, OTKari Dubro, MS, RD, LD, CWWSKari Phang, MDKarla Vaz, MDKaryn L. Kassis, MD, MPHKasey Strothman, MDKatherine Deans, MDKatherine McCracken, MDKathleen (Katie) RoushKathryn B.S. Обринба, доктор медицины Кэти Бринд’Амур, магистр Кэти Томас, APR Катрина Холл, Массачусетс, CCLS, Катрина Руге, LPCC-SKatya Harfmann, MD Кайла Зимпфер, PCCKelley SwopeKelli Dilver, PT, DPTKelly AbramsKelly BooneKelly HustonNally, J. PCKelly Pack, LISW-SKelly Tanner, PhD, OTR / L, BCPKelly Wesolowski, PsyDKent Williams, MDKevin Bosse, PhDKevin Klingele, MDKim Bjorklund, MDKim Hammersmith, DDS, MPH, MSKimberly Bates, MDKimberly DPS, Vanimberly DPS, PT, DPT, SCS Кирк Сабалка, Крис Джатана, MD, FAAP Криста Виннер, AuD, CCC-AKristen Armbrust, LISW-SKristen Cannon, MD Кристен Мартин, OTR / LKristi Roberts, MS MPHКристина Бут, MSN, CFNPKristina Reberance, MDKyleen, MDKyleen , МАЛАура Брубакер, BSN, RN, Лаура ДаттнерL Аурел Бивер, LPCЛорен Дуринка, AuDLauren Garbacz, PhDLauren Justice, OTR / L, MOTLauren Madhoun, MS, CCC-SLPLauryn RozumLee Hlad, DPMLeena Nahata, MD , DPT Линдси Шварц, Линдси Фатер, PsyD, Лиза Голден, Лиза М.Хамфри, MD Логан Бланкемейер, MA, CCC-SLPLori Grisez PT, DPTLorraine Kelley-QuonLouis Bezold, MDLourdes Hill, LPCC-S, Люк Типпл, MS, CSCSLynda Wolfe, PhDLyndsey MillerLynn Rosenthal, Линн Рюсс, MDMagC Камбодж, доктор медицины Марк Левитт, доктор медицины Марк П. Михальский, доктор медицины Марсель Дж. Казавант, доктор медицины Марси Джонсон, LISW-SMarco Corridore, доктор медицины Маргарет Басси, OTR / LMaria Haghnazari, Мария Вег, MSN, RN, CPN, Марисса Кондон, BSN, Э. MS RT R (MR), физик ABMPМарни Вагнер, MDMary Ann Abrams, MD, MPH Мэри Фристад, PhD, ABPPMary Kay SharrettMary Shull, MDMatthew Washam, MD, MPHMeagan Horn, MAMegan Brundrett, MDМеган Доминик, OTR / LMeganets, OTR / LMeganets .Эд Меган Касс, PT, DP TM Меган Фишер, BSN, RN Meika Eby, MD Мелани Флуеллен, LPCC Мелани Люкен, LISW-SMelissa McMillen, CTRS, Мелисса Винтерхальтер, MDMeredith Merz Lind, MDMichael Flores, PTDMichael T. Brady, MD CPNP-PC: Молли Гарднер, доктор медицинских наук, Моника Ардура, Домоника Эллис, Моника Голдшмидт, доктор медицины Мотао Чжу, доктор медицинских наук, доктор медицинских наук, доктор философии, доктор философии, Ауэрнэнси Каннингем, психиатрическая больница Райт, бакалавр наук, RRT, RCP, AE-C Наоми Кертес, доктор медицинских наук, Натали Пауэлл, LPCC-CSNatalie Powell, LPCC-CSN. BSN, RN Натали Мейтр, доктор медицинских наук, Общенациональная детская больница, Национальная детская больница, Эксперты по поведенческому здоровью Ниту Бали, доктор медицины, магистр здравоохранения Нехал Парих, DO, MSNichole Mayer, OTR / L, MOTNicole Caldwell, MDNicole Dempster, PhDNicole Greenwood, BC, LSNicole Parente DNina WestNkeiruka Orajiaka, MBBSOliver Adunka, MD, FACSOlivia Stranges, CPNP-PCOlivia Thomas, MDOmar Khalid, MD, FAAP, FACCOnnalisa Nash, CPNP-PCOula KhouryPaige Duly, CTRSParker Huston, PhDPatrick C.Уолц, доктор медицины Патрик Куин, BSN, RNPedro Weisleder, MDPeter Minneci, MDPeter White, PhDPreeti Jaggi, MDRachael Morocco-Zanotti, DORachel D’Amico, MDRachel Schrader, MDRachel D’Amico, MDRachel Schrader, CPNP-PCRachel Tyson, LSWRajan Thakkara Льюис, AuD, CCC-AR, Эгги Эш-младший, Рено Равиндран, MD Ричард Киршнер, MD Ричард Вуд, MD Роберт А. Ковач, MD, Ph.D. Рошель Кроуз, CTRS Рохан Генри, MD, MS , ATCСаманта Боддапати, доктор философии Саманта Мэлоун, Сэмми Лебедь, Сандра К.Ким, доктор медицинских наук Сара Бентли, MT-BC Сара Брейдиган, магистр медицины, AT, ATC Сара Н. Смит, MSN, APRN Сара О’Рурк, MOT, OTR / L, клинический руководитель Сара А. Денни, доктор медицинских наук Сара Клайн, CRA, RT (R) Сара Дрисбах, CPN, APN Сара Гринберг Сара Хасти, BSN, RNC-NIC Сара Кейм, доктор медицины Сара Майерс Сара О’Брайен, доктор медицинских наук Сара Саксбе Сара Шмидт, LISW-SS Сара Скотт Сара Трейси Сара Верли, доктор медицинских наук, доктор медицинских наук, доктор медицинских наук, Скотт Скотт, доктор медицинских наук Сатья Гедела (Великобритания) , MDSean EingSean Rose, MDSeth Alpert, MDShana Moore, MA, CCC-AS, Shannon Reinhart, LISW-SShari UncapherShann Wrona, DNP, PNP, PMHSShawn Pitcher, BS, RD, USAWShawNaye Scott-MillerSheila LeeNSimonites, MSR AC / PC, CPONStefanie Bester, MDStefanie Hirota, OTR / LStephanie Burkhardt, MPH, CCRCStephanie CannonStephanie Santoro, MDStephanie Vyrostek BSN, RNStephen Hersey, MDSteve Allen, MDSteven C.Матсон, доктор медицины Стивен Чичора, доктор медицины Стивен Кафф, Суэллен Шарп, OTR / L, MOT Сьюзан Колас, доктор медицины Сьюзан Крири, доктор медицинских наук , BA, RRT, RCP, AE-C, CPFT, Томас Поммеринг, ДОТомас Сэвидж, Тиаша Летостак, доктор философии, Тиффани Райан, BCBA Тим Робинсон, Тимоти Крайп, доктор медицины, доктор медицинских наук, Трейси Л. Сиск, RN, BSN, MHATracie Rohal, RD, LD, CDETracy Гэревис, Мэтра Миллер, Тианна Снайдер, PsyDTyler Congrove, ATVanessa Shanks, MD, FAAP Венката Рама Джаянти, MD Виду Гарг, MD Видья Раман, MDW.Гаррет Хант, доктор медицины Уолтер Самора, доктор медицины Уоррен Д. Ло, доктор медицины Венди Андерсон, доктор медицины Венди Кливленд, Массачусетс, США, LPCC-SW, Уитни Маккормик, CTRSУитни Рэглин Биньял, доктор медицины Уильям Коттон, доктор медицинских наук Уильям Дж. Барсон, доктор медицинских наук Уильям Рэй, доктор медицинских наук, Уильям
Будет ли у вашего ребенка Innie или Outie?
На протяжении всей беременности будущие родители не могут не размышлять о своем новорожденном. Она будет похожа на маму? У него будут рыжие волосы? Самые мельчайшие детали внешности вашего ребенка завораживают, вплоть до его пупка.Как правило, пупки делятся на две категории: «миниатюрные» и «миниатюрные». Но можете ли вы сказать, какой тип будет у вашего ребенка? Вот все факты, которые вам нужно знать о детском пупке.
Что такое пупок?
Пупок выполняет неотъемлемую функцию, когда ребенок находится в утробе матери. Пупок — это, по сути, место, где пуповина прикрепляет ребенка к плаценте, обеспечивая кислород и питательные вещества, жизненно важные для роста, одновременно удаляя отходы, такие как углекислый газ.
После рождения ребенка пуповина больше не нужна, поэтому ее зажимают и перерезают. Пупок — это рубцовая ткань, которая остается, когда остатки пуповины или «культи» высыхают и падают с животика ребенка.
Innies против Outies
Тайна рождения и жизни в маленьком спиральном завитке пупка ребенка.
После отпадания пуповины пупок выполняет чисто косметическую функцию. Пупки Innie наиболее распространены, так как они есть примерно у 90% населения, в то время как у 10% есть то, что обычно называют брюшными пуговицами.
У большинства из нас пупок похож на большую ямочку и не выходит за пределы естественной плоскости живота. Аути встречается гораздо реже. Внешний вид пупка больше похож на узел, чем на ямочку, а образовался в результате того, что рубцовая ткань просто растет наружу, а не внутрь.
Что это будет?
Многие люди ошибочно полагают, что форма пупка определяется тем, как пуповина зажимается и перерезается, как ухаживают за культей пуповины после рождения или простой генетикой.На самом деле нет никаких доказательств того, что что-либо из этого правда.
Форма пупка определяется тем, как пуповина прикрепляется к брюшной стенке ребенка в утробе матери. Пупок пупка — это просто результат избытка кожи, которая растет вокруг пуповины во время развития.
Скорее всего, у вашего ребенка начнется недомогание, и хотя большинство выступов на пупке не вызывают беспокойства, они могут указывать на легкое, основное заболевание.
Общие осложнения
Иногда выступ пупка может быть признаком пупочной грыжи, пупочной гранулемы или инфекции.
Пупочная грыжа относительно часто встречается у новорожденных. Это происходит, когда небольшая часть кишечника ребенка или слизистой оболочки брюшной полости выступает из крошечного отверстия в брюшной стенке. Большинство грыж пуповины проходят сами по себе к тому времени, когда ребенку исполняется 4-5 лет.
Часто грыжа диагностируется при рождении, но иногда ее не замечают до тех пор, пока ребенок не плачет, смеется или чихает, что увеличивает давление в животе и делает грыжу более заметной. Подозрение на пупочную грыжу не требует экстренного вызова педиатра, но вам следует проконсультироваться с врачом во время следующего осмотра ребенка.
Пупочная гранулема — это небольшое образование, которое развивается на месте культи пуповины. Обычно это проявляется в виде небольшой шишки, но редко вызывает болезненные ощущения или дискомфорт для вашего ребенка. Если вы подозреваете пупочную гранулему, внимательно следите за ней и проконсультируйтесь с врачом.
Кроме того, инфекция культи пуповины может способствовать чрезмерному разрастанию рубцовой ткани, что приводит к появлению пупка.
Уход за пупком для малышей
Специалисты в области педиатрии рекомендуют технику «ухода за пуповиной», то есть вы должны держать культю пуповины как можно более сухой, пока она не отпадет.Приносите ребенка домой в первый раз, пока пупочная культя не высохнет, чтобы уменьшить риск раздражения и инфекции.
Не используйте спирт для очистки культи. Мыло и водные процедуры — лучшие варианты, и убедитесь, что вы даете области полностью высохнуть на воздухе, чтобы предотвратить накопление влаги. Во время пеленания обращайте внимание на культю, чтобы не раздражать кожу ребенка. Сложите верхнюю часть подгузника так, чтобы культя пуповины открывалась до тех пор, пока она не отпала.
Однако всегда обращайте внимание на все, что кажется необычным.Если вы заметили покраснение, отек или сыпь вокруг пупка вашего ребенка, обратитесь к педиатру в случае заражения.
Как скоро пень отвалится?
Культя пуповины вашего ребенка обычно отпадает естественным путем в течение двух недель после рождения. Все, что превышает 3-4 недели, считается отсроченным и может потребовать посещения педиатра.
Не поддавайтесь искушению самому снять пуповину. Как и струп, культя пуповины может немного кровоточить во время процесса заживления и образовывать корку.Продолжайте использовать технику «ухода за сухим пуповиной», пока культя не отпадет сама по себе.
Может ли форма пупка измениться со временем?
Форма пупка вашего ребенка нередко меняется со временем. Если ваш ребенок родился с пупочной грыжей, ее выход со временем может превратиться в инни, поскольку грыжа исправляется сама собой. Точно так же редкая недиагностированная грыжа, которая проявляется позже в детстве, может превратить инни в ути.
Пупки могут менять форму даже в зрелом возрасте.Расширение живота во время беременности может временно превратить женщину в живот. Фактически, у некоторых будущих мам диагностируется пупочная грыжа, если выпячивание особенно велико, но у большинства женщин пупок возвращается к своей первоначальной форме после родов.
На вынос
В конце концов, форма пупка вашего ребенка несущественна, но почти невозможно устоять перед игрой в угадывание каждой драгоценной мелочи вашего надвигающегося прибытия.
Пупок вашего малыша будет лишь одним из многих открытий, которые вы сделаете и влюбитесь, когда встретите его впервые.
Может ли пупок ребенка измениться с Outie на Innie? Это редко, но возможно
Когда я была беременна своим первым, я дала очень четкие инструкции моему мужу, который планировал перерезать пуповину, не давать нашей дочери «урезать» пупок. Теперь я понимаю, что это было очень глупо, но мое беспокойство по поводу предстоящих родов нужно было куда-то направить, и для меня это был пупок.Я задался вопросом, меняется ли пупок у ребенка? Сможете ли вы перейти от утиуса к инни? Какая логистика?
О чем говорят родители — доставляется прямо в ваш почтовый ящик
Я собираюсь поразить вас здесь, но то, как выглядит пупок — innie или outie — не имеет ничего общего с перерезанием шнура. Я знаю, микрофон уронил. «По мере того, как младенцы растут внутри матки, кожа вокруг пуповины растет», — сказал Майкл Шенветтер, доктор медицины, педиатр, практикующий в частной практике недалеко от Лос-Анджелеса, в интервью NewParent.«У некоторых детей появляется больше кожи, что приводит к потере, а у других — меньше, что приводит к появлению инни».
Однако, взглянув на цифры, можно увидеть, что количество маленьких пупков значительно превышает количество маленьких. «Только 4 процента опрошенных заявили, что у них пупок в форме ути», — говорится в отчете Everyday Health о проекте Belly Button Diversity Project, который собрал около 500 образцов с пупка.
Ирония в том, что я так беспокоилась о пупке, когда была беременна своим первым, а вовсе не когда была беременна вторым, заключалась в том, что моя вторая дочь действительно родилась с очень значительным вылетом! Фактически, ей поставили диагноз пупочная грыжа, когда пупок выпячивается.«Пупочная грыжа возникает, когда часть кишечника выступает через пупочное отверстие в брюшных мышцах. Пупочные грыжи встречаются часто и обычно безвредны», — поясняет клиника Мэйо. «У детей многие пупочные грыжи закрываются самостоятельно к 1 или 2 годам, хотя некоторые из них заживают дольше».
Моей дочери сейчас 18 месяцев, и ее пупок все еще немного выпирает, но грыжи нет. Я также нахожу ее пупок неотразимо милой и не могу не целовать ее живот малиновыми при каждой возможности.
Но кроме связанного с пупочной грыжей пупка, который в конечном итоге становится инни, вы в основном застреваете с пупком, с которым родились (если только вы не решите пройти процедуру пластической хирургии, называемую пупочной пластикой). Есть только один другой случай, когда известно, что пупок трансформируется, — это беременность.
Когда вы беременны, ваше тело опухает во всех местах, и ваш пупок не застрахован от этих изменений. «Ваша расширяющаяся матка оказывает давление на остальную часть вашего живота, выталкивая пупок наружу», — объяснил Parents .Однако после того, как вы родите, и ваша матка снова сократится, ваш пупок, скорее всего, вернется в норму.
Вы также можете столкнуться с другим явлением пупка, когда ваш беременный живот расширяется — ваш живот действительно напрягается. «Иногда пупок вылезает наружу. Иногда он как бы прогибается внутрь и ложится плашмя», — объяснила VeryWell Family. В любом случае это совершенно нормально!
Изменения пупка во время беременности
Во время беременности ваш пупок претерпит ряд изменений, большинство из которых совершенно нормальны.
Хорошая новость заключается в том, что большинство этих изменений временные, и ваш пупок до рождения ребенка в конечном итоге вернется.
В этой статье мы обсудим, что вызывает изменение пупка во время беременности и что вы можете с этим поделать.
Почему у вас меняется пупок во время беременности?
По мере роста ребенка пространство внутри живота становится ограниченным. Пупок покрывает небольшая мышца, поэтому по мере роста матки она может толкаться вплотную к ней (1) .
Когда вы замечаете, что у вас выскакивает пупок, это означает, что вы на шаг ближе к встрече со своим малышом.
Ваша расширяющаяся матка освобождает место, и единственное направление, в котором должен двигаться ваш пупок, — это наружу, когда ваш живот смотрит вперед. Некоторые мамы боятся, что их пупок может растянуться настолько, что может буквально лопнуть. Это не тот случай!
Ваша кожа чрезвычайно эластична, но знает свои пределы. Ваш пупок не отвалится.
Когда должен выскочить пупок?
Вы, вероятно, заметите это изменение примерно во втором или третьем триместре.Точнее, примерно на 26 неделе. Это происходит из-за растяжения кожи и давления увеличивающейся матки. Некоторые люди шутят и говорят, что ваш пупок похож на таймер: как только он выскочит, ваш ребенок почти готов выйти из духовки!
Если ваш пупок еще не вышел наружу, не беспокойтесь. У некоторых женщин пупки не выскакивают. Они остаются прежними или становятся плоскими. Все зависит от вашего веса до беременности и от того, насколько вы набрали или растянулись во время беременности.
Возможно, у некоторых женщин щелкнет пупок во время одной беременности, а во время следующей — нет.
Это не значит, что что-то не так, если пупок не выскакивает. На всякий случай можно проконсультироваться с врачом и убедиться, что ваш малыш растет по графику.
Болит ли вылезающий пупок?
Большинство будущих мам даже не догадываются, что у них выскочил пупок, потому что это почти всегда безболезненно.Нет ничего необычного в том, чтобы однажды вечером пойти спать с инни, а на следующее утро проснуться с ним.
Сам факт хлопка безболезнен. Самое большое беспокойство — визуальное, а не физическое. Странно смотреть вниз и видеть этот недавно появившийся пупок.
Это может занять некоторое время, потому что ваш пупок будет виден сквозь одежду, но кроме этого у вас не должно быть других проблем.
Некоторые пациенты отмечают легкую боль, когда их пупок выскакивает.Обычно это происходит из-за растяжения кожи в самой тонкой области живота, в большей степени, чем из-за выпадения живота. Однако, если в этой области наблюдается резкая постоянная боль, важно сообщить об этом врачу, поскольку это может быть отнесена к боли из другого органа в брюшной полости.
Примечание редактора:
Д-р Нджуд Джвайхан, MDЕсли у вас была инни перед беременностью, вы могли заметить некоторое раздражение. Ваш пупок не привык прямо касаться одежды, так что трение может вызвать раздражение.
Известно, что мамы, которые испытывают это, заклеивают пупок липкой лентой или перевязкой. Пояс для беременных, который снижает давление быстро растущего живота, также помогает многим беременным женщинам. В противном случае ваш недавно увеличенный пупок безвреден (2) .
Другие проблемы, которые вы могли заметить
Другие симптомы могут возникать при расширении пупка.
Некоторые из них включают:
1. Зуд.
Ваш пупок выскочил, потому что ваша матка значительно выросла.Этот рост заставляет вашу кожу растягиваться, что может привести к зуду в области живота, особенно в области пупка. Иногда сильный зуд может указывать на то, что происходит что-то более серьезное, например, инфекция пупка. Всегда обращайтесь к врачу, если вы обеспокоены, и если зуд не проходит или усиливается.
2. Пупочная грыжа
Грыжа — это когда части внутреннего органа ненормально выходят через отверстие в соседней мышце. Это происходит из-за повышенного давления в брюшной полости.Он может развиться у любого человека, особенно во время беременности.
Если вы заметили увеличение вокруг пупка, связанное с болью и нежностью, это может быть причиной. Они могут быть опасны, если ваш кишечник выступает через брюшную мышцу, поскольку они могут застрять при снижении кровотока.
Симптомы, которые помогут вам определить, есть ли у вас грыжа, включают мягкую шишку, которая более заметна, когда вы ложитесь, болезненное ощущение вокруг области и боль при чихании или сгибании.
Вам следует проконсультироваться со своим врачом, чтобы убедиться, что все в безопасности, и при необходимости определить варианты лечения. (3) . Некоторые операции могут исправить это, если это серьезно, но это рискованная операция во время беременности. Обычно проблема может быть решена после родов.
3. Темные кольца
У некоторых матерей вокруг пупка появляются темные линии. Это нормально и связано с пигментацией кожи, вероятно, из-за гормонов. Также возможно, что когда ваша кожа растянулась, из-за просачивания кровеносных сосудов под кожу образовались легкие синяки.Помните, что по мере того, как ваш пупок становится выступом, он может стать сверхчувствительным и появиться что-то вроде темного кольца или синяка при раздражении, например, при трении об одежду.
4. Linea Nigra
Это темная линия, идущая от пупка до лобковой кости. Не все женщины заболеют им во время беременности. Обычно она присутствует до беременности, но называется linea alba, что означает «белая линия», которую не видно.
Черная линия не в последнюю очередь опасна — гормоны вызывают повышение уровня меланина, который является гормоном, используемым для пигментации, и поэтому мы видим изменение цвета.Эта линия обычно присутствует всегда, но не видна на более поздних сроках беременности. Эта линия исчезает сама по себе после беременности.
Можете ли вы предотвратить выпадение пупка?
Лучшее, что вы можете сделать, чтобы пупок не выпирал, — это прижаться к нему. Это важная веха в вашей беременности — вы на шаг ближе к встрече со своим маленьким ребенком.
Ваш пупок не будет в постоянном состоянии навсегда. Подумайте только, выскакивание было результатом той маленькой жизни внутри вас, которая становилась все больше и больше.
Это то, чем вы должны гордиться, а не смущаться. Большинство беременных женщин испытывают щелчок в пупке, так что признайте это!
Это временное явление, но если вас это беспокоит, вы можете помочь скрыть его внешний вид под одеждой. Вы можете носить майки под рубашками или выбрать более плотную ткань, которая не будет прилипать к вашей рубашке и подчеркнет ее.
Пирсинг пупка и беременность
Пирсинг — это не безболезненный опыт, поэтому мысль о том, что вам придется переделывать пирсинг после беременности, может испортить настроение.Многие мамы могут поддерживать пирсинг на протяжении всей беременности, поэтому вам, возможно, не придется возвращаться ко второму раунду!
Каждая женщина индивидуальна, и в зависимости от того, как растет ваш ребенок, ваш пупок может быть практически не затронут.
Некоторые врачи посоветуют вам снять пирсинг в качестве профилактической меры. В конечном итоге это ваше решение, но вы должны следовать совету врача (4) .
По мере того, как ваш живот растет, на пупок может оказываться сильное давление, из-за которого пирсинг становится болезненным.Пирсинг может тереться о одежду и застревать, многие мамы описывают это как тянущее ощущение. Если вы столкнулись с этим, важно удалить пирсинг.
Традиционный пирсинг не оставляет достаточно «места для маневра», что может привести к значительному раздражению. Некоторые пирсинг гибкие и предназначены специально для беременных.
Не расстраивайтесь, если вам придется удалить пирсинг; вы всегда можете получить другой. Ваш прекрасный ребенок будет более чем достойным жертвы.
Избегайте пирсинга во время беременности, так как ваша иммунная система не на самом высоком уровне, а кожа очень чувствительна, что увеличивает вероятность развития инфекции.
Может ли ваш пупок определить пол вашего будущего ребенка?
Есть сказки старых жен, которые предполагают, что форма вашего пупка во время беременности может помочь вам предсказать пол вашего ребенка.
Нет никаких свидетельств, позволяющих предположить, что что-либо из этого является точным.Лучше всего, чтобы врач подтвердил вам пол, используя надежный метод тестирования.
Итог
Беременность — это эмоциональные американские горки на пути к материнству. Ваше тело претерпит столько изменений, что кажется безумием, что что-то такое маленькое, как ваш пупок, даже затронуто.
Вам пришлось принять так много изменений — ваш пупок должен быть наименьшей из ваших проблем. Если у вас нет серьезной проблемы, обнимите беременный живот.
Каждая беременность уникальна, и если у вас когда-нибудь будет еще одна, это будет совершенно другое путешествие, чем эта.
Стоит ли беспокоиться о пупочной грыже моего ребенка?
Как родитель новорожденного, вы, вероятно, с нетерпением ждете, когда пупок вашего ребенка заживает как можно скорее. В большинстве случаев культя пуповины высыхает за несколько недель и без каких-либо осложнений отваливается, обнажая пупок.
Однако, когда вы замечаете, что пупок вашего ребенка выглядит больше и кажется тяжелее, чем должен быть, вы можете спросить у врача, не пупочная ли это грыжа.
Давайте подробнее рассмотрим, что такое пупочная грыжа у младенцев, ее причины и когда по этому поводу следует беспокоиться.
Что такое пупочная грыжа у младенцев и что ее вызывает?
Когда ребенок находится в утробе матери, мышцы живота ниже пупка смыкаются, образуя пупочное кольцо. Иногда они не закрываются полностью, оставляя после себя небольшую дырочку. Пупочная грыжа возникает, когда часть кишечника ребенка проталкивается через отверстие внутри пупка.Обычно это выглядит как небольшая шишка под пупком.
Каковы симптомы пупочной грыжи?
Пупочные грыжи очень часто встречаются у детей младше шести месяцев. Основным видимым признаком пупочной грыжи является прыщик под кожей возле пупка ребенка.
Другие симптомы могут включать:
- Из-за давления в животе шишка становится сильнее, когда ребенок плачет, напрягается или кашляет.
- Небольшая припухлость в области пупка
- При отсутствии осложнений грыжа трогать безболезненно
Если кишечник застревает в отверстии мышечной стенки и его нельзя легко отодвинуть назад («ущемленная» грыжа), у вашего ребенка могут быть следующие симптомы:
- Лихорадка
- Боль и болезненность без прикосновения к грыже
- Рвота
- Полный круглый живот
- Грыжа выглядит больше и опухшей
- Суетливость
- Кожа возле грыжи потемнела или изменила цвет
Если вы заметили какой-либо из вышеперечисленных симптомов, немедленно обратитесь к врачу.Если у вашего ребенка нет признаков ущемленной грыжи, обратитесь к врачу, если пупочная грыжа не исчезнет к тому времени, когда вашему ребенку исполнится пять лет.
Как избавиться от пупочной грыжи у ребенка?
Часто (80%) пупочная грыжа безболезненна и исчезает без каких-либо проблем к тому времени, когда ребенку исполняется 4-5 лет. Если в этом возрасте она не проходит сама по себе, врач может предложить операцию.
Обычно врач может попытаться осторожно отодвинуть пупочную грыжу на место в брюшной полости.Этот вид грыжи называется «вправляемой». В противном случае врач может попросить вас подождать и посмотреть, исчезнет ли грыжа со временем, прежде чем приступить к хирургическому вмешательству. Лечение будет зависеть от возраста вашего ребенка, состояния здоровья и состояния пупочной грыжи.
Вам нужна операция?
Если пупочная грыжа у вашего ребенка не исчезла к возрасту от 3 до 4 лет или вы заметили серьезные симптомы, указывающие на «ущемленную» грыжу, обычно педиатр порекомендует пройти хирургическое вмешательство.
Этот тип операции очень распространен, и в большинстве случаев ваш ребенок сможет вернуться домой в тот же день. Во время операции по удалению пупочной грыжи ваш ребенок будет находиться под полным наркозом. Врач сделает небольшой разрез в пупке и поместит кишечник обратно в брюшную полость. Затем мышечное отверстие будет покрыто несколькими слоями швов, чтобы предотвратить повторное возникновение грыжи.
Работают ли пояса для пупочной грыжи?
Несмотря на то, что пупочные грыжи редко появляются снова, вы можете рассмотреть возможность использования пояса для пупочной грыжи, чтобы поддерживать и защищать слабые места вокруг пупка вашего ребенка.Также он может быть полезен при послеоперационном восстановлении пупочной грыжи.
Здесь, в Lauftex, мы сосредоточены на предоставлении медицинских продуктов, которые необходимы нашим клиентам для облегчения их симптомов. Новый пояс Lauftex для младенцев от грыжи помогает облегчить симптомы грыжи у новорожденных, а пуповина удобно облегает нежный живот новорожденного.
 Если стерильной воды нет – кипяченой водой с мылом. Затем высушить стерильной марлей и оставить на воздухе
Если стерильной воды нет – кипяченой водой с мылом. Затем высушить стерильной марлей и оставить на воздухе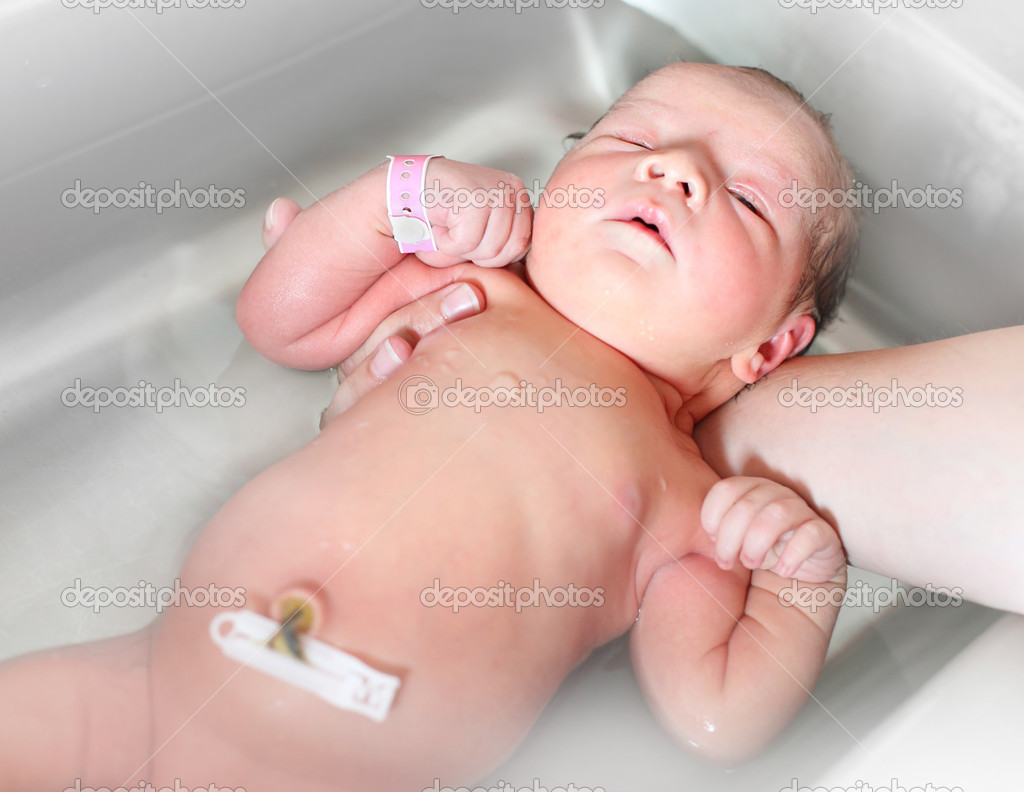

 Ранка может слегка мокнуть из-за выделяющихся жидкостей. Держите пупок сухим и чистым, и в скором времени он полностью заживет. Если пупочная ранка не зажила в течение двух недель после того, как остаток пупка отвалился, обратитесь к педиатру.
Ранка может слегка мокнуть из-за выделяющихся жидкостей. Держите пупок сухим и чистым, и в скором времени он полностью заживет. Если пупочная ранка не зажила в течение двух недель после того, как остаток пупка отвалился, обратитесь к педиатру.