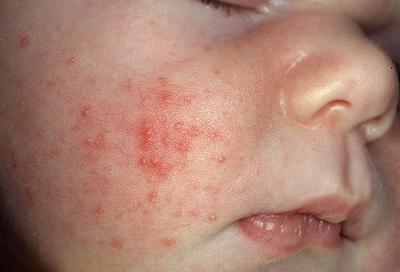
Везикулопустулез у новорожденных: фото и лечение
 Одним из видов пиодермии у новорожденных считается везикулопустулез. Заболевание сопровождается появлением на теле гнойничковых высыпаний, которые можно увидеть на фото. В связи с тем, что провоцирует сыпь, как правило, стафилококковая инфекция, лечение ее выполняется с помощью местных антисептиков и антибактериальных средств. Терапия болезни должна проводиться своевременно и грамотно. При неправильном уходе у младенца могут возникнуть различные осложнения.
Одним из видов пиодермии у новорожденных считается везикулопустулез. Заболевание сопровождается появлением на теле гнойничковых высыпаний, которые можно увидеть на фото. В связи с тем, что провоцирует сыпь, как правило, стафилококковая инфекция, лечение ее выполняется с помощью местных антисептиков и антибактериальных средств. Терапия болезни должна проводиться своевременно и грамотно. При неправильном уходе у младенца могут возникнуть различные осложнения.
Что провоцирует заболевание?
Везикулопустулезом в медицинской практике принято называть заболевание, характеризующееся поражением устьев потовых желез болезнетворными агентами. Чаще всего возбудителем является стафилококковая инфекция. Свое название патология получила из-за того, что высыпания на теле проявляются в виде везикул и пустул. Это гнойничковые образования на коже воспалительного характера.
Мнение эксперта
Ксения Дунаева
Эксперт по работе с пользователями и модератор комментариев. Высшее медицинское образование и наличие более 5 лет реальной практики.
Спросить у КсенииОколо 50% от всех болезней кожи в младенческом возрасте приходится именно на везикулопустулез. Практика показывает, что сыпь чаще встречается у малышей, рожденных раньше срока, а также у детей с ослабленным иммунитетом. Развивается поражение кожи, как правило, через 3-7 дней после появления младенца на свет. Реже патология появляется уже через несколько часов после рождения.
При своевременном и правильном лечении везикулопустулез быстро проходит и не вызывает осложнений. Среди факторов, провоцирующих заболевание, можно назвать следующие:
- Повреждение кожных покровов новорожденного.
- Нарушение функционирования потовых желез.
- Опрелости, потница.
- Царапины, ссадины.
- Контакт с носителем инфекции.
- Малыш может заразиться от мамы, находясь в утробе или во время прохождения по родовым путям.
Например, если у женщины есть очаги воспаления, спровоцированные теми или иными видами возбудителей, ребенок вполне может инфицироваться от матери.

Именно поэтому так важно во время планирования беременности лечить острые и хронические инфекционные заболевания.
Возбудители болезни
С точки зрения этиологии, везикулопустулез является одним из видов пиодермии. Это воспалительное поражение дермы гнойного характера. Среди возбудителей инфекции выделяют такие болезнетворные микроорганизмы:
- Стафилококки.
- Стрептококки.
- Кишечные палочки.
- Клебсиелла.
- Грибы, в частности, Кандида.
Чаще всего у новорожденных патологию вызывает золотистый стафилококк. У человека с нормальным иммунитетом эти бактерии никак не проявляют себя. Считается, что большинство населения земного шара являются носителями данных болезнетворных микроорганизмов.

После рождения малыш обменивается микрофлорой с мамочкой, что ведет к заселению стафилококка в его организм. При кожных повреждениях или ослабленном иммунитете инфекция проявляет себя агрессивно. Это ведет к развитию везикулопустулеза.
Возможно вам будет также интересно почитать о стрептодермии у детей. Эти заболевания имеют похожую симптоматику.
Код по МКБ-10
Другие врожденные инфекционные и паразитарные заболевания у детей – код по МКБ-10 — P37.
Условия для повышения факторов риска
У малышей, появившихся на свет, очень тонкая и уязвимая кожа. Несмотря на это, она уже обладает свойством подавлять деятельность некоторых болезнетворных микроорганизмов. При неправильном уходе за младенцем вероятность поражения дермы гнойничковыми высыпаниями повышается. Это происходит под влиянием таких провоцирующих факторов:
- Перегрев малыша в результате сильного укутывания.
- Повышение потоотделения при слишком сухом и жарком воздухе в помещении.
- Пеленание в пеленки, которые предварительно не были проглажены.
- Повреждение дермы. Если своевременно не обрезать ногти, новорожденный может сам себя поцарапать.
- Усиленное потоотделение у младенца.
- Иммунные заболевания у новорожденного, в частности, ВИЧ.
- Преждевременные роды, недостаток веса.
- Заболевания у матери, возбудителями которых является стафилококковая инфекция.
- Несоблюдение гигиены.
Для предупреждения развития заболевания необходимо правильно ухаживать за новорожденным, купать его, своевременно менять подгузник, гладить одежду и пеленки.

Кроме этого, нужно соблюдать правильный температурный режим и влажность в комнате, где находится малютка.
Классификация болезни
Везикулопустулез медики делят на две группы, в зависимости от времени возникновения патологии и ее причины. Рассмотрим эти группы немного подробнее.
Врожденный
Это вид заболевания у младенцев развивается и диагностируется с первых дней после появления на свет. Инфицирование происходит от матери внутри утробы или во время рождения. Если у женщины есть острые или хронические болезни, вызванные стафилококком, заражения малютки избежать вряд ли получится.
Приобретенный
Если патология у новорожденного развивается в течение нескольких недель после рождения, везикулопустулез считается приобретенным. Здесь заболевание, как правило, появляется вследствие перегрева, потницы, повреждения кожи или недостаточной гигиены.

Инфицироваться малютка также может и от окружающих людей. Например, если медицинские работники, принимающие участие в уходе за ним, не соблюдают достаточных мер профилактики.
Сравнительная таблица
Если сравнить обе формы болезни, эти данные можно обозначить в таблице.
| Тип болезни | Время развития | Путь инфицирования |
| Врожденная форма | Первые дни после рождения | Внутриутробное инфицирование или заражение во время прохождения по родовым путям |
| Приобретенная форма | В течение нескольких недель после появления на свет | Неправильная гигиена, повреждения кожи, перегрев |
Обнаружив у младенца первые признаки везикулопустулеза, необходимо как можно быстрее начать лечение. Грамотная и своевременная терапия поможет предотвратить опасные осложнения и быстро избавиться от патологии.
Симптоматика у ребенка
Клиническая картина заболевания во многом зависит от индивидуальных особенностей детского организма. У новорожденных с нормальным иммунитетом признаки общей интоксикации тела, как правило, отсутствуют. Такие проявления, как слабость, сонливость, потеря аппетита, апатия появляются у малышей с дефицитом массы тела и у детей, появившихся на свет раньше срока. Чаще всего эти симптомы отсутствуют, и симптоматика заключается в появлении кожных высыпаний.

Клинические проявления везикулопустулеза у новорожденных:
- Образование розовых пятен незначительного диаметра в области кожных складочек и местах с наибольшей локализацией потовых желез.
- Наибольшая концентрация высыпаний наблюдается в паховых складочках, в районе подмышечных ямок, на шее, в области ягодиц, лица и линии роста волос.
- Сыпь имеет тенденцию к слиянию и образованию более крупных очагов.
- Красные пятна быстро перерождаются в пустулы – пузырьки.
- Через несколько суток пузырьки заполняются гнойным содержимым.
- Везикулы подсыхают, на их месте образуется корочка, позже наблюдается шелушение и заживление.
Заживление дермы, как правило, не сопровождается появлением шрамов и рубцов, так как поражение кожи при заболевании неглубокое.
Клиника при осложненном течении
При тяжелом течении везикулопустулеза симптоматика расширяется. Тяжелые формы заболевания чаще всего наблюдаются у ослабленных детей или при неправильном лечении болезни на ее ранних стадиях. При этом признаки имеют следующий характер:
- Повышение температуры тела, иногда до 38-39°C.
- Ребенок становится капризным, плачет, отказывается от приема пищи.
- Высыпания поражают значительные участки тела. Сыпь объединяется в крупные очаги поражения.
- Из-за повышения температуры тела, отказа от еды и питья нарушается пищеварение, может появиться запор или, наоборот, диарея.
- Наблюдается сухость слизистой оболочки рта.
При развитии такой симптоматики ни в коем случае нельзя заниматься самолечением. Новорожденного необходимо срочно показать педиатру.

Часто причиной развития везикулопустулеза становится перегрев ребенка. О том, что такое опрелости и как с ними бороться, читайте в одной из наших статей.
К какому специалисту обращаться?
Для постановки диагноза следует обращаться к педиатру или специалисту более узкого профиля – детскому дерматологу, неонатологу.
Диагностика
Устанавливается заболевание по таким показателям:
- Визуальный осмотр кожи ребенка.
- Сбор анамнеза.
- Выявление маркеров воспалительного процесса с помощью проведения анализа крови.
- Проведение бактериологического посева для выявления возбудителя инфекции.
При неосложненном течении терапия проводится в домашних условиях.

Родители должны четко соблюдать рекомендации врача и проводить назначенные лечебные мероприятия. Если пациент находится в тяжелом состоянии, у него наблюдается повышенная температура тела, общая интоксикация организма, высыпания поражают значительные участки кожи, терапия проводится исключительно в условиях стационара.
Тяжесть течения патологии
Тактика терапии подбирается специалистом в зависимости от тяжести течения болезни.
Легкое течение
Если у больного наблюдается неосложненное течение, лечение вполне может проводиться в домашних условиях. Доктор осматривает новорожденного и оценивает степень поражения кожи и данные лабораторных анализов. После этого он назначает препараты и дает родителям необходимые рекомендации.
Тяжелое течение
При тяжелом течении болезни рекомендуется пребывание новорожденного в стационарных условиях.

Напомним, что тяжелой патология считается в том случае, если у малыша наблюдается обширное поражение кожных покровов, повышается температура тела, а также выражены признаки общей интоксикации организма.
Осложненное течение
Наиболее опасным считается осложненное течение везикулопустулеза. Такая форма патологии, как правило, возникает у малышей со слабым иммунитетом и при наличии других заболеваний. При этом инфекция затрагивает не только поверхностные слои кожи, но и глубинные ткани. В результате этого могут развиться абсцессы и флегмоны.
Методы лечения заболевания
Среди основных видов терапии при везикулопустулезе у новорожденного применяются различные методы лечения. При этом используются такие мероприятия:
- Обработка высыпаний антисептическими средствами.
- Применение жаропонижающих средств. Чаще всего используется Парацетамол.
- Налаживание температуры воздуха в комнате и соблюдение влажности воздуха.
- Прием антибактериальных препаратов.
- Лечение корочек и язв проводится с помощью травяных ванночек.
- Применение физиотерапии.
Во время терапии ни в коем случае нельзя самостоятельно пытаться вскрыть пузырьки.

Отзывы специалистов свидетельствуют о том, что это может привести к тому, что инфекция распространится на соседние участки кожи и ход заболевания сильно осложнится.
Особенности общей терапии у детей
В связи с тем, что везикулопустулез у новорожденных детей является следствием размножения стафилококковой инфекции, лечение заболевания, как правило, проводится с помощью антибактериальных препаратов. Чаще всего назначаются цефалоспорины второго поколения. Кроме этого, назначаются лекарства следующих групп:
- Жаропонижающие медикаменты. Среди малышей первых месяцев жизни применяется Парацетамол, Панадол, Нурофен. При этом используются такие формы, как ректальные суппозитории и сироп.
- При неэффективности антибиотиков пациенту назначается лечение с помощью антистафилококковой плазмы и гамма-глобулина.
- Повысить защитные силы организма удается благодаря витаминотерапии.
- Если развиваются такие осложнения, как абсцесс или флегмона, проводится оперативное вмешательство.
Везикулопустулез у детей раннего возраста и у взрослых, как правило, протекает в легкой форме, за исключением случаев, когда заболевание носит запущенную или осложненную форму. Кроме системных препаратов, хороший результат в лечении также дает местная терапия.
Использование местных средств
Везикулопустулез имеет такой характерный клинический признак, как поражение кожных покровов. В связи с этим терапия проводится с применением местных обеззараживающих и ранозаживляющих средств.

При этом используются такие методы лечения:
- Обработка больных участков антисептиками (бриллиантовый зеленый, Фукорцин).
- Смазывание пузырьков мазями с антибактериальным эффектом. Хорошо работают такие препараты, как Эритромициновая или Цинковая мазь.
- Купание ребенка в отварах из лечебных трав. Для этого подойдут такие растения, как ромашка, календула, череда, крапива.
- Если на теле есть крупные везикулы, их можно удалить с помощью ватного тампона, обильно смоченного в спиртовом растворе.
- При тяжелой форме патологии врач может назначить терапию с помощью ультрафиолетового лечения.
Важно во время болезни правильно ухаживать за малышом, регулярно менять памперсы, гладить пеленки и одежду, чаще проветривать помещение и не кутать новорожденного.
Если везикулопустулез протекает в легкой форме, местного лечения достаточно. При осложненном течении применяется системная терапия.
Народное лечение
Специалисты настаивают на том, что использовать народную терапию в качестве основного метода лечения при пиодермии о новорожденного категорически нельзя. Народные рецепты могут выступать исключительно в роли вспомогательной терапии. При этом обязательно нужно учитывать, что многие травы могут спровоцировать у новорожденного серьезную аллергическую реакцию.

Ошибка многих мамочек заключается в том, что они начинают использовать лекарственное сырье в виде трав без какого-либо контроля. Это неправильно и может спровоцировать развитие не только аллергической реакции, но и более опасных осложнений, например, отека легких. Для исключения такого исхода ситуации следует проводить лечение с четким соблюдением рекомендаций специалиста.
Действие ванн с травами
При везикулопустулезе главная цель народного лечения – улучшение состояния кожи ребенка, обеззараживание, устранение воспалительного процесса, облегчение симптомов. Для этого рекомендуется использовать такие растения, как ромашка, череда, тысячелистник, календула, зверобой, крапива и другие. Лечебные ванны оказывают следующий эффект при заболевании:
- Убирают воспалительный процесс.
- Оказывают ранозаживляющее действие.
- Помогают обеззаразить и подсушить ранки.
- Оказывают антимикробное действие.
- Симулируют местный иммунитет.
Кроме этого, травы успокаивают пораженные участки дермы и заживляют ранки и повреждения. При грамотном и регулярном использовании лечебных ванн удается добиться хорошего результата и предотвратить опасные осложнения у малыша.
Приготовление отвара и купание новорожденного
Для лечения ребенка при везикулопустулезе рекомендуется делать ванночку с использованием отвара трав один раз в сутки. Лучше, если процедура будет проводиться перед сном. Это поможет не только бороться с инфекцией, но и ускорить засыпание, нормализовать сон.

Процедура проводится так:
- Приготовление отвара. На литр кипятка нужно взять две столовые ложки травы. Средство доводят до кипения и оставляют на водяной бане еще на 15 минут. После этого отвар убрать с огня, остудить и процедить.
- Полученный отвар добавляют в ванночку для купания. Температура воды должна быть 37°C. Для контроля температуры можно использовать специальный термометр или сделать это с помощью локтя. Температура не должна чувствоваться.
- Новорожденного купать 10-15 минут.
- После процедуры тело крохи промокнуть мягким чистым полотенцем и смазать пораженные участки антисептическим средством.
Нельзя использовать описываемый метод лечения при повышенной температуре тела у ребенка, а также, если малютка плачет, капризничает. В такой ситуации лучше отложить купание.
Осложнения
Согласно медицинской статистике, везикулопустулез у детей лечится довольно быстро. Осложнения возникают в том случае, если терапия запоздалая или проводится неправильно. Кроме этого, вероятность появления осложнений повышается при наличии следующих провоцирующих факторов:
- Рождение раньше срока.
- Дефицит веса у ребенка.
- Кормление смесью.
- Иммунные болезни у новорожденного, в частности, ВИЧ-инфекция.
- Наличие родовых травм или врожденные пороки развития.
Если заболевание развивается у малышей, входящих в группу риска, требуется более внимательное отношение со стороны медицинских работников и родителей.

Осложнения везикулопустулеза:
- Остеомиелит.
- Развитие сепсиса.
- Абсцесс.
- Флегмона.
- Воспаление потовых желез.
- Омфалит – воспаление пупочной ранки.
Тактика лечения при появлении тех или иных осложнений у детей подбирается в зависимости от вида патологии, тяжести его течения и симптоматики у новорожденного.
При развитии любых осложнений ребенку необходимо пребывать в стационаре под тщательным медицинским контролем.
Правила профилактики заболевания
Многие мамочки, посещавшие курсы для беременных при женской консультации, знакомятся с необходимыми рекомендациями по уходу за новорожденным еще до рождения ребенка. О том, как ухаживать за младенцем, нередко рассказывает и ведущий гинеколог.

Выделим несколько важных советов, которые помогут предотвратить везикулопустулез у новорожденного:
- Перед тем как взять малютку на руки, обязательно вымойте их с мылом и теплой водой или обработайте антисептиком.
- Хронические или острые заболевания, вызванные различными инфекционными агентами, следует лечить еще до беременности и родов.
- В первые недели жизни следует ограничить кроху от контактов с чужими людьми и животными. Важно понимать, что даже старший ребенок, который уже есть в доме, может являться носителем золотистого стафилококка.
- Одежду и пеленки новорожденного нужно часто стирать и тщательно гладить.
- Подгузник необходимо менять по мере его наполнения.
- Одевать малютку следует в соответствии с температурой воздуха. Нельзя, чтобы малыш перегревался и потел.
- Нельзя пропускать плановые осмотры у педиатра.
- При появлении первых симптомов болезни нужно как можно скорее обратиться к врачу.
Везикулопустулез у младенца имеет врожденную или приобретенную форму. Кроха может подхватить инфекция еще внутриутробно или от окружающих людей. В большинстве случае болезнь протекает легко. Осложнения развиваются при несвоевременном или неправильном лечении. Осложненные формы патологии лечатся в стационарных условиях.

Вся информация в данной статье предоставлена с ознакомительной целью. Ее нельзя использовать в качестве призыва к самолечению!
Видео
Больше наглядной информации о кожных высыпаниях у детей можно получить в этом небольшом видеоролике.
Везикулопустулез у новорожденных: возбудители, симптомы и лечение
Заболевания периода новорожденности всегда требуют особого внимания. Особенно это касается инфекционных поражений. В связи с тем, что организм малыша еще плохо адаптирован к новой среде, и работа иммунной системы еще несовершенна, воспалительные патологии могут привести к опасным осложнениям. Особенно это касается недоношенных новорожденных, а также детей, находящихся на искусственном вскармливании. Эти малыши относятся к группе риска и требуют повышенного внимания медицинского персонала.
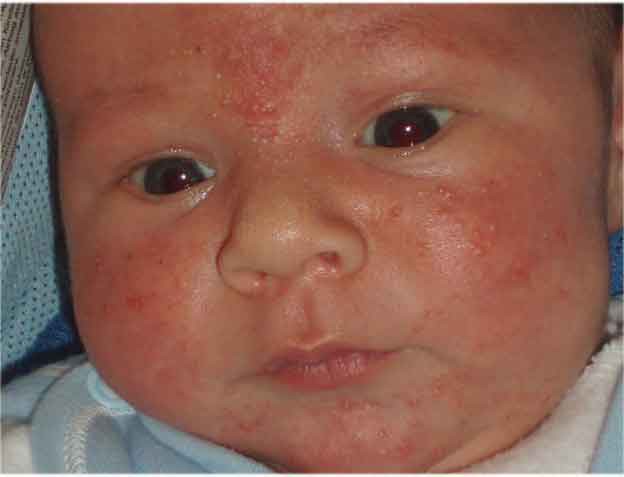
Примером инфекционного поражения являются: везикулопустулез у новорожденных, пузырчатка, омфалит и т. д. Эти заболевания требуют госпитализации малыша в детскую больницу, так как без своевременного лечения могут привести к развитию сепсиса.
Что это такое?
Везикулопустулез у новорожденных – довольно распространенное заболевание. Он относится к инфекционным поражениям кожного покрова. Основные проявления заболевания – это появление гнойничковой сыпи на теле и слабо выраженный интоксикационный синдром. Для новорожденных, находящихся на грудном вскармливании, имеющих нормальную массу тела при отсутствии других патологий, везикулопустулез обычно не представляет опасности.
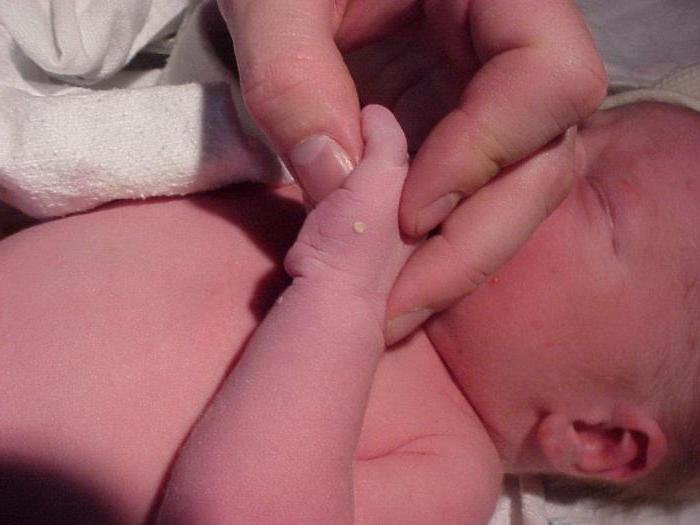
При своевременном лечении симптомы быстро регрессируют, осложнений не наблюдается. Однако следует насторожиться, если заболевание плохо поддается терапии, и состояние малыша ухудшается. В этих случаях часто оказывается, что, помимо поражения кожи, имеется еще какая-то инфекционная патология, чаще всего – врожденная.
Везикулопустулез у новорожденных: причины
Заболевание относится к гнойно-септическим патологиям, характерным для данного периода. Множество бактерий может вызывать везикулопустулез у новорожденных. Возбудители болезни – Грам(+) кокки, кишечная палочка. В большинстве случаев заболевание вызывает стафилококковая инфекция. Помимо этого, выделяют факторы, способствующие развитию гнойно-септических процессов. К примеру, врожденный везикулопустулез у новорожденных практически всегда связывают с внутриутробными инфекциями, передавшимися малышу от матери. Среди них выделяют вирус простого герпеса, ЦМВ, хламидиоз и т. д.
Среди других причин везикулопустулеза можно отметить:
- Ненадлежащий уход за кожей малыша. При постоянном укутывании в теплую одежду у новорожденного часто развивается потница. Если складки малыша обработать несвоевременно (использовать присыпку, детский крем), то может присоединиться бактериальная инфекция. В результате развивается везикулопустулез.

- Сниженный иммунитет у ребенка. Чаще всего наблюдается у недоношенных детей или у малышей, имеющих внутриутробную инфекцию. Следует помнить, что нормальному развитию иммунной системы новорожденных способствует грудное вскармливание.
- Несоблюдение гигиены матери и ребенка (редкое купание, смена подгузников, тугое пеленание).
- Повышенная температура и влажность в помещении.
Симптомы везикулопустулеза у новорожденных
Чаще всего везикулопустулез развивается в первый месяц жизни малыша. Обычно ему предшествует потница – появление красноты в кожных складках (подмышки, шея, паховая область). Первые высыпания могут появиться и на лице. Заболевание возникает в результате закупорки потовых желез и присоединения инфекции. Сначала на коже малыша возникают везикулярные элементы (пузырьки), наполненные прозрачным содержимым. Позже сыпь распространяется по всему телу. Часто везикулы и пустулы появляются на волосистой части головы, животе, ногах, в паховых и подмышечных складках.
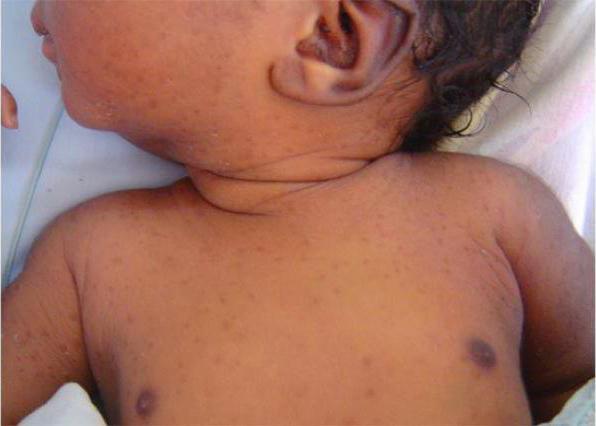
Если заболевание вовремя не лечить, то содержимое пузырьков становится гнойным. Высыпания самостоятельно вскрываются, оставляя гиперемированную поверхность. Позже на месте гнойничковых элементов появляются корочки, происходит заживление. Зачастую везикулопустулез у новорожденных не сопровождается симптомами интоксикации. Иногда может наблюдаться субфебрильная температура, вялость.
Дифференциальная диагностика при везикулопустулезе
Везикулопустулез часто можно перепутать с другими заболеваниями кожи. Это связано с тем, что многие дерматологические патологии начинаются с подобных симптомов, переходя со временем в более тяжелые формы. К этим заболеваниям относятся инфекционный и аллергический дерматит, пузырчатка новорожденных. Везикулопустулез отличается слабо выраженным интоксикационным синдромом (иногда он полностью отсутствует), размером и характером высыпаний. Следует отметить, что он практически всегда возникает на фоне потницы и распространяется после купания малыша. При проведении ОАК и ОАМ изменений не наблюдается, в отличие от других патологий. Если заболевание не поддается терапии, то выполняется анализ содержимого высыпаний для подбора антибактериальных препаратов.
Везикулопустулез: лечение новорожденного в стационаре
Несмотря на то что заболевание не сопровождается тяжелым состоянием малыша, ребенка необходимо госпитализировать. Это нужно для точной диагностики и эффективности лечения. В большинстве случаев везикулопустулез у новорожденных не требует антибактериальной терапии. Чаще всего достаточного местного лечения. Высыпания обрабатывают раствором фукорцина, бриллиантовым зеленым. Кожу малыша аккуратно протирают, купание противопоказано.
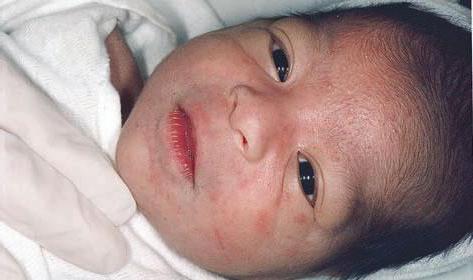
Складки обрабатывают слабым раствором перманганата калия, фурацилина. Если лечение не помогает, то проводится более тщательная диагностика (на наличие внутриутробных инфекций). Назначают антибактериальные препараты: «Цефазолин», «Пенициллин».
Профилактика осложнений везикулопустулеза
При быстром заживлении и улучшении состояния малыша можно с точностью диагностировать везикулопустулез у новорожденных. Фото кожных высыпаний при этом заболевании можно увидеть в специальных учебниках по неонатологии. Чтобы избежать осложнений везикулопустулеза, необходимо тщательно обрабатывать новые пузырьки, не купать ребенка, мыть руки перед тем, как брать малыша. Первичная профилактика заболевания включает грудное вскармливание и правильную гигиену новорожденного.
этиология и причины, лечение и профилактика

 Везикулопустулез является кожным заболеванием. Вызывается стафилококковой инфекцией и проявляется воспалением потовых желез. В основном заболевание стремительно развивается в первые недели жизни. Если вовремя обратить внимание на проблему и начать ее лечение, то осложнений быть не должно.
Везикулопустулез является кожным заболеванием. Вызывается стафилококковой инфекцией и проявляется воспалением потовых желез. В основном заболевание стремительно развивается в первые недели жизни. Если вовремя обратить внимание на проблему и начать ее лечение, то осложнений быть не должно.
Типы везикулопустулеза
Этиология заболевания известна давно. Везикулопустулез является дерматологической патологией, которая характеризуется воспалением потовых желез у детей и взрослых. Проявляется на коже в виде пузырьков и гнойничков. Заболевание распространено у детей раннего возраста. Часто развивается у недоношенных или детей со слабой иммунной системой. При правильном и своевременном лечении симптомы проходят бесследно.
В зависимости от причины возникновения везикулопустулез у новорожденных разделяют на два типа:
- Врожденный. Врожденный везикулез у новорожденных проявляется на 1−2 сутки после рождения. Источником заражения является мать. Инфицирование происходит во время родов или же еще внутриутробно.
- Приобретенный. Возникает на 7−10 день жизни. Основной причиной является недостаточный гигиенический уход за кожей ребенка. Развивается на фоне ослабленного иммунитета или как осложнение потницы в случае перегревания ребенка.
Причины возникновения
Везикулопустулез у новорожденных, причины которого кроются в контакте с носителем стафилококка, проявляются в первые дни жизни. Часто таким носителем является мать. Также причиной заболевания может быть кишечная палочка, стрептококк или обычный грибок кандида.
Среди факторов, способствующих развитию заболевания, выделяют:
-

 неокрепший организм новорожденного;
неокрепший организм новорожденного; - искусственное вскармливание;
- опрелости кожи, вызванные перегреванием;
- внутриутробное инфицирование от матери;
- инфицирование через несоответствующие условия в больнице;
- несоблюдение гигиены кожи малыша.
Источник заражения чаще всего скрывается в бытовых условиях, в которых находится ребенок. Так как кожа у новорожденных очень тонкая и нежная, любое негативное влияние может быть причиной заражения.
Симптомы болезни
Признаки везикулопустулеза у детей имеют ряд характерных особенностей, по которым доктор оценивает состояние кожи. Основными симптомами заболевания являются:
- множественная мелкая сыпь с гноем;
- повышение температуры тела до 37,5;
- нарушение аппетита;
- ребенок беспокойный;
- на третий день болезни пузырьки лопаются и на их месте образуются язвочки.
В основном сыпь проявляется на участках кожи в местах расположения потовых желез: на волосистой части головы, плечиках, складках, ягодицах. Имеет свойство быстро распространяться. Без своевременного лечения может переходить на подкожную жировую клетчатку. На месте гнойничков могут возникать абсцессы. После лечения осложнений могут оставаться рубцы.
Методы лечения сыпи
Везикулопустулез, лечение которого начали своевременно, не требует никаких особых процедур. Обратиться нужно к педиатру по месту жительства. Он назначит местные процедуры, которые состоят из таких манипуляций:
-

 Раствором марганца нужно протирать воспаленные места и складочки.
Раствором марганца нужно протирать воспаленные места и складочки. - Красную сыпь следует обрабатывать раствором фурацилина в пропорции 1 ложка лекарства на стакан кипяченой воды.
- Если появились язвочки, их можно помазать зеленкой.
- Если из ранки сочится сукровица, нужно промокнуть ее чистой марлей и обработать указанными антисептиками.
- Для устранения патогенной микрофлоры желательно, чтобы ребенок проходил процедуры воздействия ультрафиолетовой лампой.
Если же у малыша начались осложнения, то его в обязательном порядке госпитализируют в инфекционное отделение. Доктора в условиях стационара проводят следующее лечение:
- Внутримышечно вводятся антибиотики.
- Исходя из анализа крови может проводиться дезинтоксикация крови.
- Если у ребенка высокая температура, ему дают жаропонижающие средства.
- Для повышения сопротивляемости организма вводят специальные антистафилококковые модуляторы.
- Из поврежденных участков кожи ребенка периодически берутся посевы для контроля состояния организма.
Для каждого конкретного малыша лечение везикулопустулеза проводится индивидуально. Крайней мерой может быть хирургическое вмешательство и чистка пораженных тканей кожи.
Возможные осложнения

 В большинстве случаев везикулопустулез у детей при адекватном лечении имеет благоприятный прогноз. Однако если лечение начато несвоевременно, возможны серьезные осложнения. На месте язвочек могут образовываться абсцессы. Они заполнены уже не сукровицей, а гноем.
В большинстве случаев везикулопустулез у детей при адекватном лечении имеет благоприятный прогноз. Однако если лечение начато несвоевременно, возможны серьезные осложнения. На месте язвочек могут образовываться абсцессы. Они заполнены уже не сукровицей, а гноем.
Если у ребенка ослаблен иммунитет, инфекция легко может попасть прямо в кровь и быстро распространиться по всему организму. В этом случае существует высокий риск заражения крови. Это осложнение чаще всего приводит к самому плачевному исходу. Золотистый стафилококк поражает уже не только кожные покровы, но и внутренние органы и головной мозг ребенка.
Именно поэтому следует вовремя лечить везикулопустулез у детей.
Профилактика везикулопустулеза
Основные профилактические методы основываются на устранении факторов передачи заболевания новорожденному ребенку. Основными из них являются:
-

 предупреждение, выявление и лечение стафилококковой инфекции у женщины репродуктивного возраста;
предупреждение, выявление и лечение стафилококковой инфекции у женщины репродуктивного возраста; - соблюдение медперсоналом санитарных норм;
- профилактика во время родов;
- грудное вскармливание, прикладывание малыша в первые минуты жизни к груди матери;
- гигиена кожи новорожденного;
- при появлении потницы или других кожных проявлений незамедлительное их лечение.
Везикулопустулез у новорожденных проходит легко и без осложнений, если лечение начато вовремя. Родителям нужно проявить внимательность и ответственность в первые дни жизни ребенка, чтобы не пропустить симптомы, которые могут привести к серьезным последствиям.
Везикулопустулез у новорожденных детей – причины, симптомы
Современные методы наблюдения за беременными женщинами позволяют избежать такого вида заболевания у новорожденных детей, как везикулопустулез – воспалительные процессы в канальцах потовых желез на поверхности кожи, причиной которых стали бактерии преимущественно стафилококковой группы (золотистый или эпидермальный). Симптомы проявляются ярко.
Все чаще данное заболевание не возникает у детей, что обычно наблюдается к концу первой недели жизни. Это связано с антибактериальной терапией во время родоразрешения, ведением беременной женщины, своевременным выявлением бактерий, лечением детей в период после родов, помещением ребенка вместе с матерью и пр.
Главной сложностью сайт slovmed.com выделяет диагностику рассматриваемого заболевания. Кожа новорожденного имеет некоторые особенности, поэтому некоторым врачам становится трудно определить, инфекционным является воспаление на коже или неинфекционным.
Причины возникновения везикулопустулеза у новорожденных
У новорожденных детей причиной везикулопустулеза является непосредственный контакт его с больным стафилококком человеком. Часто речь идет о матери. Развивается болезнь в первую неделю жизни малыша.
Зачастую именно стафилококк является возбудителем болезни. Однако имеются случаи развития везикулопустулеза из-за кишечной палочки, стрептококка, клебсиеллы или грибка кандида.
Факторами, которые способствуют развитию везикулопустулеза, являются:
- Ослабленный организм из-за инфекционно-воспалительных заболеваний.
- При искусственном вскармливании.
- Передача инфекции через руки медперсонала или белье.
- Перегревание малыша, что приводит к опрелостям (мацерации) различных участков кожи.
- Инфицирование во время внутриутробного развития от матери.
- Инфицирование во время пребывания в больнице в несоблюденных условиях.
- Неправильный уход за кожей малыша, несоблюдение гигиены.
Как распознать везикулопустулез у новорожденных?
По симптоматике везикулопустулез у новорожденных делится на три группы:
- Врожденный – заражение происходит во внутриутробный период на последних месяцах беременности. Симптомы проявляются ярко с момента рождения или в первые пару дней жизни.
- Интранатальный – когда заражение происходит во время прохождения ребенка по родовым путям. Симптомы проявляются на третьи сутки.
- Постнатальный – когда заражение происходит после рождения ребенка, что проявляется на пятые сутки.
Общими проявлениями везикулопустулеза являются:
- Беспокойность и плаксивость ребенка.
- Повышение температуры до 38-39 градусов.
- Пересыхание губ и ротовой полости.
- Потеря аппетита.
Данные признаки указывают на осложненные формы болезни. Если же речь идет о легкой форме течения, тогда везикулопустулез проявляется преимущественно в виде кожных заболеваний:
- Появление небольших пузырьков в местах скопления потовых желез.
- Переход пузырьков через 1 или несколько дней в гнойнички, а они уже покрываются корочками, которые вскоре отпадают.
- Заполненность пузырьков жидкостью сначала прозрачной, затем – мутной.
- Гиперемия (покраснение) кожи вокруг пузырьков.
- Различное количество пузырьков.
- Эрозии на месте пузырьков в виде мокнущих покрасневших участков, которые не оставляют после себя рубцов.
Наибольшая вероятность появления пузырьков в волосянистой части головы, подмышками, складках на туловище, ягодицах, конечностях.
Если везикулопустулез проявился у здорового ребенка, тогда воспаление пройдет само через несколько дней. Более сложно протекает заболевание у ослабленных деток. С подобными клиническими картинами можно столкнуться и при других болезнях, которые следует дифференцировать:
- Токсическая эритема.
- Грибковый дерматит.
- Чесотка.
Если ребенок не получает должного лечения, тогда бактериальная инфекция может спровоцировать некоторые заболевания:
- Реактивный тромбофлебит пуповины.
- Омфалит – воспаление кожного покрова вокруг пупка.
- Абсцесс, флегмона кожи.
- Отит, пневмония, конъюнктивит, менингит.
- Сепсис.
- Пиелонефрит.
Как лечат везикулопустулез у новорожденных?
Лечением новорожденного должны заниматься врачи. Если болезнь протекает тяжело (с повышением температуры и появлением большого количества пузырьков), тогда малыша лечат в стационаре. При легкой форме везикулопустулеза ребенка можно лечить дома.
Врачи дают свои рекомендации, как лечить везикулопустулез:
- Купать малыша в отварах чистотела, ромашки, череды – данные травы оказывают противовоспалительное воздействие.
- В течение дня обрабатывать несколько раз пораженные участки кожи 1-2% зеленкой (бриллиантовой мазью) или 5% раствором натрия перманганата.
- Пузырьки необходимо удалять тампонами, смоченными в 70% спирте.
- Использование антибактериальной терапии. При легкой форме достаточно применение антибактериальных мазей: Линномициновая или Эритромициновая. При осложненной форме назначаются таблетки и инъекции, например, цефалоспорины.
- Для устранения температуры назначаются жаропонижающие лекарства. Для устранения интоксикации применяется введение растворов глюкозы.
- УФО.
- Витаминотерапия.
- Специфическая иммунотерапия, когда организм постепенно приучают к борьбе со стафилококковой инфекцией.
Как лечить малыша при везикулопустулезе, решает врач, который сначала проводит диагностические мероприятия на определение состояния здоровья. Индивидуально назначаются лекарства.
Хирургическое вмешательство назначается лишь при осложнениях везикулопустулеза, когда в коже локализуется гной (абсцесс, флегмона).
перейти наверхПрофилактика везикулопустулеза у новорожденных деток
Учитывая природу передачи бактерии к новорожденному ребенку (от больной матери, при несоблюдении гигиены, от медперсонала и т. д.), основными профилактическими мерами будут как раз устранение данных факторов:
- Выявление у женщин фертильного возраста стафилококковой хронической болезни и санация, лечение.
- Тщательное соблюдение санитарных норм медперсоналом.
- Проведение профилактики в момент родов.
- Прикладывание малыша в течение первых 30 минут жизни.
- Грудное вскармливание, совместное пребывание малыша и матери в одной палате.
- Тщательное соблюдение гигиены кожи малыша.
- Лечение потницы при ее появлении.
Прогноз везикулопустулеза
Везикулопустулез легко лечится и быстро проходит. Однако при отсутствии лечения возможны осложнения, которые приведут к летальному исходу.
Везикулопустулез у новорожденных. Симптомы везикулопустулеза у новорожденных. Лечение везикулопустулеза. Возможные осложнения везикулопустулеза
Болезни кожи новорожденных условно подразделяются по причине заболевания на небактериальные и бактериальные. К небактериальным относятся потница и опрелости. В основе этих двух заболеваний лежат дефекты ухода за нежной и чувствительной кожей новорожденного. К бактериальным относят везикулопустулез и пузырчатку новорожденных. Их возникновение обусловлено поражением кожи ребенка бактериями.
Везикулопустулез – бактериальное поражение кожи новорожденного, может вызываться стафилококками, стрептококками, кишечной палочкой, грибками.
Причины возникновения везикулопустулеза у новорожденных
Причины возникновения везикулопустелеза у новорожденных зависит от типа заболевания. Различают два типа везикулопустулеза в зависимости от времени его появления:
- Врожденный везикулопустулез – когда симптомы заболевания появляются на 1-2 дни жизни малыша. При этом инфицирование ребенка происходит от матери, страдающей хроническим заболеванием или являющейся носительницей нелеченой инфекции. Заражение происходит либо еще во внутриутробном периоде, либо во время родов.
- Приобретенный везикулопустулез – возникает на 5-7 день жизни новорожденного, иногда на второй неделе. Причинами такого типа может быть ослабленный иммунитет новорожденного на фоне простудных заболеваний или врожденных патологий, часто бывает у недоношенных детей, т.к. их иммунная система слабо развита. Также везикулопустулез может стать осложнением уже имеющейся и нелеченой потницы у ребенка. В возникновении везикулопустулеза играет огромное значение недостаточный уход за кожей новорожденного (неправильная или несвоевременная обработка кожи ребенка, ношение не глаженного нательного белья или пеленок и т.д.). Важно, чтобы туалет новорожденного проводился ежедневно и грамотно!
Клиническая картина (симптомы) везикулопустулеза у новорожденных
Везикулопустулез новорожденных характеризуется появлением пузырьков небольшого размера на волосистой части головы и в естественных складках кожи ребенка. Пузырьки заполнены серозным содержимым и окружены ободком красноты. Может быть в виде сыпи (т.е. многочисленны), но также могут быть и единичные пузырьки. Через некоторое время прозрачное ранее содержимое пузырьков мутнеет и приобретает гнойный характер. Затем они подсыхают в корочки (обычно через 2-3 дня). Не пугайтесь, если пузырек вскрылся и содержимое вытекло, эрозия со временем исчезнет, не оставив шрама.
Лечение везикулопустулеза у новорожденных
Лечение везикулопустулеза у новорожденных проводится дома. Устраняются дефекты ухода, врач проводит беседу о правилах ухода за новорожденным. Купание ребенка не рекомендуется в острый период, т.к. это может привезти к распространению инфекции (например, к омфалиту-при незажившей пупочной ранке и т.д.). Одежда и пеленки новорожденного должна быть обязательно проглажена с двух сторон!
Пузырьки прижигаются раствором бриллиантовой зелени или калием перманганатом. Свободные от пузырьков участки кожи ребенка также обрабатываются слабым раствором калия перманганата или фурацилином.
В тяжелых случаях (если иммунитет ребенка резко снижен, при значительном повышении температуры) лечение проводят в стационаре с назначением антибиотиков широкого спектра действия.
При правильном и своевременном лечении везикулопустулез обычно длится не долее 2х недель.
Однако если везикулопустулез не лечить, могут возникнуть различные осложнения:
- Омфалит (наиболее часто) – воспаление пупочной ранки;
- Отит — воспаление среднего уха;
- Пневмония;
- Флегмона – гнойное воспаление клетчатки-возникает при проникновении возбудителя из пузырька дальше, в клетчатку;
- Псевдофурункулез – гнойное поражение потовых желез.
И другие осложнения, встречающиеся реже.
Профилактика везикулопустулеза у новорожденных
Профилактика везикулопустулеза у новорожденных включает в себя следующие правила:
- Адекватный уход за нежной кожей малыша – обязательный туалет новорожденного;
- Купание проводится после заживления пупочной ранки или в кипяченой воде;
- Одежда ребенка должна быть чистой и проглаженной с двух сторон;
- Грудное вскармливание или грамотный подбор адаптированной молочной смеси для правильного формирования иммунитета малыша;
- Не перекутывайте Вашего ребенка, чтобы избежать появления потницы, а в случае ее появления, начинайте ее лечение.
Желаем здоровья Вашему ребенку!
Везикулопустулез у новорожденных: причины и лечение
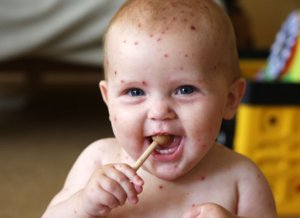 После рождения незащищенный детский организм часто поддается воздействию болезнетворных микроорганизмов, которые провоцируют развитие гнойно-воспалительных заболеваний кожи. Одной из таких болезней является везикулопустулез, поэтому рассмотрим причины возникновения данного заболевания у новорожденных, а также возможность его лечения.
После рождения незащищенный детский организм часто поддается воздействию болезнетворных микроорганизмов, которые провоцируют развитие гнойно-воспалительных заболеваний кожи. Одной из таких болезней является везикулопустулез, поэтому рассмотрим причины возникновения данного заболевания у новорожденных, а также возможность его лечения.
Краткое описание и классификация болезни
Везикулопустулез представляет собой воспалительный процесс входного отверстия потовых желез кожного покрова, который возникает вследствие воздействия болезнетворных микроорганизмов на кожу малыша. Развитие болезни происходит на протяжении первой недели жизни новорожденного.
Знаете ли вы? Кожа является самым большим органом человека. Ее обновление происходит ежеминутно, за это время она сбрасывает около 30 тыс. мертвых клеток.
Везикулопустулез характеризуется врожденным и приобретенным типом:
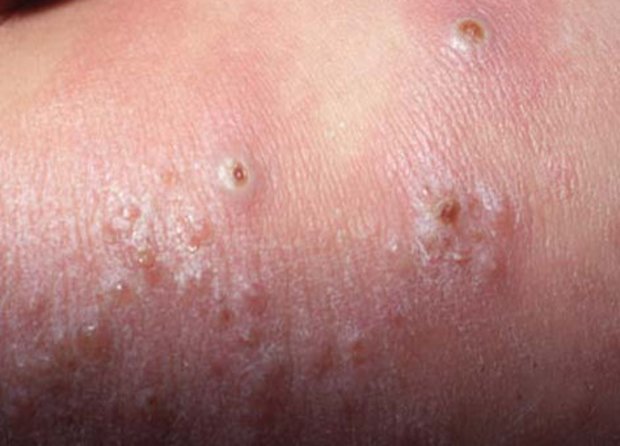
- Врожденный везикулопустулез начинает проявляться у новорожденных уже на 1-2 день после рождения. Малыш может заразиться везикулопустулезом через организм матери, если она имеет хроническую инфекцию или является носителем болезнетворных микроорганизмов. Ребенок заражается, находясь в утробе матери, но также возможно заражение в период родовой деятельности.
- Болезнь приобретенного типа проявляется в конце недели после рождения малыша и возникает, если нарушены правила гигиены в уходе за ним. В группу риска попадают недоношенные малыши, потому что имеют недоразвитую иммунную систему, а их кормление происходит искусственным путем и малыш не получает необходимых антител, которые бы позволили организму побороть бактериальную атаку.
Из-за чего возникает
Везикулопустулез у новорожденных, кроме воздействия на организм грамположительных бактерий (стафилококка и стрептококка) или грамотрицательных бактерий (клебсиеллы, протейи, кишечной палочки) может иметь и другие причины возникновения, поэтому рассмотрим их подробнее.
С недавнего времени доктора отмечают случаи воздействия грибков, провоцирующих возникновение данного заболевания.
Чаще всего виновниками развития болезни считаются стафилококковые инфекции. Носителями стафилококков, в большинстве случаев, считаются роженицы и медицинский персонал, от взаимодействия с которыми заражается малыш.
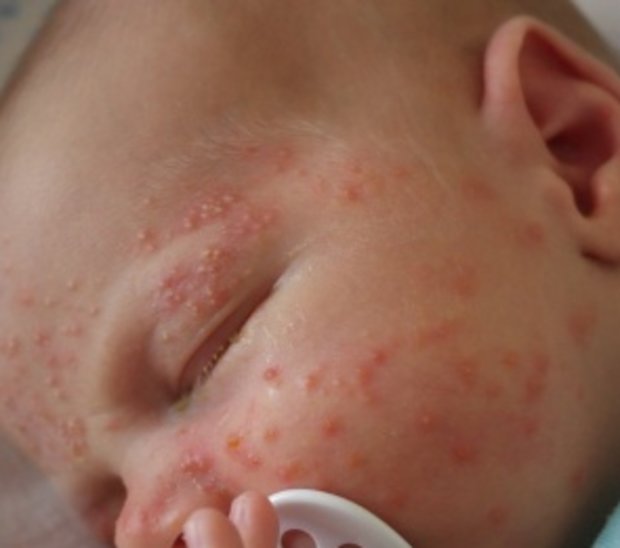
Также возникновение везикулопустулеза может провоцироваться:
- недоношенностью малыша;
- искусственным вскармливанием;
- нарушением теплового режима;
- несоблюдением правил ухода за малышом;
- не выглаженными пеленками;
- плохим уходом за кожными покровами;
- перегревом и повышенной влажностью.
Важно! Кожа новорожденных малышей очень нежная и тонкая, поэтому любые вышеперечисленные факторы приводят к повреждению кожных покровов, что провоцирует присоединение инфекции и развитие заболевания.
Как проявляется у новорожденных
Самым первым симптомом заболевания считается появление розово-красной сыпи, которая может быть принята за потницу.
Если немедленно не начать лечение, то на потовых железах образуются пузыри разного размера, которые внутри содержат прозрачную жидкость. Вокруг пузырька проявляется покраснение, а по истечении 2-х дней пузыри заполняются гнойным содержимым.
Если в это время проводить правильное лечение, то когда отойдут корочки и заживут язвы, не будут образовываться рубцы или пигментные пятна на месте сыпи.
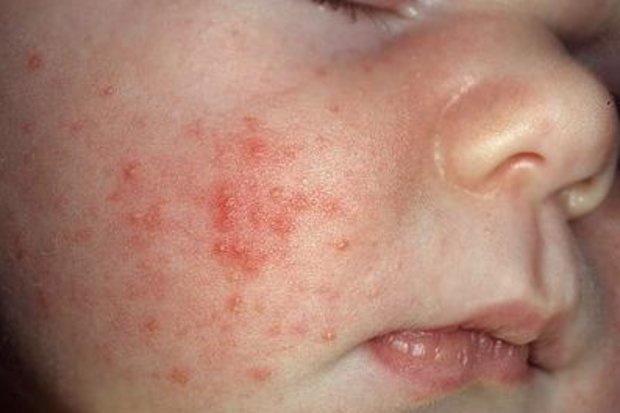
Гнойнички сосредотачиваются на участках, страдающих от плохой естественной проветриваемости — это зоны подмышечных впадин, паховых и ягодичных складок, волосистой части головы на затылке. Они быстро распространяются и сливаются в большие пятна.
В период прогрессирования заболевания самочувствие малыша остается прежним, изредка может повышаться температура до 37°.
Если иммунитет у ребенка ослаблен, везикулопустулез может спровоцировать повышение температуры до 39°, возможно также появление сухости во рту, отказ от еды, беспокойство малыша.
Если лечить везикулопустулез правильно, улучшение состояния наблюдается уже на пятый день, а полностью исчезает через неделю или 10 дней.
Обратите внимание, также повреждают кожные покровы у детей, такие заболевания как: микроспория, лишай, диатез, корь, потница, крапивница, стафилококк, краснуха, розеола, стрептодермия, энтеровирусная инфекция.Диагностика
Учитывая, что везикулопустулез имеет выраженные симптомы, доктора его очень легко диагностируют. Чтобы определить вид возбудителя, проводят бактериологическое исследование. Для этого содержимое гнойного пузыря, кровь и молоко матери отправляют на обследование. Исследование проводится для того, чтобы подобрать эффективное лечение вследствие определения чувствительности микроорганизмов на лекарства.
Важно! Если возникает осложнение, то доктора назначают консультацию у хирурга и дерматолога.
Как лечить малыша
Подбор лечения заболевание основывается на степени распространения инфекции. Любая форма болезни требует соблюдения общих рекомендаций в уходе за малышом и применения медикаментозных средств.
Общие рекомендации лечения заболевания заключаются:
- В обогащении рациона витаминами в достаточном количестве.
- В регулярном нахождении на открытом воздухе.
- В исключении перегревания.
- В регулярных гигиенических ваннах на основе кипяченой воды, в которую добавляется марганцовка.
- В частой смене белья, пеленок, постельных комплектов и нижнего белья.
- Антибиотикотерапией: если болезнь протекает и легко, то используют мази с содержанием антибиотиков, среди них можно выделить Линкомициновую и Эритромициновую; если болезнь протекает тяжело, то доктор производит назначение антибиотиков перорально или инъекционно, для этого назначают Цефикс или Цефтриаксон.
- Дезинтоксикационной терапией, чтобы уменьшить признаки интоксикации. Если болезнь протекает тяжело, лечение сопровождается назначением внутривенных инъекций в виде раствора глюкозы и хлорида натрия.
- Антистафилококковым иммуноглобулином, если болезнь приобретает тяжелую форму.
- Витаминотерапией.
- Обработкой сыпи в виде прокола пузырей с очищением наполнения, использованием зеленки, синьки, спирта, фукорцина для прижигания воспаленных участков.
Возможные осложнения
Осложнения, которые могут возникнуть у ребенка, характеризуются:
- Воспалением тканей легких, проявляющееся в виде пневмонии.
- Воспалением почек в виде пиелонефрита.
- Воспалительными заболеваниями ушей в виде отита.
- Скоплением гноя в подкожно-жировой клетчатке в виде флегмона и органическом пространстве в виде абсцесса.
- Размножением болезнетворных микроорганизмов в кровеносном русле в виде сепсиса.
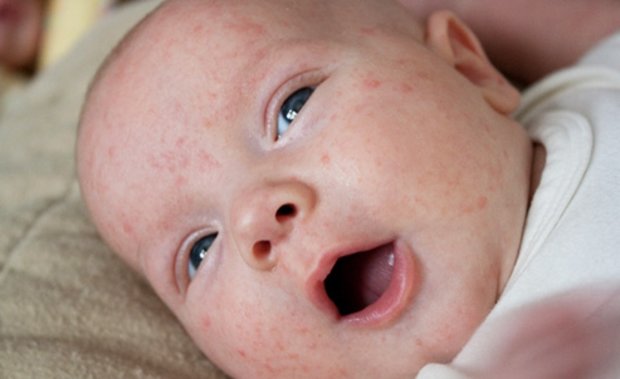
Меры профилактики
Как указано выше, везикулопустулез может передаваться малышу от матери или предметов, которые используются в уходе за ребенком, поэтому необходимо строго соблюдать гигиенические нормы при контакте с кожным покровом малыша.
Основные профилактические меры должны быть направлены на то, чтобы:
- Выявить у женщины до беременности очаги хронических инфекций в виде кариеса зубов, тонзиллита, пиелонефрита, гайморита, отита, цистита и произвести своевременное их устранение.
- Провести профилактику заражения, в процессе родовой деятельности, если существует такая необходимость.
- Медицинским персоналом была соблюдена гигиена рук, в период родовой деятельности беременной женщины, если они имеют непосредственный контакт с роженицей или малышом.
- Прикладывать к груди малыша сразу же после родов и не позднее 30 минут после родовой деятельности.
- Ребенок и мама пребывали вместе в послеродовой палате, вскармливание грудью производилось по требованию малыша.
- Малыша ежедневно осматривал детский врач и проводил лечебно-профилактические мероприятия чистыми, обеззараженными руками.
- За малышом ухаживала исключительно мама, контакт малыша с другими людьми должен быть ограничен.
- Исключить перемещение или переселение малыша с одной палаты в другую, любые анализы или лечебные процедуры проводятся исключительно в послеродовой палате, где живет малыш.
- В палате соблюдался тепловой режим, производилось постоянное проветривание, кварцевание и уборка с дезинфицирующим средствам.
- Соблюдать комфортную температуру воздуха в палате, до 24°С, проводить частое проветривание и влажную уборку.
- Не использовать средства, которые подсушивают кожу самостоятельно без назначения врача.
- Производить ежедневное купание малыша, используя для этого индивидуальную ванночку. Водные процедуры осуществляются только водой, а раз в неделю для купания применяется детское мыло или средство для купания.
- Проводить профилактику опрелостей, для этого подбирать одежду, учитывая температуру окружающей среды, нельзя туго пеленать.
- Не забывать регулярно менять подгузник и подмывать мылом, проводить данную процедуру рекомендуют через каждые 3 часа.
- Осматривать и обрабатывать естественные складки кожи каждый день, если выявлены потертости, покраснение или трещины, следует применять средства, которые в своем составе имеют Декспантенол.
Знаете ли вы? При рождении кожа новорожденного покрыта практически нейтральным рН секретом, который находится в пределах 5,8 и не защищен от микробов, но на протяжении первого месяца он меняет свои показатели до рН 3,8, что способствует активному противодействию кожных покровов болезнетворным микроорганизмам.
Таким образом, везикулопустулез — очень распространенное заболевание, которое возникает у новорожденных деток, вследствие воздействия на организм болезнетворных микроорганизмов. Для того, чтобы предупредить развитие болезни, необходимо придерживаться профилактических мер, которые описаны в статье и вовремя реагировать на первые симптомы везикулопустулеза. Следует помнить, что чем раньше вы начнете лечение, тем легче будет протекать заболевание и быстрее наступит выздоровление.
Везикулопустулез у новорожденных: симптомы, причины, лечение
Статья посвящена вопросу заболевания кожи новорожденных младенцев и разбору понятия везикулопустулез.
Классификация болезней кожи у новорожденных обуславливается причиной их возникновения: болезни бактериального и небактериального происхождения. Везикулопустулез относится к бактериальным заболеваниям, помимо которого к ним же относится и пузырчатка. Эти болезни возникли в результате поражения кожи младенца бактериями.
Определение
Везикулопустулезом называется бактериальное поражение кожных покровов новорожденного. Возбудителями заболевания являются стафилококки, стрептококки, кишечные палочки, грибки.


Причины возникновения заболевания у новорожденных детей
Причины в основном определяются типом везикулопустулеза. Различают два типа заболевания (в зависимости от времени их возникновения).
Врожденный везикулопустулез. Характеризуется появлением симптоматики на первый-второй дни жизни младенца. Заражение новорожденного происходит от матери, имеющей хроническое заболевание или являющейся носителем непролеченной инфекции. Инфицирование происходит во время родов, а также может произойти еще в материнской утробе.
Приобретенный везикулопустулез. Появляется на пятый-седьмой дни жизни, иногда позже – на второй неделе жизни. Причинами приобретенного везикулопустулеза бывает обычно слабость иммунной системы младенца, проявившаяся на фоне простудного заболевания или на фоне врожденных патологий, благодаря чему приобретенный везикулопустулез часто наблюдается у недоношенных детей. Кроме этого данное заболевание может возникнуть как осложнение уже имеющейся потницы. Большое значение имеет и недолжный уход за кожей младенца – несвоевременная или неправильная обработка его кожи, недостаточно чистое постельное белье или пеленки и пр. В этом смысле ежедневный и грамотный уход за кожей новорожденного становится залогом профилактики возникновения приобретенного везикулопустулеза.
Симптомы везикулопустулеза у новорожденных
Клиническая картина при везикулопустулезе представляет собой следующее. На волосистой части головы, а также в естественных кожных складках ребенка появляются пузырьки небольших размеров, которые имеют красные контуры и заполнены серозным содержимым. Пузырьки бывают настолько многочисленными, что могут выглядеть как сыпь. Однако могут быть и единичные пузырьки. Постепенно содержимое пузырьков мутнеет, приобретая гнойный характер. Через пару дней пузырьки начинают подсыхать и превращаются в корочки. Если пузырек вскрылся, и содержимое вытекло, со временем образуется небольшой шрам.
Сам ребенок в процессе болезни страдает незначительно либо вообще не страдает. Пузырьки не беспокоят младенца и не вызывают никакого зуда и температуры.
Лечение везикулопустулеза
Лечение не требует госпитализации и проводится в домашних условиях. Основное требование – налаживание правильного ухода за кожей. В острый период следует отказаться от купания ребенка, чтобы инфекция не распространилась дальше. Одежду и постельное белье нужно проглаживать с обеих сторон горячим утюгом.
Сами пузырьки прижигаются зеленкой или раствором марганцовки средней крепости. Участки кожи вне пузырьков обрабатываются фурацилином или слабым раствором марганцовки.
Если случай тяжелый, и иммунитет новорожденного очень слабый, а температура тела значительно повысилась, рекомендуется госпитализация с дальнейшим лечением антибиотиками.
Навигация по записям
Врожденная пневмония у новорожденных: причины, последствия, лечение, прогноз
Лечение врожденной пневмонии следует начинать сразу после постановки диагноза. Подход к лечению комплексный, учитывает многие звенья патогенеза и условий выхаживания ребенка. Поэтому начинать лечение нужно с режима.
Для новорожденного с пневмонией наиболее подходит кюветный режим, так как можно использовать правильный температурный режим. Средняя температура в кювете для детей 32-34 градуса, а влажность воздуха в первые дни 80-90%.Очень важно обеспечить кислородную поддержку, что также можно делать непосредственно в кюви.
Питание ребенка с врожденной пневмонией следует продолжать грудным молоком, необходимо ограничивать общую калорийность, но с увеличением частоты кормлений. Обязательно проводится кислородная поддержка ребенка, так как нарушения обмена веществ очень плохо сказываются на сердечно-сосудистой системе. Если ребенок находится в кювете, то возможно поступление свободного кислорода или через маску. Если ребенок слабый или недоношенный и ему необходимо скорректировать акт дыхания, то подключите специальные устройства подачи кислорода с постоянным положительным давлением в дыхательных путях или при необходимости.
Только после таких мер можно говорить о другой медикаментозной терапии.
Если возбудитель пневмонии точно установлен, лечение должно быть максимально специфичным. Конечно, если возбудитель вирусной этиологии, то антибактериальная терапия применяется совместно с противовирусной терапией. В том случае, если врожденная пневмония вызвана цитомегаловирусом с системным поражением органов и систем, то проводится терапия специальными средствами из группы интерферонов.
- Виферон — противовирусный препарат, содержащий рекомбинантный человеческий интерферон, активен в отношении большинства вирусов из группы герпеса. Он действует на цитомегаловирус, вирус гепатита, а также на некоторые бактериальные инфекции путем иммуномодулирующего действия. Препарат выпускается в виде мазей, гелей, суппозиториев. Для лечения новорожденных рекомендуется в форме ректальных суппозиториев. Дозировка препарата — 500 000 МЕ 2 раза в сутки, затем по специальной схеме с анализом крови ребенка на специфические антитела в дальнейшем.Возможны побочные эффекты: тромбоцитопения, зуд в месте укола, покраснение, а также аллергия. Меры предосторожности — не рекомендуется детям с тяжелым врожденным иммунодефицитом.
- В случае подтверждения токсоплазмы, как проявления пневмонии и генерализованной инфекции, проводится специфическое лечение.
Спирамицин — антибиотик из группы макролидов, который является препаратом выбора для лечения токсоплазмоза. Обладает наибольшей активностью в отношении токсоплазмы, подавляя синтез белков ее стенки, но не оказывает тератогенного действия.Дозировка препарата составляет 6-9 млн МЕ в сутки. Побочные действия спирамицина — парестезии, нарушения кожной чувствительности, онемение рук и ног, тремор, нарушение оттока желчи, а также сильная желтуха у ребенка.
- Антибиотики при пневмонии у новорожденных считаются основными и обязательными средствами. В этом случае лечение проводится двумя препаратами, способы применения которых только парентеральные (внутримышечный и внутривенный). Лечение проводится поэтапно: на первый курс назначают бета-лактамный антибиотик (полусинтетический пенициллин или цефалоспорин 2 поколения) в сочетании с аминогликозидами.При неэффективности такой комбинации препаратов назначают препараты второго ряда — цефалоспорины 3-4 с амикацином или ванкомицином.
Нетромицин — антибиотик группы аминогликозидов, действующим веществом которого является нетилмицин. Препарат эффективен против стафилококка, клебсиэля, кишечной палочки и некоторых других бактерий, играющих значительную роль в поражении легких в утробе матери. При лечении пневмонии новорожденных используется дозировка 15 мг / кг / сут в 2 приема.Побочные эффекты — нарушение сна, сонливость или блокировка, повреждение почечной паренхимы, нарушение стула. Меры предосторожности — не применять при поражении почек.
Цефпир — антибактериальное средство 4 поколения группы цефалоспоринов. Препарат оказывает бактерицидное действие на многие внеклеточные условно-патогенные микроорганизмы. При лечении пневмонии этот препарат применяют внутривенно или внутримышечно. Дозировка препарата — от 50 до 100 миллиграммов на килограмм веса в сутки.На органы новорожденного препарат не оказывает выраженного действия, поэтому его можно использовать для лечения. Возможны нежелательные явления в виде диареи у малыша или нарушения развития биоценоза кишечника, поэтому лечение проводится совместно с пробиотическими препаратами.
- Таким детям необходимо применять пробиотики для коррекции нарушений бактериального состава кишечника.
Ацидолак — препарат, имеющий в своем составе лактобациллы, образующие молочную кислоту и не допускающие размножения болезнетворных бактерий.Благодаря этому в препарате создаются благоприятные условия для развития полезной микрофлоры кишечника. Входящая в состав препарата Lactobacillus reuteri полностью устойчива к антибиотикам, поэтому может применяться в комплексном лечении именно таких патологий. Дозировка, достаточная для восстановления микрофлоры и нормализации функции перистальтики кишечника у детей, составляет половину пакетика в сутки в два приема. Порошок можно растворить в молоке и дать ребенку перед кормлением.Побочные эффекты — диарея, нарушение цвета стула, урчание в кишечнике.
Витамины и физиотерапия при пневмонии у новорожденного в остром периоде не применяют. Мама может принимать витаминные средства во время кормления ребенка даже после его выздоровления курсами, что улучшит прогноз для малыша.
Альтернативное лечение врожденной пневмонии
Лечение народными средствами может применять только мать, при этом назначение каких-либо трав или настоев ребенку противопоказано.Если мать определяет какую-либо инфекцию, то можно использовать альтернативные препараты в сочетании с лекарствами.
- Высокая эффективность лечения хронических инфекций у матери, которые могут вызвать заболевание у ребенка, показывают лечебные травы. Для приготовления лечебного чая нужно взять 25 граммов мяты, 50 граммов солодки и столько же листьев розмарина, прокипятить на медленном огне пять-десять минут, а затем профильтровать. Пить такой чай нужно трижды в день по полстакана.
- Отвар травы алтеи, сабельника и шиповника особенно эффективен против цитомегаловирусной инфекции. Заваривать чай нужно из литра воды и этих трав и пить маленькими глотками в течение дня. Курс лечения — четыре недели.
- Чай из листьев ромашки, коры дуба и коры аниса обладает противовирусным и антибактериальным действием. Для его приготовления все ингредиенты нужно залить водой и прокипятить. Принимайте по половине стопки утром и вечером.
Гомеопатические препараты также могут успешно применяться для матери, что улучшает реакцию ребенка на медикаментозное лечение и ускоряет его выздоровление.
- Antimonium Tartaricum — гомеопатическое средство натурального растительного происхождения. Применяется при лечении пневмонии у детей с сильными влажными хрипами в шестом разведении. Дозировка препарата — две капли каждые шесть часов на чай или воду для матери. Возможны побочные эффекты в виде аллергических реакций.Меры предосторожности — не применяйте препарат при подозрении на врожденные пороки развития у малыша.
- Гепар Сера — неорганический гомеопатический препарат. Используется у недоношенных детей с проблемами дыхания и недостатком сурфактанта. Способ применения препарата в капсулах. Дозировка препарата по две капсулы трижды в сутки. Возможны побочные эффекты в виде гиперемии кожи рук и ног, а также ощущения жара. Меры предосторожности — не применять в сочетании с сорбентами.
- Veratrum virida — гомеопатическое средство, в состав которого входят органические вещества и способствует активации естественных защитных сил организма, в том числе в борьбе с вирусными агентами. Препарат применяют при пневмонии с тяжелой сердечной недостаточностью у ребенка. Дозируется по четыре капли дважды в день за полчаса до еды в одно и то же время. Курс лечения — три месяца.
- Аконит — гомеопатическое средство натурального растительного происхождения, которое рекомендуется применять в остром периоде в третьем разведении, с последующим переходом на такую же дозировку Брионь.Дозировка — три капли на пятьдесят граммов воды для матери трижды в день. На первый препарат уходит две недели, затем переходят на следующий. Побочные эффекты — тремор пальцев рук или подбородка ребенка.
Необходимо учитывать, что альтернативные и гомеопатические средства не являются приоритетом в лечении и могут применяться только по рекомендации врача.
Хирургическое лечение врожденной пневмонии применяется очень редко, только при некоторых осложнениях.Затем при бактериальном разрушении легких могут быть вмешательства по установке дренажей или санации бронхиального дерева.
 [43], [44], [45], [46], [47], [48], [49], [50], [51]
[43], [44], [45], [46], [47], [48], [49], [50], [51]
Типы, удаление и риск рака
Врожденный невус (множественное число) — это медицинский термин, обозначающий родинку, с которой вы родились. Это очень распространенный вид родинок. Вы также можете услышать, что их называют врожденными меланоцитарными невусами (ВМН).
Врожденный невус выглядит как цветное пятно круглой или овальной формы и обычно приподнято. Они могут быть как одноцветными, так и разноцветными. Они могут варьироваться по размеру от крошечного пятна до чего-то, что покрывает большую часть вашего тела.В некоторых случаях из них могут расти волосы.
Ваша кожа приобретает свой цвет за счет продуцирующих пигмент клеток, называемых меланоцитами. Невусы (родинки) образуются, когда эти клетки группируются в одном месте, а не распределяются равномерно по нашей коже. В случае врожденных невусов этот процесс происходит на стадии плода.
Врожденный невус со временем может становиться меньше или больше. В других случаях он может стать темнее, приподнятым, более неровным и волосатым, особенно в период полового созревания.В редких случаях они могут полностью исчезнуть.
Врожденные невусы обычно не вызывают никаких симптомов, но иногда они зудят, когда они больше. Кожа также может быть немного более хрупкой и раздражаемой, чем окружающая кожа.
Существует несколько типов врожденных невусов, в зависимости от их размера и внешнего вида.
Большие или гигантские
Невусы растут по мере роста вашего тела. Невус, который вырастет до взрослого размера 8 дюймов и более, считается гигантским невусом.
У новорожденного это означает, что невус размером 2 дюйма в диаметре считается гигантским. Однако, поскольку голова вырастает несколько меньше, чем остальная часть тела, невус размером 3 дюйма на голове новорожденного также классифицируется как гигантский.
Гигантские невусы относительно редки и встречаются примерно у 1 из 20 000 живорождений.
Врач может классифицировать врожденный невус как большой , если он:
- больше ладони ребенка
- не может быть удален одним хирургическим разрезом
- покрывает большую часть головы, ног, или руки
Они могут классифицировать врожденный невус как гигантский , если он:
- покрывает очень большую часть тела
- включает большую часть туловища
- сопровождается множеством меньших (спутниковых) невусов
Врожденный невус малого и среднего размера
Врожденный невус размером менее 1.Диаметр 5 сантиметров (около 5/8 дюйма) считается малым. Они довольно распространены и встречаются примерно у 1 из 100 новорожденных.
Невус, который, как ожидается, вырастет до взрослого размера от 1,5 до 19,9 см в диаметре (от 5/8 до 7 3/4 дюйма), классифицируется как средний. Средние невусы встречаются примерно у 1 из 1000 новорожденных.
Другие типы
Другие типы врожденных невусов включают:
- крапчатый лентигинозный невус с темными пятнами на плоском, коричневом фоне
- сателлитные поражения , которые представляют собой более мелкие родинки, окружающие главный невус или расположен где-то в другом месте на теле
- поздний невус , который представляет собой невус, который появляется после рождения, обычно в возрасте до 2 лет, и медленно растет
- предметный невус , который относится к невусу вокруг ягодиц или на всей поверхности рука или плечо
- гало-невус , который представляет собой родинку со светлой или белой кожей вокруг нее
Исследователи не уверены в точных причинах врожденных невусов.Однако они знают, что начинают расти в возрасте от 5 до 24 недель. Чем раньше они начинают расти, тем крупнее обычно при рождении.
В большинстве случаев врожденные невусы не вызывают никаких физических проблем и не требуют лечения. Однако они могут заставить некоторых людей смущаться.
Врожденные невусы, особенно большие и гигантские, удалить хирургическим путем сложно. Это может потребовать нескольких разрезов, наложения швов или даже замены кожи. Все это может привести к образованию рубцов, которые некоторые люди считают более неприятными, чем сама родинка.
Ваш врач может дать вам лучшее представление о том, подействует ли операция, исходя из размера и типа невуса.
Некоторые альтернативы хирургическому вмешательству включают:
- Дермабразия . Для удаления слоев кожи используется проволочная щетка или алмазный круг. Хотя с его помощью нельзя полностью удалить врожденный невус, он может облегчить его внешний вид. Однако он также может оставить рубцы. Дермабразия наиболее эффективна, когда проводится в первые шесть недель жизни.
- Кюретаж кожи. Это включает соскабливание верхних слоев кожи. Как и дермабразию, ее лучше всего проводить в первые шесть недель жизни.
- Тангенциальное иссечение. Верхние слои кожи удаляются с помощью лезвия. Как и другие варианты, он не удаляет невус полностью и может оставить рубцы. Однако это может сделать невус менее заметным.
- Химический пилинг . Это может помочь улучшить внешний вид невусов более светлого цвета.Фенол и трихлоруксусная кислота — обычные химические вещества, используемые в пилингах.
Хотя большинство врожденных невусов безвредны, иногда они могут стать злокачественными. Гигантские врожденные невусы несут самый высокий риск. Имейте в виду, что операция не является гарантией от рака. Пятьдесят процентов меланом, обнаруживаемых у людей с гигантскими врожденными невусами, возникают в других частях тела. Кроме того, предполагаемый пожизненный риск меланомы для человека, рожденного с гигантским невусом, варьируется от 5 до 10 процентов.
Средние и большие невусы также могут иметь более высокий риск развития рака.
Любой, кто родился с большим, гигантским или даже средним врожденным невусом, должен регулярно проходить обследование кожи. Обязательно сообщите своему врачу, если вы заметите что-либо из следующего:
- потемнение невуса
- опухоль
- увеличение размера
- неправильная форма
- изменение цвета
Нейрокожный меланоцитоз — еще одно возможное осложнение гигантского врожденного невусы. Это состояние связано с наличием меланоцитов в головном и спинном мозге.По оценкам, он поражает от 5 до 10 процентов людей с гигантским врожденным невусом. Во многих случаях он не имеет никаких симптомов, но иногда может вызывать:
- головные боли
- рвоту
- раздражительность
- судороги
- проблемы развития
Врожденные невусы являются обычными и обычно безвредными. Однако существует риск осложнений, в том числе рака кожи, в случаях, когда врожденный невус превышает 2 или 3 дюйма. Если родинка вас беспокоит, поговорите со своим врачом о том, какие варианты лечения лучше всего подходят для размера вашей родинки и вашего типа кожи.
.Подход к цианотическим врожденным порокам сердца у новорожденных
Щелкните для pdf: цианотический врожденный порок сердца
Введение в цианоз
Цианоз — это синюшное или пурпурное изменение цвета кожи и слизистых оболочек, связанное с плохой оксигенацией. Это заметно, когда присутствует> 5 г / дл дезоксигенированного гемоглобина, и обычно оценивается с помощью пульсоксиметрии. Его очень трудно обнаружить, если сатурация артерий не превышает 85% и лучше всего не видна на языке и слизистой оболочке полости рта.Акроцианоз (цианоз только периферических частей), обычно наблюдаемый в холодных условиях или после купания, всегда является нормальным явлением и не является истинным цианозом. Давний цианоз приводит к цифровым клубам.
Причины цианоза: сердечные и внесердечные
Несердечные причины неонатального цианоза
Легочный | Неврологический |
Болезнь гиалиновой мембраны | Дисфункция ЦНС |
Аспирация мекония / пневмония | Дыхательная нервно-мышечная дисфункция |
Пневмоторакс / плевральный выпот | Тяжелая седация для беременных |
Стойкая легочная гипертензия новорожденного | Перинатальная асфиксия |
Атрезия или стеноз хоан | Внутриутробный дистресс плода |
Диафрагмальная грыжа |
Обратите внимание, что подробный подход к неонатальному цианозу доступен на сайте LearnPediatrics.com
Кардиальные причины цианоза можно разделить на протоковозависимые и протоковонезависимые поражения. Зависимые от протоков поражения требуют артериального протока для адекватного легочного кровообращения и включают: тетралогию Фалло, атрезию трикуспидального клапана или аномалию Эбштейна, а также атрезию или стеноз легочной артерии. Независимые от протоков поражения приводят к легочному и системному смешиванию, что приводит к дезоксигенации артериальной крови; отсюда цианоз. Эти поражения включают: артериальный ствол, транспозицию магистральных артерий и полное аномальное соединение легочных вен.В этих условиях смешение обычно происходит через дефект межпредсердной перегородки (ASD), открытое овальное отверстие (PFO) или дефект межжелудочковой перегородки (VSD).
Дифференциальная диагностика цианотических врожденных пороков сердца
Зависимые от протоков поражения | Протоковонезависимые поражения |
Тетралогия Фалло | Артериальный ствол |
Атрезия трикуспидального клапана или аномалия Эбштейна | Транспозиция магистральных артерий |
Атрезия или стеноз легочной артерии | Общий аномальный возврат по легочной вене |
Синдром гипоплазии левых отделов сердца |
Сбор анамнеза: основные симптомы
Необходимо собрать подробный сердечный анамнез, включая пренатальный, перинатальный и семейный анамнез.Для детей старшего возраста полезно иметь в анамнезе шум в сердце, респираторную недостаточность и непереносимость физических упражнений. Важные отметки в истории включают:
Цианоз
- Время и локализация (периферическая или центральная) цианоза, тупика
- Рефрактерный цианоз, если кислородная терапия не помогает
Обмороки или синюшные приступы
- Цианоз, возникающий при напряжении, эмоциях и / или давлении вниз, что свидетельствует о динамической и увеличивающейся обструкции выводного тракта правого желудочка, что приводит к усилению шунтирования справа налево через внутрисердечный шунт (VSD, ASD)
Нетерпимость к физическим упражнениям
- Непереносимость физических упражнений в анамнезе, включая одышку и / или потоотделение при незначительной физической нагрузке или учащенное сердцебиение при нагрузке
Гестационный и семейный анамнез
- Пренатальный скрининг важен, поскольку многие генетические синдромы связаны с врожденными пороками сердца
- Заболевания матери: сахарный диабет, краснуха, тератогенные препараты.
- В последнее время матери или плоды с риском врожденных пороков сердца обычно нуждаются в эхокардиограмме плода для выявления пороков сердца
- Семейный анамнез врожденных пороков сердца важен, поскольку все больше и больше людей с врожденными пороками сердца доживают до своего репродуктивного возраста.
Обратите внимание, что подход к сбору сердечного анамнеза доступен на LearnPediatrics.com
Физикальное обследование: основные выводы
Необходимо провести тщательное физическое обследование, включая полное кардиологическое и респираторное обследование.Следует отметить, что важные выводы включают:
Инспекция
- Дисморфические признаки генетических / врожденных пороков развития (например, синдром Дауна связан с дефектами эндокардиальной подушки, синдром Тернера связан с коарктацией аорты)
- Ищите признаки периферического (ногтевые ложа) и центрального (слизистые оболочки) цианоза
- Дифференциальный цианоз (насыщение кислородом нижних конечностей <верхних конечностей)
Обследование сердца
- Частота сердечных сокращений, пульсоксиметрия, пальпация центрального и периферического пульса и / или измерение артериального давления в верхних и нижних конечностях
- Пальпируйте для выявления громких сердечных тонов, парастернального подъема, апикального импульса и трепета.
- Выслушивайте аномальные (например, одиночный или широко раздельный S2) и лишние сердечные тоны и шумы (степень, время, местоположение, излучение, интенсивность и маневры)
- Признаки сердечной недостаточности: парастернальная приподнятость и пальпируемый P2 (легочная гипертензия), повышенный JVP, гепатомегалия и периферический отек (правосторонняя недостаточность), смещение апикального импульса (увеличенный LV)
Респираторное обследование
- Обратите внимание на признаки респираторного расстройства, такие как тахипноэ, одышка (т. Е.добавочные мышцы, парадоксическая диафрагма) и гиповентиляция
- Пальпация для асимметричного расширения диафрагмы, а у детей старшего возраста перкуссия для консолидации, плеврального выпота и пневмоторакса
- Аускультативно выслушать воздух, послушать хрипы / потрескивания (соответствующие выпотам и / или уплотнениям)
- Застойная сердечная недостаточность: затрудненное поступление воздуха и притупление перкуссии в основании (плевральный выпот) вместе с базальными хрипами / хрипами (отек легких)
Обратите внимание, что подход к шумам доступен на сайте LearnPediatrics.com
Исследования цианотического врожденного порока сердца
При подозрении на цианотический порок сердца для подтверждения основного диагноза доступны следующие исследования:
Электрокардиограмма (ЭКГ)
Гипертрофия правого желудочка: транспозиция магистральных артерий, общий аномальный возврат легочных вен, тетралогия фаллота, правый желудочек с двойным выходом, PPHN
Гипертрофия левого или двухжелудочкового ствола: артериальный ствол, транспозиция магистральных артерий, атрезия легких или трехстворчатого клапана, синдром асплениии
Блокада правой ножки пучка Гиса: аномалия Эбштейна
Рентген грудной клетки (CXR)
Рентген грудной клетки покажет размер сердца и легочную васкулярность.
Цианотические поражения сердца с повышенной васкуляризацией включают простой TGA, TAPVR, DORV и синдром полисплени.
Цианотические поражения сердца со сниженной васкуляризацией включают TOF, комплексный TGA, аномалию Эбштейна, атрезию легких и трикуспидального клапана и синдром асплени.
Некоторые уникальные результаты рентгенографии грудной клетки могут быть более полезными и включают:
| « Яйцевидный » транспозиция магистральных артерий сердца | Сердце « В форме сапога » в Тетралогии Фалло |
| « Снеговик » в общем аномальном оттоке в легочные вены | При аномалии Эбштейна может возникнуть крайняя кардиомегалия. |
Тест на гипероксию:
Тест на гипероксию проводится для демонстрации реакции артериальной PaO 2 новорожденного на 100% кислород.Обычно, если причина цианоза не сердечная, артериальное PaO 2 повышается до ≥ 100 мм рт. Ст. При воздействии 100% кислорода. Однако, если есть сердечная причина цианоза, PaO2 останется ниже 100 мм рт.
Пре-протоковая и пост-протоковая пульсоксиметрия:
Пульсоксиметрия от верхней (преддуктальной) и нижней / пупочной (постпротоковой) артерий может помочь идентифицировать шунт справа налево, проходящий через артериальный проток. Как правило, разница> 5% при наличии нормальной сатурации кислорода в пре- и пост-протоковых измерениях в верхних конечностях предполагает шунт справа налево.Кроме того, дифференциальный цианоз (т.е. цианоз нижних конечностей) является проявлением экстремального пред- и пост-протокового градиента PaO 2 , который может возникать при PPHN с прерванной дугой аорты и коарктацией аорты. Интересно, что обратный цианоз верхних, но не нижних конечностей может быть проявлением коарктации аорты или прерывания с одновременной транспозицией магистральных артерий.
Трансторакальная эхокардиограмма (ТЭЭ)
Трансторакальная эхокардиограмма точно идентифицирует врожденное поражение сердца, вызывающее цианоз.Например, двумерная эхокардиограмма может идентифицировать анатомические поражения, такие как дефекты перегородки (предсердные или желудочковые), тетралогия Фалло и т. Д. Дополнительная спектральная допплерография может определять степень и направление шунта и градацию обструкции оттока.
Дополнительные возможности
Дополнительные методы визуализации включают катетеризацию сердца и магнитный резонанс сердца для дальнейшего уточнения аномальной анатомии при подготовке к кардиохирургии.
Краткое описание цианотических врожденных пороков сердца
Здесь мы представляем краткое изложение патофизиологии распространенных врожденных пороков сердца.Чтобы получить более подробное описание врожденных пороков сердца, прочтите статью Детская кардиология для практикующих врачей Мён К. Парк.
Транспозиция магистральных артерий
При транспозиции магистральных артерий аорта выходит из правого желудочка, а главная легочная артерия — из левого желудочка. Системное и легочное кровообращение идут параллельно со значительным цианозом, возникающим вскоре после рождения. В результате большинство новорожденных зависят от открытого артериального протока или дефекта межжелудочковой перегородки (30-40% случаев) для поддержания соответствующей насыщенности кислородом.У большинства детей с этим заболеванием в настоящее время проводится операция по переключению артерий (аорта соединяется с левым желудочком, а легочная артерия — с правым желудочком) наряду с коррекцией сопутствующих поражений, таких как закрытие дефекта межжелудочковой перегородки.
Тетралогия Фалло
Тетралогия Фалло — это совокупность четырех врожденных сердечных поражений, в том числе: обструкция выводного тракта правого желудочка (инфундибулярный стеноз легкого), перекрывающая аорта, дефект межжелудочковой перегородки и гипертрофия правого желудочка.В результате возникает переменный шунт дезоксигенированной крови справа налево из-за динамической обструкции выводного тракта правого желудочка. Как правило, у младенцев цианоз появляется вскоре после рождения или у них появляются приступы цианоза с плачем, физическое напряжение приводит к частому приседанию на корточки. Важно отметить, что вариация тетралогии Фалло с атрезией легочной артерии приводит к тяжелому цианозу сразу же при рождении. Большинство пациентов восстанавливаются хирургическим путем в возрасте 4-6 месяцев.
Полный или частичный аномальный возврат в легочную вену (TAPVR или PAPVR):
В этом состоянии легочные вены имеют ненормальное соединение или дренаж в системные вены, что приводит к объемной перегрузке сердца.У младенцев с TAPVR (все легочные вены) могут наблюдаться симптомы сердечной недостаточности или тяжелый цианоз и легочная гипертензия при обструкции. Аномальный дренаж легочной вены можно разделить на: надкардиальный (верхняя полая вена), сердечный (коронарный синус, правое предсердие), инфракардиальный (воротная вена, печеночная вена, нижняя полая вена) и смешанный дренаж. Обструкция TAPVR требует срочного хирургического вмешательства.
Атрезия трикуспидального клапана или легочной артерии
Наличие атрезии трикуспидального клапана или легочной артерии обычно требует сопутствующей патологии, такой как дефект межпредсердной или желудочковой перегородки и / или открытого артериального протока, для выживания.Младенцы страдают цианозом и нуждаются в хирургическом лечении.
Аномалия Эбштейна
Аномалия Эбштейна включает смещение перегородки и задней створки трехстворчатого клапана в правый желудочек, что приводит к тяжелой регургитации трикуспидального клапана и функциональной гипоплазии правого желудочка. В результате происходит расширение правого предсердия, которое можно увидеть на рентгенограмме грудной клетки. Лечение обычно хирургическое, в зависимости от степени тяжести.
Гипопластический синдром левых отделов сердца
Гипоплазия левого желудочка приводит к тому, что левый желудочек становится маленьким и нефункциональным, чтобы поддерживать системное кровообращение.Несмотря на то, что он переносится внутриутробно из-за компенсации правого желудочка, гипоплазированный левый желудочек не может поддерживать адекватный системный кровоток после рождения. Обычно артериальный проток защищен простагландинами до тех пор, пока не будет проведено этапное хирургическое паллиативное лечение (операции Норвуда) с последующим разделением системного и легочного кровообращения с помощью операции Фонтана.
Артериальный ствол
Устойчивый артериальный ствол возникает из раннего ствола плода, единственного артериального ствола, обеспечивающего легочное и системное кровообращение.Если этот единственный артериальный ствол не может разделиться, остается единый тракт оттока от правого и левого желудочков с стволовым клапаном. Обычно это связано с VSD.
Правый желудочек с двойным выходом
Правый желудочек с двумя выходами просто означает, что и аорта, и легочная артерия выходят из правого желудочка, а выход из левого желудочка проходит через большой межжелудочковый промежуток. Пациенты могут иметь сердечную недостаточность или тяжелый цианоз. Это состояние лечится с помощью различных хирургических вмешательств в зависимости от другого связанного поражения.
Гетеротаксия: синдромы асплении (изомерия правого предсердия) и полисплении (изомерия левого предсердия)
Гетеротаксия относится к неспособности дифференцировать правосторонний и левосторонний орган, что приводит не только к сложным поражениям сердца, но и ко многим другим несердечным порокам развития, особенно органам брюшной полости. Эти два синдрома наиболее точно суммированы и сравниваются в следующей таблице:
АСПЛЕНИЯ | ПОЛИСПЛЕНИЯ | |
| Сердечно-сосудистая | Двусторонний ВПВ, аномальный возврат в легочную вену, отсутствие коронарного синуса, дефект эндокардиальной подушки, стеноз легочной артерии, транспозиция магистральных артерий, | Прерванная нижняя полая вена с непродолжительным продолжением, легочный стеноз, стеноз или коарктация аорты, дефекты эндокардиальной подушки |
| Селезенка | Агенезия селезенки (** риск инфекции **) | Множественные, но нефункциональные селезенки |
| Легкие | Легкие трехлопастные с эпартериальным бронхом | Двустворчатые легкие с гипартериальным бронхом |
| Печень | Средняя линия печени, независимая печеночная вена на противоположной стороне от НПВ | Обычно нормальная, но может быть средней линии, прямой дренаж печеночных вен в предсердие |
| Желудочно-кишечный | Правосторонний или средний желудок, мальротация желудочно-кишечного тракта | Мальротация или аномалии желчевыводящих путей |
Синдром Эйзенменгера:
Синдром Эйзенменгера — это цианоз, вызванный шунтированием внутрисердечного шунта справа налево.Ацианотические поражения (например, дефекты межпредсердной или межжелудочковой перегородки) обычно способны поддерживать соответствующую насыщенность кислородом, несмотря на шунт слева направо. Однако постоянное шунтирование слева направо с течением времени вызывает избыточное кровообращение в легких, что приводит к увеличению сопротивления легочных сосудов. Сопротивление легочных сосудов увеличивается до такой степени, что правостороннее давление становится больше, чем левостороннее, что приводит к шунту справа налево (обратное шунтирование), вызывая цианоз. Признаки синдрома Эйзенменгера, помимо центрального цианоза, включают признаки легочной гипертензии и правосторонней сердечной недостаточности, такие как припухлость правого желудочка, пальпируемый P2, легочная или трехстворчатая регургитация, повышенный JVP, застой в печени / пальпируемая печень и периферический отек.
Лечение цианотических врожденных пороков сердца
Ниже приводится краткое изложение острого и длительного лечения цианотических врожденных пороков сердца. Для более глубокого подхода к лечению конкретных врожденных поражений, рассмотрите возможность чтения Детская кардиология для практикующих врачей Мён К. Парк.
Медицинский менеджмент
Помимо дополнительного кислорода, медикаментозное лечение цианотических заболеваний сердца включает в себя инфузию простагландина E 1 в протоковозависимых поражениях для поддержания открытого артериального протока.Это обычно служит промежуточным лечением к вмешательству или кардиохирургии.
Септостомия предсердий
В случаях опасного для жизни цианоза и / или легочной гипертензии баллонная септостомия предсердий выполняется путем продевания проволоки через овальное отверстие и надувания баллона для открытия овального отверстия. Это позволяет обеспечить адекватное перемешивание в случае транспозиции магистральных артерий и снимает правостороннее давление при легочной гипертензии.
Кардиохирургия
С помощью ряда хирургических процедур можно исправить врожденные аномалии или стабилизировать состояние ребенка с врожденными аномалиями.Эти паллиативные процедуры часто могут служить долгосрочными вариантами и включают шунтирование Блэлока-Тауссига, процедуру Гленна и другие.
Глобальные ссылки
- Парк, мкр. Детская кардиология для практиков. 5 -е издание . Филадельфия: Мосби Эльзевьер; 2008.
Дополнительные ссылки
- Парк, мкр. Справочник по детской кардиологии. 4 -е издание . Филадельфия: Мосби Эльзевьер; 2010.
- Rose V, Izukawa T, Moës CA.Синдромы асплении и полисплении. Обзор сердечных и внесердечных пороков развития в 60 случаях с особым упором на диагностику и прогноз. Br Heart J. 1975, август; 37 (8): 840–852.
- Marton T, Cesko I., Hajdu J et al. Синдром гетеротаксии, разбор 13 случаев и обзор литературы. Орв Хетиль. 2002 Feb 10; 143 (6): 299-301.
- Cesko I, Hajdu J, Marton T., Tarnai L, Zs Toth E. Синдром семейной гетеротаксии. Отчет о болезни и обзор международного. Литература.Орв Хетиль. 1998 Nov 15; 139 (46): 2775-8.
- Лейте, Дж. Синдромы асплени-полисплени. 2006 [обновлено 18 января 2006 г .; цитируется 1 декабря 2012 г.]. Доступно на: www.thefetus.net.
- Фондер Мюлл I. Цианотическая болезнь сердца и синдром Эйзенменгера. Эдмонтон: Университет Альберты; 2011 [обновлено 9 сентября 2011 г .; цитируется 1 декабря 2012 г.]. Доступно по адресу: www.medicine.med.ualberta.ca.
Благодарности
Сценарист: Кристофер Чунг
Редактор: Сантох Диллон, доктор медицины, MBBS
.Фактов о ЗППП — Врожденный сифилис

В последнее время в США резко возросло количество детей, рожденных с сифилисом. Защитите своего ребенка от врожденного сифилиса, пройдя тестирование на сифилис во время беременности.
Что такое врожденный сифилис (ВС)?
Врожденный сифилис (ВС) — это заболевание, которое возникает, когда мать с сифилисом передает инфекцию своему ребенку во время беременности. Узнайте больше о сифилисе.
Как CS может повлиять на моего ребенка?
CS может серьезно повлиять на здоровье вашего ребенка.То, как CS влияет на здоровье вашего ребенка, зависит от того, как долго вы болели сифилисом и получали ли — или когда — лечение от инфекции.
CS может вызвать:
- Выкидыш (потеря ребенка при беременности),
- Мертворождение (младенец, родившийся мертвым),
- Недоношенность (рано родившийся ребенок),
- Низкая масса тела при рождении, или
- Смерть вскоре после рождения.
До 40% детей, рожденных женщинами с нелеченым сифилисом, могут родиться мертвыми или умереть от инфекции как новорожденные.
Для детей, рожденных с CS, CS может вызвать:
- Кости деформированные,
- Анемия тяжелая (низкий показатель крови),
- Увеличенные печень и селезенка,
- Желтуха (пожелтение кожи или глаз),
- Проблемы с мозгом и нервной системой, такие как слепота или глухота,
- Менингит и
- Сыпь на коже.
У всех детей, рожденных с CS, есть признаки или симптомы?
Нет. Возможно, у ребенка с КС не будет никаких симптомов при рождении.Но без лечения у малыша могут развиться серьезные проблемы. Обычно эти проблемы со здоровьем развиваются в первые несколько недель после рождения, но могут возникнуть и спустя годы.
Младенцы, которые не получают лечения от CS и у которых позже развиваются симптомы, могут умереть от инфекции. Они также могут иметь задержку в развитии или судороги.
Насколько распространен CS?
Данные показывают резкий рост ставок НЦБ после устойчивого снижения в период с 2008 по 2012 год. В 2018 году количество случаев CS было самым высоким с 1995 года.
Специалисты общественного здравоохранения по всей стране очень обеспокоены растущим числом случаев врожденного сифилиса в Соединенных Штатах. Очень важно пройти тестирование на сифилис во время беременности.
Я беременна. Нужно ли мне сдавать анализ на сифилис?
Да. Все беременные женщины должны пройти тест на сифилис при первом дородовом посещении (при первом обращении к врачу во время беременности). Если вы не сдадите анализы при первом посещении, обязательно спросите своего врача о том, чтобы пройти тестирование во время следующего осмотра.Некоторым женщинам следует проходить тестирование более одного раза во время беременности. Поговорите со своим врачом о количестве случаев сифилиса в вашем районе и о вашем риске заражения сифилисом, чтобы определить, следует ли вам снова пройти тестирование в начале третьего триместра и еще раз после рождения ребенка.
Имейте в виду, что вы можете заразиться сифилисом и не знать об этом. У многих людей с сифилисом симптомы отсутствуют. Кроме того, симптомы сифилиса могут быть очень легкими или быть похожими на признаки других проблем со здоровьем. Единственный способ узнать наверняка, есть ли у вас сифилис, — это пройти обследование.
Есть ли лечение сифилиса?
Да. Сифилис можно лечить и вылечить с помощью антибиотиков. Если у вас положительный результат теста на сифилис во время беременности, сразу же обратитесь за лечением.
Если у вас диагностирован сифилис и вы лечитесь от него, ваш врач должен провести контрольное обследование в течение как минимум одного года, чтобы убедиться, что ваше лечение работает.
Как мой врач узнает, есть ли у моего ребенка CS?
Ваш врач должен учитывать несколько факторов, чтобы определить, есть ли у вашего ребенка CS.Эти факторы будут включать результаты вашего анализа крови на сифилис и, если вам поставили диагноз сифилис, получали ли вы лечение от сифилиса во время беременности. Ваш врач может также захотеть проверить кровь вашего ребенка, провести физический осмотр вашего ребенка или сделать другие тесты, такие как спинномозговая пункция или рентген, чтобы определить, есть ли у вашего ребенка CS.
CDC дает вашим врачам конкретные рекомендации по оценке детей, рожденных женщинами, у которых во время беременности были положительные тесты на сифилис.
Мой ребенок родился с CS. Есть ли способ вылечить инфекцию?
Да. Есть лечение CS. Младенцам с CS необходимо лечить немедленно — иначе у них могут возникнуть серьезные проблемы со здоровьем. В зависимости от результатов медицинского обследования вашего ребенка могут потребоваться антибиотики в больнице в течение 10 дней. В некоторых случаях требуется всего одна инъекция антибиотика.
Также важно, чтобы младенцы, получающие лечение от CS, получали
.