Без боли. Проверка проходимости маточных труб (соногистероскопия) с помощью ExEm-геля
Исследование проходимости маточных труб – обязательная диагностическая процедура по выявлению причин бесплодия у женщин.
Маточные трубы имеют важное значение в наступлении беременности. По ним движутся сперматозоиды, здесь происходит оплодотворение яйцеклетки, маточные трубы выталкивают оплодотворенную яйцеклетку в полость матки. Если проходимость маточных труб нарушена, сперматозоиды не могут достигнуть яйцеклетки или же оплодотворенная яйцеклетка не может переместиться в матку, что опасно возникновением внематочной беременности.
Существует несколько методов диагностики проходимости маточных труб: лапароскопия, рентген-исследование (ГСГ) и малоинвазивная процедура – соногистероскопия, когда под контролем УЗИ в полость матки вводится физ. раствор или гель При проведении рентген-исследования вводятся йодконтрастные вещества.
В медицинском центре «ЛОДЭ» соногистероскопия проводится с использованием современного средства – ExEm-геля. Набор содержит: пену, гель, силиконовый катетер.
Преимущества метода
- Информативность
По информативности исследование проходимости маточных труб с использованием ExEm-геля не уступает рентгеновскому. Но данный метод еще и позволяет в режиме реального времени поставить диагноз и даже показать результат исследования пациентке – на мониторе четко видны маточные трубы и конкретное место непроходимости.
При применении физ. раствора нет четкой визуализации маточных труб, можно лишь констатировать факт выхода жидкости из них.При использовании рентген-метода йодконтрастное вещество может вызвать аллергические реакции, патологически повлиять на яйцеклетки. Также при рентген-исследовании обязательно используются дополнительные инструменты (пулевые щипцы, маточный зонд), что нередко вызывает значительные болезненные ощущения у пациентки.

В состав ExEm-геля входят природные компоненты: глицерин, вода, гидроксиэтилкрахмал, не вызывающие аллергической реакции, не влияющие на яйцеклетки. Силиконовый катетер, с помощью которого выполняется это исследование, не требует применения дополнительных инструментов (пулевых щипцов и зонда), за счет этого снижается болезненность данной процедуры, исключается риск травмирования шейки матки.
Физраствор также не вызывает аллергии, но техника выполнения процедуры с его использованием такая же, как и при рентген-диагностике, следовательно, возможны травмирование шейки матки и болезненные ощущения.
Подготовка
- Предварительно необходимо провести обследование женщины на предмет наличия скрытых инфекций.
- Анализы: ОАК, ОАМ и мазок на флору максимум за 7 дней до назначенного дня исследования.
- Анализа на ВИЧ, РВ, гепатиты – срок годности 3 месяца.
- Консультация терапевта и ЭКГ.
Исследование проводят в первую фазу менструального цикла.
 Процедура проводится без наркоза, длится 10–15 минут. В шейку матки вводится силиконовый катетер: через него внутрь поступает ExEm-гель, движение которого отслеживается на мониторе УЗИ — аппарата.
Процедура проводится без наркоза, длится 10–15 минут. В шейку матки вводится силиконовый катетер: через него внутрь поступает ExEm-гель, движение которого отслеживается на мониторе УЗИ — аппарата.Если проходимость маточных труб не нарушена, гель попадает в брюшную полость, где в течение 24 часов рассасывается. Если в трубах возникли спайки, которые препятствуют прохождению геля, спустя несколько часов он выйдет из организма через влагалище.
Важно, что после проведения данной процедуры не нужно воздерживаться от зачатия!Противопоказания
- Любые острые инфекционные заболевания (ОРВИ, цистит, обострение хр.аднексита и др.).
- Кровотечение из матки неясной этиологии.
Гистеросальпингография — «Скандинавия» Казань
Гистеросальпингография ( ГСГ, метросальпингография) — это метод рентгенологического исследования полости матки (гистерография) и маточных труб путем их искусственного контрастирования.
Показания
Основными показаниями к проведению гистеросальпингографии являются:
- бесплодие, не связанное с нарушением обмена гормонов,
- трубное бесплодие или подозрение на него,
- патологии внутри матки – полипы,миомы,эндометриоз,гиперплазия эндометрия,
- подозрение на туберкулез половых органов,
- аномалии развития матки и маточных труб, инфантилизм матки,
- подозрения на внутриматочные и трубные спайки,
- подозрение на истмико-цервикальную недостаточность.
Противопоказания гистеросальпингографии
Противопоказания можно разделить на временные (относительные) и постоянные (абсолютные).
Абсолютным противопоказанием к проведению гистеросальпингографии является:
- аллергия к контрастным веществам и йоду,
- сердечнососудистая недостаточность,
- тяжелые заболевания печени и почек,
- беременность.

Относительными противопоказаниями, пока болезни не излечатся, считают:
- острые инфекции в виде гриппа, ангины, простуды, фурункулов, тромбофлебита,
- гипертиреоз,
- острые воспалительные процессы матки и придатков,
- воспаление влагалища (вагинит), воспаление бартолиновых желез (бартолинит), шейки матки,
- изменения в анализах крови воспалительного хараткера, лейкоциты, слизь, эритроциты в моче.
Когда после гистеросальпингографии можно планировать беременность
Так как при рентгеновской гистеросальпингографии в матку вводят контрастное вещество, не рекомендуется планировать беременность в том же цикле. Вы сможете приступить к зачатию ребенка в следующем менструальном цикле (после окончания очередных месячных).
Как нужно подготовиться к гистеросальпингографии?
За некоторое время до проведения процедуры вам следует посетить гинеколога и сдать мазок на флору. Это обследование позволит убедиться в том, что во влагалище и шейке матки нет воспаления, которое может проникнуть в матку во время гистеросальпингографии. Если воспаление будет обнаружено, то гистеросальпингографию нельзя проводить до полного излечения. Также перед обследованием вам могут назначить анализы на ВИЧ-инфекцию, вирусные гепатиты, сифилис, общий анализ крови, общий анализ мочи.
Это обследование позволит убедиться в том, что во влагалище и шейке матки нет воспаления, которое может проникнуть в матку во время гистеросальпингографии. Если воспаление будет обнаружено, то гистеросальпингографию нельзя проводить до полного излечения. Также перед обследованием вам могут назначить анализы на ВИЧ-инфекцию, вирусные гепатиты, сифилис, общий анализ крови, общий анализ мочи.
Поинтересуйтесь у врача, который будет проводить процедуру, есть ли необходимость в профилактическом приеме антибиотика перед гистеросальпингографией.
В какой день менструального цикла можно делать гистеросальпингографию?
Процедуру лучше проводить в первой половине цикла (сразу после окончания месячных)
Гистеросальпингография — это больно?
Эта процедура безболезненна, но может показаться несколько некомфортной или неприятной. Для проведения гистеросальпингографии наркоз не требуется. Для того чтобы уменьшить неприятные ощущения во время процедуры гинеколог может нанести местный анестетик на шейку матки.
За час до процедуры рекомендуется выпить любую обезболивающую таблетку.
Как проходит гистеросальпингография?
Пациентка садится в гинекологическое кресло как во время простого осмотра. Гинеколог вставляет во влагалище гинекологическое зеркало, что поможет ему увидеть шейку матки. После обработки шейки матки антисептиком (чтобы не занести инфекцию в матку), в канал шейки матки вводится специальный катетер (по которому в матку будут вводить контрастное вещество), зеркало удаляется из влагалища. Пациентка ложится под рентгеновским аппаратом. После этого через катетер в матку будет введено контрастное вещество. Во время введения вещества производится серия рентгеновских снимков. По окончании процедуры катетер будет удален. Снимки описаны.Маточные трубы проходимы с обеих сторон
Маточные трубы проходимы с обеих сторонДвухсторонние сактосальпинксы
Двухсторонние сактосальпинксы
Последствия гистеросальпингографии
После ГСГ может мазать кровью около недели, это нормально. Если кровотечение сильное или более длительное или боли в животе не проходят — необходимо обратиться к врачу
Если кровотечение сильное или более длительное или боли в животе не проходят — необходимо обратиться к врачу
Читайте также:
ГематологияДерматология
Психологическая адаптация
Центр профилактики инсульта
Урология
УСЛУГИ ОКАЗЫВАЮТ ВЫСОКОКЛАССНЫЕ СПЕЦИАЛИСТЫ:
ОТЗЫВЫ НАШИХ КЛИЕНТОВ:
Хочу выразить огромную благодарность врачу-гинекологу БАЛАТЕНКО Алине Ахмедовне за прекрасное,чуткое,профессиональное ведение беременности!!!Вы-Замечательный врач!!!
Проходила ГСГ у Шакировой Фариды Каримовны Большое ей спасибо за проведенную процедуру. Действительно, не больно. Хотя очень боялась этой процедуры. Фарида Каримовна меня успокоила, поддержала. И все прошло хорошо.
Хочу выразить огромную благодарность Аюповой Альбине Мансуровне. как специалист очень грамотная , доброжелательная и просто хороший человек. Во время процедуры ГСГ не оставляла без внимания, успокаивала, поддерживала, комментировала все что происход…
Хочу выразить огромную благодарность Аюповой Альбине Мансуровне. как специалист очень грамотная , доброжелательная и просто хороший человек. Во время процедуры ГСГ не оставляла без внимания, успокаивала, поддерживала, комментировала все что происходило. спасибо большое медсестре , которая так же находилась всегда рядом и не оставляла без внимания! Сама процедура, не сказать, что безболезненная, но благодаря таким супер врачам все прошло хорошо! Побольше бы таких специалистов! Удачи и процветания!
как специалист очень грамотная , доброжелательная и просто хороший человек. Во время процедуры ГСГ не оставляла без внимания, успокаивала, поддерживала, комментировала все что происход…
Хочу выразить огромную благодарность Аюповой Альбине Мансуровне. как специалист очень грамотная , доброжелательная и просто хороший человек. Во время процедуры ГСГ не оставляла без внимания, успокаивала, поддерживала, комментировала все что происходило. спасибо большое медсестре , которая так же находилась всегда рядом и не оставляла без внимания! Сама процедура, не сказать, что безболезненная, но благодаря таким супер врачам все прошло хорошо! Побольше бы таких специалистов! Удачи и процветания!Гистеросальпингография цены
| Услуги | Цены (РУБ) |
|---|---|
| Гистеросальпингография | 3 900 |
* цены указаны для Физических лиц
+ Показать все
Непроходимость маточных труб — цена на лечение и диагностику непроходимости маточных труб в Москве
Капанадзе Магда Юрьевна
Врач акушер-гинеколог, к. м.н., врач высшей категории
м.н., врач высшей категории«СМ-Клиника» на ул. Ярцевская (м. «Молодежная»)
Детское отделение на ул. Ярцевская (м. «Молодежная»)
Аскольская Светлана Ивановна
Врач акушер-гинеколог высшей категории, д.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
«СМ-Клиника» на Волгоградском проспекте (м. «Текстильщики»)
«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Ашурова Гуля Закировна
Врач акушер-гинеколог, к. м.н.
м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на ул. Новочеремушкинская (м. «Новые Черемушки»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Быкова Светлана Анатольевна
Врач акушер-гинеколог высшей категории, к.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Ремез Елена Анатольевна
Врач гинеколог-эндокринолог, к.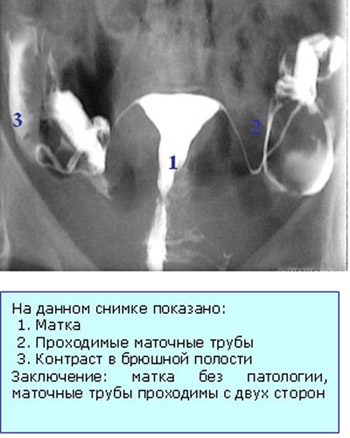 м.н.
м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
Детское отделение на ул. Новочеремушкинская (м. «Новые Черемушки»)
Третьякова Татьяна Васильевна
Врач акушер-гинеколог высшей категории, к.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
Баева Ирина Борисовна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул.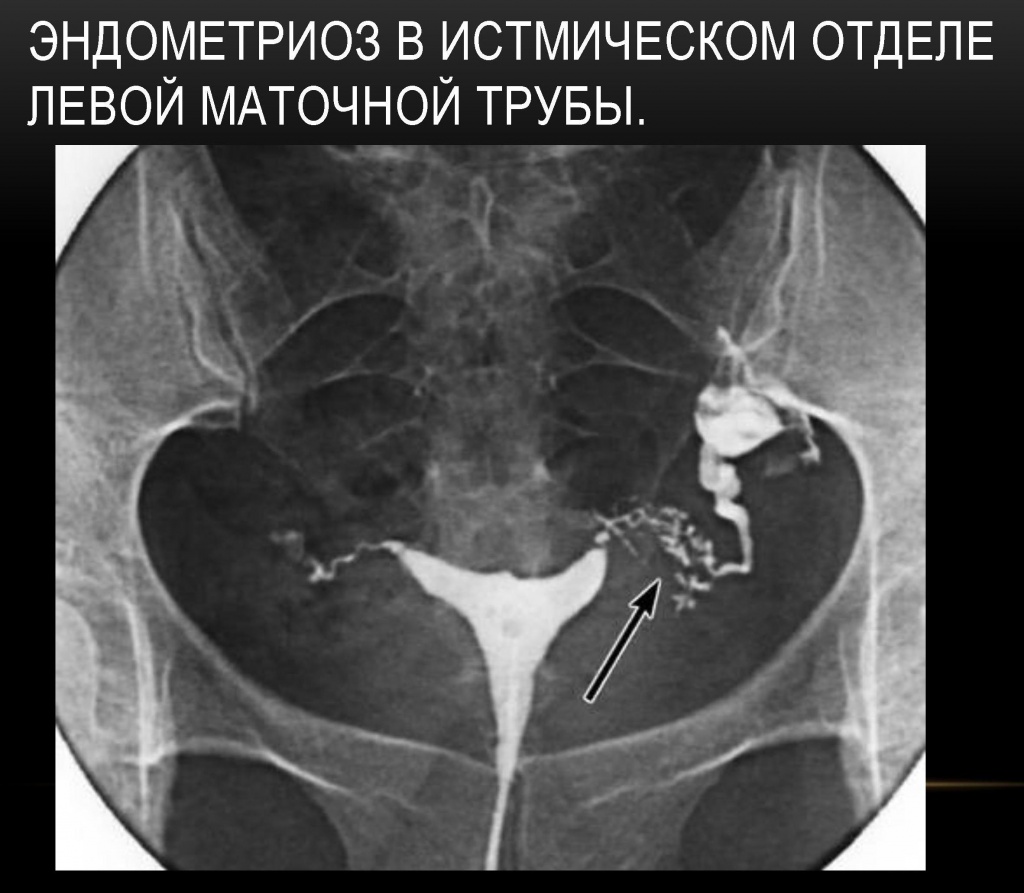 Сенежская (ст. МЦК «Коптево»)
Сенежская (ст. МЦК «Коптево»)
Камалова Елена Юрьевна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Кузнецова Татьяна Валерьевна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Тихомиров Александр Леонидович
Врач акушер-гинеколог, доктор медицинских наук, профессор, доцент«СМ-Клиника» на ул.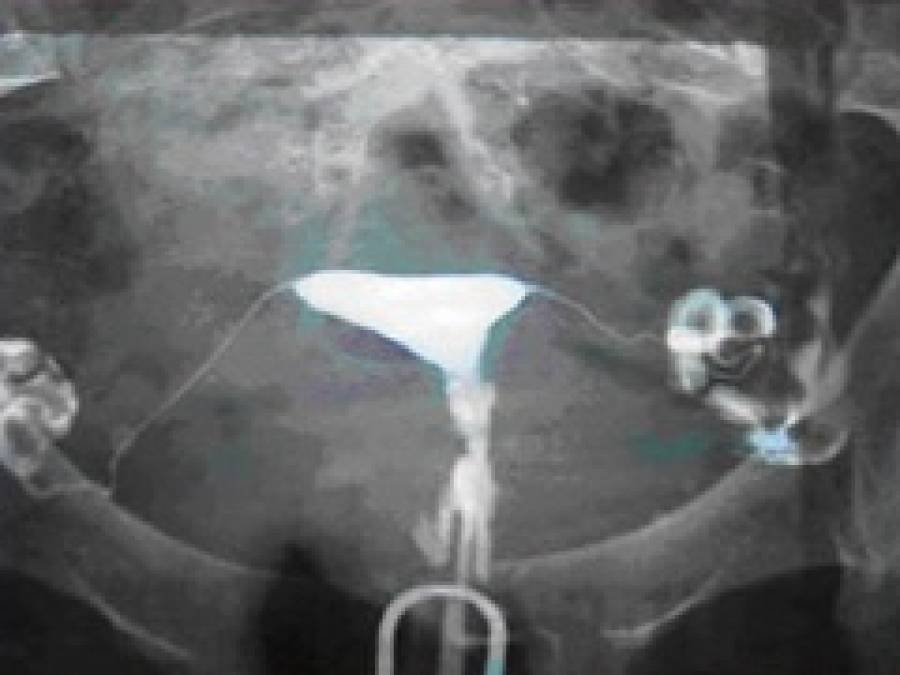 Сенежская (ст. МЦК «Коптево»)
Сенежская (ст. МЦК «Коптево»)
Соломонашвили Вера Нодариевна
Врач акушер-гинеколог, врач гинеколог-эндокринолог, к.м.н.«СМ-Клиника» на Волгоградском проспекте (м. «Текстильщики»)
«СМ-Клиника» во 2-ом Сыромятническом пер. (м. «Курская»)
Верховых Ирина Викторовна
Врач акушер-гинеколог врач I категории, к.м.н.«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
«ВДНХ»)
Самойлов Александр Реджинальдович
Врач акушер-гинеколог высшей категории, врач-онкогинеколог, к.м.н.«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Хусаинова Венера Хайдаровна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Гайская Ольга Викторовна
Врач акушер-гинеколог первой категории, к. м.н.
м.н.«СМ-Клиника» в Старопетровском проезде (м. «Войковская»)
Шмелёва Ирина Евгеньевна
Врач акушер-гинеколог, УЗ-диагност, врач первой категории, к.м.н.«СМ-Клиника» в Старопетровском проезде (м. «Войковская»)
Зеленюк Борис Игоревич
Врач акушер-гинеколог первой категории, УЗ-диагност, к.м.н. Заместитель главного врача в «СМ-Клиника» на ул. Маршала Тимошенко«СМ-Клиника» на ул. Маршала Тимошенко (м. «Крылатское»)
Вороной Святослав Владимирович
Врач-гинеколог высшей категории, к.м.н.. Заместитель главного врача по хирургии в Центре репродуктивного здоровья «СМ-Клиника»«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Госсен Валерия Александровна
Врач акушер-гинеколог, врач-репродуктолог, УЗ-диагност, к.м.н.«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Калинина Наталья Анатольевна
Врач-репродуктолог высшей категории, врач акушер-гинеколог, д.м.н., заведующая отделения ВРТ«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Котенко Роман Михайлович
Врач акушер-гинеколог, врач-репродуктолог, УЗ-диагност, к.м.н.«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Ускова Мария Александровна
Врач акушер-гинеколог, репродуктолог к.м.н.«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Клочкова Елена Александровна
Врач акушер-гинеколог, врач гинеколог-эндокринолог, к.м.н.«СМ-Клиника» на ул. Лесная (м. «Белорусская»)
Гониянц Гаяна Георгиевна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Маркова Евгения Владимировна
Врач акушер-гинеколог высшей категории, к.м.н.«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Рубец Елена Ивановна
Врач акушер-гинеколог, УЗ-диагност, к.м.н.«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Вилкова Диана Маулитовна
Врач акушер-гинеколог, врач онколог-маммолог, врач высшей категории, к.м.н. Заместитель главного врача по поликлинической части в «СМ-Клиника» во 2-ом Сыромятническом пер.«СМ-Клиника» во 2-ом Сыромятническом пер. (м. «Курская»)
Непроходимость маточных труб, что делать дальше?
Лазерное лечение и омоложение влагалища
ПодробнееЕще раз о гормонах или список обязательных покупок на неделю
ПодробнееПрактические навыки при обследовании бесплодных пар
ПодробнееБеременность при эндометриозе: современный взгляд
ПодробнееВарикоцеле и нарушение сперматогенеза
ПодробнееСекреторное и обструктивное бесплодие у мужчин
ПодробнееПротоколы контролируемой овариальной стимуляции (КОС)
ПодробнееНевынашивания беременности. В чем причина?
ПодробнееГистероскопия и ее роль в лечении бесплодия
ПодробнееСиндром гиперстимуляции яичников: современный взгляд на проблему
ПодробнееБеременность при эндометриозе — современный взгляд
ПодробнееИммунологическое бесплодие и роль антиспермальных антител в нем
ПодробнееЭКО в естественном цикле: «за» и «против»
ПодробнееПрактические навыки при обследовании бесплодных пар
ПодробнееЛазерное удаление рубцов и шрамов, отбеливание кожи.
ПодробнееНе удаётся забеременеть. Куда бежать? С чего начать?
ПодробнееЧто надо знать будущим родителям (самые популярные вопросы)
ПодробнееЭндометриоз. Несколько важных вопросов
ПодробнееНепроходимость маточных труб, что делать дальше?
ПодробнееВирус папилломы человека. Базовая информация
ПодробнееKAMALIYA: «Считаю Владимира Котлика крестным отцом своих детей»
ПодробнееБесплодие и рак: почему мужчинам обязательно нужно сходить к репродуктологу
ПодробнееСекс, дети, рок-н-ролл: репродуктологи о том, что может повысить шансы при ЭКО
ПодробнееПортрет женского врача: 5 признаков хорошего гинеколога
ПодробнееНикогда не говори никогда. Чем опасно чайлдфри и почему стоит оставить «частичку себя» в криобанке
ПодробнееКак запланировать здоровье, долголетие и родительство: практические советы от медиков на 2020-й год
ПодробнееОт вируса к раку: скрытые угрозы для женского здоровья
ПодробнееРепродуктивное здоровье девочек-подростков: что нужно знать детям и их родителям
ПодробнееЖизнь, как волшебство: как поверить в чудо, если вы — прагматик, — история врача
ПодробнееКрасивая кожа в юности — залог счастливого материнства
ПодробнееЗаряжены на успех. От чего зависит эффективность ВРТ
ПодробнееПочему не все яйцеклетки становятся эмбрионами?
ПодробнееМаксим Гапчук в «Мати та дитина» амбициозное будущее
ПодробнееНеудачное ЭКО, как пережить? Советы специалистов
ПодробнееЧто должна знать резус-отрицательная женщина?
ПодробнееЭКО: современные методы и подходы в лечении женского бесплодия
ПодробнееЛапароскопия: преимущества перед традиционной хирургией
ПодробнееОбследование матки: что нужно знать о гистероскопии
ПодробнееИскусственная внутриматочная инсеминация: суть метода, этапы и результаты
Подробнее10 причин обратиться мужчине к андрологу
ПодробнееКриотехнологии как способ планирования семьи
ПодробнееКак стать мамой: психологическая и физическая подготовка
ПодробнееПреждевременный климакс у мужчин: как распознать и чем опасен
ПодробнееЗачем ходить на профилактический осмотр к гинекологу
ПодробнееЛазерная терапия в гинекологии: без анестезии и боли
ПодробнееАмбулаторная гинекология — своевременное обращение за квалифицированной помощью
ПодробнееБеременность после 35: зачем нужны дополнительные анализы и обследование
ПодробнееПричины и профилактика женского бесплодия
ПодробнееХирургия одного дня: современный подход к лечению
ПодробнееВедение беременности: сохранить здоровье ребенка и хорошее самочувствие мамы
ПодробнееБеременность после ЭКО: о чем нужно помнить будущим родителям
ПодробнееАномалии матки их влияние на наступление и вынашивание беременности.
ПодробнееСамые распространенные ошибки при беременности
ПодробнееВарикоз и геморрой во время беременности
ПодробнееПланирование беременности (образ жизни)
ПодробнееВоспалительные заболевания органов малого таза
Сальпингит – инфекционно-воспалительный процесс, локализованный в маточных трубах. Проблема бессимптомных и нелеченых острых форм сальпингита заключается в высоком риске хронизации процесса. В свою очередь, хроническое течение заболевания является значимой медицинской и социальной проблемой. Примерно в 60-70% случаев вялотекущий воспалительный процесс в маточных трубах приводит к их непроходимости и бесплодию.
Причины и механизм развития
Изолированная форма заболевания встречается редко. Обычно сальпингит является следствием восходящей инфекции из нижних отделов репродуктивной системы и тела матки. Часто в процесс также бывает вовлечен яичник (сальпингоофорит). Реже причиной заболевания становится гематогенное и лимфогенное проникновение вирусов и бактерий в маточную трубу.
Возбудителями выступают условно-патогенные и облигатно-патогенные микроорганизмы. К облигатным патогенам относятся бактерии и вирусы из группы ИППП, к условно-патогенным – флора, которая всегда присутствует в половых путях в небольшом количестве (стрептококки и стафилококки, кандиды, бактероиды и другие).
После проникновения в маточную трубу возбудитель прикрепляется к эпителию слизистой оболочки, затем проникает в глубжележащие слои и начинает размножаться, приводя к развитию инфекционно-воспалительного процесса. В случае острой формы заболевания при адекватном и своевременном лечении патоген успешно элиминируется из маточной трубы, а при хронической – персистирует в глубоких слоях слизистой оболочки, периодически приводя к рецидивам.
Симптоматика
Клиническая картина сальпингита складывается из местных и общих симптомов. К местным проявлениям относятся:
- тянущие или режущие боли в проекции маточной трубы, усиливающиеся при натуживании, кашле, дефекации и ощупывании низа живота по бокам от срединной линии;
- умеренное или обильное отделяемое из половых путей различного характера; часто наблюдаются гнойно-кровянистые выделения с резким запахом;
- изменения менструального цикла.
Для острой формы болезни характерна сильная эндогенная интоксикация организма. Она характеризуется высокой температурой и ознобом, головными и мышечными болями, расстройством желудочно-кишечного тракта (диарея, метеоризм), слабостью. Значительно страдает эмоционально-психическое состояние женщины: появляется депрессивное настроение, апатия. Болевой и интоксикационный синдром приводят к бессоннице, снижению аппетита и потере массы тела.
Для тяжелых гнойных процессов характерно выраженное ухудшение состояния. У пациенток отмечается лихорадка, спутанность сознания, нарастание интенсивности болевого синдрома, учащение дыхания и сердцебиения.
Для хронической формы характерно волнообразное течение с периодами ремиссии и рецидивов. Во время обострения симптоматика напоминает таковую при острой форме, однако, выраженность интоксикационного синдрома может быть меньше.
Хронический сальпингит является одной из причин синдрома тазовой боли у женщин – состояния, при котором болевой синдром, локализованный в области малого таза, сохраняется на протяжении полугода и более. Боли обычно имеют слабую интенсивность и тянущий или ноющий характер, распространяются на весь низ живота, могут иррадиировать в пояснично-крестцовый отдел, промежность или внутреннюю поверхность бедра. Болевой синдром часто ошибочно расценивается пациентками как следствие дегенеративных заболеваний позвоночника (остеохондроз и его проявление – вертеброгенная люмбоишалгия) или желудочно-кишечного тракта (гастроэнтероколит).
Опасность хронической формы заключается в прогрессирующем нарастании непроходимости маточной трубы из-за длительного воспалительного процесса. При этом в ней разрастаются спайки – соединительнотканные перемычки. По своей сути они являются защитной реакцией организма, направленной на ограничение воспалительного процесса. Спаечная болезнь приводит к нарушению перильстатики трубы и облитерации ее просвета. Как результат – бесплодие или трубная беременность.
Диагностика
Подозрение на воспаление маточной трубы возникает у врача уже во время гинекологического осмотра: отмечается выраженная болезненность при осмотре и пальпации передней брюшной стенки, маточные трубы увеличены, иногда может определяться плотноэластическое образование (при гнойных процессах). Во время осмотра берут мазки со слизистой оболочки для дальнейшего микроскопического и микробиологического исследования. Из инструментальных методов применяют УЗИ органов таза, реже – магнитно-резонансную томографию.
Обычно гинекологического осмотра и УЗ-исследования достаточно для выявления диагноза. В сомнительных случаях проводится диагностическая лапароскопия. Обязательно проводятся общеклинические лабораторно-инструментальные исследования: общий и биохимический анализ крови, анализ мочи, ЭКГ. По показаниям назначаются консультации смежных специалистов: хирурга (для исключения острой хирургической патологии), терапевта или уролога (для исключения инфекций мочевыводящей системы).
Лечение
Острая форма лечится консервативными и хирургическими методами. Медикаментозная терапия включает в себя:
- массивную антибиотикотерапию препаратами широкого спектра действия;
- инфузию дезинтоксикационных растворов;
- применение противовоспалительных и гипосенсибилизирующих средств.
При отсутствии положительной динамики от консервативного лечения в течение 24-36 часов показано хирургическое вмешательство. Объем операции отличается в каждом случае: от вскрытия просвета маточной трубы для эвакуации гноя до удаления придатков. В случае задержки операции развивается местный, затем разлитой гнойный перитонит, сепсис и полиорганная недостаточность, приводящие к летальному исходу.
Лечение хронической формы заболевания в периоды обострения проводится по схожим принципам — антибактериальными и противовоспалительными средствами. В комплексной терапии большое значение отводится витаминотерапии, иммуномодулирующим средствам, антиоксидантам и физиотерапевтическим процедурам. При выраженной спаечной болезни проводятся пластические операции на маточной трубе с рассечением образовавшихся спаек и восстановлением ее проходимости.
Гистеросальпингография (ГСГ), ГСГ маточных труб, рентген маточных труб в Нижнем Новгороде
В основном в числе осложнений присутствуют аллергические реакции (на вводимый контраст), обострение хронических воспалительных заболеваний органов малого таза.
Гистеросальпингография (ГСГ) подтверждает только проходимость маточных труб, но не их функциональное состояние. Хорошее функциональное состояние маточных труб (перистальтические, волнообразные движения) позволяют подхватывать яйцеклетку, продвигать оплодотворившуюся яйцеклетку (эмбрион) по направлению к устью маточной трубы с последующей имплантацией в полость матки.
Если проходимость маточных труб сохранена (по ГСГ), а функциональная способность нарушена, то оплодотворение и развитие эмбриона происходит, а продвижение – нет. В итоге имплантация наступает в маточной трубе и развивается трубная внематочная беременность.
Рекомендации на гистеросальпингографию (ГСГ)
ГСГ проводится с 5 по 11 день менструального цикла
Анализы, необходимые для проведения ГСГ:
- ОАК (результат действителен 10 дней)
- ОАМ (результат действителен 10 дней)
- Мазок на степень чистоты (результат действителен 10 дней)
- ВИЧ (результат действителен 1 месяц)
- Гепатит B и C (результат действителен 1 месяц)
- RW (результат действителен 1 месяц)
При себе иметь:
- Направление от врача
- Паспорт
- Халат
- Тапочки
- Прокладки для критических дней
За двое суток до проведения исследования необходимо воздержаться от половой жизни, а также сделать эпиляцию интимной зоны.
Гистеросальпингография в Нижнем Новгороде. Сделать ГСГ:
В клинике высоких репродуктивных технологий «Тонус МАМА» проводится весь спектр исследований при бесплодии. Гистеросальпингография применяется при подозрении на трубное бесплодие. Исследование выполняется на современном оборудовании опытными врачами-гинекологами.
причины, симптомы методы лечения — Клиника ISIDA Киев, Украина
Содержание
Воспалительные заболевания органов малого таза — частая проблема у женщин репродуктивного возраста. И сальпингит, поражение маточных труб — не исключение. Часто, эта патология развивается, как следствие перехода инфекции из органов брюшной полости на органы малого таза. Воспалительный процесс может быть одно- или двусторонним. Опасность данного заболевания в том, что при отсутствии лечения воспаление, может перейти на яичник, что значительно усложняет течение патологии.
Что это такое
Сальпингит — это болезнь воспалительного генеза, при которой поражается структура маточной трубы. Патологический процесс могут активировать различные микроорганизмы (кишечная палочка, стафилококк, гонококки, хламидии). Возбудитель может попасть в организм разными путями. Восходящий путь — через шейку матки в маточные трубы и нисходящий — от червеобразного отростка или сигмовидной кишки. Также, микроорганизмы могут попасть в маточные трубы, с током крови.
Причины возникновения
К развитию патологии могут привести различные провоцирующие факторы, к ним относят:
- Частые переохлаждения и стрессы.
- Наличие очага хронической инфекции в организме.
- Осложненные аборты.
- Родовые травмы.
- Осложнения гинекологических манипуляций.
Клиническая симптоматика часто нарастает быстро. Поэтому важно, при возникновении первых симптомов, обратиться за медицинской помощью.
Симптомы и признаки
Клиническая картина не имеет характерной симптоматики. В зависимости от характера поражения, сальпингит бывает таких видов:
Двухсторонний
Основной симптом — боли внизу живота сильной интенсивности. Могут усиливаться при нагрузках, во время менструаций, стрессах.
Правосторонний и левосторонний
Боль локализуется с одной стороны в нижней части живота. Часто сопровождается явлениями метеоризма, увеличением продолжительности и количества менструаций.
Острый и хронический
Острый процесс характеризуется явлениями интоксикации — повышением температуры, общей вялостью, тошнотой, рвотой. Болезненность внизу живота быстро усиливается, возникает резко. Могут появиться симптомы раздражения брюшины. Для хронического процесса характерны ноющие боли внизу живота умеренной интенсивности. Нарушение менструальной функции, возникновение спаечного процесса.
Симптомы не специфичны, поэтому заболевание диагностируется трудно.
Диагностика заболевания
Для постановки диагноза проводится гинекологическое обследование. Для патологии характерно увеличение придатков, их отечность и болезненность. Для хронического процесса типично затруднение подвижности пораженной маточной трубы. В затруднительных случаях проводят лапароскопическое исследование. С его помощью, обнаруживают при остром сальпингите утолщенную, гиперемированную маточную трубу с мутным выпотом вокруг нее. Лапароскопическая картина хронического процесса — спайки вокруг плотной тяжистой трубы, варикозное изменение вен, большое количество выпота вокруг нее.
Сальпингит — лечение
Терапия хронического воспалительного процесса включает:
- Соблюдение постельного режима.
- Адекватную антибактериальную терапию.
- Использование анальгетиков.
- Дезинтоксикационную терапию.
Для лечения хронической патологии важно направить все силы на борьбу с возбудителем инфекции. Также важно избавиться от спаек. Для этого может использоваться лапароскопический метод. С его помощью- промывают антисептиками брюшную полость, антибиотиками маточную трубу, удаляют спайки.
Осложнения
Основным и частым осложнением нелеченного сальпингита является сальпингоофорит, то есть, переход инфекции на яичник. Данная патология требует более длительного и многокомпонентного лечения. Также тяжелым осложнением является формирование спаечного процесса. Это часто приводит к формированию нарушения работы желудочно-кишечного тракта, дизурические явлениям. Из-за склеивания фимбрий, спаек, возможно образование жидкости в маточной трубе (гидросальпинкс) или гноя (пиосальпинкс). Эти процессы могут привести к перитониту — поражению брюшины. Данное состояние требует экстренной хирургической помощи.
Профилактика заболевания
Помимо ведения здорового образа жизни, соблюдения режима, важно следовать некоторым рекомендациям:
- Своевременно и качественно избавляться от инфекционных очагов.
- Проходить профилактические гинекологические осмотры.
- Не допускать переохлаждений, стрессов.
- Использование физиотерапевтические методы лечения, после исчезновения симптомов острой патологии.
Вывод
Сальпингит — распространенная патология, которая встречается у девушек разного возраста. Возникает под воздействием различных бактериальных агентов. Основной клинический симптом — боль внизу живота. Для диагностики используют гинекологическое исследование и лапароскопию. Лечения может быть консервативным, лапароскопическим и оперативным.
Заблокированные маточные трубы: симптомы, причины и лечение
Заблокированные маточные трубы являются одной из возможных причин женского бесплодия. Обычно симптомы отсутствуют, но есть некоторые факторы риска, которые могут увеличить вероятность развития заболевания. Медицинский термин для обозначения закупорки маточной трубы — окклюзия маточной трубы.
Фаллопиевы трубы — это мышечные трубы, выстланные тонкими волосковидными структурами. Эти «волосы» действуют в обоих направлениях; помогает яйцеклетке перемещаться из яичников в матку (матку) и помогает сперматозоидам перемещаться вверх из матки.
Каждая маточная труба заканчивается фимбриями, которые представляют собой структуры, похожие на пальцы. Фимбрии захватывают яйцо и направляют его, когда яичник выпускает его.
Фаллопиевы трубы играют важную роль в зачатии, потому что именно в них оплодотворяется большинство яйцеклеток.
Если какая-либо часть маточной трубы повреждена, например, хирургическим путем или инфекцией, они могут быть заблокированы рубцовой тканью. Фаллопиевы трубы соединяют яичники с маткой и играют важную роль в фертильности.
Заблокированные фаллопиевы трубы часто не вызывают никаких других симптомов, кроме затруднения зачатия. Врачи обычно считают это безуспешной попыткой зачать ребенка в течение 1 года.
Закупорка маточной трубы может вызвать у некоторых женщин такие симптомы, как боль в тазу или животе. Эта боль может возникать регулярно, например, во время менструации, или быть постоянной.
Иногда закупорка маточной трубы может привести к застреванию оплодотворенной яйцеклетки. Это называется внематочной беременностью.
Внематочная беременность не всегда может вызывать симптомы и обычно выявляется во время сканирования. Однако у некоторых женщин могут наблюдаться признаки беременности, такие как боль в животе на одной стороне тела или вагинальное кровотечение. Любая женщина, подозревающая, что у нее внематочная беременность, должна немедленно обратиться за медицинской помощью.
Фаллопиевы трубы могут быть заблокированы по ряду причин, в том числе:
- инфекция органов малого таза в анамнезе
- предыдущий разрыв аппендикса
- наличие заболеваний, передающихся половым путем, таких как гонорея или хламидиоз
- эндометриоз, состояние из-за чего слизистая оболочка матки разрастается за пределы матки
- История абдоминальной хирургии
- гидросальпинкс, который набухает и выделяет жидкость в конце маточной трубы
Все эти состояния могут напрямую влиять на маточные трубы или это область тела.В большинстве случаев эти условия или процедуры создают рубцовую ткань, которая может заблокировать трубки.
Женская репродуктивная система состоит из яичников, матки и маточных труб.
Если проблема со здоровьем затронула любую из этих трех областей, это может затруднить беременность.
Каждый из двух яичников соединен с маткой маточной трубой. Яичники хранят яйца и выпускают их случайным образом, при этом один яичник выпускает яйцеклетки каждый месяц.
Например, правый яичник может выпускать яйцеклетку в течение 3 месяцев подряд, а затем левый яичник может выпускать яйцеклетку в следующем месяце.
Если одна маточная труба заблокирована, яйцеклетка все еще может быть оплодотворена. Если оба заблокированы, это менее вероятно.
Заблокированные фаллопиевы трубы бывает трудно идентифицировать. Трубки могут открываться и закрываться, поэтому не всегда легко определить, заблокированы они или просто закрыты.
Существует три основных теста для диагностики закупорки маточных труб:
- Рентгеновский тест, известный как гистеросальпингограмма или HSG. Врач вводит в матку безвредный краситель, который должен попасть в маточные трубы.Пятно видно на рентгеновском снимке. Если жидкость не попадает в маточные трубы, возможно, они заблокированы.
- Ультразвуковое исследование, известное как соногистерограмма. Это очень похоже на тест HSG, но для построения изображения маточных труб используются звуковые волны.
- Хирургия замочной скважины, известная как лапароскопия. Хирург делает небольшой разрез на теле и вставляет крошечную камеру, чтобы сделать снимки маточных труб изнутри.
Лапароскопия — самый точный тест на закупорку трубок.Однако врачи могут не рекомендовать этот тест в качестве ранней диагностики, поскольку он инвазивен и не может лечить проблему.
Врач может предложить возможный диагноз на основании истории болезни. Например, у женщины в прошлом мог быть разрыв аппендикса. Если у женщины возникли проблемы с зачатием, это может указывать на закупорку фаллопиевых труб в качестве вероятной причины.
Возможно, вскрытие закупоренных маточных труб возможно хирургическим путем. Однако это зависит от степени рубцевания и места закупорки.
Операция направлена на вскрытие маточной трубы одним из следующих методов:
- Удаление рубцовой ткани
- Создание нового отверстия на внешней стороне маточной трубы
- Открытие маточной трубы изнутри
Большинство хирургов будут выполнить процедуру с помощью хирургии замочной скважины.
Операция направлена на открытие маточных труб, чтобы повысить шансы женщины на зачатие. На то, сможет ли женщина зачать ребенка после операции, влияют:
- ее возраст
- состояние здоровья сперматозоидов ее партнера
- уровень повреждения фаллопиевых труб
Если операция не увенчалась успехом, врач может порекомендовать экстракорпоральное оплодотворение (ЭКО).ЭКО включает помещение оплодотворенных яйцеклеток непосредственно в матку, что означает, что маточные трубы не участвуют в беременности.
Операция по открытию маточных труб сопряжена с теми же потенциальными осложнениями, что и любая операция. К ним относятся:
- инфекция
- образование большего количества рубцовой ткани
- повреждение органов
- кровотечение
Однако хирургия замочной скважины сопряжена с относительно низким риском.
Одним из рисков беременности после операции является внематочная беременность, означающая, что оплодотворенная яйцеклетка застревает вне матки, часто в маточной трубе.Яйцо не разовьется, и это может быть опасно для здоровья женщины.
Женщинам, перенесшим операцию на трубах, следует обратиться к врачу, как только они обнаружат, что беременны, для проверки на внематочную беременность.
Планируя беременность, человеку может быть полезно подумать о своей истории болезни. Это может включать факторы риска закупорки фаллопиевых труб, например, перенесла ли женщина операцию в этой области тела или возникла соответствующая инфекция. Эти соображения могут помочь диагностировать возможную причину бесплодия.
Перспективы фертильности считаются достаточно хорошими, если затронута только одна трубка или если образование рубцов минимально. Если операция по лечению закупорки маточных труб не увенчалась успехом, вариантом может стать ЭКО.
Чего ожидать и что означают результаты
Гистеросальпингограмма (HSG) — это особый вид рентгеновского снимка, который используется для оценки женской фертильности. Амбулаторная процедура, анализ занимает не более получаса. Он включает введение красителя на основе йода через шейку матки и рентген.Эти рентгеновские снимки помогают оценить форму матки и заблокированы ли маточные трубы.
Если у вас возникли проблемы с зачатием, HSG — один из первых тестов на фертильность, который можно заказать. Если у вас было два или более выкидыша или вы страдаете вторичным бесплодием, также рекомендуется провести HSG.
Многие женщины задаются вопросом, причинит ли тест боль. Ответ зависит от обстоятельств. Некоторые женщины сообщают о спазмах от легкой до умеренной. Некоторые ничего не чувствуют. Очень немногие сообщают о сильных спазмах.Многие потом говорят, что их страх боли был намного сильнее любого дискомфорта, который они чувствовали.
Перед HSG
HSG следует делать после менструации, но до овуляции. Это необходимо для снижения риска сдачи анализа во время беременности. Ваша клиника репродуктивной медицины или врач посоветуют вам позвонить в радиологическое отделение в первый день менструации, чтобы назначить анализ.
HSG проводится в бодрствующем состоянии и не требует общей анестезии. Вам не нужно будет голодать накануне или ночью.
В день обследования ваш врач может посоветовать принять обезболивающее, например ибупрофен, за час до запланированного приема ГСГ. Это может уменьшить дискомфорт во время теста. Также некоторые врачи назначают антибиотики, чтобы снизить риск заражения.
Пошаговая процедура
Вы ложитесь на стол, обычно на стременах. Если у них нет стремян, вам, возможно, придется лечь на стол, согнуть колени, поставив ступни (как бы) на стол, и расставить ноги.
Тазовый экзамен
Врач проведет быстрое обследование органов малого таза. Техник, медсестра или врач вставят вам расширитель во влагалище. Это то же металлическое устройство, которое используется во время вашего ежегодного гинекологического осмотра.
Если вы испытываете боль во время ежегодного визита, это может быть болезненно для вас. Женщины, страдающие сексуальной болью, также могут испытывать боль во время гинекологических осмотров.
Подготовка к рентгену
Рентгеновский аппарат будет опущен на ваш живот.Это может быть немного неудобно, особенно с зеркалом и поднятыми коленями. Затем они вставят тампон, чтобы очистить шейку матки. Это необходимо для снижения риска заражения. Если шейка матки чувствительна к прикосновениям, это может быть немного болезненно, но большинство женщин не испытывают боли от этого.
Затем они вставят пластиковый катетер, называемый канюлей, в шейное отверстие. Это похоже на мазок Папаниколау и может быть немного неудобным. Или вы ничего не чувствуете.
Инъекция красителя
Наконец, через катетер вводится краситель на основе йода.Когда краситель вводится, вы можете почувствовать согревание. Этот краситель пройдет через матку, фаллопиевы трубы (если они открыты) и выльется в полость таза.
Если ваши трубки заблокированы, вы можете испытать дискомфорт при введении красителя. Немедленно сообщите своему врачу, если вы почувствуете дискомфорт.
Рентгеновские снимки
После введения красителя врач сделает рентген. На каждом рентгеновском снимке вас попросят задержать дыхание на мгновение или две.Вас могут попросить изменить вашу позицию.
Например, вас могут попросить лечь на бок. Вы можете чувствовать себя некомфортно из-за зеркала внутри и рентгеновского снимка над вами. Ваш врач понимает. Обратитесь за помощью, если она вам нужна.
Как только врач решит, что снимки удовлетворительны, рентгеновский аппарат поднимется и удалено зеркало. Ты можешь идти домой.
Как справиться с дискомфортом от HSG
Тест может быть нервным, потому что этот большой рентгеновский аппарат парит над вами, когда вы лежите на спине, расставив ноги, с расширителем внутри.Медсестра или врач могут попросить вас перевернуться на бок для одного или двух рентгеновских снимков, и вам придется делать это с зеркалом между ног.
У большинства женщин краситель безболезненно проходит через матку, маточные трубы и выходит в брюшную полость. Однако, если ваши трубки заблокированы, краситель может вызвать давление. Это то, что может привести к значительному дискомфорту или даже боли. Хорошая новость в том, что если вы действительно чувствуете сильную боль, она не должна длиться больше минуты.
Если во время теста вы почувствуете боль, немедленно сообщите об этом врачу. Не стоит просто улыбаться и терпеть это или считать, что это нормально. Они могут быстро удалить катетер, который снимет давление и избавит вас от боли.
Большинство врачей рекомендуют принимать ибупрофен за час до HSG. Это может уменьшить легкие спазмы во время теста. Беспокойство и страх перед тестом могут усилить ваше восприятие боли.
После испытания
У вас могут возникнуть легкие судороги и легкие пятна.При спазмах могут помочь безрецептурные обезболивающие. После теста вы сможете возобновить обычную активность. Некоторые врачи могут посоветовать вам воздержаться от половых контактов в течение нескольких дней после обследования.
Хотя легкие судороги являются нормальным явлением, если вам кажется, что дискомфорт усиливается после теста или у вас поднялась температура, обратитесь к врачу. Существует редкий риск заражения после HSG. Усиливающаяся боль может быть признаком инфекции.
Существует редкий риск заражения после HSG.Усиливающаяся боль может указывать на назревающую инфекцию.
Что означают результаты HSG
После прохождения теста ваш провайдер предоставит вам результаты. HSG помогает врачу проверить два важных фактора:
- Открыты маточные трубы или нет. Если маточные трубы заблокированы, яйцеклетка не может встретиться со спермой, и зачатие невозможно. В этом случае существует несколько возможных причин и соответствующие методы лечения.
- Является ли форма матки нормальной. У некоторых женщин с повторным невынашиванием беременности виновата матка неправильной формы. Тест HSG также может выявить миомы или полипы, которые могут помешать имплантации и / или росту эмбриона. Некоторые аномалии матки можно вылечить хирургическим путем.
Нормальные результаты
Если рентген показывает нормальную форму матки, а введенный краситель свободно вытекает из концов маточной трубы, то результаты анализа считаются нормальными. Однако это не означает, что у вас нормальная фертильность.Это просто означает, что того, что может быть неправильным, не было видно на HSG.
Гормональные причины бесплодия не будут видны на HSG. Не все проблемы с фертильностью матки можно визуализировать с помощью HSG.
Одно небольшое исследование обнаружило 35% ложноотрицательных результатов при использовании HSG. Другими словами, HSG показал нормальную форму матки, но гистероскопия показала отклонения (гистероскопия включает в себя введение тонкой телескопической камеры через шейку матки, чтобы посмотреть на внутреннюю часть матки.)
Кроме того, эндометриоз нельзя диагностировать с помощью HSG. Только диагностическая лапароскопия может исключить или диагностировать эндометриоз.
Ненормальные результаты
Если краситель показывает матку неправильной формы или краситель не вытекает свободно из маточных труб, это может быть проблемой.
Важно знать, что 15% женщин имеют «ложноположительный результат». Это когда краситель не проходит через матку и не попадает в трубы. Кажется, что закупорка находится именно там, где встречаются маточная труба и матка.Если это произойдет, врач может повторить тест в другой раз или назначить другой тест для подтверждения.
HSG может показать, что трубки заблокированы, но не может объяснить почему. Ваш врач может назначить дополнительное обследование, включая диагностическую лапароскопию или гистероскопию. Эти процедуры могут помочь исследовать проблему и, возможно, исправить ее.
Потенциальные риски и проблемы безопасности
HSG — в целом безопасная процедура. Тем не менее, многие люди обеспокоены безопасностью и потенциальными рисками теста HSG.
Потенциальные риски
Заражение может произойти менее чем в 1% случаев. Это чаще встречается, если у вас уже есть инфекция или вы подвержены риску воспалительного заболевания органов малого таза (PID). Если после теста у вас повысилась температура или усилилась боль, позвоните своему врачу. Если у вас в анамнезе есть ВЗОМТ, инфекция, передающаяся половым путем, или операция на брюшной полости (например, аппендэктомия), ваш врач может назначить антибиотики для этой процедуры в качестве дополнительной меры предосторожности.
Другой риск — потерять сознание во время или после теста.Если после осмотра вы почувствуете головокружение, сообщите об этом врачу. Возможно, вам будет лучше оставаться в лежачем положении, пока вы не почувствуете себя менее одурманенным.
Редкий, но потенциально серьезный риск — это аллергия на йод. Если у вас аллергия на йод или моллюсков, сообщите об этом врачу перед тестом. Если после теста у вас возник зуд или отек, сообщите об этом врачу.
Проблемы безопасности
Обычно, когда вам делают рентгеновский снимок, первым делом техник покрывает область вашего таза. Во время HSG рентген направлен прямо на таз.
Будьте уверены, что HSG включает очень низкое количество излучения. Не было обнаружено, что он вызывает какие-либо нежелательные эффекты, даже если вы забеременеете позже в этом цикле.
Тем не менее, HSG следует делать , а не во время беременности. Если вы подозреваете, что беременны, сообщите об этом врачу до сдачи анализа.
Слово Verywell
Нервничать перед экзаменом HSG и во время него — это нормально. Может помочь глубокое расслабленное дыхание во время процедуры.Также не бойтесь сказать медсестре или врачу, что вы нервничаете. Медсестра может даже предложить подержать вас за руку. Примите их поддержку, которая действительно поможет вам почувствовать себя лучше.
В целом процедура быстрая и для некоторых совершенно безболезненная. Если вы почувствуете боль, в большинстве случаев она кратковременная и легкая. Сообщите своему врачу, если это не так, и он предпримет быстрые шаги, чтобы как можно быстрее снять давление и боль. Перед обследованием также спросите, рекомендует ли ваш врач принимать болеутоляющее.
Боль при проверке проходимости маточных труб с помощью гистеросальпинго-пенной сонографии
Цели: Оценить восприятие боли во время исследования проходимости маточных труб с помощью гистеросальпинго-пенной сонографии (HyFoSy).
Методы: В это поперечное исследование были включены 216 женщин, последовательно обращающихся в университетскую клинику репродуктивной медицины для обследования HyFoSy.Пациентам было рекомендовано принимать ибупрофен за 1 час до процедуры. Сразу после процедуры пациенты заполнили анкету относительно дискомфорта или боли, испытываемых во время процесса, включая оценку по визуальной аналоговой шкале (ВАШ) для восприятия боли.
Полученные результаты: Средний балл по ВАШ восприятия боли во время трансвагинального ультразвукового исследования и во время исследования HyFoSy составил 1.5 (95% ДИ, 1,2–1,7) и 3,6 (95% ДИ, 3,0–4,0) соответственно. Треть женщин сообщили, что уровень дискомфорта или боли во время исследования HyFoSy был аналогичен таковому во время предыдущего трансвагинального ультразвукового исследования, а 48% женщин считали исследование HyFoSy нейтральным / неприятным, но безболезненным. Была обнаружена обратная связь между возрастом и рождением пациентов и испытываемой болью.
Выводы: Обследование HyFoSy переносится хорошо и позволяет надежно проверить проходимость маточных труб, не подвергая пациента воздействию ионизирующего излучения, в амбулаторных условиях с низким уровнем технических сбоев.
Ключевые слова: Исследования проходимости маточных труб; женский; бесплодие; микропузырьки; ультразвуковая эхография.
Гистеросальпингограмма (HSG) Процедура теста: чего ожидать
Блог
Гистеросальпингограмма (HIS-teh-roh-sal-PING-oh-gram) (HSG) — это тест, который позволяет вашему врачу исследовать внутренние стены матки и маточных труб. Эта небольшая процедура предназначена для получения информации о форме и контуре полости эндометрия (матки) или для документирования наличия полипов эндометрия, лейомиомы (миомы) или рубцов.Кроме того, процедура определит, являются ли маточные трубы проходимыми (открытыми).
Непроходимость маточной трубы или рост матки могут снизить ваши шансы на беременность. Если ваши фаллопиевы трубы заблокированы, сперма не может достичь яйцеклетки. Гистеросальпингограмма (HSG) — это тест, в котором используются рентгеновские лучи и специальный краситель для обнаружения рубцовой ткани, полипов, миомы и других новообразований, которые могут блокировать ваши трубы или препятствовать правильной имплантации оплодотворенной яйцеклетки в вашу матку.
Другой тест, называемый соногистерограммой (SAHN-oh-HIS-tehroh-gram), использует ультразвук и специальный раствор для обнаружения аномалий внутри матки. Однако соногистерограмма не может использоваться для обнаружения закупорки маточных труб. HSG обычно выполняется как часть обследования на бесплодие.
Чего ожидать во время HSG
HSG обычно проводится в радиологической лаборатории и занимает от 10 до 30 минут. Ваш врач вставит вам расширитель во влагалище (например, когда у вас будет мазок Папаниколау), а затем поместит тонкую пластиковую трубку внутрь шейки матки, которая приведет к матке и фаллопиевым трубам.Через пластиковую трубку будет введен специальный краситель. Краситель должен заполнить вашу матку и маточные трубы и вытечь из каждой маточной трубы. Затем будет сделан рентген, и ваш врач сможет оценить вашу матку и маточные трубы. Узнайте больше о вашей процедуре HSG.
Насколько болезненна процедура HSG?
Многие женщины ощущают спазмы, особенно при инъекции красителя. Женщины с закупоркой маточной трубы могут чувствовать сильную боль. Обезболивающие, отпускаемые без рецепта, такие как ибупрофен, могут помочь облегчить эту боль или дискомфорт.
Поговорите со своим врачом о приеме обезболивающих за 30–60 минут до процедуры, чтобы предотвратить или уменьшить боль во время теста.
Можно ли ехать домой самостоятельно после теста?
Многие женщины не испытывают боли после HSG, но после процедуры вы можете почувствовать спазмы или болезненные ощущения, поэтому лучше попросить кого-нибудь отвезти вас домой.
Каковы риски
или возможные побочные эффекты гистеросальпингограммы?Риски HSG включают боль или дискомфорт, инфекцию, вагинальные кровянистые выделения или кровотечение.Обратитесь к врачу, если у вас поднялась температура или боль продолжалась более нескольких дней.
Обратитесь к лечащему врачу, если у вас возникнут какие-либо из следующих симптомов после HSG: сильное кровотечение, боль внизу живота, выделения с неприятным запахом или температура выше 100 ° F.
Когда лучшее время во время моего цикла для планирования HSG?
Тест следует назначить после окончания менструации, но с до вы ожидаете овуляции, обычно между 6 и 10 днями менструального цикла.Чтобы определить дни вашего цикла, посчитайте день 1 как день начала менструации.
Как мне подготовиться к процедуре HSG?
Антибиотики назначаются профилактически для предотвращения инфекции. Его следует принимать за день до, в день и на следующий день после HSG.
Ваш лечащий врач должен назначить доксицилин 100 мг таблетки (антибиотик), которые следует принимать два раза в день в течение 3 дней. Если у вас аллергия на доксициклин, в качестве альтернативы можно использовать Zithromax (Z-Pak).
ВАЖНОЕ ПРИМЕЧАНИЕ:
В редких случаях у женщины может быть аллергия на йодный контраст, используемый в HSG. Пациенты с подтвержденной аллергией на йод, внутривенные контрастные красители или моллюски должны сообщить об этом врачу до процедуры. Другие риски, связанные с ГСГ, включают боль или дискомфорт, инфекцию, кровянистые выделения или кровотечение из влагалища. Обратитесь к лечащему врачу, если у вас поднялась температура или боль продолжалась более нескольких дней.Пациенты также должны позвонить своему лечащему врачу, если у них возникнут какие-либо из следующих симптомов после HSG: сильное кровотечение, боль внизу живота, выделения с неприятным запахом или температура выше 100 ° F.
Планирование
HSG в настоящее время выполняется во всех наших точках RMA. Позвоните в первый день менструации, чтобы назначить HSG. Запись на прием можно записать, позвонив в офис. обычно они запланированы на с понедельника по пятницу с 7:00 до 17:00 .Любые звонки, сделанные в нерабочее время, будут возвращены на следующий день. При планировании HSG вас попросят указать свое имя, дату рождения, номер социального страхования и информацию о страховании.
Направление / разрешение
Обратитесь в свою страховую компанию, чтобы узнать, есть ли у вас покрытие для теста и требуется ли направление и / или предварительное разрешение. Вы можете предоставить им следующие коды:
- CPT-коды: 74740, 58340 (код процедуры)
- Dx-код: V26.21 (код диагноза)
Обратите внимание: Ваш лечащий врач обязан получить направление или предварительное разрешение от вашей страховой компании.
Гистеросальпингограмма (HSG) Тест на закупорку фаллопиевых труб
Если вы женщина, пытающаяся завести ребенка, вы, вероятно, знаете, что многие части вашего тела должны работать правильно. Ваши яичники должны производить яйцеклетку каждый месяц, что называется овуляцией, ваша матка должна быть в хорошей форме, а ваши маточные трубы должны быть открыты.
Если какая-либо из этих важных частей не работает должным образом, у вас могут возникнуть проблемы с беременностью.
Если ваши фаллопиевы трубы заблокированы, сперма не сможет достичь вашей яйцеклетки или оплодотворенная яйцеклетка не сможет попасть в вашу матку. Блокировка трубок может произойти по разным причинам, но независимо от причины ваш врач диагностирует это с помощью теста, называемого гистеросальпингограммой.
Что такое гистеросальпингограмма?
Гистеросальпингограмма (HSG) — это процедура, при которой используются рентгеновские лучи для исследования маточных труб и матки.Обычно это занимает менее 5 минут, и вы можете вернуться домой в тот же день.
Ваш врач, вероятно, проведет процедуру после менструации, но до овуляции, поскольку вероятность того, что вы забеременеете в это время, меньше. Это будет в течение первой половины вашего цикла, вероятно, между 1 и 14 днями.
Как подготовиться к HSG
Ваш врач может посоветовать вам принимать безрецептурные обезболивающие за час до приема HSG. Они также могут попросить вас принять антибиотик. Они заранее обсудят с вами свои рекомендации.
После процедуры вы, скорее всего, сможете поехать домой, но, возможно, вы захотите, чтобы друг или близкий подобрал вас, если вы почувствуете себя плохо.
Как это делается
Ваш гинеколог проведет анализ в своем кабинете или клинике. Вы начнете с того, что лягте на стол под рентгеновским аппаратом, называемым флюороскопом. Они вставят расширитель во влагалище, чтобы оно оставалось открытым, а затем очистят шейку матки.
Затем они вставят в шейку матки тонкую трубку, называемую канюлей, и удалите зеркало.Затем ваша матка наполняется жидкостью, содержащей йод. На рентгеновских снимках йод контрастирует с маткой и маточными трубами.
Продолжение
Наконец, ваш врач сделает снимки с помощью рентгеновского флюороскопа. Контрастная жидкость покажет контур вашей матки и маточных труб и то, как жидкость движется по ним.
Продолжение
Ваш врач может попросить вас переместиться, чтобы он мог видеть сбоку, и вы можете почувствовать спазмы. Когда изображения будут готовы, канюлю удаляют.
В течение нескольких дней после процедуры у вас могут быть кровянистые выделения из влагалища. Также возможны судороги, головокружение и дискомфорт в желудке.
Каковы риски?
HSG относительно безопасен, но все процедуры сопряжены с риском. У вас могут возникнуть проблемы, если у вас аллергическая реакция на краситель в жидкости. Также возможны тазовые инфекции или травмы матки. Немедленно позвоните своему врачу, если у вас есть какие-либо из следующих симптомов:
Результаты анализов
Радиолог просмотрит рентгеновские снимки и отправит отчет вашему врачу.Ваш врач обсудит с вами результаты и объяснит, нужны ли дополнительные анализы.
Если отчет показывает, что ваши маточные трубы заблокированы, вам может потребоваться процедура, называемая лапароскопией. Это позволяет вашему врачу смотреть прямо на маточные трубы. Они также могут порекомендовать экстракорпоральное оплодотворение или ЭКО. Ваш врач расскажет вам о возможных вариантах и поможет принять наиболее подходящее для вас решение.
Оценка проходимости маточных труб — женские специалисты по ультразвуку Мельбурн
Оценка проходимости маточных труб
Фаллопиевы трубы — это трубы, по которым яйцеклетка проходит от яичника к матке.Для зачатия фаллопиевы трубы должны быть открытыми или прорастающими. Некоторым женщинам, испытывающим трудности с зачатием, может быть рекомендовано обследование маточных труб. Нормальные фаллопиевы трубы нельзя увидеть на обычном УЗИ, но контрастное вещество можно использовать для демонстрации фаллопиевых труб.
Когда следует проводить тест?
Тест следует проводить в первой половине цикла до овуляции. Мы рекомендуем вам позвонить в один из наших врачей в первый день менструации (= день 1 цикла) и записаться на прием на 7–10 день этого цикла.Наши сотрудники помогут выбрать подходящее время для встречи.
После овуляции вы потенциально беременны. Мы бы не рискнули ввести жидкость в матку после овуляции, даже если шанс на беременность невелик. Таким образом, тест переносится на следующий цикл, если мы отмечаем на первом УЗИ, что у вас уже произошла овуляция.
Болезнен ли тест?
Боль, испытываемая во время теста, очень разнообразна. Некоторые женщины абсолютно не чувствуют боли, в то время как другие женщины чувствуют сильные спазмы матки при введении контраста.Поэтому трудно сказать, чего ожидать, но было бы справедливо сказать, что большинство женщин испытывают легкий или умеренный дискомфорт во время процедуры. Боль сравнима с серьезными спазмами, похожими на периодические. Мы руководствуемся тем, что вы чувствуете, поэтому важно, чтобы вы сообщали врачу, когда испытываете боль.
Препарат
Поскольку во время теста могут возникнуть боль и спазмы, мы рекомендуем вам принять обезболивающее, такое как Напросин или Нурофен (2 таблетки), примерно за 1 час до процедуры.Хотя большинство женщин после процедуры чувствуют себя хорошо, вы можете подумать о том, чтобы взять с собой друга, чтобы отвезти вас домой и договориться о том, чтобы остаток дня был свободным.
Контрастное вещество
Используется одно из двух различных контрастных веществ: Ex Em Foam и Definity.
Процедура
Сначала проводится вагинальное ультразвуковое исследование для оценки анатомии таза.
Если в текущем цикле имеется доказательство овуляции, оценка состояния маточных труб откладывается до следующего цикла.Если ультразвуковое исследование показывает отклонение от нормы, которое сначала требует оценки лечащим врачом, процедура может быть не выполнена. Если результаты УЗИ в норме и соответствуют первой половине цикла, выполняется оценка маточных труб.
Влагалище продезинфицируют антисептическим раствором.
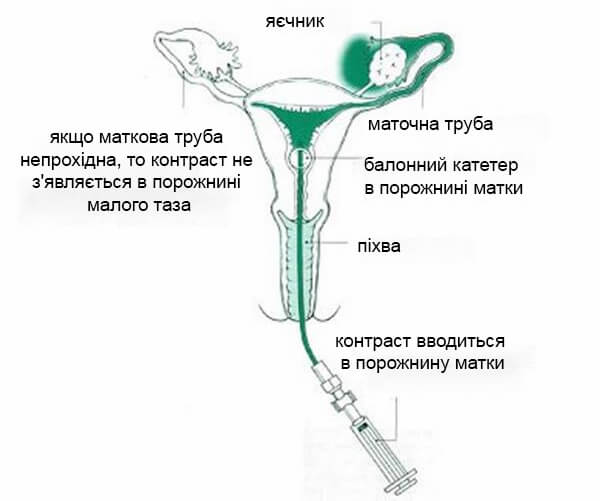
Зеркало помещается во влагалище, как при мазке Папаниколау, и визуализируется шейка матки.
Через шейку матки вводится специальный катетер с баллоном размером с горошину на конце.Как только баллон будет правильно помещен в полость матки, зеркало удаляется, а вагинальный зонд вводится во влагалище.
Специалист по гинекологическому обследованию — УЗИ женщин Мельбурн
Оценка проходимости маточных труб
Женские репродуктивные органы включают влагалище, шейку матки, матку, маточные трубы (трубы) и яичники. Яичник производит яйца, которые оплодотворяются в маточных трубах. Затем эмбрион перемещается по маточной трубе и имплантируется в полость матки.
Оценка проходимости маточных труб обычно требуется, когда женщина испытывает трудности с беременностью.
Одна из частых причин бесплодия — закупорка маточных труб. Проходимость (открытость) трубок можно проверить, выполнив оценку проходимости маточных труб с помощью ультразвуковой контрастной жидкости.
Как проводится тест?
В матку вводится тонкий катетер, позволяющий контрастной жидкости течь в трубки. Ультразвуковое исследование влагалища используется для визуализации контраста, когда он проходит по трубкам и разливается вокруг яичников.
Используется специальный контрастный агент для ультразвука. Это суспензия гидроксиэтилцеллюлозы, глицерина и очищенной воды. Он не аллергенен и не токсичен.
Что происходит в день?
Проведено ультразвуковое исследование влагалища. Наши врачи проверит наличие любых отклонений, которые могут иметь отношение к вашей фертильности или будущей беременности. Иногда отклонения от нормы, такие как полипы, эндометриоз или миома, указывают на проблемы, требующие хирургического вмешательства.В этом случае с вашим врачом свяжутся для обсуждения результатов, и обследование маточных труб может быть отложено.
После завершения ультразвукового исследования оборудование и контраст готовы. Зеркало вводится во влагалище, как в мазке Папаниколау. Шейку матки очищают антисептическим раствором. Затем через шейку матки в полость матки вводится тонкий катетер. Оказавшись на месте, надувают небольшой баллон на кончике катетера, чтобы он оставался на месте. В это время вы можете испытать период вроде дискомфорта.
Зеркало удаляется, а ультразвуковой датчик повторно вводится во влагалище. Когда вводится контрастная жидкость, ультразвук следует за его продвижением по трубкам. Наш врач сможет определить, патентованы ли трубки, и сразу же проинформирует вас.
В редких случаях катетер не может быть вставлен в шейку матки, и от теста отказываются.
Когда лучше всего делать тест?
Лучшее время между 5 и 12 днями менструального цикла — до овуляции.Тест не будет проводиться, если есть риск потенциальной беременности, например. после овуляции.
Есть ли специальная подготовка?
Никакой подготовки не требуется. Могут быть полезны слабые обезболивающие, такие как напрогезик или панадол, примерно за 30 минут до теста, поскольку могут возникнуть спазмы менструального типа.
При желании может присутствовать ваш партнер или помощник.
Что происходит после теста?
Ультразвуковое исследование влагалища и оценка проходимости маточных труб займут около 20 минут.Лучше всего, если вы сможете остаться на 15-20 минут после теста на случай спазмов. Пожалуйста, подождите около часа на практике.
Вы можете возобновить нормальную деятельность, как только вы покинете клинику, в том числе вернуться к работе. У вас могут возникнуть легкие спазмы, период вроде дискомфорта после теста, который может длиться до 1 часа. Вам дадут гигиеническую прокладку, которую вы будете носить до конца дня, так как будет небольшая утечка жидкости из влагалища. Если вы продолжаете испытывать значительный дискомфорт или кровотечение более чем через 24 часа после теста, вам следует обратиться к лечащему врачу, поскольку существует небольшая вероятность заражения.
Очень редко женщина может испытывать сильную боль и обморок. Это может быть связано со спазмом маточных труб или, в редких случаях, с шейным шоком. У некоторых женщин шейка матки очень чувствительна, и они подвержены шейному шоку; если об этом известно заранее, это противопоказание к тесту.
Сколько это стоит?
Взимается плата за УЗИ, контрастное вещество и катетер.
Скидка Medicare доступна для части этого теста. Пожалуйста, спросите наших сотрудников о сборах.
Резюме
Оценка проходимости маточных труб — это безопасный и эффективный тест для проверки проходимости маточных труб. Следует ожидать легкого периода, такого как спазмы. Прием мягких обезболивающих таблеток за 30 минут до начала может уменьшить дискомфорт (если таковой имеется). В идеале тест следует проводить сразу после окончания менструации. Врач, проводящий тест, ответит на любые ваши вопросы, а также напрямую предоставит вам результаты сканирования и оценки маточных труб.
Сканирование эндометриоза с подготовкой кишечника
Эндометриоз — распространенное гинекологическое заболевание, определяемое как наличие эндометриоидной ткани вне матки, ухудшающее качество жизни.При более тяжелом течении заболевания возможны кисты яичников и глубокая инфильтрация органов малого таза. Глубокий эндометриоз может поражать кишечник, чаще всего ректосигмовидную кишку.
Наш врач подробно расскажет о ваших симптомах и любых предшествующих операциях и методах лечения. Использование трансвагинального и трансабдоминального УЗИ с подготовкой кишечника позволяет получить хороший обзор этой области для более обширной оценки состояния таза. Это может повлиять на принятие хирургического решения, чтобы дать время на сложную операцию, а иногда и присутствие хирурга-кишечника для работы с вашим гинекологом.
Подготовка кишечника опорожняет нижнюю часть кишечника, чтобы можно было получить четкие ультразвуковые изображения влагалища. Обзор кишечника часто затруднен из-за газов и фекалий, которые могут закрывать как кишечник, так и другие тазовые структуры.
Ультразвук будет проводиться как трансабдоминально, так и трансвагинально, оценивая весь таз с подробным обзором матки, яичников, ректосигмоидной кишки, мочевого пузыря и окружающих структур. Вы сможете увидеть изображения, и результаты будут обсуждены с вами во время сканирования.
Информация для пациентов и инструкции
Солевой раствор
Saline Infusion использует физиологический раствор для осмотра полости эндометрия. Слои эндометрия обычно лежат один поверх другого. Небольшое количество физиологического раствора, введенного через катетер, немного расширит полость, чтобы обеспечить хорошую визуализацию всей полости. Это может быть сделано при подозрении на полипы, спайки матки или для оценки степени деформации фибромы полости.
Зеркало попадает во влагалище, как в мазке Папаниколау.Шейку матки очищают антисептическим раствором. Затем тонкий катетер вводится через шейку матки в полость матки при одновременном сканировании. Солевой раствор — процедура непродолжительная. Он выполняется реже по мере улучшения разрешения ультразвука.
Для женщин в постменопаузе инфузии физиологического раствора можно заказать в любое время.
Женщинам в менструальный период необходимо выполнять эту процедуру между 5 и 12 днями менструального цикла, в идеале около 10 дня.
Аспирация кисты
Стойкие кисты можно удалить тонкой иглой под ультразвуковым контролем либо трасвагинально, либо трансабдоминально, в зависимости от их расположения и размера. Для этого киста должна выглядеть доброкачественной. Дренаж может облегчить болезненные симптомы. Жидкость отправляется на цитопатологию, которая может подтвердить природу кисты. Большинство кист больше не рецидивируют, однако примерно 30% дренированных кист будут медленно повторно накапливаться.
.
 Если слеза застаивается, то она не способна уже выполнять защитную функцию в полной мере, так как не удаляет попавшие в глазную щель микроорганизмы. Возникает гнойное воспаление. Обычно родители начинают лечение самостоятельно — закапывают антибактериальные капли, промывают чаем или отваром ромашки. Такое лечение может улучшить положение или даже полностью убрать гнойное отделяемое. Однако после его отмены все повторяется вновь. Это происходит из-за того, что не ликвидирована основная причина заболевания — застой слезы. В глазную щель попадают новые микроорганизмы и начинают там размножаться.
Если слеза застаивается, то она не способна уже выполнять защитную функцию в полной мере, так как не удаляет попавшие в глазную щель микроорганизмы. Возникает гнойное воспаление. Обычно родители начинают лечение самостоятельно — закапывают антибактериальные капли, промывают чаем или отваром ромашки. Такое лечение может улучшить положение или даже полностью убрать гнойное отделяемое. Однако после его отмены все повторяется вновь. Это происходит из-за того, что не ликвидирована основная причина заболевания — застой слезы. В глазную щель попадают новые микроорганизмы и начинают там размножаться.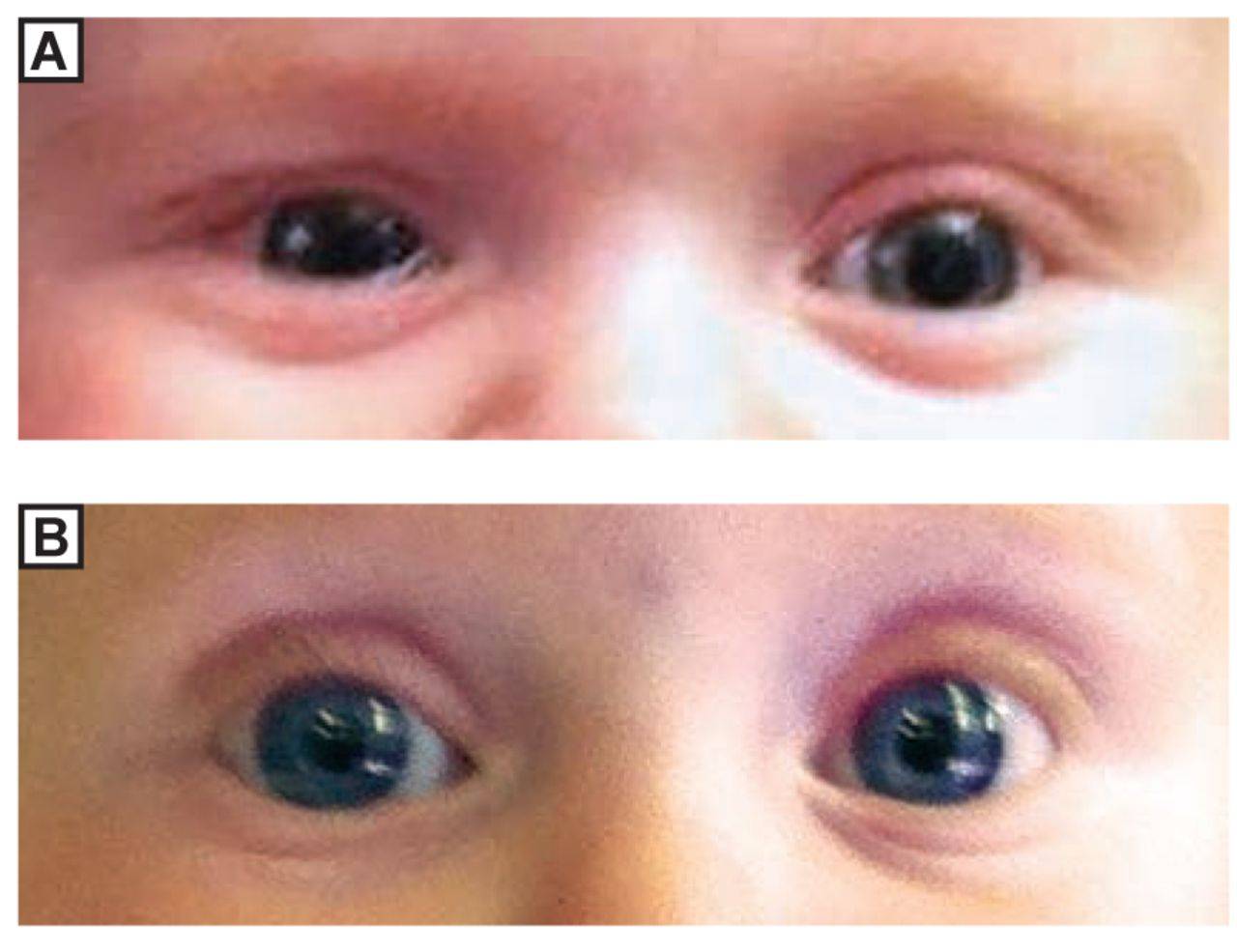
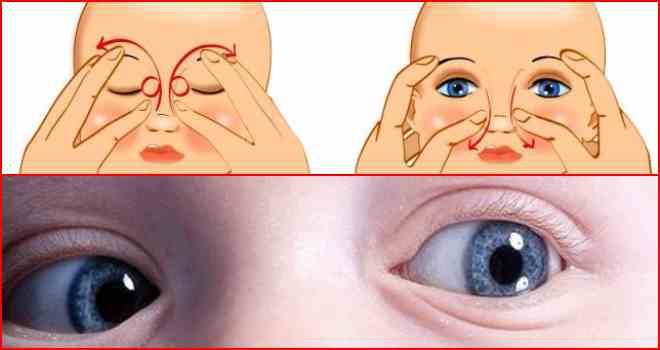
 В большинстве случаев назначается антибактериальная и медикаментозная терапия, промывание слезных путей и толчкообразный массаж слезного мешка сверху вниз, позволяющий прорвать соединительнотканную преграду носослезного протока.
В большинстве случаев назначается антибактериальная и медикаментозная терапия, промывание слезных путей и толчкообразный массаж слезного мешка сверху вниз, позволяющий прорвать соединительнотканную преграду носослезного протока. Ни о каком поглаживании переносицы здесь речи быть не может.
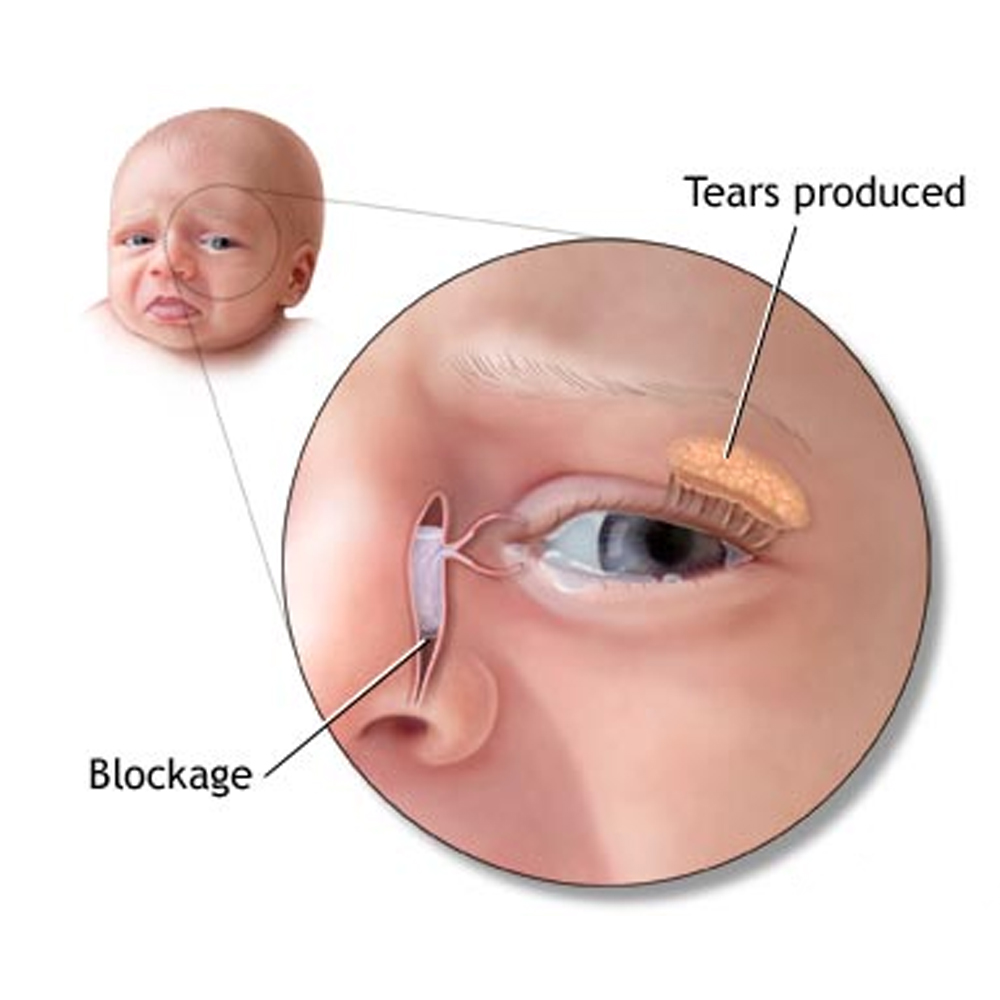
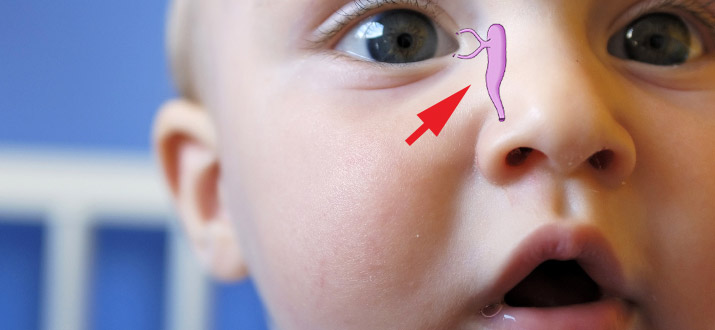
Ни о каком поглаживании переносицы здесь речи быть не может.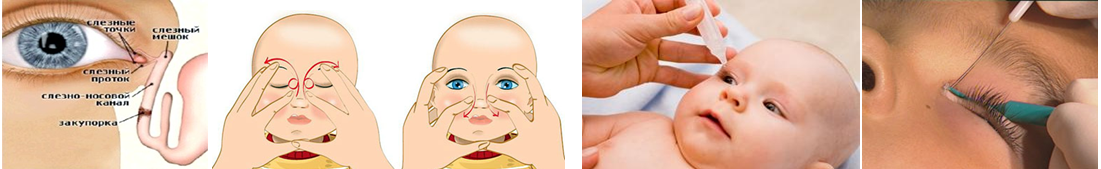 Закупорка способствует задержке оттока слезной жидкости и развитию патогенных микробов и приводит к воспалению слизистой оболочки слезного мешка.
Закупорка способствует задержке оттока слезной жидкости и развитию патогенных микробов и приводит к воспалению слизистой оболочки слезного мешка. К моменту рождения у большей части детей перепонка подвергается обратному развитию или разрывается после первого вдоха новорожденного.
К моменту рождения у большей части детей перепонка подвергается обратному развитию или разрывается после первого вдоха новорожденного.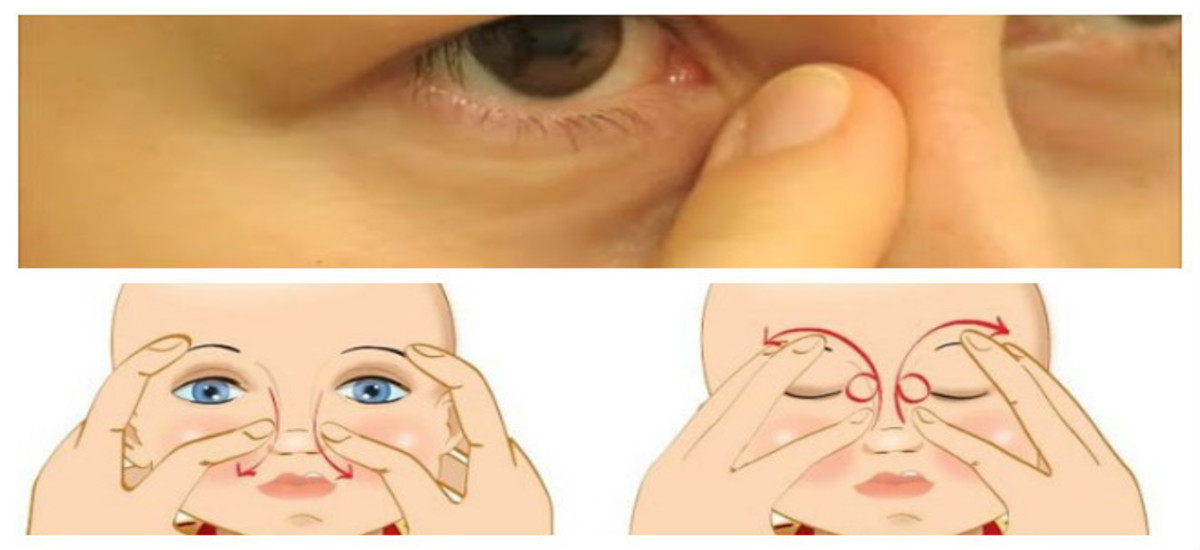

 Как делать правильно массаж вас обучит врач во время консультации.
Как делать правильно массаж вас обучит врач во время консультации.


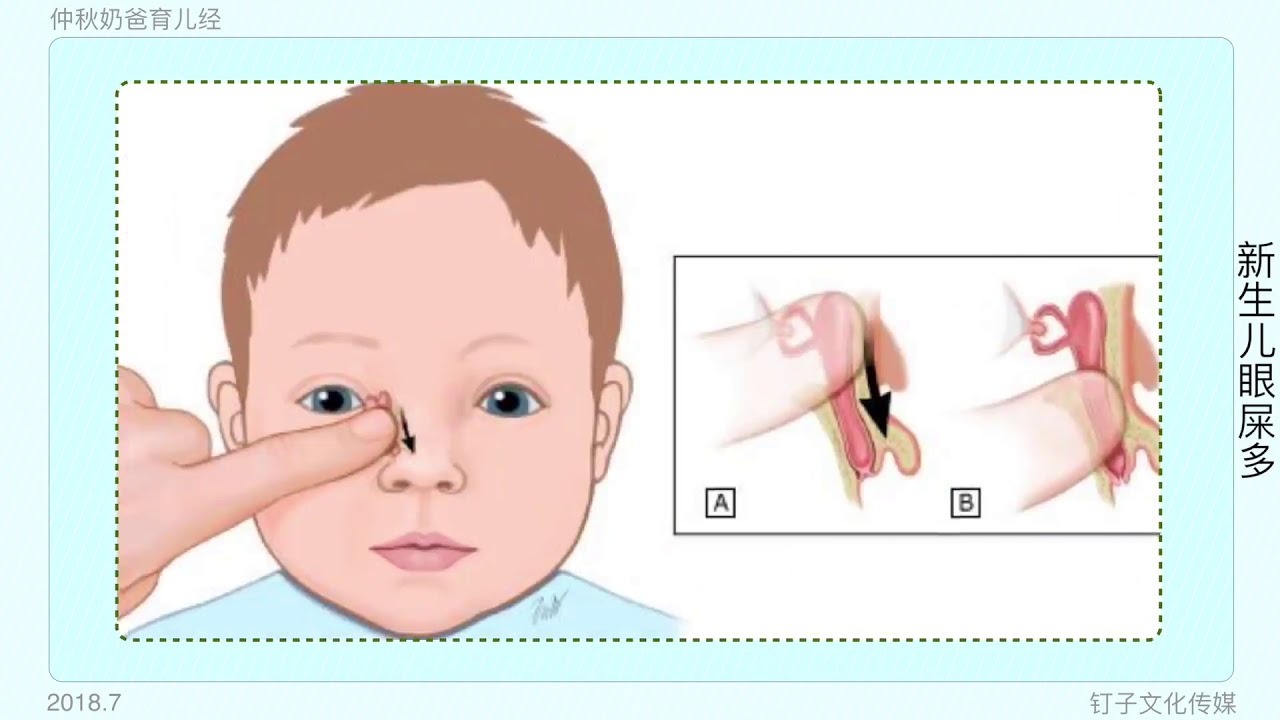 При этом не нужно прикладывать усилия, нажатие должно быть щадящим. Следует избегать массажа в проекции наружного отверстия носослезного канала (внутренний уголок глаза). По окончании процедуры в глаз ребенка закапывают антисептические капли (их подбирает лечащий врач).
При этом не нужно прикладывать усилия, нажатие должно быть щадящим. Следует избегать массажа в проекции наружного отверстия носослезного канала (внутренний уголок глаза). По окончании процедуры в глаз ребенка закапывают антисептические капли (их подбирает лечащий врач).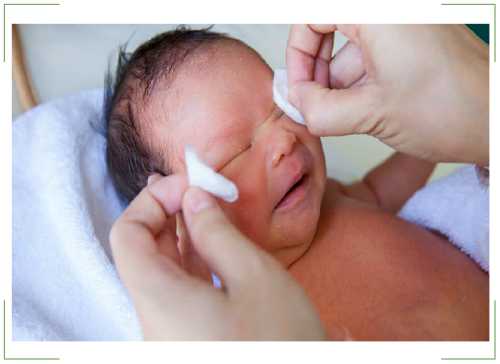
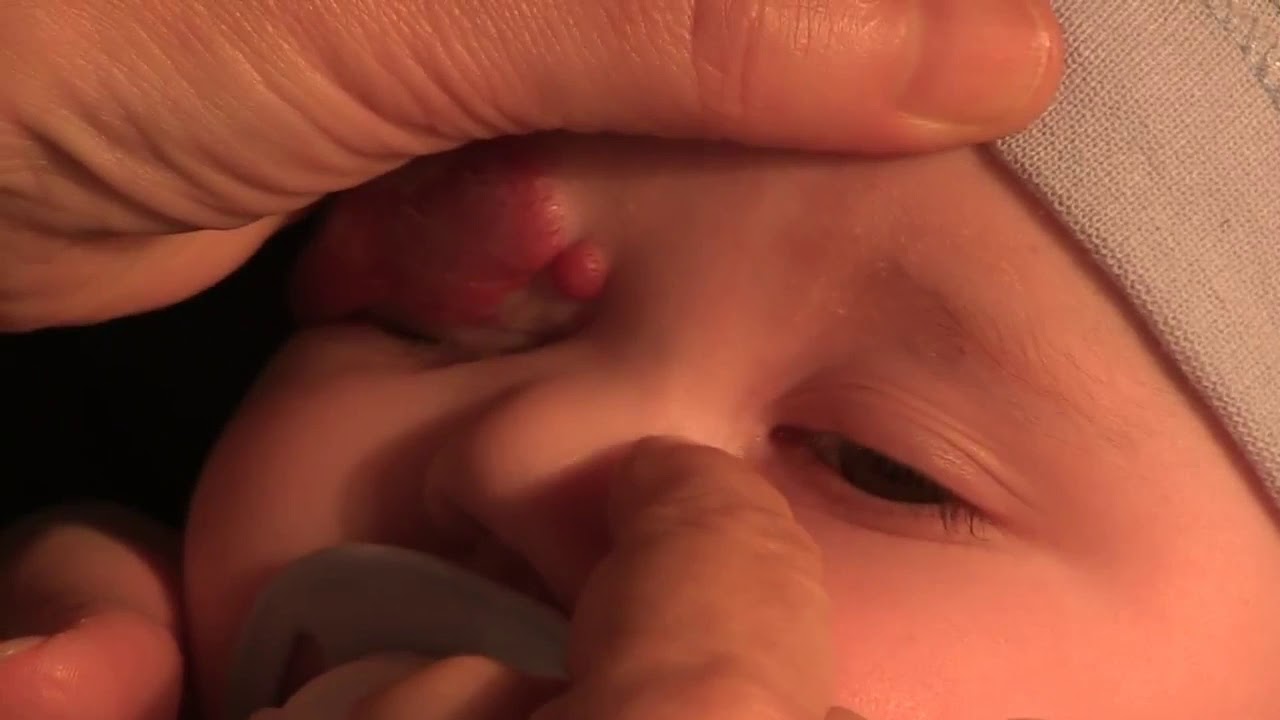
 Ему подвержено до 20% младенцев. При этом он все еще окружен заблуждениями родителей, которые пытаются решить проблему самостоятельно, путают дакриоцистит с конъюнктивитом или спешат с радикальными мерами. Рассказываем, как на самом деле обстоят дела и каков алгоритм лечения заболевания.
Ему подвержено до 20% младенцев. При этом он все еще окружен заблуждениями родителей, которые пытаются решить проблему самостоятельно, путают дакриоцистит с конъюнктивитом или спешат с радикальными мерами. Рассказываем, как на самом деле обстоят дела и каков алгоритм лечения заболевания. О развитии дакриоцистита в этом случае скажут гнойные выделения в уголках глаз, отек слезного мешка и «глаза на мокром месте» у ребенка, которые могут повлечь осложнения – в частности, температуру. Заболевание развивается в первые недели жизни младенца.
О развитии дакриоцистита в этом случае скажут гнойные выделения в уголках глаз, отек слезного мешка и «глаза на мокром месте» у ребенка, которые могут повлечь осложнения – в частности, температуру. Заболевание развивается в первые недели жизни младенца.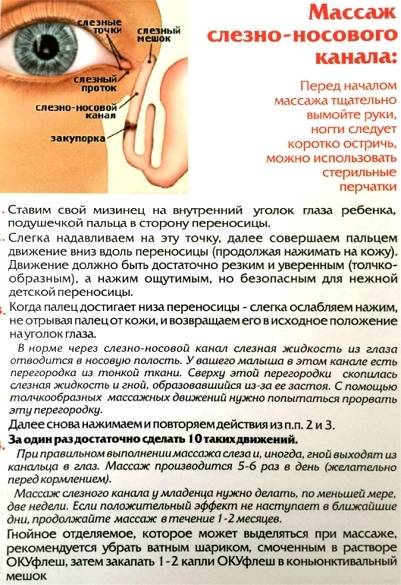 После того как закончатся домашние процедуры, заболевание вернется вновь, так как основная причина воспалений – непроходимость носослезного канала – не ликвидирована, а значит, в слезном мешке продолжают развиваться микробы и бактерии.
После того как закончатся домашние процедуры, заболевание вернется вновь, так как основная причина воспалений – непроходимость носослезного канала – не ликвидирована, а значит, в слезном мешке продолжают развиваться микробы и бактерии. При этом необходимо постоянное наблюдение врача: он подскажет, сколько раз в день нужно проводить процедуру (обычно три-пять), а также проследит, не вредит ли массаж малышу. Консервативно лечение должно сработать до возраста трех-четырех месяцев.
При этом необходимо постоянное наблюдение врача: он подскажет, сколько раз в день нужно проводить процедуру (обычно три-пять), а также проследит, не вредит ли массаж малышу. Консервативно лечение должно сработать до возраста трех-четырех месяцев. При показаниях к зондированию его следует не откладывать и успеть провести в возрасте от трех до семи месяцев. Иначе заболевание может перейти в хроническую стадию.
При показаниях к зондированию его следует не откладывать и успеть провести в возрасте от трех до семи месяцев. Иначе заболевание может перейти в хроническую стадию.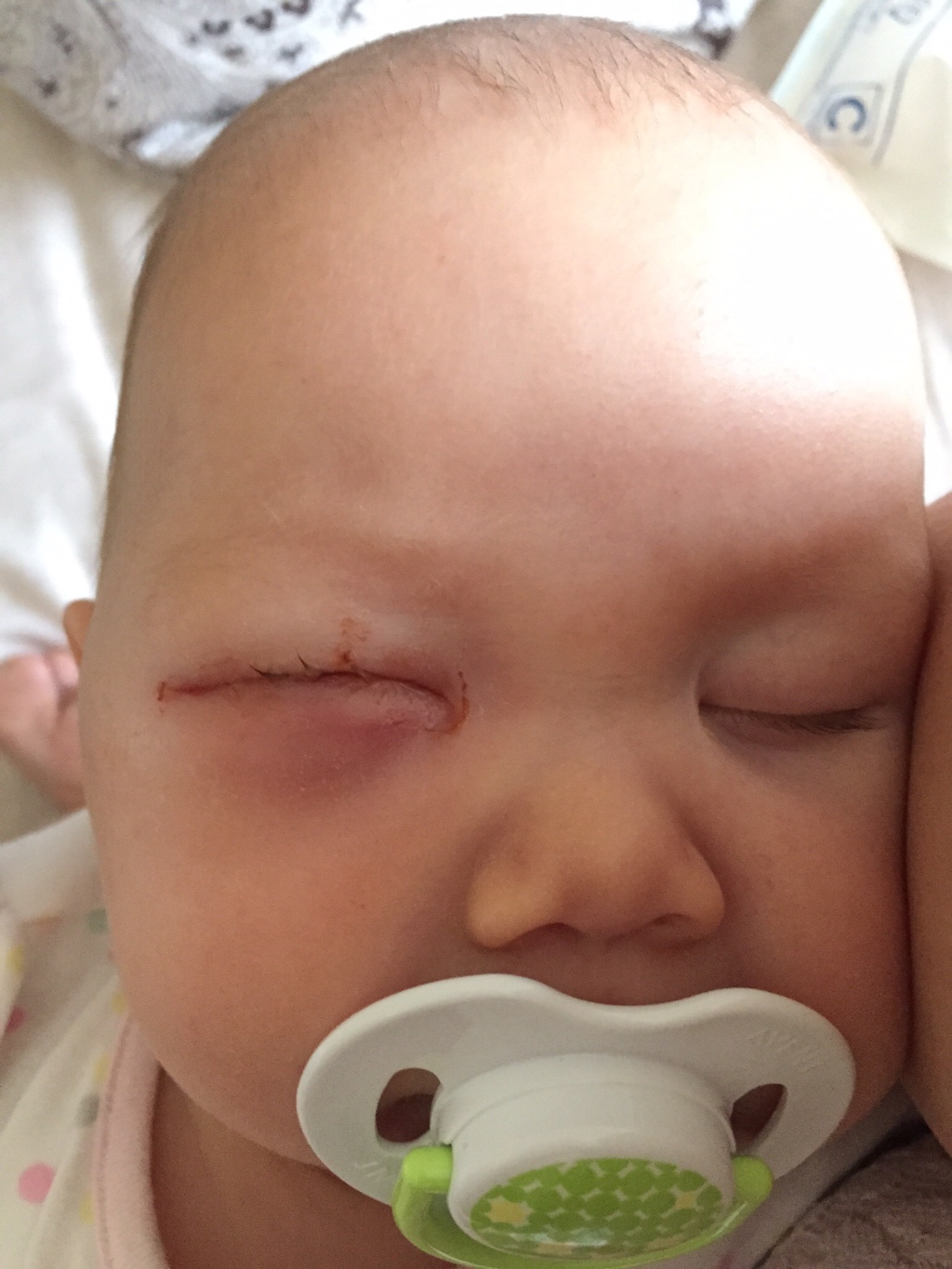 Носослезный канал имеет множество складок, препятствующих попаданию инфекции из носа. У новорожденных этот канал короткий – около 8 мм, кроме того клапаны канала недоразвиты, что создает благоприятные условия для проникновения инфекции.
Носослезный канал имеет множество складок, препятствующих попаданию инфекции из носа. У новорожденных этот канал короткий – около 8 мм, кроме того клапаны канала недоразвиты, что создает благоприятные условия для проникновения инфекции.

 Современным антисептическим препаратом является витабакт, он обладает антибактериальной активностью в отношении стафилококка, стрептококка, кишечной палочки, клебсиеллы, хламидии и др.
Современным антисептическим препаратом является витабакт, он обладает антибактериальной активностью в отношении стафилококка, стрептококка, кишечной палочки, клебсиеллы, хламидии и др.

 Первая — восстановление проходимости носослезного канала (оперативным путем). Вторая — противовоспалительная и антибактериальная терапия. Восстановление проходимости носослезных путей осуществляется двумя способами. Наиболее распространенный — бужирование. Бужирование — это введение в канальцы специального зонда (бужа), который пробивает засор (если он есть) и раздвигает стенки носослезного канала (если они сузились, например, в результате воспалительного процесса). Процедура длится несколько минут и, как правило, сопровождается незначительными неприятными ощущениями, чтобы свести и их к минимуму используют внутривенную анестезию.
Первая — восстановление проходимости носослезного канала (оперативным путем). Вторая — противовоспалительная и антибактериальная терапия. Восстановление проходимости носослезных путей осуществляется двумя способами. Наиболее распространенный — бужирование. Бужирование — это введение в канальцы специального зонда (бужа), который пробивает засор (если он есть) и раздвигает стенки носослезного канала (если они сузились, например, в результате воспалительного процесса). Процедура длится несколько минут и, как правило, сопровождается незначительными неприятными ощущениями, чтобы свести и их к минимуму используют внутривенную анестезию.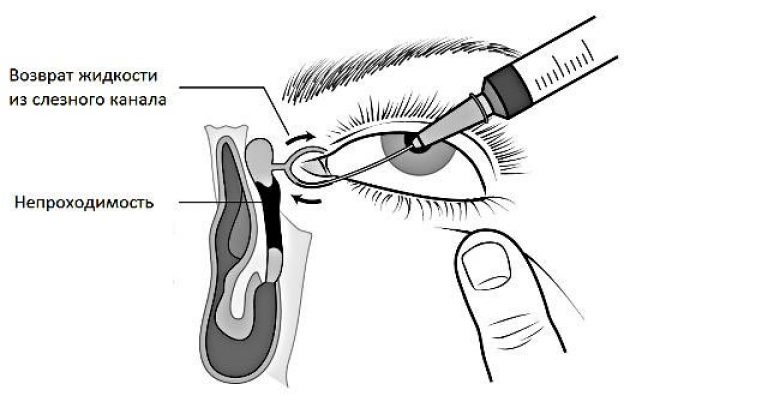
 При моргании слезная пленка обновляется. Через слезные канальцы слеза слеза собирается в слезном мешке и оттуда через носослезный канал попадает в полость носа (вот почему когда человек плачет возникает ощущение насморка).
При моргании слезная пленка обновляется. Через слезные канальцы слеза слеза собирается в слезном мешке и оттуда через носослезный канал попадает в полость носа (вот почему когда человек плачет возникает ощущение насморка). В глазную щель попадают новые микроорганизмы и начинают там размножаться.
В глазную щель попадают новые микроорганизмы и начинают там размножаться. Слезный мешочек находится у внутреннего края глазной щели. Взрослый человек может прощупать его у себя через кожу. Массаж проводит мама, после каждого дневного кормления движениями с усилием вверх и вниз — по 6-10 движений. Если при массаже количество гнойного отделяемого в глазной щели увеличивается (выходит из слезного мешка) — массаж проводится правильно. Массаж тем более эффективен, чем младше ребенок. Не имеет смысл делать массаж еле касаясь, нужно его делать с разумным усилием.
Слезный мешочек находится у внутреннего края глазной щели. Взрослый человек может прощупать его у себя через кожу. Массаж проводит мама, после каждого дневного кормления движениями с усилием вверх и вниз — по 6-10 движений. Если при массаже количество гнойного отделяемого в глазной щели увеличивается (выходит из слезного мешка) — массаж проводится правильно. Массаж тем более эффективен, чем младше ребенок. Не имеет смысл делать массаж еле касаясь, нужно его делать с разумным усилием.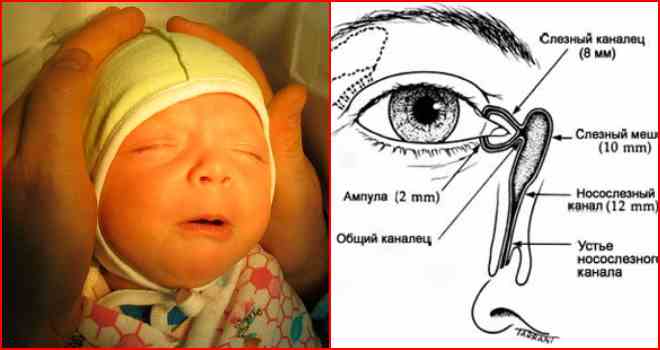 После того как гной эвакуирован необходимо закапать раствор антибиотика. Как правило, это левомицитин 0.25% .
После того как гной эвакуирован необходимо закапать раствор антибиотика. Как правило, это левомицитин 0.25% . Местной капельной анестезии достаточно для того, чтобы не чувствовать боли. Однако к ней необходимо подготовиться заранее. Перед процедурой необходимо взять общий анализ крови, в котором указано время свертывания крови, справку от педиатра о возможности проведения процедуры. После процедуры врач назначает антибактериальные капли. Повторное промывание требуется лишь в редких случаях.
Местной капельной анестезии достаточно для того, чтобы не чувствовать боли. Однако к ней необходимо подготовиться заранее. Перед процедурой необходимо взять общий анализ крови, в котором указано время свертывания крови, справку от педиатра о возможности проведения процедуры. После процедуры врач назначает антибактериальные капли. Повторное промывание требуется лишь в редких случаях. e242-e244; PMID:31261067
e242-e244; PMID:31261067 // Klin Monbl Augenheilkd — 2018 — Vol235 — N1 — p.34-38; PMID:29373869
// Klin Monbl Augenheilkd — 2018 — Vol235 — N1 — p.34-38; PMID:29373869

 Через месяц у 85% (17 глаз) симптомы полностью исчезли. Рецидив эпифоры был отмечен в 15% (три глаза) после первоначального улучшения.
Через месяц у 85% (17 глаз) симптомы полностью исчезли. Рецидив эпифоры был отмечен в 15% (три глаза) после первоначального улучшения.

 Даже те из них, которые считаются безопасными для плода, рекомендовано принимать с осторожностью. Другими словами, будущая мама может пить только те лекарства, которые назначил ей врач с учетом всей доступной ему информации о препарате, здоровье женщины и течении беременности.
Даже те из них, которые считаются безопасными для плода, рекомендовано принимать с осторожностью. Другими словами, будущая мама может пить только те лекарства, которые назначил ей врач с учетом всей доступной ему информации о препарате, здоровье женщины и течении беременности. Будет неплохо, если то же самое сделает будущий папа. Опасность представляют не только антибиотики, но и другие лекарства, причем иногда они демонстрируют самые неожиданные последствия. Например, широко известный бисептол14 успешно борется не только с бактериями, но и с фолиевой кислотой — витамином, критически важным на ранних этапах развития плода.
Будет неплохо, если то же самое сделает будущий папа. Опасность представляют не только антибиотики, но и другие лекарства, причем иногда они демонстрируют самые неожиданные последствия. Например, широко известный бисептол14 успешно борется не только с бактериями, но и с фолиевой кислотой — витамином, критически важным на ранних этапах развития плода. Пока у плода нет защитного барьера, он открыт для всех вредных веществ, циркулирующих в организме мамы. Поэтому вам надо постараться ничем не заболеть в 1-м триместре.
Пока у плода нет защитного барьера, он открыт для всех вредных веществ, циркулирующих в организме мамы. Поэтому вам надо постараться ничем не заболеть в 1-м триместре.

 Линк: https://www.cochrane.org/ru/CD002250/PREG_antibiotikoprofilaktika-vo-vtorom-i-tretem-trimestre-beremennosti-dlya-umensheniya-chastoty
Линк: https://www.cochrane.org/ru/CD002250/PREG_antibiotikoprofilaktika-vo-vtorom-i-tretem-trimestre-beremennosti-dlya-umensheniya-chastoty Линк: https://www.drugs.com/pregnancy/meropenem.html
Линк: https://www.drugs.com/pregnancy/meropenem.html drugs.com/monograph/clindamycin-hydrochloride.html
drugs.com/monograph/clindamycin-hydrochloride.html Этот вывод представлен в трех исследованиях, посвященных хроническим воспалительным заболеваниям кишечника (ХВЗК) и преждевременным родам. Результаты этих исследований подтверждают недавно доказанный факт внутриутробной передачи материнской микробиоты плоду. К слову, во Франции антибиотики назначают 42 % беременных.
Этот вывод представлен в трех исследованиях, посвященных хроническим воспалительным заболеваниям кишечника (ХВЗК) и преждевременным родам. Результаты этих исследований подтверждают недавно доказанный факт внутриутробной передачи материнской микробиоты плоду. К слову, во Франции антибиотики назначают 42 % беременных.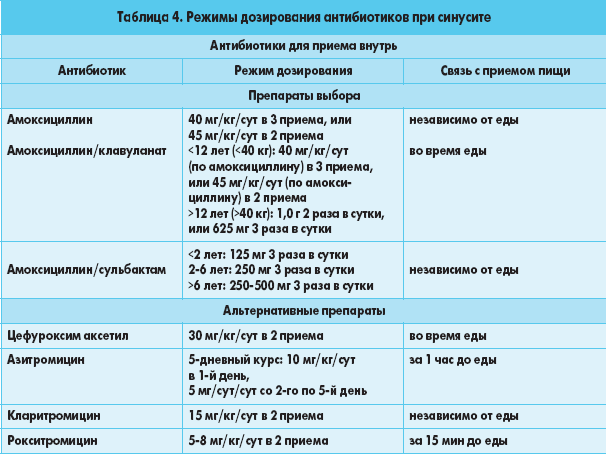
 Доказано, что наиболее пагубное воздействие на организм эта профилактика оказывает прямо перед родами: в 80 % случаев эритромицин не только не защищал от преждевременных родов, но и повышал риск развития хориоамнионита, воспаления пуповины и раннего сепсиса новорожденных. При этом ученые не отрицают клиническую пользу эритромицина, обусловленную его противовоспалительным, но не антибиотическим действием на плаценту, поскольку он не воздействует на патогенные бактерии, отвечающие за разрыв плодных оболочек. Тем не менее они настоятельно рекомендуют пересмотреть протоколы применения антибиотиков во время беременности.
Доказано, что наиболее пагубное воздействие на организм эта профилактика оказывает прямо перед родами: в 80 % случаев эритромицин не только не защищал от преждевременных родов, но и повышал риск развития хориоамнионита, воспаления пуповины и раннего сепсиса новорожденных. При этом ученые не отрицают клиническую пользу эритромицина, обусловленную его противовоспалительным, но не антибиотическим действием на плаценту, поскольку он не воздействует на патогенные бактерии, отвечающие за разрыв плодных оболочек. Тем не менее они настоятельно рекомендуют пересмотреть протоколы применения антибиотиков во время беременности.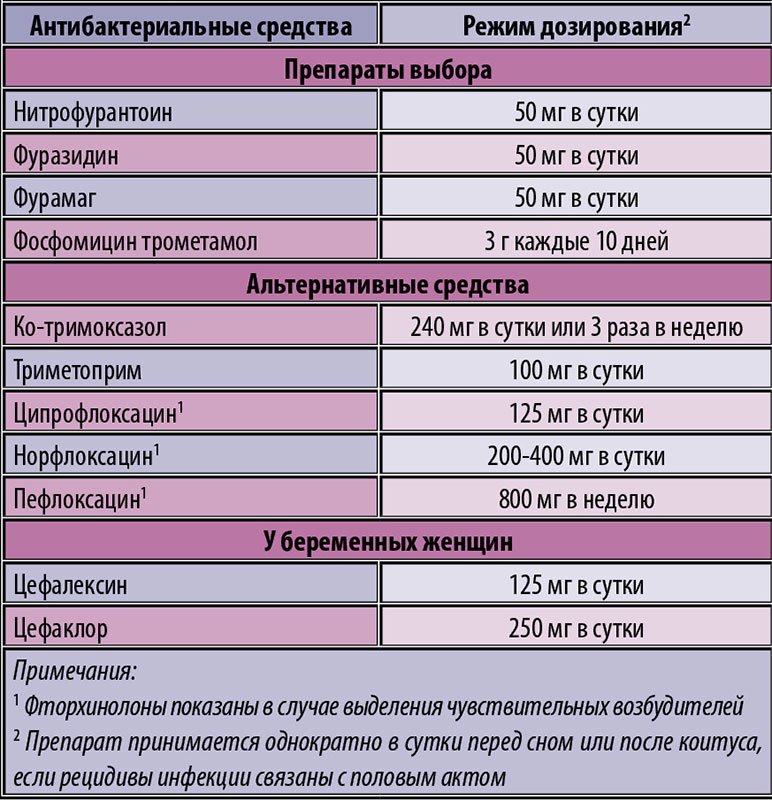 Nat Microbiol 2019; 3(2):234-242
Nat Microbiol 2019; 3(2):234-242
 Именно в этот период происходит закладка всех органов плода. Но бывают случаи когда антибиотик на ранних сроках беременности просто жизненно необходим.
Именно в этот период происходит закладка всех органов плода. Но бывают случаи когда антибиотик на ранних сроках беременности просто жизненно необходим. Если женщина планирует беременность, то желательно, чтобы прошло три месяца после приема антибиотиков. Это нужно для того, чтобы ослабленный организм смог восстановиться. Беременность должна протекать в условиях максимально хорошего самочувствия.
Если женщина планирует беременность, то желательно, чтобы прошло три месяца после приема антибиотиков. Это нужно для того, чтобы ослабленный организм смог восстановиться. Беременность должна протекать в условиях максимально хорошего самочувствия.

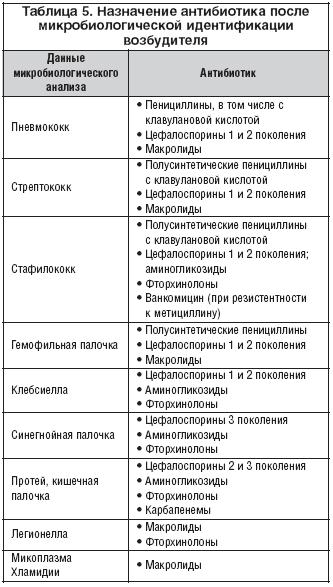 Именно на этом сроке плод считается наиболее уязвимым для любых химических и лекарственных веществ.
Именно на этом сроке плод считается наиболее уязвимым для любых химических и лекарственных веществ. 
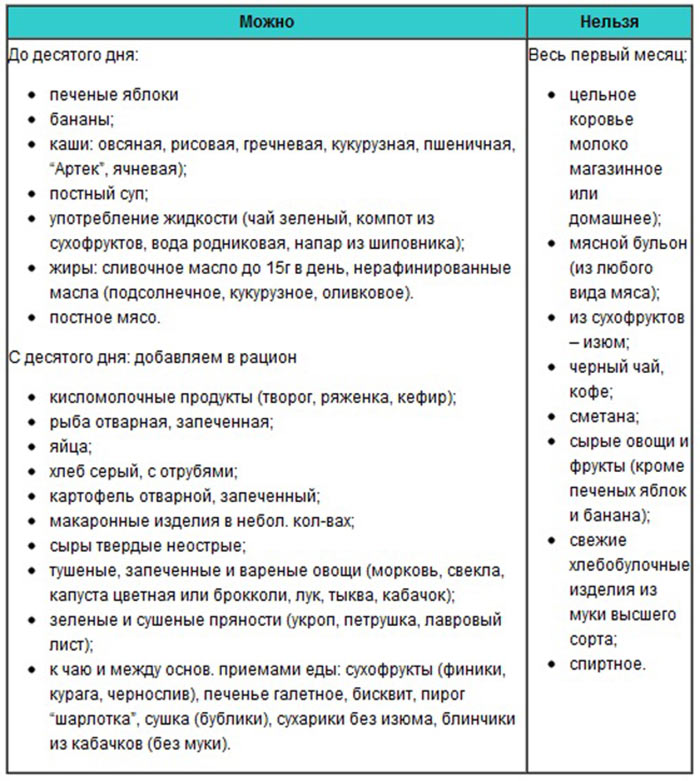 Однако полного запрета на кофеин нет. В сутки разрешены 2-3 чашки кофе (примерно 300 мг кофеина). Но если у малыша ухудшился сон, он стал плаксивым и перевозбужденным, ограничьте кофе ненадолго. Ведь к 3-5 месяцам чувствительность ребенка к кофеину заметно уменьшается. И не забывайте, что кофеин также содержится в чае (кроме травяного), «энергетиках», коле, шоколаде, некоторых препаратах от головной боли.
Однако полного запрета на кофеин нет. В сутки разрешены 2-3 чашки кофе (примерно 300 мг кофеина). Но если у малыша ухудшился сон, он стал плаксивым и перевозбужденным, ограничьте кофе ненадолго. Ведь к 3-5 месяцам чувствительность ребенка к кофеину заметно уменьшается. И не забывайте, что кофеин также содержится в чае (кроме травяного), «энергетиках», коле, шоколаде, некоторых препаратах от головной боли. В этот промежуток младенца к груди не прикладывать. Прошло нужное время – кормите, сцеживать и выливать молоко не нужно.
В этот промежуток младенца к груди не прикладывать. Прошло нужное время – кормите, сцеживать и выливать молоко не нужно. Примерное меню.
Примерное меню. Они станут хрупкими и ломкими, увеличится риск переломов, начнутся проблемы с зубами. Следите за достаточным количеством в рационе молочных (молоко, йогурты, сыр, творог) и других продуктов, богатых кальцием (брокколи, яичные желтки, сельдерей, капуста). Помните, что в первые шесть месяцев грудного вскармливания организм должен получать 1400 мг кальция. Если вы не получаете его достаточно с едой, проконсультируйтесь с врачом по поводу витаминов. Кроме кальция они должны содержать еще и витамин D, чтобы кальций усваивался.
Они станут хрупкими и ломкими, увеличится риск переломов, начнутся проблемы с зубами. Следите за достаточным количеством в рационе молочных (молоко, йогурты, сыр, творог) и других продуктов, богатых кальцием (брокколи, яичные желтки, сельдерей, капуста). Помните, что в первые шесть месяцев грудного вскармливания организм должен получать 1400 мг кальция. Если вы не получаете его достаточно с едой, проконсультируйтесь с врачом по поводу витаминов. Кроме кальция они должны содержать еще и витамин D, чтобы кальций усваивался.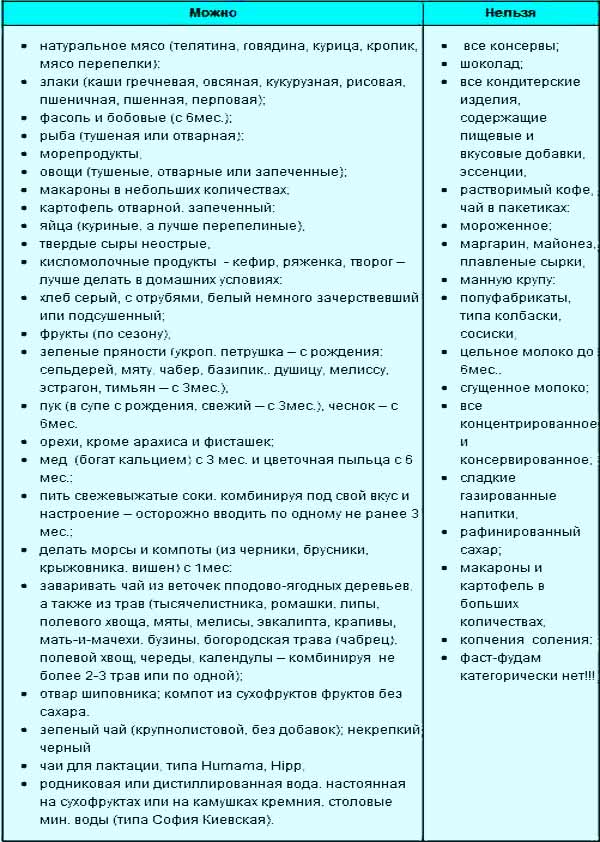 Полтора-два литра в день позволят организму правильно усваивать пищу и нормально функционировать.
Полтора-два литра в день позволят организму правильно усваивать пищу и нормально функционировать. При этом невозможно совершенно отказаться от рыбы, так как она богата незаменимыми жирными кислотами (например, омега-3), необходимыми в этот период для развития мозга и органов зрения малыша. Самый простой путь получения омега-3 – потребление витаминно-минеральных комплексов, содержащих этот важнейший питательный компонент.
При этом невозможно совершенно отказаться от рыбы, так как она богата незаменимыми жирными кислотами (например, омега-3), необходимыми в этот период для развития мозга и органов зрения малыша. Самый простой путь получения омега-3 – потребление витаминно-минеральных комплексов, содержащих этот важнейший питательный компонент. Жизнь мамы во время лактации сильно осложняется, если у ребенка аллергия на молоко или глютен. Ей придется исключить из рациона все продукты с лактозой или мукой. Недостаток питательных веществ в пище компенсируйте витаминными комплексами.
Жизнь мамы во время лактации сильно осложняется, если у ребенка аллергия на молоко или глютен. Ей придется исключить из рациона все продукты с лактозой или мукой. Недостаток питательных веществ в пище компенсируйте витаминными комплексами.
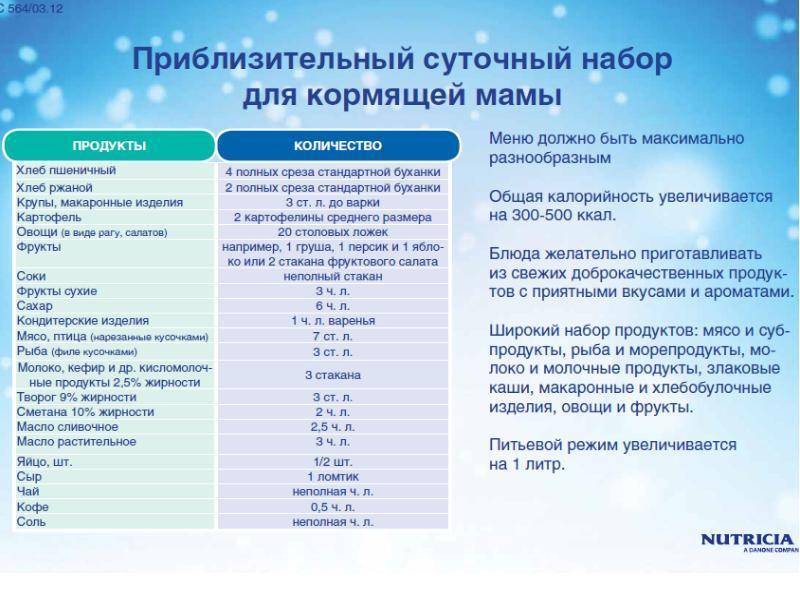
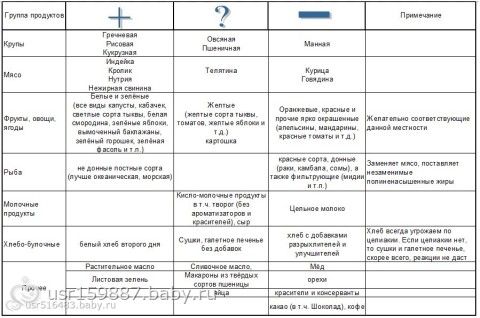
 — Очень кстати будут ацидофилин, бифидок, биокефир, бифилайф. Все они обогащены особыми микроорганизмами — бифидобактериями, которые оздоравливают микрофлору кишечника и создают в ней кислую среду. Именно в такой среде лучше всего усваиваются и кальций, и железо, и витамин D. Не забывайте про овощи и фрукты: они являются источником клетчатки и пектинов, которые стимулируют работу кишечника. Фрукты вводите в рацион постепенно, внимательно наблюдая за реакцией младенца».
— Очень кстати будут ацидофилин, бифидок, биокефир, бифилайф. Все они обогащены особыми микроорганизмами — бифидобактериями, которые оздоравливают микрофлору кишечника и создают в ней кислую среду. Именно в такой среде лучше всего усваиваются и кальций, и железо, и витамин D. Не забывайте про овощи и фрукты: они являются источником клетчатки и пектинов, которые стимулируют работу кишечника. Фрукты вводите в рацион постепенно, внимательно наблюдая за реакцией младенца».

 Ограничить стоит лишь овощи, которые вызывают брожение, — например, капусту или те, на которые у самой мамы аллергия.
Ограничить стоит лишь овощи, которые вызывают брожение, — например, капусту или те, на которые у самой мамы аллергия.
 Во всем следует придерживаться принципа умеренности
Во всем следует придерживаться принципа умеренности
 Хорошо, если мама перед каждым кормлением ребенка может покушать. Обычно рекомендуется шестиразовое питание: первый и второй завтраки, обед, полдник, ужин и какое-нибудь питье перед ночным кормлением.
Хорошо, если мама перед каждым кормлением ребенка может покушать. Обычно рекомендуется шестиразовое питание: первый и второй завтраки, обед, полдник, ужин и какое-нибудь питье перед ночным кормлением.
 Сразу после родов ребенок может недополучать молоко, этому его выработку нужно стимулировать;
Сразу после родов ребенок может недополучать молоко, этому его выработку нужно стимулировать;

 Его заправляют небольшим количеством подсолнечного масла. Хорошо дополняет меню чай с печеньем или вареньем.
Его заправляют небольшим количеством подсолнечного масла. Хорошо дополняет меню чай с печеньем или вареньем. Как говорилось ранее, все эти продукты значительно увеличивают риск появления колик у малыша.
Как говорилось ранее, все эти продукты значительно увеличивают риск появления колик у малыша. При этом добавлять зажарку нельзя.
При этом добавлять зажарку нельзя. 09.2019 122629
09.2019 122629  В рацион следует вводить нежирные сорта мяса и рыбы, регулярно потреблять молокопродукты, овощи и фрукты, крупы. Однако имеется ряд ограничений, которые следует учитывать, чтобы не доставлять дискомфорта себе и малышу. Прежде всего, из рациона следует исключить или свести к минимуму:
В рацион следует вводить нежирные сорта мяса и рыбы, регулярно потреблять молокопродукты, овощи и фрукты, крупы. Однако имеется ряд ограничений, которые следует учитывать, чтобы не доставлять дискомфорта себе и малышу. Прежде всего, из рациона следует исключить или свести к минимуму:

 В первую очередь дополнительные калории материнский организм берет из накопленных во время беременности излишков и только во вторую – из поступающей пищи. Это позволяет сбросить вес, не устраивая разгрузочных дней или не садясь на строгую диету.
В первую очередь дополнительные калории материнский организм берет из накопленных во время беременности излишков и только во вторую – из поступающей пищи. Это позволяет сбросить вес, не устраивая разгрузочных дней или не садясь на строгую диету.
 Мы предлагаем 10 рецептов, которые позволят сформировать меню на целый день. Можно выбрать блюда на завтрак, обед, ужин или для легкого перекуса.
Мы предлагаем 10 рецептов, которые позволят сформировать меню на целый день. Можно выбрать блюда на завтрак, обед, ужин или для легкого перекуса.
 Выпекать в духовке при температуре 180–200 °С 30–40 мин. Дать остыть и полезный полдник готов!
Выпекать в духовке при температуре 180–200 °С 30–40 мин. Дать остыть и полезный полдник готов!
 Внимание к деталям – верный признак влюбленности и желания узнать все об объекте своей любви.
Внимание к деталям – верный признак влюбленности и желания узнать все об объекте своей любви.
 А если есть проявляются другие признаки, то и о влюбленности.
А если есть проявляются другие признаки, то и о влюбленности. При том не выказывает ни малейшего беспокойства по этому поводу. Ему просто хорошо с вами быть. Хотя это всё же больше про любовь…
При том не выказывает ни малейшего беспокойства по этому поводу. Ему просто хорошо с вами быть. Хотя это всё же больше про любовь… На земле нет человека, который бы ни разу не сделал оплошности. Казусы являются второй натурой человека. Но у любящего человека никогда не будет хмурого выражения лица из-за несуразных ситуаций или вопросов.
На земле нет человека, который бы ни разу не сделал оплошности. Казусы являются второй натурой человека. Но у любящего человека никогда не будет хмурого выражения лица из-за несуразных ситуаций или вопросов.
 Никогда не задумывались, что, возможно, эти встречи подстроены? Как понять происходящее? Есть вероятность, что этот сотрудник испытывает чувства.
Никогда не задумывались, что, возможно, эти встречи подстроены? Как понять происходящее? Есть вероятность, что этот сотрудник испытывает чувства. А это уже проблема. Настоящая любовь вписывается в жизнь, а не захватывает её.
А это уже проблема. Настоящая любовь вписывается в жизнь, а не захватывает её. Этот человек прекрасен. Это, скорее всего, просто льстит вашему самолюбию. И, вообще, это очень глупо.
Этот человек прекрасен. Это, скорее всего, просто льстит вашему самолюбию. И, вообще, это очень глупо. Такой вырастает ножка ближе к 10-11 месяцам, когда ребенок начинает ходить.
Такой вырастает ножка ближе к 10-11 месяцам, когда ребенок начинает ходить. Также выбирают коньки, ролики и лыжные ботинки.
Также выбирают коньки, ролики и лыжные ботинки.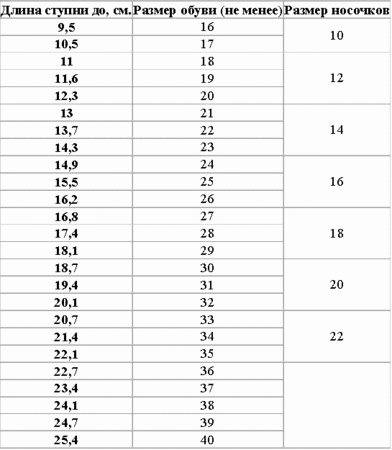 Размеры детской обуви в таблицах (в см) у них указываются по-разному, поэтому перед покупкой важно правильно определить, какое значение подходит именно для вашего ребенка. Давайте проясним этот вопрос.
Размеры детской обуви в таблицах (в см) у них указываются по-разному, поэтому перед покупкой важно правильно определить, какое значение подходит именно для вашего ребенка. Давайте проясним этот вопрос.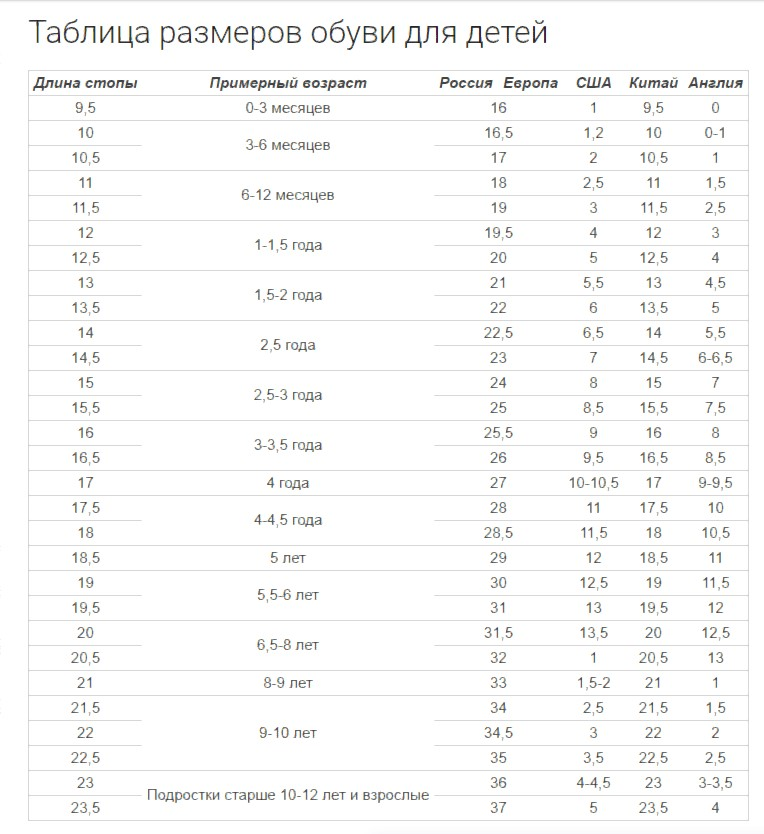
 Чаще всего от 0,5 (для осени) до 1,5 (для зимы) значения.
Чаще всего от 0,5 (для осени) до 1,5 (для зимы) значения. Далее сверяемся с сеткой. Если результат не подходит ни под одно из стандартных значений, округляем:
Далее сверяемся с сеткой. Если результат не подходит ни под одно из стандартных значений, округляем:
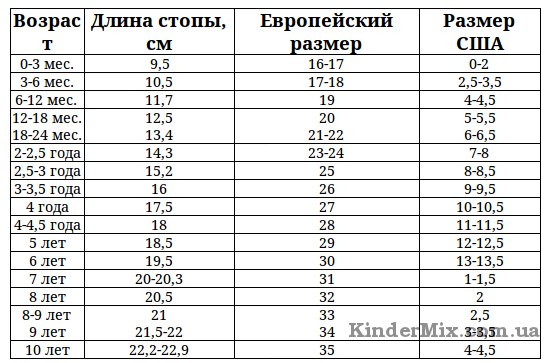
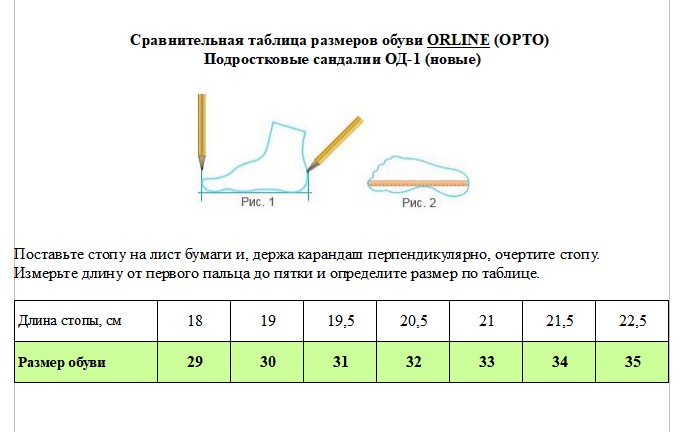

 (cм)
(cм) (cм)
(cм) (cм)
(cм) 25-20.85
25-20.85 96-18.8
96-18.8 81-18.6
81-18.6